Распространенность среди населения
ГКМП встречается с частотой примерно 10 на 10 000 человек. Немного чаще она наблюдается в странах Южной Америки, Западной Европы, в Китае и Японии. Преимущественно страдают люди молодого возраста (25 – 35 лет). Мужчины болеют намного чаще женщин. Несмотря на небольшую распространенность, ГКМП остается одной из наиболее частых причин внезапной сердечной смерти у молодых людей.
Болезнь не стоит путать с гипертрофией левого желудочка при повышенном АД или пороках сердца. Вторая еще называется «гипертоническим сердцем» или «рабочей гипертрофией миокарда», она развивается как компенсаторная реакция мышцы в ответ на повышенную нагрузку. При гипертонии ЛЖ необходимо преодолеть высокое сосудистое сопротивление, поэтому ему приходится работать с большей силой. При некоторых сердечных пороках из-за неправильной работы клапанов в ЛЖ поступает увеличенный объем крови, который нужно «протолкнуть» в аорту и магистральные артерии.
Гипертрофия миокарда отличается от ГКМП тем, что утолщение стенок ЛЖ происходит постепенно и равномерно. При ГКМП же, в подавляющем большинстве случаев, такие изменения очень выражены и непропорциональны, им подвергаются только отдельные части ЛЖ – верхняя или нижняя треть межжелудочковой перегородки, верхушка и т. д.
Причины появления и механизм развития нарушений
Основной причиной гипертрофической кардиомиопатии является генетическая мутация. На сегодняшний день известно около 11 генов, изменение которых приводит к развитию описываемого заболевания. Они отвечают за выработку различных белков, входящих в состав мышечных волокон миокарда, – тропонинов, легких и тяжелых цепей миозина, актина и т. д. Нарушение синтеза одного из них приводит к утолщению миокарда.
Чаще всего гипертрофия развивается не равномерно, а только в одном участке ЛЖ. Особенно неблагоприятным является утолщение верхней части межжелудочковой перегородки, из-за чего сужается просвет выходного отдела ЛЖ. Вследствие патологического разрастания мышечные волокна начинают располагаться беспорядочно. Это создает условия для циркуляции нервного импульса, что способствует развитию нарушений ритма. Кроме того, происходит замещение миокарда соединительной тканью.
Еще одна большая проблема ГКМП – возникновение ишемии миокарда, т. е. ухудшение кровоснабжения сердечной мышцы. Этому есть две причины: сдавление сосудов гипертрофированным миокардом и нарушение расслабления органа (диастолическая дисфункция). А, как известно, само сердце наполняется кровью именно в фазу диастолы.

Также у гипертрофической кардиомиопатии есть более редкие причины:
- наследственные заболевания – болезнь Фабри, нейрофиброматоз;
- нейромышечные болезни – атаксия Фридрейха;
- эндокринные патологии – акромегалия, феохромоцитома;
- метаболические расстройства – амилоидоз;
- применение лекарственных препаратов – анаболических стероидов, такролимуса, гидроксихлорохина.
Симптомы
В клинической картине ГКМП выделяют типичную триаду симптомов:
- боли в грудной клетке;
- нарушения ритма;
- синкопальные состояния – обмороки.
Боль в области сердца очень напоминает таковую при стенокардии (тянущие/сжимающие боли за грудиной, усиливающиеся при физической нагрузке), потому что она обусловлена ишемией миокарда. Характерным ее отличием является то, что она не только не облегчается после приема Нитроглицерина, а может стать еще сильнее. Это объясняется тем, что препарат расширяет сосуды, из-за чего снижается артериальное давление. Это заставляет сердце биться чаще. Высокая частота сердечных сокращений уменьшает фазу диастолы, в которую как раз происходит кровоснабжение миокарда.
Обмороки или предобморочные состояния (головокружение, потемнение в глазах, чувство «дурноты») возникают из-за обструкции утолщенным миокардом выходного отдела левого желудочка, вследствие чего ухудшается кровоснабжение головного мозга. Также причиной обмороков выступают различные аритмии.
Нарушения ритма сердца больной чувствует как приступы учащенного сердцебиения и «перебои». При ГКМП довольно часто развиваются опасные аритмии: пароксизмальная желудочковая тахикардия, фибрилляция желудочков, предсердно-желудочковые блокады.
Из-за частого появления злокачественных нарушений ритма риск внезапной сердечной смерти у пациентов с ГКМП очень высок.
На поздних стадиях болезни появляются признаки хронической сердечной недостаточности:
- общая слабость, быстро наступающая утомляемость;
- одышка, которая усиливается при выполнении физической работы или в лежащем положении;
- ощущение тяжести или ноющей боли в правом боку под ребрами из-за увеличения печени;
- отечность ног, особенно заметная по вечерам.
Хочу отметить, что наличие симптоматики и ее выраженность зависят от степени утолщения стенок сердца и стремительности развития этого процесса, который у всех протекает по-разному. Иногда ГКМП быстро приводит к инвалидности, а у кого-то может наблюдаться абсолютно бессимптомное течение, что сопутствует хорошему прогнозу.
Есть ли ранние признаки
Человек с ГКМП может долгое время чувствовать себя вполне здоровым и не испытывать никаких неприятных ощущений. Первыми симптомами обычно становятся внезапное появление загрудинных болей или потеря сознания во время занятий спортом. Если кому-то из ваших родственников был поставлен диагноз ГКМП, и у вас резко возникли боли в сердце с головокружением, как можно скорее обратитесь к врачу.
Виды гипертрофической кардиомиопатии
Есть несколько классификаций гипертрофической кардиомиопатии, разделяющих ее по разным признакам. В первой из них выделяют семейную, наследственную и спорадическую формы. Последняя развивается на фоне других кардиологических либо системных заболеваний.
По локализации выделяют:
- асимметричную ГКМП с обструкцией и без нее – утолщаются верхняя и нижняя части межжелудочковой перегородки;
- верхушечную ГКМП – гипертрофируется миокард верхушки сердца;
- симметричную ГКМП – очень редкая форма, при которой увеличивается несколько стенок мышцы.
По уровню повышения давления в левом желудочке различают следующие виды:
- I степень – давление до 25 мм рт. ст.;
- II степень – давление от 25 до 36 мм рт. ст.;
- III степень – давление от 36 до 44 мм рт. ст.;
- IV степень – давление выше 45 мм рт. ст.
Так как основную опасность для жизни человека представляет гипертрофическая кардиомиопатия с обструкцией выносящего тракта, чаще всего применяется гемодинамическая классификация, описанная в таблице ниже.
Как определить патологию и установить диагноз
Диагностика гипертрофической кардиомиопатии начинается с вопросов о «семейных» болезнях, так как ГКМП – это генетическое заболевание. Я уточняю, была ли подобная болезнь у кого-нибудь из близких родственников пациента, умер ли кто-то из членов семьи в молодом возрасте от сердечной патологии – диагноз наиболее вероятен, если больному от 20 до 40 лет.
Большое внимание во время осмотра я стараюсь уделять аускультации сердца. Довольно часто мне удается услышать систолический шум в III и IV межреберье по левому краю грудины. Его выраженность говорит о степени обструкции выходного отдела ЛЖ.
Затем я назначаю дополнительные исследования, в которые входят:
- электрокардиография (ЭКГ);
- эхокардиография (УЗИ сердца, Эхо-КГ);
- коронарная ангиография.
На электрокардиограмме больных с ГКМП можно увидеть:
- глубокий зубец Q в отведениях II, III, aVF;
- признаки ишемии миокарда: снижение сегмента ST ниже изолинии, отрицательный зубец T;
- признаки гипертрофии левого желудочка – высокие зубцы R в отведениях V4 – V6;
- различные нарушения ритма: фибрилляция, трепетание предсердий, предсердно-желудочковые блокады, суправентрикулярные и желудочковые тахикардии.
Многие аритмии могут быть незамечены во время снятия обычной пленки ЭКГ. Увидев нормальную кардиограмму у человека с жалобами на сбой ритма, я назначаю ему холтеровское (суточное) мониторирование ЭКГ.
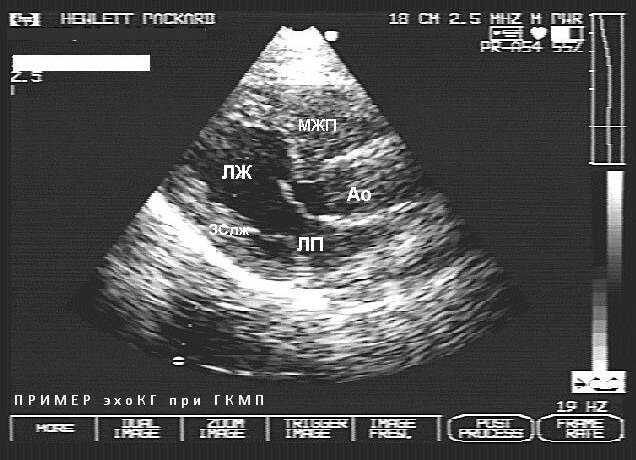
Основной метод диагностики ГКМП – эхокардиография с режимом доплерографии. На ней можно обнаружить следующие изменения:
- толщина межжелудочковой перегородки будет более 15 мм, а задняя стенка ЛЖ – без патологии;
- высокое давление в выходном тракте ЛЖ (более 30 мм рт. ст.);
- соприкосновение створки митрального клапана с МЖП (феномен SAM);
- дрожание створок клапана аорты в момент систолы.
Иногда больного просят выполнить физическое упражнение (присесть 10 раз). Это позволяет выявить скрытую обструкцию выводящего тракта ЛЖ.
Коронарография проводится с целью оценки проходимости венечных артерий. Эту процедуру я назначаю тем, у кого высокая вероятность атеросклеротического сужения сосудов, питающих сердце (признаки ишемической болезни). В группе риска люди старше 45 лет, курящие, страдающие сахарным диабетом и гипертонией.
Генетическое исследование для выявления мутаций назначается, когда обычные тесты не позволяют с точностью поставить диагноз. Также данный метод обследования я рекомендую родственникам больного ГКМП.
Методы лечения и прогноз длительности жизни
Лечение гипертрофической кардиомиопатии включает медикаментозные и хирургические методы. Лекарства призваны поддержать состояние и убрать симптомы нарастающих осложнений. Полностью избавить человека от болезни может только пересадка сердца. Но существуют и другие оперативные вмешательства, облегчающие жизнь пациента:
- желудочковая септальная миоэктомия – эффективный и часто применяемый метод, который представляет собой удаление утолщенного участка межжелудочковой перегородки;
- септальная алкогольная абляция – обкалывание этиловым спиртом участков гипертрофированного миокарда, что приводит к их гибели и уменьшению толщины стенок левого желудочка;
- ресинхронизация – установка специальных электродов в сердце, которые подают соответствующие сигналы. Особенность состоит в том, что благодаря процедуре волна возбуждения идет с небольшой задержкой и захватывает сначала верхушку, затем перегородку органа, вследствие чего снижается давление в левом желудочке, и уменьшается степень обструкции его выходного отдела.
К хирургическому лечению гипертрофической кардиомиопатии есть строгие показания:
- высокое давление в выходном отделе ЛЖ в состоянии покоя (более 50 мм рт. ст.);
- выраженное утолщение стенки ЛЖ (больше 30 мм);
- яркая клиническая симптоматика (боли, обмороки).
При своевременном диагностировании, адекватном лечении продолжительность жизни пациента с ГКМП может не отличаться от таковой у здоровых людей. Частота смертности при гипертрофической кардиомиопатии в среднем составляет от 1 до 6 % в год.
Источник: cardiograf.com
Механизм развития патологии
В основе генеза состояния лежат два противоположных процесса.
Первый — это так называемая слабость миокарда. Она обуславливает недостаточную сократимость кардиальных структур в систолу, также малый объем поступающей крови в момент полного расслабления органа.
Отсюда нарушение нормального снабжения кислородом и необходимыми веществами тканей. На ранних этапах это малозаметный процесс, по мере усиления ишемии растут органические отклонения.
Тело, стремясь скомпенсировать функциональную несостоятельность, наращивает объем мышечной ткани. Но это бесполезно, поскольку значительные объемы сердца не равны адекватной активности.

Напротив, происходит еще большее расслабление миокарда, поскольку нарушается проводимость пучков Гиса. Как итог пациент имеет существенное разрастание тканей органа, его патологическое увеличение с падением гемодинамического потенциала.

В перспективе нескольких лет запущенный вариант приводит к смерти от остановки сердца. Реанимационные мероприятия смысла не имеют, поскольку анатомический дефект слишком выражен.
Второй клинический вариант кардимиопатии — гипертрофия межжелудочковой перегородки. Он встречается на фоне стеноза митрального клапана, его пролапса или заращения в результате первичных патологических процессов.

Как следствие опять же падает количество крови, которая транспортируется по камерам органа. Дальнейшая схема развития идентична.
В редких случаях, например, на фоне врожденных генетических синдромов или фенотипических отклонений во внутриутробный период, встречается сочетанный процесс. Когда работают сразу оба механизма. Это потенциально более опасно и труднее устранимо.
Перспективы развития летальных осложнений при изолированных дефектах первого или второго вида составляют от 5 до 20 лет, на фоне лечения и того больше.
Если же присутствуют сразу два порока (говоря условно), сроки сокращаются до 2-5 лет, даже медицинская помощь не гарантирует стабилизации состояния.
Потому необходимо проходить профилактические осмотры каждые полгода-год, если в анамнезе есть патологии кардиальных структур — еще чаще.
Классификация
Разграничение гипертрофической кардиомиопатии (сокращенно ГКМП) проводится по нескольким основаниям. Болезнь имеет собственный код по МКБ-10: I42.2, но шифр не отражает всей полноты процесса.
Исходя из распространенности явления, выделяют:
- Поражение левого желудочка. Потенциально летальное состояние. Поскольку нарушается нормальное движение крови по большому кругу. Это значит, что с течением времени нарастают явления гипоксии всех тканей. Особенно выражены признаки со стороны головного мозга, печени, почек.
- Разрастание правого желудочка. Считается относительно менее опасным. По мере развития, клиническая картина проявляется дыхательной недостаточностью и общими проблемами с легкими. Страдает малый круг.
- Двустороннее отклонение. Вбирает в себя типичные признаки одного и другого, существенно ухудшая прогноз.
В зависимости от объемов циркулирующей крови называют:
- Разновидность с обструкцией выносящего тракта.
- Тип без такового.

Клиническое значение данная классификация имеет только для врачей. В первой ситуации количество жидкой соединительной ткани, выбрасывающейся в систолу, падает за счет сужения кардиальных структур.
Сама по себе гипертрофическая кардиомиопатия левого желудочка имеет две основных формы:
- Симметричную. Когда поражение затрагивает в равной мере все отделы. Встречается, примерно, в 25% случаев, считаясь менее распространенной разновидностью. Дает знать о себе тяжелыми отклонениями в работе кардиальных структур. Вероятность успешного лечения падает.
- Асимметричную. Когда миокард поражен на отдельных участках либо на нескольких, но неравномерно.

Наконец, в зависимости от характера патологического процесса, степени отклонения от нормы можно назвать:
- Гипертрофическую кардиомиопатию легкую. Когда мышца утолщена до размеров 15-20 мм.
- Среднюю. Характеризуется разрастанием анатомического образования до 25 мм.
- Тяжелую. Более указанного значения.
Соответственно, протекают подобные типы неодинаково. Чем крупнее сердце, тем хуже оно сокращается, перекачивает кровь, снабжает себя. К тому же растет вероятность внезапной остановки.
Указанные классификации играют большую роль в определении диагностической и терапевтической тактики на любом этапе. Прогнозы благоприятны только на ранних стадиях и то не во всех случаях.
Причины
Факторы развития можно подразделить на две группы. Первая касается врожденных моментов.
Крупная категория ученых и кардиологов практиков указывает на преимущественно генетическую этиологию процесса. Так это или нет — сказать сложно. Но наследственный фактор имеет большое клиническое значение.
Доказано, если в роду был человек, страдавший рассматриваемым состоянием, риск проявления у потомка растет на 25-30%.
Также играет роль нарушение нормального генотипа. Характер наследования — аутосомно-доминантный. То есть достаточно, чтобы поврежденный участок присутствовал хотя бы у одного родителя, что обуславливает значительную распространенность процесса.
Другая группа ученых и практиков говорит о преимущественно приобретенных причинах складывания патологического явления, а факт наличия подобного состояния у новорожденных объясняется нарушением внутриутробного развития плода.
По всей видимости, имеет место как то, так и другое в разных клинических случаях. Также известно, что кардиомиопатия гипертрофическая — не чисто генетическое заболевания. Она может обуславливаться сторонними отклонениями.
Среди которых:
- Воспалительные процессы в сердце. Особенно часто встречается миокардит, поражение мышечного слоя. Возникает на фоне инфекций, аутоиммунных явлений. Сопровождается длительными болями в грудной клетке, одышкой и ускорением ритма. Лечится в стационаре, с применением антибиотиков. Риск развития порока на фоне перенесенного воспаления высок. Во многом это обусловлено рубцеванием кардиальных структур. Наращивание массы — компенсаторный механизм, изначально ущербный.

- Врожденные и приобретенные пороки сердца. Точно не известно, могут ли они непосредственно детерминировать кардиомиопатию гипертрофического типа. Но часто данное состояния встречается у пациентов с прочими отклонениями анатомического развития. Исследования в этой сфере ведутся, конкретных выводов пока недостаточно для обобщенного понимания проблемы.
- Ревматизм. Системное аутоиммунное заболевание с рецидивирующим течением. Имеет деструктивно-воспалительный характер. Лечение длительное, порой пожизненное. Качество восстановления зависит от момента начала терапии, особенностей организма пациента. На формирование кардиомиопатии потребуется не один год.
- Стеноз митрального клапана. Также пролапс и прочие варианты. Единственные пороки, которые доказано влияют на возможность развития кардиомиопатии гипертрофического типа. Характеризуется регургитацией (обратным током крови в предсердия), нарушением гемодинамики, порой фатальным. На фоне длительного вялого течения порока происходит параллельное формирование иных дефектов.

- Инфаркт в анамнезе. Острое нарушение трофики мышечного слоя. Как итог — резкое падение сократительной способности, гемодинамики. Без своевременной помощи неминуема смерть больного. Даже при успешном лечении образуются участки замещения функциональных тканей рубцовыми. Они не способны сокращаться, выступают заполнителями нарушенного пространства. Отсюда необходимость наращивания объемов миокарда, это также компенсаторный механизм.

- Воспаление околосердечной сумки. Относительно редкое состояние (3-5% случаев всех первичных патологий подобного рода). Имеет инфекционное, реже иммунное происхождение. Характеризуется стремительным агрессивным течением, выраженной клиникой. Нередко осложняется воспалением миокарда (сказать точно, обуславливает ли первое второе или наоборот трудно). Лечение в стационаре под наблюдением врача.
Травмы грудной клетки с повреждением кардиальных структур.
Факторы риска
Большое значение имеют и так называемые факторы риска. Они предрасполагают к формированию опасных состояний. Среди таковых:
- Гиподинамия. Или недостаточная физическая активность пациента. По причине быта, профессиональной деятельности, длительного нахождения в постели.
- Курение. Продолжительное. Особенно рискуют пациенты с приличным стажем потребления табачной продукции.
- Ожирение. Опасно не само по себе. Все пациенты с избыточной массой тела имеют проблемы с метаболизмом и обменом липидов.
- Чрезмерная физическая нагрузка. Формируется гипертрофия миокарда так называемого естественного типа. Назвать таковой ее можно с большой долей условности. Пациент действительно не испытывает дискомфорта, но в определенный момент анатомические изменения, необходимые для обеспечения уровня механической активности, обернутся против человека.
- Алкоголизм.
- Потребление наркотических веществ.
- Длительное применение препаратов, оказывающих воздействие на сердце и сосуды.
- Артериальная гипертензия в анамнезе.
- Ишемическая болезнь.
Типичные симптомы
Признаки патологического процесса на ранних стадиях отсутствуют полностью. По мере прогрессирования, возникают следующие проявления:
- Одышка. Сначала в момент интенсивной физической нагрузки. Поскольку мало кто обеспечивает себя таким уровнем активности, проявления нет. Позже в состоянии покоя. Пациент не может подняться по лестнице, затем пройти по улице, а потом и вовсе встать с постели. Обнаружение отклонения возможно с помощью специальных тестов (велоэргометрия как щадящий вариант).
- Боли в груди. Ненадежный диагностический признак. Могут иметь внекардиальное происхождение. Текут приступообразно, развиваются спонтанно. Особенно на фоне стресса, активности, потребления спиртного, табака, препаратов.
- Сонливость, слабость, ощущение ватности тела, снижение работоспособности.
- Повышенная потливость в ночное время.
- Цианоз носогубного треугольника.
- Головные боли.
- Вертиго. Оба признака отмечаются на поздних стадиях, когда падает гемодинамика.
- Тошнота, рвота (редко).
- Бледность кожных покровов.
- Выраженные аритмии по типу тахикардии, брадикардии, экстрасистолии или фибрилляции. Протекают приступами или на постоянной основе.
Симптомы неспецифичны. Определить патологию по ним невозможно. При обнаружении хотя бы одного описанного явления стоит обращаться к докторам.
Показания к госпитализации
Перечень таковых относительно широк. Специальных клинических рекомендаций не разработано. Ориентируясь на опыт лечащих врачей можно говорить о следующих моментах:
- Снижение частоты сердечных сокращений до 60 ударов в минуту и менее. Критические состояния требуют вызова скорой помощи для решения вопроса транспортировки в профильный стационар.
- Тахикардия на уровне свыше 120 ударов, при условии, что длится она более 2 часов подряд.
- Выраженная степень гипертрофической кардиомиопатии (средняя по указанной выше классификации и далее).
- Аритмия иного типа (экстрасистолия, фибрилляция). Субъективно ощущается как резкий толчок в груди, переворачивания сердца, неправильное, неравномерное биение.
- Интенсивный болевой синдром. До выяснения причины.
- Сильная одышка, вплоть до невозможности выполнения простых бытовых обязанностей.
- Неврологические нарушения дефицитарного плана (речевая, зрительная, слуховая, прочие дисфункции).
В любом спорном случае, при подозрениях нужно обращаться к докторам. Также вызывать скорую помощь. Решение вопроса о госпитализации — прерогатива квалифицированного персонала.
Что необходимо обследовать?
Диагнотику проводят специалисты по кардиологии. Первичные мероприятия направлены на определение вероятной болезни. Только затем показана верификация, уточнение версии.
Полный перечень мероприятий таков:
- Устный опрос пациента о его жалобах.
- Сбор анамнестических данных.
- Измерение артериального давления, также частоты сердечных сокращений.
- Суточное мониторировние с применением автоматического тонометра программируемого типа.
- Электрокардиография для оценки функциональной активности сердечной мышцы, выявления аритмии.
- Эхокардиография. Основная методика в диагностике. Применяется чаще всего в первый же момент. Позволяет визуализировать ткани, хотя требуется значительная квалификация от медицинского персонала.
- Анализ крови общий и биохимический.
- Сцинтиграфия по показаниям.
- МРТ. Используется в крайних случаях, как способ детального отображения кардиальных структур. Считается относительно дорогим и малодоступным методом, по крайней мере, в реальности стран СНГ.
Основные мероприятия направлены на установление диагноза, его верификацию и определение причины проблемы.
Лечение
Лечение гипертрофической кардиомиопатии заключается в устранении симптомов и первопричины состояния. Терапия систематическая, назначается в момент обнаружения патологического процесса. Имеет две плоскости.
Первая — этиотропное воздействие. Возможно при приобретенном характере кардиомиопатии. В случае с генетическими дефектами смысла не имеет.
Вторая — симптоматическая. Купирование проявлений и повышение качества жизни. Используются консервативные и оперативные методики.
Среди первых, применяются такие препараты:
- Антигипертензивные. Классическая схема — Дилтиазем или Верапамил, Периндоприл и Моксонидин в комплексе.
- Противоаритмические. Хиндин, Амиодарон.
- Кардиопротекторы.
- Средства на основе калия и магния (Аспаркам и прочие).
Гликозиды противопоказаны. Возможны другие типы на усмотрение врача.
Хирургическое лечение показано в крайних случаях. В основном это мера борьбы с приобретенным процессом.
Методики различны. Так, гипертрофическая обструктивная кардиомиопатия устраняется путем протезирования аортального клапана или стентирования. Возможна установка кардиостимулятора, восстановление анатомической целостности органа и пр. Вариантов масса.

Применение народных рецептов не имеет смысла. Требуется изменить образ жизни (см. пункт профилактика).
Прогноз и возможные осложнения
Определить исход на раннем этапе ведения пациента сложно. Сказать стоит одно. Начальные стадии патологического процесса относительно благоприятны, поскольку выживаемость составляет 85-90%.
По мере прогрессирования цифры становятся все более пессимистичными. В любом случае, полное излечение невозможно. Дефект в какой-то степени останется все равно.
Но, при минимальных отклонениях вероятна стабилизация состояния и увеличение продолжительности жизни. До каких пределов — сказать трудно. Обычно не меньше, чем у среднестатистического человека.
Осложнения развиваются на любой стадии, но риски выше при запущенном процессе.
Среди последствий:
- Остановка сердца.
- Кардиогенный шок.
- Гипертонический криз.
- Инсульт.
- Инфаркт.
- Полиорганная недостаточность.
- Сосудистая деменция.
Также существенно снижается качество жизни. Все указанные осложнения рано или поздно ведут к смерти пациента.
Предотвращение возможно, но требуется приложить усилия. Как самому больному, так и его врачу.
Профилактика
Как в момент лечения гипертрофической кардиомиопатии, так и в рамках предотвращения таковой показаны специальные действия.
Меры превенции представляют определенные сложности. В первую очередь в полевом отношении. Трудно изменить образ мышления, привычки. Но здоровье того требует.
Среди рекомендаций:
- Полный отказ от курения, спиртного, наркотических веществ.
- Нормализация физической активности. Никаких перегрузок, но и гиподинамия недопустима. Примерно час-два прогулок в день, ЛФК, плавания, этого достаточно.
- Питьевой режим. 1.5-2 литра в сутки. Если есть артериальная гипертензия — по нижней границе.
- Соль в пределах разумного (7 граммов вполне хватит). Радикального исключения из рациона быть не должно.
- Пересмотр подхода к питанию. Больше витаминов, белка, меньше углеводов, жиров, никаких жареных, копченых блюд, фаст-фуда, полуфабрикатов, консервов. Рекомендуемый лечебный стол — №10.
- Полноценный сон не менее 8 часов.
- Избегание стрессов по возможности.
- Постоянный контроль артериального давления и частоты сердечных сокращений.
Также стоит своевременно лечить все выявленные заболевания, независимо от типа. В определенный момент они могут неожиданным образом проявить себя. Каждые полгода-год посещать кардиолога — это хорошая практика.
В заключение
Гипертрофическая форма кардиомиопатии представляет собой вариант патологического процесса потенциально летального рода.
Прогрессирование процесса неминуемо, формирование осложнений — вопрос времени.
Чтобы предотвратить пессимистичный итог нужно лечить патологию с первых же дней. Прогноз благоприятен только на ранней стадии.
Восстановление проводится медикаментозными, реже хирургическими методами под постоянным контролем врача-кардиолога. Рекомендуемая частота посещения специалиста — раз в три месяца.
Источник: CardioGid.com
Описание гипертрофической кардиомиопатии
При ГКМП мышечные стенки желудочков сердца (нижние камеры) становятся утолщенными. В области поражения мышечные клетки могут казаться дезорганизованными (или “беспорядочными”). ГКМП обычно затрагивает левый желудочек и, в частности, межжелудочковую перегородку (область миокарда посередине сердца, которая отделяет правый и левый желудочки). Однако болезнь также может влиять на правый желудочек.
“В настоящее время критерием ГКМП считается увеличение толщины миокарда свыше или равной 1,5 см при наличии диастолической дисфункции (нарушения расслабления) левого желудочка. (ru.wikipedia.org)
В среднем толщина стенки левого желудочка у взрослого составляет 12 мм, тогда как при ГКМП показатель достигает 15 мм и более.
Утолщение миокарда нарушает работу желудочка, поскольку затрудняется расслабление и наполнение камеры сердца кровью. В зависимости от площади и величины утолщения объем желудочка (количество крови, которое он может удерживать) бывает нормальным или уменьшенным (вмещает меньше крови, чем обычно).
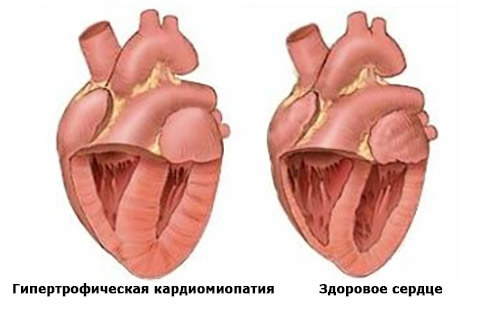
Типы гипертрофической кардиомиопатии
В зависимости от того, где в сердце находится утолщенная область, выделяют соответствующие типы ГКМП. Подобное разделение также влияет на то, какие симптомы могут возникнуть и какое лечение будет назначено.
- Апикальная гипертрофия — утолщенная область находится у основания (вершины) сердца, что чаще всего приводит к уменьшению объема желудочка.
- Симметричная гипертрофия — утолщение касается всего левого желудочка, что также приводит к уменьшению его объема. Иногда это состояние называют “концентрической” гипертрофией.
- Асимметричная гипертрофия перегородки без препятствий — поражение возникает в области перегородки сердца. “Без препятствий” означает, что утолщение не влияет или не ограничивает движение крови, выбрасываемой из сердца.
- Асимметричная гипертрофия перегородки с препятствием — утолщение аналогично предыдущему типу касается межжелудочковой перегородки сердца. Однако, в отличие от вышеприведенного варианта, утолщенная область образует препятствие, которое влияет на кровообращение, покидающее сердце. Когда это происходит, желудочек должен усердно работать, чтобы откачивать кровь. Митральный клапан также может быть поврежден, из-за чего не может нормально закрываться. Это означает, что кровь образует обратный отток в левое предсердие, называемое митральной регургитацией. В некоторых случаях расстройство способно вызвать шум, который иногда слышим через стетоскоп.
Причины гипертрофической кардиомиопатии
ГКМП обычно возникает на фоне генетической мутации и, как правило, одного генного нарушения (а не нескольких, сочетающихся вместе). Болезнь часто наследуется как аутосомно-доминантный признак. Это означает, что мутированный ген обнаруживается на одной из аутосом (не сцепленных с полом хромосом). Поэтому у ребенка от одного больного родителя будет наблюдаться 50% вероятность наследования гипертрофической КМП.
Мутации в разных генах могут влиять на развитие признаков ГКМП. Поэтому даже при рождении с мутацией у человека может не развиться заболевание. Также в таком случае какие-либо симптомы не проявятся до подросткового возраста или раньше 20-ти лет.
У некоторых больных определяются незначительные симптомы. Иногда это происходит в более старшем возрасте и говорят о “позднем начале ГКМП”. Кроме того, существуют некоторые генетические заболевания, такие как болезнь Андерсона-Фабри, которые могут осложняться ГКМП.
Учитывая причины, указанные выше, важно, чтобы родственники первой линии (дети, братья, сестры и родители), связанные с больным на ГКМП, также были обследованы согласно плану диагностики. В таких случаях в первую очередь рассматривается генетическое тестирование, включающее в себя анализ генотипа соответственно мутации ГКМП, определяемой у больного.
В одной семье родственники могут болеть одной и той же генетической мутацией, но при этом она нередко по-разному проявляется, из-за чего симптомы и тяжесть течения болезни отличается.
Симптомы гипертрофической кардиомиопатии
Существует широкая вариация симптомов ГКМП, при этом у одних людей могут вообще не определяться симптомы, а у других — очень серьезная клиника.
Общие симптомы включают следующее.
- Сердцебиение (ощущение, что сердце бьется слишком быстро, тяжело или подобно “трепетанию”). Такие ощущения вызваны аритмиями (когда электрические импульсы, которые управляют ритмом сердца, нарушаются).
- Боль в грудной клетке — вызвана снижением уровня кислорода, поступающего к сердцу.
- Головокружение или обморок — возникает из-за снижения количества кислорода или кровотока в головном мозге, чаще всего на фоне аритмий.
- Одышка или затрудненное дыхание — жидкость накапливается в легких, что затрудняет дыхательные движения.
- Усталость — когда функция сердца нарушается, меньше энергии поступает к тканям, что вызывает чрезмерную усталость.

Аритмии
ГКМП может вызывать аритмии (аномальные сердечные ритмы), так как разрушенные мышечные клетки нередко влияют на нормальную электрическую проводимость в сердце, которая контролирует сердечный ритм. Это нарушение приводит к изменению ритма сердца, и оно слишком быстро, медленно или беспорядочно сокращается. Чаще всего при ГКМП определяется фибрилляция предсердий, фибрилляция желудочков и желудочковая тахикардия.
Фибрилляция предсердий (ФП) — связана с нарушением электрической проводимости, которая обычно способствует сокращению сердечной мышцы. При ФП из стенок предсердий генерируются множественные электрические импульсы, которые заставляют их быстро сокращаться и несогласованно работать. Подобное нередко приводит к образованию турбулентного потока крови в предсердии, тогда как сердце менее эффективно выбрасывает кровь. Некоторые из этих импульсов переходят в желудочки и могут вызывать типичный быстрый и нерегулярный сердечный ритм.
ФП может увеличить риск образования тромбов, что способствует развитию инсульта. Важно, чтобы большинство людей с АФ принимали соответствующие лекарства, предотвращающие подобные патологические изменения.
Желудочковая тахикардия (ЖТ) — возникает из-за аномальной электрической активности, образуемой в стенках желудочков. При этом сердце сокращается аномально быстро (более 100 ударов в минуту). Этот быстрый ритм может заставить сердце не эффективно перекачивать кровь, что в тяжелых случаях приводит к потере сознания.
Фибрилляция желудочков (ФЖ) — при этой патологии желудочки сжимаются нескоординированно, они как бы “трепещут”, а не нормально работают, поэтому кровь перекачивается неэффективно. Это состояние опасно для жизни, так как оно может привести к остановке сердца, поэтому в таких случаях требуется срочное лечение дефибриллятором.
Обструкция оттока левого желудочка
Это состояние возникает тогда, когда утолщенная область сердечной мышцы препятствует вытеканию крови из левого желудочка. Симптомы включают усталость, одышку и боль в груди. У некоторых людей определяются признаки во время отдыха, тогда как другие больные предъявляют жалобы во время тренировки, когда сердце испытывает напряжение.
Осложнения гипертрофической кардиомиопатии
ГКМП может привести к дополнительным осложнениям.
- Сердечная недостаточность — сердце перестает работать эффективно из-за чего “не удается” перекачивать достаточно крови при допустимом давлении, чтобы удовлетворить потребности организма. При этом осложнении определяется увеличение веса (из-за задержки жидкости), затрудненное дыхание, кашель, отек, сердцебиение, головокружение и усталость.
- Инсульт — есть небольшой повышенный риск развития инсульта у людей, страдающих ФП. Обычно это состояние контролируется с помощью лекарств.
- Внезапная сердечная смерть — может возникнуть из-за опасных аритмий, таких как желудочковая фибрилляция, которая может заставить сердце остановиться. Риск внезапной смерти относительно небольшой.
Примечание о прогрессировании ГКМП
У некоторых людей ГКМП развивается до стадии, известной как “фаза выгорания” или рубцевание. Это когда гипертрофированный левый желудочек начинает терять мышечные клетки и на их месте развивается соединительная ткань. Полость камеры расширяется (увеличивается). Подобная патология может привести к тому, что образуется дилатационная кардиомиопатия, а не гипертрофическая. Для поддержки сердечной функции может потребоваться дополнительная терапия.
Диагностика гипертрофической кардиомиопатии
Существует несколько тестов, которые зачастую используются для диагностики ГКМП.
- История заболевания — обращается внимание на любые предыдущие симптомы, которые могут быть не только у больного, но и других членов семьи. При этом тщательно изучается родословная больного.
- Физический осмотр — проводится поиск любых признаков заболевания и других проблем со здоровьем.
Результаты истории болезни и физического обследования предоставляют важную информацию для постановки диагноза и определяют, какие из следующих тестов необходимы:
- ЭКГ (электрокардиография) — оценивается электрическая активность сердца и, в случае наличия характерных изменений, определяются аритмии.(ненормальные сердечные ритмы). ЭКГ также может быть выполнена во время физической нагрузки. Большинство больных с ГКМП имеют аномальные ЭКГ.
- ЭхоКГ (эхокардиография) — проводится ультразвуковое сканирование сердца, которое основано на использовании звуковых волн с целью создания эха, когда они попадают в диагностируемые части тела. Метод позволяет рассмотреть структуру сердца и его функциональные возможности.
- Стресс-тест с применением ЭКГ — это тесты, выполняемые во время упражнений, например, на велотренажере или беговой дорожке.
- Холтеровский мониторинг — регистрация ЭКГ проводится в течение определенного периода времени (например, несколько дней). “Holter” — это устройство ЭКГ, которое носится на талии или в кармане, что позволяет двигаться и ходить.
- МРТ (магнитно-резонансная томография) — выполняется сканирование, которое создает высококачественные изображения и используется для просмотра структуры и функций сердца. На снимках МРТ хорошо видно любое присутствие фиброзной ткани.
Лечение гипертрофической кардиомиопатии
Цель лечения больных на ГКМП — контролировать симптомы и уменьшить риск развития осложнений. Некоторым людям может вовсе не понадобиться лечение.
Медикаментозное лечение
- Бета-блокаторы — они предназначены для предотвращения развития аритмий, могут также использоваться для уменьшения симптомов обструкции оттока из левого желудочка.
- Блокаторы кальциевых каналов — уменьшают силу, с которой сердце сжимается, в результате чего снижают обструкцию желудочкового оттока.
- Антиаритмические препараты — снижают выраженность аномальных сердечных ритмов и помогают держать в пределах нормы сердечную деятельность.
- Антикоагулянты (разбавители крови) могут использоваться у людей с аритмиями для уменьшения риска образования тромбов, что может привести к инсульту.
- Диуретики (мочегонные препараты) — уменьшают количество жидкости в легких или в районе лодыжек за счет стимулирования почек к мочеобразованию. Хотя они не всегда предоставляются больным с ГКМП, они могут быть полезны в некоторых случаях.
Имплантируемые устройства
Некоторые люди, когда медикаментозное лечение оказалось неэффективным или определились опасные аритмии, могут имплантироваться специальные устройства для устранения неправильных ритмов. В редких случаях кардиостимулятор может использоваться для лечения симптомов LVOTO.
- Кардиовертер-дефибриллятор — устанавливается при любых опасных формах аритмии, которые в противном случае могли бы привести к остановке сердца и внезапной смерти.
- Кардиостимулятор — эти приборы либо посылают электрические импульсы по требованию, либо непрерывно работают, что позволяет поддерживать нормальную скорость работы сердца.
Показания к использованию кардиовертера-дефибриллятора
Европейское общество кардиологов разработало руководящие принципы для определения уровня риска по внезапной сердечной смерти для конкретного больного. Опасность рассчитывается с учетом ряда факторов риска. Некоторые из них следующие:
- Возраст больного.
- Толщина левого желудочка.
- Наличие семейной предрасположенности к внезапной смерти.
- Присутствие обмороков (потери сознания) из-за аритмий.
- Уровень артериального давления во время физических нагрузок.
- Наличие эпизодов желудочковой тахикардии.
Больным с высоким риском внезапной смерти обычно будут предлагать имплантацию кардиовертера-дефибриллятора, чтобы уменьшить вероятность остановки сердца.
Хирургическое лечение
Хирургическое воздействие при ГКМП включает в себя удаление пораженной области сердечной мышцы с целью уменьшения препятствий и оптимизации кровотока через камеры сердца. Для этого используется один наиболее подходящий из двух на сегодня практикуемых методов.
- Алкогольная септальная абляция — основывается на очень точном введении алкоголя непосредственно в зону утолщения сердца. Это уменьшает площадь сердечной мышцы непосредственно вокруг места введенного вещества, что в свою очередь уменьшает размеры патологического образования. Это очень специализированная форма лечения и подходит далеко не всем.
- Септальная миэктомия — в ходе этой операции проводится удаление части утолщенной мышцы, что позволяет улучшить проходимость камеры сердца для тока крови. Эта форма операции выполняется на открытом сердце.

Трансплантация сердца — крайний и доступный небольшому количеству людей метод, который может проводится посредством трансплантации. Показанием к ее проведению является тяжелое состояние сердца и отсутствие реакции на лечение. В ходе операции проводится удаление нездорового сердца и трансплантация сердца от донора.
Управление образом жизни
В дополнение к лекарствам и медицинским устройствам могут быть использованы способы снижения влияния ГКМП на образ жизни. Ниже приведены рекомендации, какие могут помочь.
- Употребление алкоголя нужно свести к минимуму — при чрезмерном использовании алкогольных напитков повышается сердечный ритм и увеличивается артериальное давление.
- Важно практиковать здоровое питание — сбалансированная диета может помочь сохранить вес тела в пределах нормы, что уменьшит воздействие на сердце, а также позволит укрепить здоровье.
- Снижение потребления соли может помочь уменьшить задержку воды в организме и нормализовать артериальное давление, особенно при выраженной сердечной дисфункции. Конкретное количество потребляемой соли оговаривается с лечащим врачом.
- Прекращение курения особенно важно, поскольку это прямой путь к улучшению здоровья, а также работоспособности сердца и сосудов (поскольку из-за курения может снижаться уровень кислорода в крови, а также сужаться кровеносные сосуды). Отказаться от курения может помочь терапевт или специальная служба поддержки курящим.
- Употребление кофеина нужно свести к минимуму — некоторые люди более чувствительны к воздействию кофеина, чем другие, и это может вызвать у них трепетание предсердий. Для тех, кто чувствителен к кофеину, нужно ограничивать количество потребляемого чая и кофе с кофеином и избегать употребления высококалорийного кофеина (например, энергетических напитков, крепкого кофе и шоколада с высоким содержанием какао).
Дополнительно людям с сердечным заболеванием рекомендуется выполнять упражнения. Умеренная зарядка может быть полезной для людей с ГКМП, в зависимости от того, какие симптомы определяются. При наличии ГКМП важно поговорить со своими лечащим врачом о том, какое упражнение подходит в конкретном случае. При возможности можно провести сердечную реабилитацию, которая предполагает выполнение специальных физических упражнениях.
Видео: Гипертрофическая кардиомиопатия. Отчего грубеет сердце
Источник: arrhythmia.center
ГКМП является генетически обусловленным заболеванием миокарда, обычно приводящим к выраженной гипертрофии стенок ЛЖ, преимущественно МЖП, без увеличения размера полости ЛЖ, с развитием диастолической дисфункции миокарда [1, 2]. Это самая частая из генетически обусловленных кардиомиопатий (до 20 на 10 000). Критерием ГКМП является утолщение стенок ЛЖ более 1,5 см. Выделяют обструктивную форму заболевания (ГОКМП) с наличием градиента обструкции в выносящем тракте ЛЖ в покое более 30 мм рт. ст., чаще всего в сочетании с выраженной асимметричной гипертрофией МЖП. Толщина миокарда может достигать 3–4 см [3]. Возможна скрытая обструкция — в таком случае указанный градиент появляется лишь при нагрузке. Менее изучена необструктивная ГКМП (ГНКМП), при этом градиент обструкции — ниже 30 мм рт. ст. в покое и при нагрузке.
К ГНКМП относится и апикальная форма ГКМП, при которой гипертрофия локализована преимущественно в области верхушки ЛЖ. ГКМП является
Другим важным синдромом являются нарушения сердечного ритма, преимущественно желудочковые. Выраженная хроническая сердечная недостаточность (ХСН) для ГКМП нехарактерна. В то же время, примерно у 7–20% больных может возникать дилатация полости ЛЖ со снижением фракции выброса и развитием тяжелой ХСН. У 47% больных отмечают медленное прогрессирование ГКМП, в основном в виде усугубления клинических проявлений и нарастания нарушений диастолической функции ЛЖ [3]. Увеличение выраженности ГЛЖ для ГКМП нехарактерно. В целом заболевание течет относительно благоприятно, есть наблюдения, что выживаемость сопоставима с таковой в общей популяции [3].
Следует определиться с критериями, позволяющими выявить гипертрофию миокарда с помощью
Для правого желудочка (ПЖ) в указанных рекомендациях приводят норматив толщины свободной стенки менее 0,5 см. Поперечный размер полости ПЖ различен на разных уровнях, для базальной части он должен быть менее 2,9 см, для срединной — менее 3,4 см [5].
Отметим некоторые особенности ГЛЖ при ГКМП у пациентов с явными фенотипическими проявлениями заболевания, по нашим собственным данным и данным литературы [1–3].
Следует обратить внимание и на особенности ЭКГ при ГКМП.
ЭКГ при ГКМП не может быть нормальной. В большинстве случаев у пациентов обнаруживают признаки гипертрофии левого (а иногда и правого) желудочка. Интересно, что
Среди форм ГКМП существует достаточно необычный вариант, характеризующийся выраженной гипертрофией области верхушки сердца. Это верхушечная, или апикальная, ГКМП (АГКМП), описанная в 1976 г. в Японии, но выявленная впоследствии и в европейских популяциях. Она характерна преимущественно для мужчин 40–60 лет, протекает благоприятно со стертой симптоматикой [1]. Обструкции выносящего тракта ЛЖ у таких больных обычно не возникает.
Существенные трудности может представлять дифференциальная диагностика поражения сердца при гипертонической болезни (ГБ) и ГКМП. ГЛЖ имеет место у 68% больных АГ. Для ГБ на ранних этапах ремоделирования более характерна некоторая асимметрия ГЛЖ, на более поздних стадиях — симметричная ГЛЖ. Все основные типы ремоделирования ЛЖ могут иметь место при АГ. Наиболее неблагоприятными в плане
При вторичных причинах ГЛЖ (ИБС и АГ) встречается ГЛЖ с толщиной стенок более 1,5 см. В группе из 77 пациентов с ИБС и ГБ гипертрофия МЖП более 1,5 см обнаружена нами у 26 (34%) больных, а такая же гипертрофия ЗСЛЖ — у 5 (6,5%) больных [3]. При АГ встречается развитие асимметричной ГЛЖ с градиентом обструкции и переднесистолическим движением створки митрального клапана у 4–6% больных [3]. Анамнестические данные (гипертензивный анамнез) не всегда могут оказать помощь в диагностике. Изменения ЭКГ, столь характерные для ГКМП (в частности, глубокие отрицательные зубцы Т и появление патологических зубцов Q), могут встречаться при ГБ,
Описано возникновение ГЛЖ у лиц с отягощенной по ГБ наследственностью до появления стойкого повышения АД. Подобные данные приводят
Сочетание ГБ и ИБС с ГКМП не является
Выраженная ГЛЖ с диастолической дисфункцией достаточно часто имеет место при ИБС. Развитие диастолической дисфункции при ИБС может быть связано как с рецидивирующими эпизодами ишемии, так и с развитием ГЛЖ. Следует отметить, что асимметричная ГЛЖ может иметь место у 6,6–41% больных ИБС, чаще после повторных, преимущественно нижних, ОИМ [3]. Асимметричная ГЛЖ и диастолическая дисфункция ЛЖ характерны и для бессимптомно протекающей ИБС. При ИБС часто выявляются участки нарушенной сократимости миокарда ЛЖ, преимущественно гипокинезии. В то же время гипокинезия может быть принципиально обратимой в ответ на медикаментозные воздействия. При ГКМП можно ожидать необратимости гипокинезии миокарда, обусловленной не наличием участков «оглушенного» миокарда, а его структурными нарушениями.
Асимметричная ГЛЖ при ИБС часто обусловлена компенсаторной гипертрофией МЖП вследствие перенесенного ОИМ свободной стенки ЛЖ,
Приведем клинический пример пациентки с выраженной асимметричной ГЛЖ вторичного происхождения.
Больная Ш., 64 лет. Жалобы на давящие боли за грудиной, возникающие при ходьбе до 15 м, с иррадиацией в шею. Боли проходят в покое в течение 5 мин, купируются приемом изосорбида динитрата. Отмечает эпизоды сердцебиений вне связи с физической нагрузкой, сопровождающиеся «предобморочным состоянием». Инспираторная одышка при небольших физических нагрузках. Изредка — приступы экспираторного удушья, сопровождающиеся кашлем, с эффектом от ипратропия и фенотерола. Из анамнеза заболевания известно, что повышение АД до 160/100 мм рт. ст. более 15 лет. «Привычные» цифры АД — 110/70 мм рт. ст. Последние несколько лет регулярно принимает дилтиазем 120 мг/сут, достигнут контроль АД. С 2005 г. отмечает приступы стенокардии. Из прочих кардиологических препаратов регулярно принимает АСК 75 мг, аторвастатин — 10 мг, триметазидин — 70 мг. Из анамнеза жизни: отец умер от инсульта в 38 лет, старшая сестра перенесла ОНМК, младший брат страдал ИБС. Работала в контакте со сварочным аэрозолем, наблюдается у профпатолога с диагнозом «Пневмокониоз, узелковая форма». Из сопутствующих заболеваний: с 2003 г. выставлен диагноз гормонозависимой бронхиальной астмы. В 2013 г. выявлен аутоиммунный тиреоидит, декомпенсированный гипотиреоз.
Объективный статус. Общее состояние удовлетворительное. В легких дыхание везикулярное, побочных дыхательных шумов нет. Область сердца при осмотре не изменена, перкуторные границы в норме. Тоны сердца приглушены, ритмичны, ЧСС — 78 уд./мин, мягкий систолический шум во всех точках аускультации с эпицентром на верхушке, без иррадиации. Отмечается снижение пульсации на артериях стоп. Больная обследована в ФЦССХ г. Челябинска. При проведении ЭКГ — синусовая брадикардия, ЧСС — 54 уд./мин. Гипертрофия миокарда ЛЖ с гемодинамической перегрузкой. Нельзя исключить очаговые изменения перегородки. При проведении холтеровского мониторирования ЭКГ в январе 2013 г. на фоне синусового ритма зарегистрированы 4 эпизода фибрилляции предсердий, на фоне физической нагрузки — эпизоды депрессии ST до 2 мм от исходной.
Судя по данным амбулаторной карты, в 2009 г. при проведении
В динамике
Гипертоническая болезнь III стадии, достигнутое нормальное АД, риск 4.
ИБС. Стенокардия напряжения III ФК. Безболевая ишемия миокарда. Пароксизмальная форма фибрилляции предсердий,
Учитывая тот факт, что у атлетов толщина миокарда ЛЖ может достигать 16 мм (в большей степени у мужчин), весьма актуальна дифференциальная диагностика ГКМП и «спортивного сердца». Это важно ввиду молодого возраста спортсменов и опасности внезапной смерти на высоте физических нагрузок. В последнее время предлагается подозревать ГКМП у спортсменов при толщине миокарда более 1,2–1,3 см. Большое внимание уделяется
Гипертрофия МЖП возникает также при легочном сердце. Это заболевание поражает преимущественно правые отделы сердца, но общая стенка двух желудочков — МЖП, также подвергается ремоделированию. Кроме того, при легочном сердце происходят изменения и ЛЖ, в частности его диастолическая дисфункция. В таблице 4 приводятся основные
Таким образом, дифференциальная диагностика гипертрофий миокарда различного происхождения представляет существенные трудности. Тем не менее, можно выделить некоторые отличительные особенности различных гипертрофий миокарда, пригодные для использования в повседневной клинической практике.



Источник: www.rmj.ru
