| Процедуры и операции | Средняя цена |
| Кардиология / Диагностика в кардиологии / ЭФИ в кардиологии | от 100 р. 1075 адресов |
| Кардиология / Консультации в кардиологии | от 650 р. 824 адреса |
| Кардиология / Диагностика в кардиологии / УЗИ сердца | от 1075 р. 814 адресов |
| Кардиология / Диагностика в кардиологии / ЭФИ в кардиологии | от 1000 р. 740 адресов |
| Неврология / Консультации в неврологии | от 500 р. 926 адресов |
| Эндокринология / Консультации в эндокринологии | от 563 р. 828 адресов |
| Неврология / Диагностика в неврологии / ЭФИ нервно-мышечной системы | от 650 р. 486 адресов |
| Кардиология / Консультации в кардиологии | от 900 р. 73 адреса |
| Кардиология / Диагностика в кардиологии / Томография сердца | от 4500 р. 73 адреса |
| Кардиология / Консультации в кардиологии | от 900 р. 47 адресов |
Источник: www.KrasotaiMedicina.ru
Показатели сердцебиения у человека: норма и отклонения
Хотя нормальный сердечный ритм не является гарантией здоровья сердца, все же он является полезным ориентиром для выявления ряда нарушений в организме.
Главный показатель сердцебиения – ЧСС, то есть количество сокращений сердца за минуту. В покое он составляет 60 – 100/мин. Однако некоторые исследователи полагают, что этот стандарт устарел, и в спокойном состоянии ЧСС должна составлять от 50 до 75 в минуту. Имеется связь между учащением сердцебиения более 75 в минуту во время отдыха и повышенным риском сердечного приступа.
Нормальная для каждого человека ЧСС зависит от его возраста, физического состояния, наследственности, образа жизни, уровня активности и эмоциональных переживаний. Также на нее влияют температура и положение тела.
При более высокой физической выносливости человека пульс у него в покое ниже. Поэтому ЧСС – один из показателей для оценки индивидуальной тренированности.
Видео: Какой пульс считается нормальным, а какой опасным для здоровья?
Показатели сердцебиения меняются в течение суток и в разных ситуациях. Поэтому их отклонения от среднестатистических показателей, условно принятых за границы нормы, не всегда связаны с каким-то заболеванием. Тревожиться по этому поводу стоит, если пульс постоянно замедлен, ускорен, или сердце бьется нерегулярно.
Каковы показатели нормального пульса у взрослого?
У здорового взрослого мужчины нормальная ЧСС в состоянии покоя составляет 70/мин., у женщины – 75/мин. С учетом индивидуальных изменений для взрослых оптимальным считается пульс от 60 до 80 в минуту.
Во время регистрации ЭКГ, с помощью которой врач объективно оценивает частоту и ритмичность сердцебиения, человек движется, раздевается, ложится на кушетку, испытывает волнение в незнакомой ситуации. Поэтому верхней границей нормы частоты сердцебиения считается 100/мин.
Хотя диапазон нормальных показателей сердцебиения довольно широк, слишком высокая или низкая ЧСС могут быть признаком патологии. Если она превышает 100/мин (тахикардия) или меньше 60/мин (брадикардия), необходимо обратиться к терапевту или кардиологу, особенно при наличии других симптомов, например, обмороков, головокружения или одышки.
Какие нормы и отклонения для детей
Нормальные показатели сердцебиения у ребенка зависят от его возраста. Например, для новорожденных ЧСС составляет 100 – 160/мин, для детей в возрасте до 10 лет – от 70 до 120/мин, для подростков старше 10 – 12 лет – от 60 до 100 в минуту.
Для детей характерна и совершенно нормальна синусовая аритмия. Это нерегулярность сердечного ритма, вызванная волнообразным ускорением и замедлением сердцебиения. При выявлении таких изменений на ЭКГ у ребенка или подростка причин для беспокойства нет.
Врачи ориентируются на такие нормальные показатели сердцебиения у детей:
|
Возраст |
Средняя ЧСС, уд/мин |
Границы нормы, уд/мин |
|
Новорожденный |
140 |
110 – 170 |
|
1 месяц |
130 |
100 – 170 |
|
1 год |
120 |
95 – 160 |
|
2 года |
115 |
90 – 150 |
|
3 – 4 года |
105 |
85 – 130 |
|
5 – 6 лет |
95 |
75 – 125 |
|
7 – 8 лет |
90 |
70 – 115 |
|
9 – 10 лет |
85 |
65 – 110 |
|
11 – 12 лет |
80 |
60 – 105 |
|
13 – 15 лет |
75 |
55 – 100 |
Тахикардия у детей чаще вызвана функциональными причинами – плачем, страхом, охлаждением тела. Наиболее опасно значительное замедление сердцебиения у маленького. Оно может быть признаком серьезных нарушений ритма, например, врожденной атриовентрикулярной блокады II или III степени.
У подростков умеренная брадикардия может появляться в результате интенсивных спортивных тренировок.
Нормальные показатели пульса у женщин и мужчин по возрастам
При самостоятельном измерении или по данным ЭКГ значительной разницы показателей сердцебиения у мужчин и женщин нет. С возрастом отмечается постепенное уменьшение средней ЧСС, но и здесь могут быть существенные индивидуальные колебания.
Более точно оценить показатели сердцебиения можно по данным суточного мониторирования ЭКГ. В заключении этого исследования обязательно указывается средняя ЧСС за сутки, минимальная и максимальная частота сердцебиения днем и ночью.
Для оценки этих показателей разработаны нормативы, позволяющие врачу более точно определить, соответствует ли сердцебиение возрасту и полу человека.
|
Возраст, годы |
Пол |
Средняя ЧСС днем, уд/мин |
Средняя ЧСС ночью, уд/мин |
|
20 – 30 |
М / Ж |
87/88 |
65/67 |
|
30 – 40 |
М / Ж |
86/86 |
64/65 |
|
40 – 50 |
М / Ж |
84/85 |
63/65 |
|
50 – 60 |
М / Ж |
81/84 |
63/65 |
|
60 и старше |
М / Ж |
79/83 |
62/65 |
Допустима синусовая аритмия, особенно в ночные часы, но паузы при этом не должны превышать 2 секунд. Небольшое количество внеочередных сердечных сокращений (экстрасистол) также является нормой для здорового человека.
Что может изменить пульс?
Замедлить, ускорить сердцебиение или вызвать его нерегулярность могут физиологические причины или заболевания различных органов, в том числе и сердца.
Замедление сердцебиения (брадикардия) является нормальным и не вредит организму человека в таких случаях:
- повышенная влажность окружающей среды, умеренное охлаждение тела;
- хорошая физическая тренированность;
- состояние сна;
- прием некоторых медикаментов, например, седативных препаратов или бета-адреноблокаторов.
Заболевания, сопровождающиеся замедлением сердцебиения:
- ИБС и другие болезни сердца, прежде всего синдром слабости синусового узла;
- передозировка антиаритмических препаратов, в частности, сердечных гликозидов;
- отравление соединениями свинца, ФОС, никотином;
- язвенная болезнь желудка, черепно-мозговая травма, инсульт, опухоль мозга, повышенное внутричерепное давление;
- гипотиреоз (сниженная гормональная активность щитовидной железы).
Физиологическое (естественное) учащение сердцебиения возможно в таких ситуациях:
- физическая нагрузка и стресс;
- лихорадка;
- повышенная температура окружающей среды;
- пребывание на высоте;
- беременность;
- употребление кофеин-содержащих напитков.
Основные причины патологического ускоренного сердцебиения (тахикардии):
- заболевания нервной системы (неврозы, вегетативные расстройства);
- гипертиреоз;
- анемии;
- сердечная недостаточность;
- хронические болезни легких;
- заболевания сердца – ИБС, миокардит, некоторые клапанные пороки.
Как измерить пульс самостоятельно?
Проще всего определить пульс на сонной и лучевой артериях.
Самостоятельный подсчет пульса на сонной артерии проводится так: указательный и средний пальцы располагаются горизонтально под нижней челюстью на переднебоковой поверхности шеи. Определяется место, где пульс пальпируется лучше всего. Самостоятельно такой способ лучше не использовать. В этой зоне расположены рефлексогенные области, стимуляция которых может вызывать нарушения сердечного ритма.
Для определения пульса на лучевой артерии необходимо положить указательный и средний пальцы в область запястья. Пульс прощупывается в области ниже большого пальца.

Необходимо подсчитать количество ударов за 15 секунд и умножить полученное значение на 4, чтобы определить ЧСС в минуту.
Существуют специальные устройства, помогающие человеку определить свой пульс. Это фитнес-трекеры, а также приложения для смартфонов. Они удобны для спортсменов и занятых людей. Показатели сердцебиения, в том числе и его регулярность, определяют многие автоматические тонометры, которые используются для измерения давления в домашних условиях.
Какие отклонения от нормы считаются опасными?
При определении показателей сердцебиения важно учитывать не только ЧСС, но и ритмичность сердечных сокращений. Сердце должно биться без пауз и перебоев, однако одиночные редкие дополнительные удары не являются поводом для беспокойства.
Необходимо обратиться к врачу в таких случаях:
- нерегулярный сердечный ритм;
- замедление ЧСС меньше 50 /мин или ускорение более 100/мин;
- приступы ускоренного сердцебиения с ЧСС более 140/мин.
Эти признаки могут сопровождать такие опасные состояния:
- фибрилляция предсердий;
- пароксизмальная наджелудочковая тахикардия;
- частая желудочковая экстрасистолия и пароксизмы желудочковой тахикардии;
- синдром слабости синусового узла;
- синоатриальная или атриовентрикулярная блокада II – III степени.
Какие заболевания можно определить при измерении пульса?
Показатели сердцебиения меняются под действием таких причин:
- нарушение регуляции сердечной деятельности;
- ухудшение газообмена в легких;
- снижение содержания кислорода в крови;
- ослабление сократимости миокарда;
- патологические процессы в сердце.
Поэтому при отклонении ЧСС от нормы или нерегулярности пульса можно предположить различные заболевания сердечнососудистой и других систем. Наиболее частые из них:
- дисфункция вегетативной нервной системы, или НЦД;
- органические поражения мозга, например, кровоизлияния или опухоли;
- хронический бронхит, обструктивная болезнь легких, эмфизема, дыхательная недостаточность;
- железодефицитная и другие формы анемии;
- гипо- и гипертиреоз;
- сердечная недостаточность, которая является осложнением многих болезней сердца и гипертонии;
- митральный стеноз, который в тяжелых случаях часто осложняется мерцательной аритмией;
- ИБС, в том числе ее хронические формы (стенокардия напряжения, постинфарктный кардиосклероз, фибрилляция предсердий);
- синдром слабости синусового узла;
- миокардит, эндокардит, миокардиодистрофии, кардиомиопатии.
При постоянных отклонениях показателей сердцебиения от нормы в первую очередь рекомендуется обратиться к терапевту. Врач проведет первоначальное обследование, которое поможет заподозрить причину нарушений, а затем направит к профильному специалисту – кардиологу, пульмонологу, эндокринологу, неврологу или гематологу.
Прогнозы и профилактика
Прогноз нарушений сердцебиения зависит от их причины:
- физиологические отклонения не опасны и не требуют лечения;
- при правильном лечении заболеваний эндокринной системы, легких и других органов, вызвавших нарушение сердцебиения, со временем пульс возвращается к норме;
- при болезнях сердца прогноз зависит от тяжести основного заболевания, в некоторых случаях восстановить нормальное сердцебиение можно только путем хирургической операции или установки кардиостимулятора.
Нормальное сердцебиение обеспечивает хорошее кровоснабжение мозга и других органов. Для профилактики его нарушений рекомендуются такие способы:
- регулярные физические упражнения по 30 минут ежедневно 5 дней в неделю;
- умение управлять собой в стрессовой ситуации, освоение дыхательной гимнастики, йоги;
- отказ от курения;
- нормализация веса;
- употребление достаточного количества жидкости, особенно в жаркое время года;
- достаточный отдых, полноценный ночной сон.
Из физических упражнений для поддержания нормального сердцебиения лучше всего подходят аэробные тренировки, бег, плавание и езда на велосипеде.
Заключение
Показатели сердцебиения индивидуальны у каждого человека. Они меняются в зависимости от его активности, времени суток, под влиянием физиологических причин. Считается, что границами нормы для взрослого человека в состоянии покоя являются 60 и 100 ударов в минуту. При этом пульс должен быть регулярным, допустима небольшая аритмия и одиночные внеочередные сокращения (экстрасистолы).
У детей ЧСС выше, чем у взрослых. КУ пожилых людей есть тенденция к замедлению средней частоты сердцебиения.
Вызвать нарушения нормальных показателей могут различные заболевания нервной, эндокринной, дыхательной, сердечнососудистой систем и крови. Поэтому при выявлении отклонений от нормы необходимо обратиться к терапевту.
Определить показатели сердцебиения можно с помощью ЭКГ, суточного мониторирования ЭКГ, а также путем самостоятельного измерения пульса на лучевой артерии.
Сохранить нормальные показатели сердцебиения помогут здоровый образ жизни и регулярные физические тренировки.
Источник: arrhythmia.center
Классификация
- Синусовая тахикардия.
- Наджелудочковая пароксизмальная (предсердная) тахикардия.
- Желудочковая пароксизмальная тахикардия.
Синусовая тахикардия
Синусовая тахикардия является результатом сбоя в работе синусового узла. Он производит электрический импульс чаще, чем нужно (более 90 в минуту). При этом последовательность сокращения (предсердия – желудочки) не нарушена.
Такую тахикардию нужно считать нормой при следующих состояниях:
- физическая нагрузка. При работе, мышцы потребляют большее количество энергии и кислорода, чем в состоянии покоя. Доставку кислорода обеспечивает кровь, следовательно, чем быстрее она будет циркулировать, тем больший объём кислорода сможет передать мышцам. Для этой цели организм сам ускоряет работу сердца. У совершенно здоровых людей при физической нагрузке частота сердечных сокращений повышается до 180 — 200 в минуту;
- эмоциональное напряжение (волнение, страх, радость, испуг, гнев и другие эмоции);
- выброс адреналина (гормон, вырабатываемый надпочечниками) в кровь. Он вырабатывается при стрессе, боли, сильных эмоциях и прочих состояниях;
- повышение температуры тела окружающей среды; подъём на высоту. В горах содержание кислорода во вдыхаемом воздухе снижено. Для обеспечения необходимого уровня кислорода в крови организм перестраивается – учащается дыхание и сердцебиение;
- приём алкоголя, кофе или любых других энергетиков;
- курение. Вещества, содержащиеся в дыме, стимулируют нервную систему, приводя к тахикардии;
- лекарственные средства. Прочтя инструкции, вы увидите, что у многих лекарств есть побочное действие – тахикардия;
- резкая смена положения тела из горизонтального в вертикальное.

По прошествии нескольких минут (в среднем, до 10) после воздействия вышеперечисленных причин частота сердечных сокращений должна вернуться к норме. Если же этого не происходит, или тахикардия возникает в покое, следует обратиться к доктору. В этом случае причиной может быть какое-либо заболевание.
Самые распространённые патологические состояния, сопровождающиеся учащённым сердцебиением:
- гипертермия (повышенная температура тела). Существует взаимосвязь – при увеличении температуры тела на каждые 1,5°С происходит ускорение частоты сердечных сокращений на 10 ударов в минуту;
- гиповолемия (снижение объёма циркулирующей крови, например, в результате кровопотери);
- анемия (снижение концентрации гемоглобина и количества эритроцитов в крови);
- инфекция (любое бактериальное или вирусное заболевание);
- злокачественные новообразования;
- ишемия миокарда (неудовлетворительное кровоснабжение сердца);
- сердечная недостаточность;
- эмболия сосудов лёгких (закупорка тромбом);
- тиреотоксикоз (увеличение продукции гормонов щитовидной железой);
- поражения головного мозга и другие.
Проявления приступа синусовой тахикардии:
- ощущение сердцебиения;
- слабость;
- головокружение;
- тошнота;
- чувство нехватки воздуха;
- боль в сердце;
- потливость.
Признаки на электрокардиограмме:
- ритм синусовый (положительный зубец Р перед каждым комплексом QRS во II отведении. Одинаковые по форме и амплитуде зубцы Р в одном и том же отведении);
- правильный (расстояния R — R одинаковы и укорочены);
- частота сердечных сокращений от 90 до 180 в минуту;
- укорочение интервалов P – Q, но не менее 0,12 секунд и Q – T;
- увеличение амплитуды зубцов Р в I, II, aVF отведениях;
- косовосходящая депрессия сегмента RS – T, но не более 1 миллиметра ниже изолинии.

Лечение
Устранение провоцирующих факторов — курения, чрезмерной физической нагрузки, замены лекарств и прочее. При необходимости можно использовать валокардин, корвалол или седативные препараты (фенозепам). Требуется лечение заболевания, вызвавшего тахикардию. Только при появлении симптомов ишемии миокарда (боль за грудиной, длительностью более 20 минут) требуется замедление сердечного ритма при помощи бета-адреноблокаторов (бисопролол, метопролол).
Хорошо зарекомендовал себя в лечении тахикардии препарат ивабрадин. Он действует на сам синусовый узел, и способен замедлить частоту сокращений на 10 — 15 в минуту. Но принимать его следует не вместо лечения причины, а в дополнение к подобранной терапии.
Наджелудочковая пароксизмальная тахикардия
Механизмы возникновения:
- re-entri (возникший электрический импульс попадает в замкнутый круг, участок мышцы повторно многократно возбуждается);
- увеличение автоматизма клеток эктопических центров II, III порядка (это значит, что перестаёт работать синусовый узел, а вместо него активизируются другие источники ритма).
Пароксизм — периодически возвращающийся приступ учащения сердечных сокращений до 250 в минуту. Он внезапно начинается и исчезает. Продолжительность различна — от нескольких секунд, часов, до 7 суток. Самостоятельно восстанавливается.
Причиной чаще всего служат различные органические повреждения миокарда и проводящей системы (нарушение их структуры и функции) при инфаркте миокарда, пороках сердца, отравлениях лекарствами (дигоксин), тяжёлом общем состоянии.
Симптомы:
- приступы «трепыхания» сердца;
- одышка;
- слабость;
- головокружение;
- дискомфорт или боль в груди;
- потеря сознания;
- эпизодическое «выпадение» артериального пульса (несоответствие его ударам сердца).

Электрокардиографические признаки:
- несинусовый ритм (разные по форме и высоте дефектные зубцы Р);
- правильный;
- частота сердечных сокращений 140 – 250 в минуту;
- желудочковые комплексы QRS не уширены и не деформированы.
Лечение
- Вагусные пробы:
- натуживание на высоте вдоха (проба Вальсаливе);
- вызов рвотного рефлекса;
- погружение лица и рук в ледяную воду;
- массаж каротидного синуса (поочерёдно правого и левого);
- надувание воздушного шарика;
- свешивание верхней части тела с кровати;
- надавливание на глазные яблоки.
- Последующие мероприятия выполняются только медицинскими работниками при угрозе жизни больного – введение аденозина, электроимпульсная терапия (воздействие электрическим зарядом средних энергий – 50 — 100 Джоуль).
- Препараты, для профилактики возникновения приступов:
- антагонисты кальция (верапамил, дилтиазем);
- бета-адреноблокаторы (метопролол, бисопролол);
- антиаритмики (амиодарон).
- потеря сознания;
- артериальное давление меньше 90/60 мм.рт.ст.;
- острая сердечная недостаточность (отёк лёгких);
- симптомы инфаркта миокарда;
- тахикардия свыше 180 в минуту или брадикардия ниже 40 в минуту.
При наличии хотя бы одного признака показана электроимпульсная терапия.

- Хирургическое лечение – радиочастотная абляция (разрушение эктопического очага, генерирующего патологический ритм).
Показано при:
- частых приступах;
- приступах, сохраняющихся после приёма лекарств;
- профессиях, где внезапная потеря больным сознания несёт риск для жизни окружающих (водитель и др.);
- молодой возраст.
Техника радиочастотной абляции (РЧА). Операция проводится в условиях операционной. Ей предшествует подготовка самого пациента – лечение острых заболеваний, коррекция хронических. Больному разъясняют ход операции, её пользу и возможные риски. Накануне вечером и утром, в день операции, с помощью лекарств снимают тревогу пациента. Через прокол кожи и стенки сосуда в предсердие вводят катетер. На нём есть источник тока. При нахождении возможного источника патологической импульсации к нему прикладывают кончик катетера. Участок мышцы под ним нагревается до 50 — 70°С и подвергаются коагуляции. Окружающий здоровый миокард не затрагивается.
Как при любом вмешательстве, у абляции есть свои осложнения (прокол сердца, кровотечение, отрыв атеросклеротических бляшек), но частота их встречаемости не более 1%.
После РЧА возможна имплантация искусственного водителя ритма, который «навязывает» правильный ритм для сокращения сердца. Искусственный водитель ритма улучшает качество жизни больного, но на увеличение продолжительности жизни не влияет.

Пароксизмальная желудочковая тахикардия
Является наиболее опасной для жизни из всех видов сердечных тахикардий. Главным источником ритма, вместо синусового узла, становится очаг усиленной импульсации в желудочках. Он «навязывает» желудочкам свой ритм, отличный от частоты сокращения предсердий.
Причины возникновения:
- наличие постинфарктных рубцов в ткани желудочков;
- хроническая аневризма левого желудочка (выпячивание истончённой стенки наружу);
- воспалительные заболевания миокарда;
- кардиомиопатии (увеличение объёма, массы сердца);
- инфильтративные заболевания миокарда (опухоли, амилоидоз);
- интоксикация сердечными гликозидами;
- применение антиаритмических препаратов (хинидин, прокаинамид, соталол, амиодарон);
- инструментальные исследования (ангиография, эндоскопия);
- операции сердца;
- нарушения электролитного баланса (снижение уровня калия и магния в крови).
Симптомы:
- внезапно начавшийся приступ учащения сердцебиения;
- одышка;
- головокружение;
- боль за грудиной;
- снижение кровяного давления;
- обморок;
- судороги.

Характерные изменения на электрокардиограмме:
- несинусовый ритм;
- неправильный ритм;
- частота сокращения предсердий может быть нормальной, а желудочков – 100 – 250 в минуту;
- их полное разобщение (диссоциация);
- деформация и расширение комплексов QRS более 0,12 секунд.
Лечение
При стабильном состоянии больного можно начать с введения антиаритмического препарата лидокаина. При его отсутствии — бретилия тозилата. Если эффекта нет или пациент нестабилен (присутствуют «тревожные» симптомы), используют дефибрилляцию (электрическая кардиоверсия). Сила заряда составляет от 100 до 360 Джоуль. Затем проводится госпитализация в отделение интенсивной терапии.
Хирургическое лечение также возможно, при нём в грудную клетку больного вживляется кардиовертер-дефибриллятор. Этот аппарат, анализирует ритм сердца и при его нарушении производит электрическую кардиоверсию.
Современный ИКД представляет собой небольшую коробочку, размером до 8 см., весом около 80 грамм. Она покрыта титановым сплавом. Внутри – микропроцессор, батарея, конденсатор, преобразователь напряжения, резисторы, система высвобождения разряда и база данных. Из корпуса выходят один или несколько электродов. ИКД имплантируется под кожу в левой подключичной области, а электроды в камеры сердца.
Регулярно, 2 — 4 раза в год, требуется проверка функционирования устройства и зарядка батареи. Кроме того, ИКД сам может сообщить своему обладателю о поломке – вибрацией или звуковым сигналом. Замена устройства в целом потребуется через 5 – 8 лет. В Российской Федерации имплантируемый кардиовертер-дефибриллятор обойдётся в 900 тысяч рублей.
ИКД контролирует частоту сердечных сокращений, при обнаружении патологического ритма происходит разряд тока. Пациент в этот момент переживает «удар» в грудь. Не самое приятное ощущение. По этой причине установка дефибриллятора нерациональна при частых пароксизмах тахикардии.

Обследование больных тахикардией в условиях поликлиники включает
- приём терапевта и/или кардиолога;
- сбор жалоб, истории жизни и заболевания;
- осмотр;
- измерение пульса и артериального давления;
- аускультация (выслушивание) сердца;
- общий анализ крови;
- общий анализ мочи;
- определение уровней гормонов щитовидной железы (тиреотропный гормон, тироксин);
- коагулограмма (параметры свёртывания крови);
- биохимический анализ крови;
- снятие электрокардиограммы;
- эхокардиография (ультразвуковое исследование сердца);
- холтер (суточное мониторирование электрокардиограммы;
- рентгенологическое исследование органов грудной клетки.
Самостоятельный контроль пульса
В норме, частота сокращений сердца и пульсовая волна в сосудах (пульс) совпадают. Для подсчёта вам понадобятся часы с секундной стрелкой. За полчаса до измерения имеет смысл воздержаться от курения, кофе, физической нагрузки. Присядьте и успокойтесь. Положите три пальца правой кисти на запястье левой руки. Ощутите пульсацию сосуда. Теперь засеките 60 секунд и одновременно считайте частоту ударов пульса.

Тахикардия беременных
Во время беременности увеличивается частота возникновения приступов тахикардии. Чтобы этого избежать, в идеале, женщина должна до планирования беременности воспользоваться хирургическим лечением. Радиочастотная абляция эффективна примерно в 90% случаев. Проведённая заблаговременно, она поможет предотвратить опасные состояния как для матери, так и для плода.
К сожалению, нет совершенно безопасных для плода антиаритмических препаратов. Этот факт усложняет лечение беременной женщины. Принятие решения о назначение данных препаратов тщательно взвешивается, берётся во внимание соотношение риск/польза для матери и для плода. Начинать медикаментозную терапию нужно при угрозе жизни матери, во II и III триместрах.
Женщинам с редкими, кратковременными, малосимптомными пароксизмами лечение не проводится.
Лечение наджелудочковой тахикардии следует начинать с вагусных проб, если они не оказали эффекта, применяем аденозин. При гемодинамической нестабильности (обморок, боль в груди, хрипы в лёгких и прочее) следует сразу же начать лечение электрическим разрядом.
Для профилактики пароксизмов предпочтительными лекарствами являются дигоксин, метопролол, пропроналол, соталол.
При плохой переносимости приступов и неэффективности медикаментозной антиаритмической терапии, процедуру абляции можно выполнять уже во время беременности (под контролем показателей жизнедеятельности плода). Но не раньше II триместра.
Желудочковая тахикардия довольно редкое состояние у женщин в положении. Если она и возникает, то после 6 месяца беременности. Лечение при этом не отличается от такового у небеременных. Электроимпульсная терапия практически безвредна для ребёнка на любом сроке.

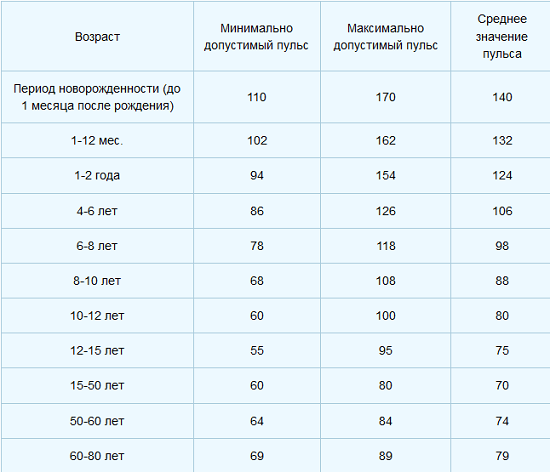
Особенности тахикардии у детей
Для каждого возраста свои нормальные значения частоты сердечных сокращений. Цифры пульса, при которых взрослый ощущает предобморочное состояние, для грудного ребёнка обычное дело.
| Возраст | ЧСС, в минуту |
| 0 — 1 месяц | 110 — 170 |
| 1 — 12 месяцев | 102 — 162 |
| 1 — 2 года | 94 — 154 |
| 2 — 4 года | 90 — 140 |
| 4 — 6 лет | 86 — 126 |
| 6 — 8 лет | 78 — 126 |
| 8 — 10 лет | 68 — 108 |
| 10 — 12 лет | 60 — 100 |
| 12 — 15 лет | 55 — 95 |
Нарушение ритма, такое как тахикардия, проявляется часто именно в младенческом возрасте. Как только установлен диагноз – требуется лечение. При наджелудочковых пароксизмах чаще всего используют кордарон, дигоксин. Лечат малыша в стационарном отделении больницы. В большинстве случаев, такая тахикардия проходит навсегда после лечения. И его отменяют через 6 – 12 месяцев. Желудочковые нарушения — это редкость для детей.
Симптомы у грудных детей (до 1 года):
- вялость;
- отказ от еды;
- одышка (затруднённое дыхание);
- посинение носогубного треугольника;
- увеличение размеров печени;
- потеря сознания.
У подростков синусовая тахикардия является результатом:
- усиленного роста организма;
- скачками гормонального фона;
- неустановившейся психики;
- большим количеством стрессовых ситуаций.
В таких случаях врач может порекомендовать избегать волнений, высыпаться, гулять на свежем воздухе, важно обеспечить и домашний комфорт для ребёнка. Из препаратов подойдут седуксен, персен, тенотен.
Причины, диагностика и лечение учащённого сердцебиения не отличаются от таковых у взрослых. За исключением хирургического лечения (радиочастотная абляция проводится только с 10 лет).

Осложнения
- Тахикардии могут сопровождаться потерей сознания. И если с больным никого не окажется рядом он травмируется (ушибы, переломы). Особенно опасно, если перед обмороком человек был занят опасным трудом (высотные работы, вождение, хирургические операции). В этом случае могут пострадать и окружающие.
- При частом и продолжительном (несколько суток) сокращении предсердий в них становится возможным образование тромбов. Они могут с током крови попадать в сосуды (например, лёгких, мозга, селезёнки) и закупоривать их, приводя к ишемии.
- Желудочковая тахикардия часто трансформируется в фибрилляцию, и приводит к остановке сердечной деятельности. Без помощи медиков это грозит смертью.
- Инфаркт миокарда. Сердце быстро работает, выбрасывает и выбрасывает кровь. А промежуток между сокращениями (диастола) становится совсем маленьким. Из-за этого само сердце не наполняется должным образом кровью, возникает кислородное голодание. Это и является причиной инфаркта.
- Отёк лёгких. При застое жидкости (крови) в сосудах лёгких затрудняется газообмен. Жидкость начинает пропотевать из сосудов в альвеолы (дыхательные мешочки лёгких), что может привести к невозможности нормального дыхания.
Лечение народными средствами
Травы, ни при каких условиях не могут быть использованы как самостоятельное средство лечения тахикардии. Все лекарственные препараты, назначаемые врачом, сертифицированы, прошли клинические испытания, известны все их свойства. Действие же трав на организм не изучено.
Растения, косвенно урежающие работу сердца:
- календула. В только что распустившиеся соцветиях содержится каротиноид – пигмент, превращающийся в витамин А в печени;
- укроп. Обладает сосудорасширяющим и успокаивающим действием;
- валериана (Но! При передозировке имеет противоположное действие);
- мелисса. Успокаивает, помогает заснуть, нормализует эмоциональный фон. Является одним из самых безопасных растений, так как при её применении нет побочных явлений;
- перечная мята. Её эфирное масло помогает снять боль, расширяет сосуды;
- аптечная ромашка (снижает тонус кровеносных сосудов, обладает мягким седативным и антидепрессивным действием);
- боярышник (нормализует сердечные сокращения и благотворно влияет на кровеносные сосуды).
Сочетание полезных трав представлено в сердечном сборе (продаётся в аптеках).

Опасными фитосредствами при тахикардии (ускоряют частоту сердечных сокращений) являются:
- настойка/экстракт элеутерококка;
- настой хвои сосны;
- отвар плодов шиповника;
- отвар тысячелистника.
Диспансерное наблюдение при тахикардии
Наблюдение больных с наджелудочковыми и желудочковыми тахикардиями проводится врачом-терапевтом с частотой 2 раза в год. При ухудшении состояния (утяжеление симптомов, увеличение числа пароксизмов) число визитов к врачу должно стать больше. Во время визита терапевт повторит диагностическое обследование, при необходимости, назначит осмотр врачами-специалистами (эндокринологом неврологом, офтальмологом, психиатром и пр.).
Критериями эффективности такого наблюдения пациентов являются:
- ранее выявление тахикардии;
- постановка на диспансерный учёт всех больных;
- профилактика и своевременное выявление осложнений;
- предоставление путёвок на санаторно-курортное лечение;
- установление инвалидности.
Профилактика
Первичная (направлена на предупреждение возникновения основного заболевания):
- регулярные медосмотры в поликлинике;
- контроль за состоянием всех органов и систем;
- здоровый образ жизни:
- сон 6 -8 часов в сутки;
- рациональное питание (5 — 6 раз в день, употребление овощей, фруктов, круп, мяса, рыбы в достаточном количестве);
- соблюдение режима труда и отдыха (не перенапрягайтесь!);
- занятия физическими нагрузками (в соответствии с силами и возрастом!) – ходьба, бег, гимнастика, лыжи, велосипед, плаванье;
- хорошее настроение.

Вторичная (для уменьшения частоты приступов и осложнений):
- отказ от курения, алкоголя, стрессов, чрезмерной нагрузки;
- регулярный приём лекарств (антиаритмиков и других, назначенных врачом для лечения основного заболевания);
- своевременное обращение к доктору при ухудшении самочувствия.
Заключение
Учащённое сердцебиение требует детального изучения у каждого конкретного человека. При одних условиях оно является нормальным ответом организма, а при других – зацепкой для врача — сигналом страдания какого-либо органа (щитовидная железа, сердце, лёгкие, головной мозг), системы (кроветворная) или психики (депрессия, истерия).
Коррекция причинного заболевания излечивает от тахикардии. Если же полное выздоровление невозможно – прибегают к коррекции деятельности сердца антиаритмиками, электрическим током. В случае, когда тахикардия есть, а объективной причины для неё не обнаружили, следует вспомнить о провоцирующих факторах. Может быть, вы пьёте слишком много кофе? Или всё время нервничаете? В таком случае устранение таких простых причин излечит вас.
Источник: UstamiVrachey.ru
Тахикардия: причины появления, основные симптомы и признаки, современные методы диагностики и лечения
Тахикардия — это увеличение частоты сердечных сокращений, которое может быть нормальной реакцией организма на физическую нагрузку, стресс, высокую температуру тела, либо является симптомом некоторых заболеваний сердца, легких, щитовидной железы и т.д.
Основные проявления тахикардии это: ощущение частого пульса, перебоев в работе сердца, головокружение, слабость и пр. В зависимости от того, какие симптомы сопровождают тахикардию можно предположить причину ее возникновения.
Для уточнения причины тахикардии используются следующие методы диагностики: электрокардиограмма, УЗИ сердца, анализ крови на гормоны и др.
Лечение тахикардии зависит от причины ее развития.
Какова частота сердечных сокращений в норме?
Для того чтобы определить частоту сердечных сокращений, измерьте свой пульс. Частоту пульса следует измерять в течение одной минуты, в спокойном эмоциональном и физическом состоянии, не ранее чем через 2 часа после последнего приема пищи, в положении сидя или лежа.
Понятие «нормального» пульса крайне индивидуально и зависит от возраста человека, его телосложения, массы тела, физической формы, типа питания и т.д. Так, у спортсменов частота сердечных сокращений может составлять до 40 ударов в минуту, и это считается вариантом нормы.
Согласно Американской Ассоциации Кардиологов для взрослого человека считается нормальной частота пульса от 50 до 100 ударов в минуту.
Таким образом, тахикардия — это состояние, когда частота пульса превышает 100 ударов в минуту.
Как понять когда тахикардия является нормой, а когда симптомом заболевания?
У здорового человека частота сердечных сокращений может повышаться в различных ситуациях, например, во время физической активности (бега, плавания, быстрой ходьбы и т.д.), эмоциональных стрессов (радость, огорчение, гнев и т.д.), при чувстве боли, в душных помещениях и т.д.
Итак, в каких случаях тахикардия не является признаком заболевания?
Симптомы и признаки тахикардии
Если тахикардия является признаком какого-либо заболевания, то она обычно вызывает появление следующих симптомов:
Причины «патологической» тахикардии
Существует множество причин тахикардии: это заболевания сердца, нервной, эндокринной системы, опухоли, инфекции и т.д. Сочетание тахикардии с другими симптомами может предположительно указать на причину тахикардии. Тем не менее, уточнить диагноз может только врач-терапевт или кардиолог после специальных обследований.
Приступы учащенного сердцебиения, сопровождающиеся головокружением, потемнением в глазах, потерей сознания, одышкой, слабостью, тошнотой и болями в груди
Такая комбинация симптомов указывает на возможное наличие пароксизмальной тахикардии. Пароксизмальная тахикардия — это заболевание, которое проявляется внезапными приступами учащенного сердцебиения. Приступы этого заболевания могут быть спровоцированы курением, употреблением кофе, алкоголя, наркотиков и некоторых лекарств.
В зависимости от того, в какой части сердца появился источник, посылающий импульсы к частому сокращению сердца, различают наджелудочковую (если импульсы возникают в предсердиях сердца) и желудочковую (если импульсы возникают в желудочках сердца) тахикардию. Уточнить тип тахикардии позволяет электрокардиография (ЭКГ). Клинически (то есть только на основании симптомов) тип тахикардии уточнить невозможно .
Другой причиной появления указанных выше симптомов может являться нарушение ритма работы сердца — аритмия. Существует множество различных видов аритмий, некоторые из них являются врожденными, другие обусловлены заболеваниями сердца (например, ишемическая болезнь сердца, ревматизм и др.)
Одной из наиболее частых видов аритмий, вызывающих тахикардию, является мерцательная аритмия, которая характеризуется частыми сокращениями отдельных групп клеток предсердий и неритмичными частыми сокращениями желудочков. Мерцательная аритмия, как правило, развивается у пожилых людей с ишемической болезнью сердца, однако встречается и в молодом возрасте при заболеваниях щитовидной железы (гипертиреоз), врожденных пороках сердца и др.
Только на основании симптомов невозможно установить причину тахикардии или тип аритмии, поэтому для уточнения диагноза всегда требуются консультация специалиста и дополнительные обследования.
Если тахикардия сочетается с головокружением, потемнением в глазах, слабостью, повышенной утомляемостью, сухостью и бледностью кожи, то возможной причиной является анемия (низкое содержание эритроцитов и гемоглобина в крови). Повышенный риск развития анемии отмечается у женщин с обильными менструациями и у беременных. Другой причиной появления этих симптомов может являться злокачественное заболевание крови — лейкемия. Общий анализ крови, как правило, позволяет врачу уточнить диагноз.
Если тахикардия возникла на фоне или через некоторое время после большой кровопотери, (например, маточное кровотечение, травмы и т.д.), либо обильной рвоты, диареи, обезвоживания, то вероятной причиной является обезвоживание и снижение объема циркулирующей крови. Основными признаками обезвоживания являются: одышка, слабость, бледность кожи, головокружение, потемнение в глазах, жажда.
Если тахикардия появилась давно, сопровождается снижением массы тела, чрезмерной раздражительностью, возбудимостью, дрожанием рук, отсутствием менструации у женщин (аменорея), то возможной причиной является повышенная функция щитовидной железы, или гипертиреоз.
Тахикардия в сочетании с частой головной болью, повышением артериального давления, повышенной потливостью, дрожью в руках, может указывать на феохромоцитому — опухоль, вырабатывающую адреналин.
Приступы тахикардии в сочетании с головокружением, страхом смерти, приступами паники, одышкой, болями в груди могут указывать на вегето-сосудистую дистонию (ВСД). Подробнее об этом читайте в статье Все о ВСД и ее лечении. Следует учитывать, что под признаками вегето-сосудистой дистонии могут скрываться другие заболевания, например, пароксизмальная тахикардия, гипертиреоз и др. (см. выше)
Тахикардия у детей
Нормальная частота сердечных сокращений у ребенка зависит от возраста, температуры тела, температуры окружающей среды, состояния сна или бодрствования и т.д. Незначительные колебания частоты пульса у ребенка не должны вызывать панику у родителей, так как являются совершенно нормальными и указывают на хорошую способность сердца ребенка приспосабливаться к меняющимся потребностям организма.
В зависимости от возраста, нормальная частота пульса у ребенка составляет:
|
Возраст ребенка |
Нормальная частота сердечных сокращений в минуту, ЧСС |
|
1-2 дня |
123-159 |
|
3-6 дней |
129-166 |
|
1-3 недели |
107-182 |
|
1-2 месяца |
121-179 |
|
3-5 месяца |
106-186 |
|
6-11 месяца |
109-169 |
|
1-2 года |
89-151 |
|
3-4 года |
73-137 |
|
5-7 лет |
65-133 |
|
8-11 лет |
62-130 |
|
12-15 лет |
60-119 |
У здорового ребенка тахикардия является нормальной реакцией на физическую активность (активные игры, бег и т.д.), эмоции (радость, плач), повышение температуры тела, боль, пребывание в душном помещении и т.д.
Основные причины тахикардии и ее проявления у ребенка не отличаются от таковых у взрослых.
Синусовая тахикардия у ребенка — это увеличение сердечных сокращений по сравнению с нормой для возраста ребенка (см. таблицу). Существует множество причин синусовой тахикардии у детей: это высокая температура тела при инфекционных заболеваниях, заболевания сердца (ревматизм), пролапс митрального клапана, повышенная функция щитовидной железы (гипертиреоз), анемия и др. Синусовая тахикардия у детей обычно не вызывает никаких симптомов и проходит после устранения причин ее возникновения.
В каком случае следует немедленно обратиться к врачу?
Обнаружение (диагностика) причин тахикардии
При появлении тахикардии, а также перебоев в работе сердца, головокружения и других симптомов, описанных выше, следует обратиться к врачу-терапевту или кардиологу. Врач задаст вопросы, ответы на которые помогут выяснить возможные причины и особенности развития болезни, послушает ваше сердце и при необходимости назначит дополнительные методы обследования. Основными методами выявления причин тахикардии являются:
Лечение тахикардии
На основании данных, полученных при беседе, осмотре и дополнительном обследовании, врач назначает лечение. Лечение тахикардии зависит от причин ее возникновения, возраста человека, наличия других заболеваний и пр.
Что необходимо предпринять при приступе тахикардии?
Источник: academic-mc.ru
