Правожелудочковая недостаточность — это острое или хроническое расстройство работе правого желудочка сердца.
Он входит в так называемый малый круг кровообращения, ответственный за насыщение крови кислородом перед транспортировкой жидкой ткани в левые камеры.
Они, в свою очередь, выбрасывают кровь в большой круг кровообращения, питающий все органы и ткани.
Соответственно, симптомы патологического процесса определяются не только сердечными признаками, но и массивными легочными нарушениями.
Восстановление представляет большие сложности, особенно при органическом характере дисфункции, что делает прогнозы на запущенных стадиях, а иногда и на довольно ранних туманными или негативными изначально.
Механизм развития
Становление патологического процесса определяется массой факторов. От высокого давления и гипертонической болезни до атеросклероза коронарных артерий и прочих вариантов.
Независимо от этого, нарушение всегда развивается по примерно одной схеме:
- На сердце воздействует негативный фактор. Наступает компенсаторная реакция тела.
Обычно это утолщение стенок миокарда, рубцевание и расширение камер мышечного органа (дилатация) в результате инфаркта, перенесенного воспалительного процесса и прочих моментов.

- Далее снижается сократительная способность органа в пораженном, аномально измененном участке.
Соответственно, в малый круг выбрасывается недостаточное количество крови.
Значит, гораздо меньший объем от адекватного насыщается кислородом.


Далее же процесс двигается по цепочке. Минимальное количество жидкой ткани поступает и в левые отделы, выбрасывается в большой круг кровообращения и питает системы.
В долгосрочной перспективе это приводит к катастрофическим последствиям. В то же время, на ранних этапах развития патологического процесса организм может компенсировать состояние.
Потому угрожающих симптомов нет или проявления настолько скудные, что человек не обращает на них внимания (легкая одышка, покалывание в грудной клетке, возможно усталость, сонливость, кашель и прочие).
Основная рекомендация такова — лучше перестраховаться и обратиться к кардиологу.
Развитые стадии правожелудочковой сердечной недостаточности не лечатся и даже не подлежат частичной компенсации. Летальный исход — самый вероятный результат.
Расстройство не всегда связано со строго сосудистыми проблемами.
Тот же эффект наблюдается при вовлечении в патологический процесс легких на фоне ХОБЛ, обструктивного бронхита, астмы.
Как правило, имеет место сочетанная этиология (происхождение) заболевание. Определение причин проводится в рамках инструментальной диагностики.
Симптомы
Проявления во многом зависят от формы патологического процесса. Общепринятыми считаются две классификации.
Первая касается стадирования расстройства. Выделяют 4 этапа нарушения (в некоторых вариациях указанного способа типизации — 3 с более дробным членением пунктов).
Согласно второй классификации выделяют острую и хроническую недостаточность.
- Острая правожелудочковая недостаточность развивается стремительно, симптомы идентичны хронической но более выражены, вероятность смерти около 80%.
Для приступа требуется триггерный фактор или провокатор, на «ровном месте» он не появляется.
- Хронический или латентный, вялотекущий патологический процесс сопровождается постепенным нарастанием проявлений. Прогрессирование соответствует описанной стадиальной схеме.
1 стадия
Начальные проявления. Патологические изменения в сердце и сосудах уже присутствуют.
Однако они неспецифичны и ничтожны по интенсивности. К тому же пациент недостаточно обращает внимание. Это делает раннюю диагностику сложным вопросом.
Примерный перечень симптомов на первой стадии:
- Одышка. Легкая, практически неуловимая. Развивается на фоне крайне интенсивной физической нагрузки.
Человек имеет мало шансов встретиться с таким уровнем активности, по мере прогрессирования, планка снижается.
Примерные сроки усугубления патологического процесса — несколько лет. Редко — быстрее.
Известны случаи, когда правожелудочковая недостаточность на первой стадии продолжалась 10-15 лет и более.
- Слабость, сонливость. Непонятная усталость. Называется словом «астения». Проявляется внезапно, сопровождает пациента постоянно и не уходит. Снижается работоспособность, продуктивность мышления и деятельности.
- Кашель. Сухой, регулярный. Продолжается от нескольких минут до пары часов. Сопровождается ощущением нехватки воздуха. Обычно пациенты списывают симптом на простуду, курение и прочие обыденные причины.
- Ускорение кардиальной активности. Синусовая тахикардия. Рост числа сердечных сокращений до 110-115 ударов в минуту даже не фоне покоя. В момент физической активности показатели незначительно растут.
С такой клинической картиной встречается пациент в начальной стадии сердечной недостаточности. Иногда симптомов меньше, редко — больше. Наилучший момент для терапии.
2 стадия
Умеренные нарушения. Это уже не начало расстройства, но еще и не терминальная фаза.
Симптомы правожелудочковой недостаточности на 2 этапе выраженные, сердечные и легочные, неврогенные и психические.
Среди таковых:
- Одышка. Возникает при физической нагрузке, но требуемая интенсивность для провокации признака много меньше, чем на начальной стадии. Например, подъем на 4-5 этаж. Сопровождается усилением сердечной деятельности.
- Усталость, вялость, сонливость. Более выраженные, невозможно нормально выполнять трудовые обязанности. После отдыха состояние частично корректируется, но уже через пар часов все возвращается на круги своя и человек вновь разбитый.
- Бессонница. Характеризуется частыми ночными пробуждениям. Каждые 10-30 минут. Признак провоцирует усугубление предыдущего симптома.
- Эмоциональная лабильность, раздражительность. Психическое нарушение. Аффект обостренный, человек может взорваться по несущественному поводу, через минуту впасть в эйфорию, а еще спустя две в дистимию, депрессивное состояние. Это результат гормонального дисбаланса в системе с недостаточным питанием головного мозга.
- Тахикардия. Увеличение сердечных сокращений до уровня свыше 100 ударов в минуту. Сопровождается одышкой, потливостью. В состоянии покоя ослабевает, но полностью не проходит. Протекает приступами. Каждый продолжается от 10 до 120-180 минут.
- Боли в грудной клетке. Давящие, жгучие, распирающие. Что прямо указывает на кардиальный, ишемический характер дискомфорта. Прострелов или покалывания нет.
- Головные боли. Результат недостаточного кровообращения в церебральных структурах. Давящая, стреляющая по характера. Локализуется в различных частях, может быть диффузной (разлитой), без четкого расположения.
- Тошнота. Рвота. Оба симптома встречаются сравнительно редко, имеют рефлекторный характер. Потому облегчения после акта опорожнения желудка не наступает.
- Головокружение. Вертиго. Невозможность ориентироваться в пространстве. В момент острого приступа человек вынужден занять лежачее положение и меньше шевелиться, чтобы не провоцировать усиления симптома. Имеет место расстройство работы вестибулярного аппарата, экстрапирамидной системы, также мышечная слабость.
- Потливость. Гипергидроз.
- Цианоз носогубного треугольника. Посинение области вокруг рта. Имеет вид кольца.
- Бледность кожных покровов. Также ногтевых пластин, слизистых оболочек. Симптом определяется всегда.
- Кашель. Сухой, непродуктивный рефлекс. Сопровождает пациента постоянно. Интенсивность невелика, «забивающих» приступов не бывает, но не заметить нарушение не получится.
3 стадия
Недостаточность правого желудочка сердца тяжелого характера дает инвалидизирующую симптоматику, которая ставит крест на профессиональной активности и нормальной жизни.
Полное излечение невозможно, но присутствуют шансы частично скорректировать состояние.
Симптомы идентичны, но интенсивность их гораздо выше. Есть и прочие моменты, которых прежде не обнаруживалось.
- Одышка возникает при минимальной физической активности и даже в состоянии покоя. Пациент не может нормально передвигаться, прогулки становятся непосильно трудными, как и выполнение бытовых обязанностей.
- Тахикардия. Постоянная. Но, спустя несколько дней-недель, человек свыкается с состоянием и перестает ощущать ускорение кардиальной деятельности.
- Падение артериального давления. Объективный признак. Указывает на недостаточную сократительную способность миокарда, неэффективность работы сердца. Пока еще не до критических отметок, коллапса нет, но возможность неотложного состояния присутствует.
- Кровохаркание. Кашель с выделением жидкой ткани по каплям. Требуется дифференциальная диагностика с туберкулезным процессом.
- Отеки. Обуславливаются нарушением функционирования почек, сниженной скоростью выведения жидкости. Фильтрация ослабевает, потому как качество работы сердца, насосная функция падают до минимальных отметок. Восстановление требует стимуляции кардиальной активности.
4 стадия
Считается терминальной. Излечение невозможно, как и коррекция состояния. Это финал патологического процесса, который заканчивается смертью во всех случаях.
Помощь паллиативная, направлена на облегчение состояния и возможное поддержание самочувствия на приемлемом уровне.
Симптомы критические. Человек не может нормально дышать, даже в состоянии полного покоя.
Обнаруживается брадикардия со снижением частоты сердечных сокращений до 40-60 ударов в минуту. Возникают прочие аритмии, по типу экстрасистолии.
Признаки правожелудочковой недостаточности — кардиальные, легочные, неврогенные, психические, несут большую опасность жизни пациента и его возможностям.
Первая помощь при приступе
Острое состояние снимается исключительно в стационарных условиях. Потому основное, что нужно сделать — вызвать бригаду скорой.
Алгоритм до приезда докторов:
- Усадить больного. Укладывать нельзя, потому как вероятна асфиксия, нарушение мозгового кровотока.
- Руки и ноги опустить. Это поможет обеспечить приемлемую гемодинамику. Иначе она сместится в сторону периферической трофики.
- Дать прописанные на такой случай таблетки. Если лечение не назначено, тогда от применения медикаментов стоит отказаться.
- Не позволять человеку двигаться, чтобы не наступило асистолии (остановки сердца).
- В случае потери сознания повернуть голову на бок, чтобы избежать аспирации рвотой. Возможна асфиксия и гибель.

- В случае остановки сердца — провести массаж. Руки с раскрытыми ладонями наложить одна на другую, разместить их в центре грудины, нажимать с частотой 60-120 движений в минуту. Глубина продавливания — 5-6 сантиметров.

- По прибытии докторов — кратко рассказать о состоянии пострадавшего, помочь транспортировать его в стационар (по возможности).
Чего точно нельзя делать: давать препараты, народные средства, укладывать больного, отправлять его в ванну, душ, предлагать пищу.
Причины хронической формы
Сердечнососудистые патологии находятся на первом месте по частоте развития.
Гипертоническая болезнь (стабильный рост артериального давления), недостаточность левых отделов мышечного органа, кардиомиопатия, пороки, врожденные и приобретенные.
Часто встречаются и легочные заболевания. Пневмонии, ХОБЛ, бронхиты, астма аллергического или иного происхождения.
Смешанные формы патологических процессов приводят не только к манифестации правожелудочковой недостаточности, но и к ее стремительному прогрессированию даже на фоне лечения. К таковым относятся, например, легочное сердце.

Факторы становления острой формы
Причины те же самые, только для приступа требуется триггерный фактор или провокатор.
Таковым может стать стресс, курение, потребление алкоголя, кофе, чая, переохлаждение, резкая смена температуры (например, при выходе из бани зимой, перемещении в другую климатическую зону).
На ровном месте нарушение не развивается. Значит, есть органические расстройства, о которых больной не подозревает.
Диагностика
Проводится в стационаре, не считая ранних этапов патологического процесса. Основной специалист — кардиолог.
Алгоритм такой:
- Устный опрос. Для выявления симптомов, построения клинической картины и выдвижения гипотез относительно возможной болезни.
- Сбор анамнеза. Образ жизни, привычки, перенесенные и текущие патологии и прочие моменты.
- Измерение артериального давления, частоты сердечных сокращений. Оба показателя на ранних этапах в норме или незначительно изменены. Затем и АД и ЧСС приобретают тенденцию к снижению.
- Суточное мониторирование. По Холтеру. Позволяет оценить те же показатели в течение 24 часов. Методика важна возможностью анализа состояния в динамике.
- Электрокардиография. Исследование функциональной активности кардиальных структур. Показывает все аритмии, возможные пороки.
- Эхокардиография. Визуализация тканей. По сути — УЗИ сердца.
- МРТ органов грудной клетки по надобности. С контрастным усилением или без такового.
По необходимости проводятся рентген легких, бронхоскопия, анализы крови общий, биохимический, прочие способы. На усмотрение специалиста или смежных докторов (пульмонолога и других).
Лечение
Желательно в стационаре. Задачи три: устранение причины, купирование симптомов, превенция летальных осложнений.
Этиотропная терапия (первый вопрос) проводится консервативными или хирургическими способами. Нужно устранить основную патологию.
Вариантов множество:
- Гипертоническая болезнь требует применения ингибиторов АПФ, бета-блокаторов, антагонистов кальция, диуретиков и некоторых других медикаментов. В строго выверенных дозировках с тщательным подбором схемы.
- Воспаления легких купируются антибиотиками, глюкокортикоидами (Преднизолон, Дексаметазон).
- Атеросклероз. Статины (Аторис как основной).
- ХОБЛ. Используются бронходилататоры, гормональные медикаменты.
- Сердечная недостаточность. Гликозиды (настойка ландыша), антиаритмические по необходимости.
Описана ничтожно малая доля путей. В случае с пороками, аневризмами, и прочими состояниями назначается операция. То же касается атеросклероза с кальцификацией бляшек.
Симптоматическая терапия. Также медикаментозная. Используются такие препараты:
- Противогипертензивные.
- Антиаритмические (Амиодарон, Хинидин).
- Сердечные гликозиды (Дигоксин, настойка ландыша).
Превенция преследует цель поддержания работы сердца на нормальном уровне.
- Кардиопротекторы (Рибоксин, Милдронат).
- Диуретические средства по необходимости. Мягкого действия, сберегающие калий, что крайне важно для сохранения нормальной сократительной способности миокарда (Верошпирон).
- Ангиопротекторы. Анавенол. Улучшают эластичность сосудов.
Обязательно изменение образа жизни. Оптимизация отдыха (7 часов минимум за ночь), рациона (соль до 7 граммов в день, никакого жирного, жареного, копченостей, консервов, полуфабрикатов), физическая активность на приемлемом уровне. Меньше стрессов.
Исключают курение, алкоголь, самовольного приема препаратов (любых).
Лечение правожелудочковой сердечной недостаточности проводится комплексными методами, основу составляют медикаменты, в редких случаях операция.
Восстановление требует длительного времени. Возможно пожизненное применение препаратов.
Источник: CardioGid.com
Особенности патологии
Правожелудочковой недостаточностью является патология, для которой характерно снижение функций правого желудочка сердца. Это происходит, если мышечная ткань правого отдела подверглась повреждению или при тяжелых патологиях бронхов и легких.
Нормальная работа камер сердца зависит от поочередных сокращений, при этом происходит движение крови к правым отделам, после этого к легким, и после насыщения в альвеолах кислородом кровь поступает в левую часть сердца.

В связи с патологическими процессами в артериальных сосудах, тканях легких или сердечной мышце кровь не полностью выходит из правого предсердия в легочное артерию, из-за чего его стенки растягиваются, и наблюдается переполнение желудочка кровью.
При этом происходит повышение давления крови в мелких и крупных сосудах легких, в легочной артерии, которая отходит от правого предсердия.
Таким образом, сердце старается проталкивать кровь в легочную артерию с высоким давлением, но у него не получается. Это приводит к застою венозной крови в головном мозге, печени, подкожно-жировой клетчатке, почках и других внутренних органах.
Правожелудочковая сердечная недостаточность имеет специфические признаки. Но этой проблемой в качестве отдельного заболевания интересуются не так давно. Изучать ее начали после появления новых технологий для исследования сердца.
Патология может быть вызвана болезнями легких, сосудов и самого правого желудочка. Это говорит о том, что у тех, кто страдает заболеваниями легких, возникает легочное сердце.
Первичное течение болезни встречается очень редко. Обычно это связано с патологиями врожденного характера.
Виды
Недостаточность правого желудочка может протекать в двух формах:
- Острой. Она характеризуется резким развитием в течение нескольких дней, а чаще часов. Больной при этом находится в тяжелом состоянии и требует срочной помощи врача.
- Хронической. Такое течение правожелудочковой недостаточности возможно, если пациент на протяжении длительного времени страдает хроническими патологиями органов дыхательной системы, а также перенес определенные заболевания сердца.
 Острая правожелудочковая недостаточность резко нарушает кровообращение и ухудшает состояние больного. При хроническом процессе постепенно ослабевают силы организма, в правом желудочке развивается гипертрофия, которая затем распространяется на правое предсердие и застаивается кровь в левом отделе сердца. Происходит развитие хронической формы сердечной недостаточности, осложненной поражением камер сердца.
Острая правожелудочковая недостаточность резко нарушает кровообращение и ухудшает состояние больного. При хроническом процессе постепенно ослабевают силы организма, в правом желудочке развивается гипертрофия, которая затем распространяется на правое предсердие и застаивается кровь в левом отделе сердца. Происходит развитие хронической формы сердечной недостаточности, осложненной поражением камер сердца.
Человек в такой ситуации не может сохранить нормальное самочувствие даже с помощью лекарств, поэтому желательно обратиться за помощью врачей на ранних стадиях развития заболевания.
Отсутствие терапии сердечной недостаточности и основного заболевания рано или поздно приведет в гибели человека. Как быстро это случится, зависит от особенностей организма больного.
Причины развития
Развитие острого легочного сердца само по себе невозможно. Это состояние вызывается другими патологическими процессами в организме. Оно обычно связано с:
- массивной тромбоэмболией легочной артерии;
- клапанным напряженным пневмотораксом;
- тяжелым приступом бронхиальной астмы;
- тотальной острой пневмонией;
- инфарктом правого желудочка;
- миокардитом;
- разрывом перегородки между желудочками.
Хроническое течение недостаточности правого желудочка наблюдается в результате:
- Патологий дыхательной системы в виде эмфиземы, астмы, бронхита, саркоидоза, бронхоэктазы.
- Болезней позвоночника, которые ограничивают подвижность грудной клетки. Это происходит при сколиозе, болезни Бехтерева.
- Полиомиелита, аутоиммунных заболеваний, которые нарушают работу нервно-мышечной системы.
- Патологических процессов в малом круге кровообращения. Недостаточность возникает при высоком давлении в легочной артерии, закупорке тромбом, васкулитах, опухолевых процессах, аневризме аорты.
- Врожденных пороков сердца, при которых правый желудочек страдает от повышенной нагрузки. Это может быть связано с недостаточностью трикуспидального клапана и другими.
- Выраженного ожирения, приводящего к снижению амплитуды движения грудной клетки.
Также в случае левожелудочковой недостаточности возможно присоединение правожелудочковой. Это возможно, если тяжелые расстройства легочного кровообращения привели к повышению давления в легочной артерии, чем вызвали перегрузку правого отдела сердца.
Характерные симптомы
Острая правожелудочковая сердечная недостаточность вызывает легочную гипертензию, которая постепенно уменьшает выброс крови левым желудочком.

Пациент в таких условиях страдает от различных симптомов:
- увеличивается частота сокращений сердца;
- снижаются показатели давления в артериях;
- беспокоит проблема нехватки воздуха;
- повышается проницаемость капилляров, что приводит к отеку легких;
- набухают и пульсируют яремные вены;
- синее кожный покров в связи с недостаточным кровоснабжением мелких сосудов. По этой же причине снижается температура кожи.
Постепенно нарушается ток крови и в большом круге кровообращения, из-за чего:
- печень увеличивается в размере и ее капсула натягивается, что сопровождается болями справа под ребрами;
- отекают нижние конечности, а позже и передняя брюшная стенка;
- скапливается жидкость в грудной полости и животе;
- нарушается поступление крови к почкам;
- уменьшается выработка мочи.
Так как возникает нарушение оттока крови из сосудов головного мозга, развиваются психические нарушения. Правожелудочковая недостаточность может иметь симптомы, связанные с развитием гастрита и гипертонии.
Постановка диагноза
Правожелудочковая сердечная недостаточность диагностируется с учетом:
- изменений, выявленных на внешнем осмотре;
- наличия расширений сердечных границ;
- систолического шума, усиливающегося во время вдоха;
- тахикардии;
- ослабления пульса;
- изменений в показателях электрокардиограммы;
- характерного затемнения на рентгене.
Необходимость в радикальных методах лечения определяют с помощью:
- пробы шестиминутной ходьбы;
- эхокардиографии;
- измерения давления в легочной артерии;
- допплерографии;
- компьютерной и магнитно-резонансной томографии;
- мониторинга функционирования правого желудочка.
Также проводят дифференциальную диагностику с патологиями легких, обладающими похожи механизмом развития.
Терапия
Острая форма болезни требует срочного вмешательства врачей. Неотложная помощь при острой правожелудочковой недостаточности заключается в немедленной ликвидации причины проблемы:
- растворяют или удаляют хирургическим путем тромб, в случае закупорки им легочной артерии;
- снижают давление, применяя Эуфиллин или ганглиоблокаторы;
- лечат шоковое состояние с помощью симпатомиметиков и внутривенных растворов;
- восстанавливают ток крови по коронарным артериям в случае инфаркта миокарда;
- при воспалении легких назначают антибактериальные препараты широкого спектра действия;
- во время напряженного пневмоторакса дренируют плевральные полости;
- для устранения астматического статуса применяют большие дозы глюкокортикостероидов.
 При хронической форме правожелудочковой недостаточности лечение будет несколько другим. Чтобы уменьшить выраженность застойных процессов применяют диуретическую терапию.
При хронической форме правожелудочковой недостаточности лечение будет несколько другим. Чтобы уменьшить выраженность застойных процессов применяют диуретическую терапию.
Если у больного имеются врожденные пороки, то необходимо срочно выполнить оперативное вмешательство с пересадкой сердца или комплекса сердце-легкие.
Стабилизации давления в легочной артерии добиваются:
- Антагонистами кальция вроде Нифедипина или Дилтиазема. Они способствуют расслаблению гладкой мускулатуры сосудов и бронхов и повышают устойчивость сердечной мышцы к недостаточному поступлению кислорода.
- Ингибиторами ангиотензинпревращающего фермента. Проводят лечение Капотеном, Эналаприлом. Их воздействие основано на уменьшении нагрузки на правый желудочек объема циркулирующей крови и сопротивления в легочной артерии.
- Нитратами в виде изосорбида-динитрата. С их помощью уменьшают количество венозной крови, возвращающейся к правому предсердию.
- Альфа-адреноблокаторами. Препараты способствуют расслаблению артерий и вен, снижению периферического сопротивления сосудов.
Если к хронической правожелудочковой недостаточности присоединилась мерцательная аритмия, то не обойтись без сердечных гликозидов.
Прогноз
Спрогнозировать последствия патологии можно в зависимости от сопутствующих заболеваний и поражений внутренних органов. Хуже всего протекает болезнь, при которой наблюдается первичная легочная гипертензия и повторяются тромбоэмболии.
При хронической недостаточности в стадии декомпенсации продолжительность жизни больного около трех лет.
Часто патологический процесс имеет неблагоприятный исход. При отсутствии своевременной помощи вероятность гибели больного очень высока. Даже если приступ удалось купировать, развиваются неблагоприятные осложнения, которые связаны с недостаточным поступлением крови к органам и тканям. Это сопровождается необратимыми изменениями в них.
При правильной и своевременной помощи можно добиться увеличения продолжительности жизни больного и улучшения ее качества. Хоть избавиться от патологии и невозможно, но благодаря возможностям современной медицины можно значительно улучшить самочувствие.
Источник: KardioPuls.ru
Причины
Существует две обширные группы факторов, способствующих развитию правожелудочковой сердечной недостаточности.
- Первичный отказ правого желудочка при отсутствии легочной гипертензии.
- Инфаркт миокарда
- Вторичный отказ ПЖ на фоне увеличения нагрузки или объема перекачиваемой крови.
- Легочная эмболия
- Болезнь митрального клапана с легочной гипертензией
- Врожденные пороки сердца
- Обструктивное апноэ во сне
- Обширная резекция легких
- Нарушение работы левого желудочка
- Дефект межпредсердной перегородки
- Дефект межжелудочковой перегородки
Совсем недавно определена высокая смертность среди пациентов с изолированным инфарктом миокарда ПЖ, что вынудило переоценить значение риски болезни.
Различные врожденные пороки сердца часто связаны с отказом ПЖ, как правило, из-за повышенной нагрузки, объемной перегрузки или того и другого. Дефекты перегородки обычно связаны с ПЖСН; как правило, из-за того, что кровь сбрасывается с левой стороны сердца в правую. Тетрада Фэлло — это еще один врожденный порок, при котором гипертрофия ПЖ и, в конечном счете, отказ ПЖ происходят из-за обструкции легочной артерии, в которую поступает кровь из ПЖ. У взрослого человека с восстановленной тетрадой Фалло отказ ПЖ может все еще возникать из-за легочной регургитации, особенно когда трикуспидальный клапан использовался для восстановления структуры пораженного сосуда.
Факторы риска
Факторы риска правожелудочковой сердечной недостаточности могут включать:
- Возраст: мужчины от 50 до 70 лет часто испытывают правостороннюю сердечную недостаточность, особенно если они ранее страдали сердечным приступом.
- Хронические заболевания: патологии легких, такие как ХОБЛ или легочной фиброз, диабет, ВИЧ, гипертиреоз, гипотиреоз или накопление железа / белка могут привести к правосторонней сердечной недостаточности.
- Нерегулярные сердечные сокращения (аритмии): ненормальные сердечные ритмы, особенно если они очень часты и быстры, могут ослабить сердечную мышцу.
- Патологии легких: сгустки крови или высокое кровяное давление в легких могут увеличить риск правосторонней сердечной недостаточности.
- Воспаление перикарда: заболевание провоцирует уменьшение размеров перикардиальной сумки, что сдавливает и стягивает сердечную мышцу.
- Расовая предрасположенность: афро-американские мужчины подвергаются более высокому риску, чем другие, развития правосторонней сердечной недостаточности.
- Некоторые химиотерапевтические и диабетические препараты: определенные лекарства, как было установлено, увеличивают риск ПЖСН.
- Вальвулярная болезнь сердца: повреждение или дефект в одном из четырех клапанов сердца могут препятствовать эффективной гемодинамике.
- Вирусная инфекция: некоторые вирусные заболевания могут повредить сердечную мышцу, в том числе правого желудочка.
Патогенез
Основные этапы формирования ПЖСН:
- Расширение камеры ПЖ приводит к увеличению трикуспидального кольца, что вызывает регургитацию через трикуспидальный клапан, еще более усугубляющую дилатацию желудочка.
- Со временем возникает гипертрофия ПЖ как естественный ответ на повышенную нагрузку.
- По мере того, как ПЖ увеличивается, полумесячная форма полости желудочка нарушается.
- Межжелудочковая перегородка выпячивается в полость ЛЖ. Это происходит из-за того, что перикард ограничивает пространство, доступное для расширения сердца, и, следовательно, увеличение размеров ПЖ должно сопровождаться уменьшением объема ЛЖ.
- Сдвиг перегородки ухудшает наполнение ЛЖ и, следовательно, нарушает его функцию. Это явление называется вентрикулярной зависимостью.
- По мере того, как развивается дисфункция ЛЖ, системное давление крови и кровоснабжение по коронарным артериям уменьшаются, что еще больше ухудшает работу ПЖ.
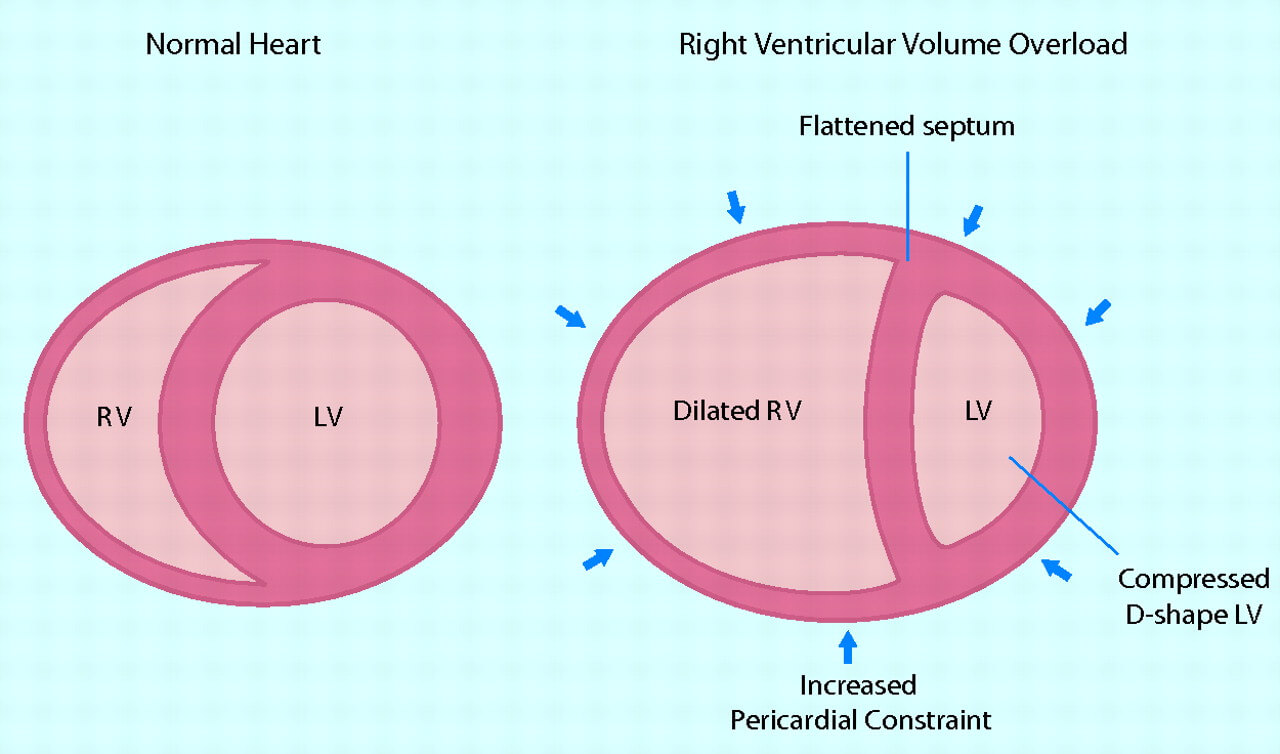
При неблагоприятном развитии ПЖСН определяется высокое венозное давление в сочетании со снижением системного артериального давления, что ухудшает перфузию основных органов. Подобные нарушения могут привести к устойчивой недостаточности кровообращения, что в конечном итоге вызывает сбой работы всех органов и смерть.
Клиника
В начале развития правожелудочковой сердечной недостаточности признаки слабо проявляются. При присоединении дисфункции ЛЖ клиническая картина становится более выраженной.
Признаки и симптомы ПЖ сердечной недостаточности включают следующее:
- Появление одышки, сначала при физической нагрузке, а потом в состоянии покоя
- Ортопноэ (полусидячее положение)
- Боль в груди
- Пониженное артериальное давление
- Частое сердцебиение
- Тахикардию
- Усталость и слабость
- Отсутствие мочеиспускания или выделение мочи в незначительном количестве
- Анорексию, потерю веса, тошноту
- Экзофтальм и / или видимую пульсацию глаз
- Хрипы в груди, нередко отдаленно слышимые
- Центральный или периферический цианоз, бледность
В тяжелых случаях отмечается асцит, увеличение в размерах печени или даже анасарка.
Видео Сердечная недостаточность — симптомы и лечение
Диагностика
На приеме у кардиолога обязательно проводится физикальный осмотр больного, в ходе которого может определиться:
- периферический отек;
- пульсация яремных вен;
- гепатомегалия;
- систолический шум трикуспидальной регургитации;
- акцент второго тона.

После анализа общего состояния больного обязательно назначаются инструментальные методы исследования. Из-за необычной анатомии ПЖ оценка его функции является проблемой. Однако технические достижения, особенно в области эхокардиографии и МРТ сердца, помогают определить функцию и объемы правого желудочка, а также измерение давления в легочной артерии.
Инструментальные методы исследования при ПЖСН:
- Эхокардиография
- Электрокардиография
- Магнитно-резонансная томография
- Рентгенография грудной клетки
- Инвазивные способы диагностики
- Максимальное нагрузочное тестирование
- Пульсоксиметрия (определение количества кислорода в артериальной крови)
Электрокардиография
ЭКГ в большинстве случаев оценивается в пределах нормы. При определении отклонения оси вправо подозревают легочную эмболию.
Рентгенография грудной клетки
Этот способ исследования имеет ограниченные возможности и не дает специфической идентификации правожелудочковой сердечной недостаточности. Тем не менее, расширение основы ЛА и подходящих к сердцу вен, а также олигемия камер сердца (знак Вестермарка) — все это указывает на легочную эмболию и ПЖСН.
Инвазивный мониторинг
Чаще всего проводится катетеризация легочной артерии, что позволяет измерять давление в ПЖ, ЛА, определить ЛА-окклюзию и величину сердечного выброса. Когда каждый из этих показателей получен, может быть проведено отличие первичной ПЖСН от вторичной, сочетающейся с увеличенной нагрузкой на сердце. Особенно важное значение имеет транспульмональный градиент — среднее артериальное давление в ЛА. Также в ходе исследования определяется легочно-сосудистое сопротивление, рассчитываемое путем деления транспульмонального градиента на сердечный выброс. Важными ограничениями, которые учитываются при использовании ЛА-катетера, являются ненадежное измерение термодилюции сердечного выброса с тяжелой трикупидальной регургитацией и опасностью раздувания флотационного баллона у пациентов с тяжелой легочной гипертензией.
Эхокардиография
Сегодня для оценки ПЖСН отдают предпочтение трансэзофагеальной эхокардиографии (ТЭ эхоКГ). В опытных руках этот способ позволяет немедленно выявить расширенный, гипертрофический или плохо сокращающийся ПЖ и связанные с ним расстройства, такие как трикуспидальная регургитация и сдвиг межжелудочковой перегородки.
Следующие тесты могут быть полезны при начальной оценке предполагаемой правожелудочковой сердечной недостаточности:
- Полный анализ крови (ПАК)
- Определение количества железа
- Анализ мочи
- Уровень электролитов
- Исследования функции почек и печени
- Уровень глюкозы в крови натощак
- Липидный профиль
- Уровень тиреотропного гормона (ТТГ)
- Уровень натрийуретического пептида B-типа и про-В-типа
Лечение
При определении правожелудочковой сердечной недостаточности используют различные стратегии лечения. В первую очередь задействуют основные, а затем — дополнительные.
Основная терапия ПЖСН включает:
- Предупреждение повторного развития приступа.
- Нормализацию объема крови.
- Уменьшение нагрузки на сердце.
- Профилактику гиперкапнии и гипоксии.
Коррекция объема крови
Увеличенный объем крови нормализуется с помощью уменьшения количества потребляемой жидкости и соли. Если этого недостаточно, используются диуретики и заместительная почечная терапия.
Искусственная вентиляция легких
Помогает снизить давление в капиллярной сети в легких, что способствует улучшению общего состояния больного.
Инотропы и вазопрессоры
- Чаще всего используются бета-агонисты, сенсибилизаторы кальция и ингибиторы фосфодиэстеразы. С их помощью уменьшаться нагрузка на сердце, увеличивается сократимость и потребление кислорода миокардом.
- Левосимендан показан в тех случаях, когда нужно уменьшить давление в ЛА и улучшить функцию ПЖ.
- Норадреналин, фенилэфрин и вазопрессин улучшают сократимость желудочков и, таким образом, положительно воздействуют на перфузию коронарных артерий, но если они не используются должным образом, увеличивают потребление кислорода миокардом.
- Милринон и амринон повышают сократимость сердца через не-бета-адренергический механизм.
Снижение нагрузки
- Силденафил — пероральный препарат, фермент фосфодиэстеразы.
- Милринон (ингибитор PDE-III): уменьшает давление в ЛА, может быть введен через небулайзер.
- Системные сосудорасширяющие средства — гидралазин и др., помогающие нормализовать коронарную перфузию.
- Рекомбинантный МНП (мозговой натрийуретический пептид) — несеритид, который уменьшает предварительную и последующую нагрузку на сердце, тем самым улучшая работу миокарда без инотропного эффекта.
Хирургическое лечение для поддержки ПЖ
Если медикаменты не эффективны при лечении правожелудочковой сердечной недостаточности или симптомы очень серьезны, может потребоваться имплантация устройства для желудочковой стимуляции или трансплантация сердца.
- Операция по имплантации вспомогательного устройства желудочка (VAD): специальный прибор после имплантации помогает слабой сердечной мышце более эффективно сокращаться.
- Трансплантации сердца: операция проводится, когда все другие способы терапии ПЖСН не сработали. Поврежденное сердце удаляется хирургическим путем и заменяется здоровым органом от умершего донора.
Прогноз
В целом, несмотря на значительное улучшение медицинской и аппаратной терапии, смертность среди пациентов с сердечной недостаточностью после госпитализации составляет 10,4% в первые 30 дней, 22% — через 1 год и 42,3% через 5 лет.
Сердечная недостаточность, связанная с острым инфарктом миокарда, имеет стационарную смертность 20-40%; этот же показатель достигает 80% у пациентов, которые страдают гипотензией (например, при кардиогенном шоке).
Сердечная недостаточность, связанная с систолической дисфункцией, характеризуется летальностью до 50% через 5 лет.
На прогностическое заключение госпитализированных больных дополнительно влияют следующие факторы риска:
- возраст (пожилой и старше);
- наличие сопутствующей патологии;
- продолжительность больничного дня.
При отсутствии своевременного и адекватного лечения риск смерти от отека легких или прекращения сердечной деятельности очень высок.
Профилактика
Далеко не все факторы риска могут быть скорректированы, именно поэтому важно предпринимать шаги, которые помогли бы снизить вероятность развития ПЖСН.
- При наличии диабета нужно наблюдать, что приходится кушать, насколько питание регулярно и какой уровень глюкозы в крови.
- Умеренные упражнения помогают улучшить циркуляцию крови и уменьшают напряжения на сердечную мышцу.
- Питание должно быть сбалансированным: Важно ограничить количество сахара, животного жира, холестерина и соли. Нужно больше кушать фруктов, овощей, цельного зерна и обезжиренных молочных продуктов.
- Если испытываются новые симптомы или наблюдаются побочные эффекты от принимаемых лекарств, нужно обратиться к врачу.
- Важно поддерживать здоровый вес: Потеря лишних килограммов и поддержание веса в пределах нормы снижает нагрузку на сердце.
- При определении апноэ во сне следует использовать устройство CPAP / BIPAP каждую ночь.
- Снижение уровня стресса может помочь предотвратить быстрое или нерегулярное сердцебиение.
- Стоит помнить о назначенных лекарствах, которые следует принимать в соответствии с предписаниями:
Дополнительно важно сократить потребление алкоголя, в некоторых случаях может потребоваться полностью прекратить пить. Также следует бросить курить, поскольку курение крайне негативно воздействует на сердечно-сосудистую систему.
Видео Сердечная недостаточность. От чего слабеет сердце
Источник: arrhythmia.center
Источник: med-books.info
