Острая недостаточность кровообращения может проявляться в результате преимущественного ослабления сердца (острая недостаточность сердца) или сосудистой системы (острая сосудистая недостаточность). В ряде случаев наблюдается общая недостаточность кровообращения с выраженными симптомами со стороны сердца и сосудов. Наиболее серьезным осложнением этих состояний является остановка сердца.
Этиология острой недостаточности кровообращения
Этиология:
1) поражение сердца воспалительным процессом (мио-, эндомио-, пери- и панкардит);
2) токсическое поражение сердца (отравление ядами, влияние бактериальных токсинов при общих и очаговых инфекциях);
3) токсико-рефлекторные влияния на сердце и сосуды при поражении других органов (пневмония, гломерулонефрит);
4) механическое влияние на сердце при заболеваниях смежных органов (медиастинит, плеврит, патологические процессы в легких, лимфатических узлах средостения);
5) хронические нарушения функции сердца и других органов средостения, остро проявляющиеся под влиянием неблагоприятных факторов (интеркуррентная инфекция, физическая перегрузка и др.);
6) поражение сосудов при вышеперечисленных заболеваниях;
7) нарушение нейроэндокринной регуляции работы сердца и сосудов.
Острая недостаточность сердца
Нарушение сократительной способности мышцы сердца вызывает острое нарушение кровообращения. При этом может поражаться преимущественно левый или правый желудочек, в связи с чем выделяют лево- и правожелудочковую недостаточность. В детском возрасте чаще встречается вторая.
Правожелудочковая недостаточность сердца
Правожелудочковая недостаточность сердца может возникнуть в результате стеноза левого предсердно-желудочкового отверстия, бронхиальной астмы, пневмонии, спонтанного пневмоторакса, сужения легочной артерии или ее эмболии. Острая недостаточность правой половины сердца может возникнуть при быстром переливании большого количества цитратной крови или какой-либо другой жидкости, в результате резкого спазма сосудов малого круга кровообращения и внезапной перегрузки правого желудочка.
Снижение сократительной способности правого желудочка приводит к тому, что в сосудах, по которым кровь притекает к правой половине сердца, развивается ее застой. В сосуды малого круга попадает крови меньше, с чем связано уменьшение кровенаполнения легких, а следовательно, недостаточная оксигенация крови.
Клиника правожелудочковой недостаточности сердца
Одышка, границы сердца расширены вправо, ритм галопа, тахикардия, прогрессирующее снижение артериального давления, резкое повышение венозного давления, цианоз кожи и слизистых оболочек. Поверхностные вены, в том числе шейные, набухшие, асцит, печень увеличена, отеки на нзгах, олигурия, метаболический ацидоз.
Неотложная помощь при правожелудочковой недостаточности сердца
Сердечные гликозиды (строфантин, коргликон) с изотоническим раствором натрия хлорида. Введение жидкости следует регулировать с учетом центрального венозного давления из-за опасности переполнения сосудистого русла, что еще больше затрудняет работу мышцы сердца. Для улучшения реологических свойств крови показано переливание низкомолекулярных плазмозаменителей (реополиглюкин), поляризующей смеси (1 л 10 % раствора глюкозы, 3 г калия хлорида, 25 ЕД инсулина). Показаны оксигенотерапия, внутривенное введение препаратов кальция, которые нельзя вводить ни одновременно, ни сразу после введения сердечных гликозидов из-за опасности кумуляции тонизирующих сердце препаратов (не ранее чем через 2 ч после введения строфантина). Назначают диуретические средства (лазикс, эуфиллин), промедол, АТФ, кокарбоксилазу. При асците удаляют жидкость. Проводят коррекцию кислотно-щелочного равновесия. Вводят спазмолитические средства — но-шпу внутримышечно, подкожно или внутривенно (0,5 — 1,5 мл), эуфиллин, папаверин.
При крайне тяжелом состоянии с целью разгрузки большого круга кровообращения показано кровопускание (100 — 150 мл).
Можно применить жгуты на нижние конечности, манжеты от аппарата Рива-Риччи (с нагнетанием воздуха до уровня минимального давления при сохранении артериального пульса).
Острая левожелудочковая недостаточность
Острая левожелудочковая недостаточность может возникнуть при аортальных пороках, в частности при стенозе отверстия аорты, гипертонической болезни, миокардите, экссудативном перикардите.
Поскольку мышца левого желудочка не в состоянии перекачать кровь, притекающую из легочных вен и левого предсердия, появляется застой крови в сосудах малого круга кровообращения. Левая половина сердца переполнена кровью, давление в ней и в малом круге кровообращения повышено. При этом работоспособная мышца правого желудочка в течение некоторого времени продолжает нагнетать кровь в малый круг кровообращения, что еще больше увеличивает давление в нем. Развивается сердечная астма, которая может перейти в отек легких.
Клиника острой левожелудочковой недостаточности
Резкая одышка, ортопноэ. Из-за нарушения кровоснабжения головного мозга, почек, печени появляются приступы головокружения с потерей сознания. При большом застое в малом круге кровообращения в альвеолы пропотевают плазма и клетки крови (кровохарканье). Если приступ не купировать, может развиться отек легких. Усиливается одышка, появляется обильная пенистая мокрота, в легких — множество влажных хрипов, пульс учащен, слабого наполнения, иногда отмечается дефицит пульса. Артериальное давление падает, венозное давление повышается, снижается диурез. Резко ухудшается общее состояние.
Неотложная помощь при острой левожелудочковой недостаточности
Цель терапевтических мероприятий — повышение сократительной способности сердечной мышцы и увеличение ударного объема сердца, расширение сосудов легких, повышение диуреза. Внутривенно медленно вводят строфантин с изотоническим раствором натрия хлорида, кокарбоксилазу, эуфиллин (3 — 5 мл 2,4 % раствора — 1 мл на год жизни), лазикс (2 — 3 мг/кг); через 2 ч после введения строфантина — капельно 10 % раствор кальция глюконата. При брадикардии строфантин вводят после предварительной инъекции эфедрина (0,1 — 0,5 мл 5 % раствора). Снижение артериального давления у таких больных — результат уменьшения сердечного выброса, который увеличивается под влиянием строфантина. Если давление резко снижено и не повышается после введения строфантина, осторожно вводят норадреналин или мезатон. Важное значение имеет отсасывание экссудата из дыхательных путей, оксигенотерапия. При левожелудочковой недостаточности, возникающей на фоне высокого артериального давления, на 15 — 30 мин накладывают жгуты на нижние конечности (следят за пульсом на тыле стопы; конечности должны быть теплыми), показано кровопускание. Внутривенно вводят производные фенотиазина (1 мг/кг 2,5 % раствора дипразина или аминазина) и ганглиоблокаторы (пентамин или бензогексоний). При низком артериальном давлении ганглиоблокаторы и аминазин противопоказаны (!)
Тотальная недостаточность сердца
Тотальная недостаточность сердца развивается при прогрессировании недостаточности по лево- или правожелудочковому типу. 11ри этом резко падает артериальное давление, а затем может наступить остановка сердца.
Клиника тотальной недостаточности сердца
Клиническая картина тотальной недостаточности сердца сходна с правожелудочковой в связи с преобладанием недостаточности более слабого правого желудочка.
Неотложная терапия при тотальной недостаточности сердца
Неотложная терапия аналогична таковой при правожелудочковой недостаточности. При мерцательной аритмии, тахикардии и экстрасистолии — лидокаин или тримекаин (0,1 — 0,5 мл 1 % раствора — 1 — 5 мг/кг).
Остановка сердца
Асистолия представляет собой наиболее серьезное осложнение нарушения деятельности сердечно-сосудистой системы. Оно заключается в прекращении сокращения миокарда и вследствие этого — остановке кровообращения. Даже при полной остановке сердца применение современных методов реанимации может спасти жизнь больному, если нет несовместимых с жизнью повреждений.
Этиология остановки сердца
Инфаркт миокарда, воздушная эмболия при травмах и операциях, поражение электрическим током, асфиксия, утопление, асфиксия новорожденных, отравление окисью углерода, быстрое опорожнение переполненного мочевого пузыря, быстрое выпускание асцитической жидкости, тяжелые операции и неправильно проводимый наркоз.
тановка сердца может развиться внезапно в течение 2 — 3 мин, однако нередко появляются продромальные симптомы: резкое снижение артериального давления, брадикардия, одышка, бледность кожи и слизистых оболочек с цианозом, аритмия. Особенно опасны групповые желудочковые экстрасистолы, идиовентрикулярный ритм, полная предсердно-желудочковая блокада с брадикардией, резкая синусная брадикардия, не исчезающая после вдыхания кислорода.
Диагноз остановки сердца
Диагноз сводится к определению гипосистолии, асистолии или фибрилляции желудочков, ведущих к прекращению кровообращения. При этом резко снижается и не определяется артериальное давление, исчезает пульс на крупных сосудах, в течение 30 — 60 с появляется терминальное судорожное дыхание, а затем — остановка его. Кожа резко-бледная или пепельно-серая. Зрачки расширяются. Тоны сердца не прослушиваются. Наиболее убедительный признак — исчезновение пульса на крупных артериях. Асистолия четко видна на ЭКГ.
Неотложная помощь при остановке сердца
Врачу, проводящему реанимацию при остановке сердца, необходимо учесть, что нельзя терять ни минуты на обследование (аускультацию сердца, определение глазных рефлексов, измерение артериального давления). Следует сразу приступить к реанимации, успех которой зависит от быстроты проводимых мероприятий.
сстановление кровообращения должно быть закончено через 3 — 4 мин после остановки сердца. Немедленно после установления диагноза начинают искусственную вентиляцию легких методом «рот ко рту», лучше с помощью аппарата (по возможности чистым кислородом). Параллельно проводят непрямой массаж сердца, уложив больного спиной на твердую поверхность. Обеими ладонями, сложенными накрест (у детей одной рукой, а у грудных детей двумя пальцами), ритмично надавливают на грудину между средней и нижней ее третью строго по вертикали с частотой 50 — 60 в 1 мин. При этом грудина вдавливается в грудную клетку на 1 — 3 см. Если оказывает помощь один человек, чередуется последовательно 1 вдох и 5 искусственных систол (надавливаний на грудину). При этом следят за реакцией зрачков и цветом кожи. Пульс должен определяться через 1 — 2 мин. Если пульс не появляется, вид больного не улучшается и зрачки не суживаются, применяют фармакологические стимуляторы миокарда — внутрисердечно вводят 0,1 мл на год жизни (не более 0,4 мл) раствора адреналина, 0,1 мл 0,1 % раствора атропина, 2 — 10 мл 10 % раствора кальция хлорида. Продолжая массаж сердца, внутрисердечно вводят 1 — 2 ммоль/кг натрия гидрокарбоната, 10 мл 20 % раствора глюкозы. (Следует помнить, что введение лекарственных средств без массажа сердца, а также массаж сердца без одновременной ИВЛ неэффективны!)
Если на ЭКГ выявляется фибрилляция желудочков, проводят дефибрилляцию электрическим методом с помощью специальных высоковольтных дефибрилляторов (500 — 3500 В).
здействие тока непродолжительно — десятые доли секунды. При недостаточном тонусе сердечной мышцы (низкое артериальное давление) капельно вводят норадреналин или мезатон (1 — 2 мг в 500 мл изотонического раствора глюкозы). Все мероприятия по реанимации пострадавшего надо проводить комплексно, в разумной последовательности, сосредоточенно.
После восстановления деятельности сердца больного на специальной машине доставляют в лечебное учреждение, где продолжают интенсивную терапию: внутривенно вводят солевые растворы (натрия гидрокарбонат, ТРИС-буфер, натрия лактат) для устранения метаболического ацидоза; поддерживают артериальное давление на уровне 12 — 13,3 кПа, или 90 — 100 мм рт. ст. (при показаниях — капельным введением норадреналина), чтобы добиться стабильной работы сердца. Если самостоятельное дыхание не вполне удовлетворительно, продолжают ИВЛ с вдыханием кислорода в течение нескольких часов. После восстановления работы сердца проводят мероприятия по предупреждению отека мозга (лечебная гипотермия, вагосимпатическая блокада, введение плазморасширяющих растворов, 100 — 150 мл сухой, разведенной в бидистиллированной воде плазмы крови, 10 — 12 мл/кг 30 — 40% раствора сорбита или ксилита). При гипертермии, судорогах(отек мозга) вводят раствор натрия оксибутирата — ГОМК. (70 — 120 мг/кг), аминазин, гидрокортизон ( до 10 мг/кг).
я поддержания работы сердечной мышцы назначают строфантин. Вводят 15 — 30 % раствор маннита (1 — 1,5 г/кг) с изотоническим раствором глюкозы. Если судороги не прекращаются, применяют барбитураты. Тиопентал-натрий или гексенал вводят внутривенно медленно (2 — 4 мг/кг 1 % раствора). При возникновении брадипноэ следует прекратить введение и регулировать дыхание. Тиопентал-натрий можно вводить и в клизме (5 % раствор из расчета 0,04 г на год жизни детям до 3 лет и 0,05 г — до 7 лет). Раствор подогревают до 32 — 35 °С.
При отсутствии сознания и самостоятельного дыхания в течение получаса после возобновления деятельности сердца применяют лечебную гипотермию (температура в прямой кишке до 30 — 32 °С) в течение 2 — 5 дней.
При неэффективности реанимационных мероприятий на протяжении 15 мин дальнейшее проведение их нецелесообразно (глубокие, необратимые изменения центральной нервной системы).
Острая сосудистая недостаточность
В патогенезе острой сосудистой недостаточности решающее значение имеет несоответствие между емкостью сосудов и количеством циркулирующей в них крови. Чаще всего потеря тонуса и расширение сосудов наблюдаются в органах брюшной полости. Застой крови в них приводит к выключению из кровообращения большого количества крови. Вследствие уменьшения объема циркулирующей крови отмечается недостаточное кровоснабжение головного мозга и других органов. С другой стороны, уменьшение объема циркулирующей крови наблюдается при кровопотерях, травмах, шоке, дегидратации. Острая сосудистая недостаточность клинически может проявляться в виде обморока, коллапса и шока. Причинами могут являться интоксикация, гипертермия, психические и физические травмы, хирургическое вмешательство, особенно с большой кровопотерей, и т. д.
Обморок (syncope)
Обморок (syncope) — кратковременная потеря сознания, развивающаяся в результате острой ишемии головного мозга. Чаще наблюдается у девочек в период полового созревания, а также у эмоционально лабильных детей, у которых легко рефлекторно возникает перераспределение крови под влиянием различных психогенных воздействий.
Клиника обморока
Внезапно появляется чувство слабости, потемнение в глазах, шум в ушах, головокружение, тошнота, иногда рвота. Затем наступает кратковременная потеря сознания. Артериальное давление резко падает — 6,7 — 8,0 кПа(50 — 60 мм рт. ст.). Зрачки сужены, пульс замедлен (40 — 50 в 1 мин) или ускорен, тоны сердца приглушены. Дыхание редкое, поверхностное (иногда глубокое). Резкая бледность кожи и слизистых оболочек. Обильный пот. Продолжительность приступа от нескольких секунд до 1 мин.
Неотложная помощь при обмороке
Больного необходимо уложить в горизонтальном положении со слегка опущенным головным концом кровати или с приподнятыми нижними конечностями, обеспечить достаточный приток свежего воздуха, расстегнуть (разорвать) стесняющую одежду, сбрызнуть холодной водой грудь, лицо, согреть конечности (грелка). Эффективно вдыхание паров раствора аммиака. Этого обычно достаточно для возвращения сознания и улучшения состояния. В более тяжелых случаях — введение эфедрина, кофеина, кордиамина. До восстановления сознания, нормализации кровообращения и дыхания больного следует лечить на месте. Затем при необходимости поместить в стационар для исключения каких-либо заболеваний внутренних органов и внутреннего кровотечения.
Коллапс (collapsus)
Коллапс (collapsus) — острая сосудистая недостаточность, являющаяся следствием нарушения регулирующей функции сосудодвигательного центра, резкого снижения тонуса сосудов (расширение и парез), особенно в органах брюшной полости. Это приводит к скоплению крови в органах брюшной полости и ишемии головного мозга.
Этиология коллапса
Причины коллапса — тяжелые острые инфекционные заболевания, интоксикации, кровопотеря, обезвоживание, поражение надпочечников, тяжелые травмы, острый миокардит. При этом, в отличие от обморока, наблюдаются не только функциональные, но и органические изменения сосудов с повышением проницаемости их стенки и выходом из кровяного русла плазмы.
В патогенезе коллапса основное значение имеет уменьшение количества циркулирующей крови и минутного объема сердца, снижение артериального давления. Развивается гипоксия мозга, нарушается функция центральной нервной системы, печени, почек и сердечно-сосудистой системы (вторичная недостаточность сердца), отмечается азотемия, ацидоз.
Клиника коллапса
Больной вначале беспокоен, кожа бледная с цианотичным оттенком («мраморная»). Температура тела снижена, тургор тканей низкий, дыхание поверхностное, учащенное. Затем беспокойство сменяется угнетением, ребенок вялый, жалуется на слабость, зябкость, жажду. Акроцианоз, холодный липкий пот. Пульс — неправильный, затем эмбриокардия,частый, малого наполнения. В дальнейшем ребенок апатичен, неподвижен, черты лица заострены, глаза запавшие; зрачки расширены, слабо реагируют на свет, мышцы расслаблены. Артериальное давление падает. Печень может быть увеличена, чувствительна при пальпации. Нередко отмечается частая рвота. Диурез уменьшается. Сознание обычно сохранено. Во всех случаях коллапса следует провести дифференциальный диагноз с недостаточностью сердца в связи с различной лечебной тактикой при этих состояниях.
В зависимости от патогенеза и клинических проявлений в настоящее время выделяют три типа коллапса: симпатотонический, ваготонический и паралитический.
Симпатотонический коллапс сопровождается преобладанием тонуса симпатической нервной системы, что приводит к спазму артериол внутренних органов, мышц, кожи. Кровь скапливается в сердце и крупных сосудах (централизация кровообращения). Причины: кровопотеря, нейротоксикоз, острая дегидратация. Отмечается нормальное или повышенное систолическое давление при высоком диастолическом и, следовательно, резко уменьшенном пульсовом давлении.
Ваготонический коллапс развивается на фоне преобладания тонуса парасимпатической нервной системы. Отмечается расширение артериол и артериовенозных анастомозов, в которых скапливается кровь при ишемии мозга. Наблюдаются брадикардия, снижение диастолического и увеличение пульсового давления. Причины: обморок, испуг, гипогликемическая кома, анафилактический шок, тяжелые инфекции с поражением надпочечников.
Паралитический коллапс развивается при истощении механизмов, регулирующих кровообращение. В результате наступает пассивнее расширение сосудов, где депонируется кровь, ишемия головного мозга. Причины: дегидратация, нейротоксикоз, диабетическая кома,тяжелые интоксикации, тяжелое поражение надпочечников. Артериальное давление (максимальное и минимальное) резко снижено.
Неотложная помощь при коллапсе
Неотложная помощь проводится энергично: от этого зависит прогноз. Поскольку клинически не всегда возможно определить форму коллапса, лечение следует проводить при постоянном наблюдении за артериальным давлением (максимальным, минимальным и пульсовым), а также центральным венозным давлением и диурезом (постоянный катетер в мочевом пузыре).
В первую очередь необходимо восстановить объем циркулирующей крови путем гемотрансфузии (при кровопотере), внутривенного введения плазмы крови или плазмозаменителей — реополиглюкииа, полиглюкина, желатиноля под контролем содержания гемоглобина, электролитов, показателей гематокрита и кислотно-щелочного состояния. Проводимая терапия одновременно является дезинтоксикационной.
Проводят мероприятия по нормализации тонуса периферических сосудов. При симпатотоническом коллапсе назначают средства, снимающие спазм, — 0,2 — 0,5 мл 2,5 % раствора аминазина или пипольфена внутримышечно 3 — 4 раза вдень; новокаин 0,5 — 2 мл 0,5 % раствора внутривенно. Кордиамин, коразол, кофеин противопоказаны (повышают тонус сосудов!).
При ваготоническом и паралитическом коллапсе (например, при менингококкцемии) параллельно с инфузионной терапией показано введение вазопрессорных средств — 5 % раствор эфедрина; 0,1 % раствор норадрсналина (0,1 мл на год жизни); 0,1 мл 1 % раствора мезатона (повторно); кордиамин внутримышечно (0,1 мл на год жизни) через каждые 3 — 5 ч; 0,1 — 0,15 мл 0,1 % раствора стрихнина подкожно.
Назначают кортикостероиды (гидрокортизон, преднизолон). При показаниях вводят анти гнетами иные препараты. Обязательно лечение основного заболевания (инфекции, интоксикации). Если на фоне сосудистой недостаточности развивается вторичная недостаточность сердца, внутривенно вводят строфантин (0,2 — 0,4 мл 0,05 % раствора) или коргликон.
Шок (shock)
Шок (shock) — комплекс грозных симптомов, развивающихся в ответ на чрезвычайное воздействие, сопровождающееся резким нарушением нервной регуляции жизненно важных функций органов и систем (нарушение кровообращения, дыхания, метаболизма, функций центральной нервной системы и др.). Существует мнение, что коллапс и шок — последовательно развивающиеся стадии одного и того же процесса — прогрессирующей сосудистой недостаточности.
Этиология шока
Причиной чаще всего является грубая травма с обширным размозжением ткани (ушиб, операция), кровопотеря, особенно на фоне резкого психического возбуждения или угнетения. Патогенез шока зависит от его причины, при этом играют роль уменьшение объема циркулирующей крови (переход плазмы в ткани), увеличение ее вязкости, централизация кровообращения, нарушение микроциркуляции, уменьшение минутного объема сердца, гипоксемия, гипоксия, ацидоз, азотемия, ацетонурия, гипотермия, олигурия, анурия, резкое снижение артериального давления, недостаточность кровообращения.
Клиника шока
Целесообразно выделить несколько стадий в развитии шока:
1) компенсированный обратимый;
2) декомпенсированный обратимый;
3) необратимый.
Компенсированный обратимый — сознание больного обычно сохранено, отмечается некоторое возбуждение. Кожа бледная, конечности холодные. Пульс частый, слабого наполнения. Артериальное давление нормальное, в отдельных случаях — повышенное.
Декомпилированный обратимый — характеризуется дальнейшим углублением расстройств кровообращения. Снижается артериальное давление. Кожа бледная с землистым и цианотичным оттенком. Усиливается похолодание конечностей, тахикардия, одышка. Тоны сердца глухие. Больной в сознании, но апатичен, заторможен, безразличен к окружающему.
При дальнейшем прогрессировании шока наступают еще более глубокие нарушения функций жизненно важных органов и систем. Сознание угнетается, артериальное давление быстро падает. Сухожильные, кожные рефлексы и чувствительность резко снижены. Анурия.
Неотложная помощь при шоке
Неотложная помощь зависит от этиологии шока и его стадии. Больного необходимо согреть, при болевом шоке (травма) ввести наркотики (пантопон, морфин) и нейроплегические препараты (аминазин, дипразин). При кровопотере крайне необходимо переливание одногруппной резус-совместимой крови, плазмы, плазмозаменителей, обладающих гемодинамическим и реологическим действием. Показана вагосимпатическая блокада в зависимости от локализации травматического повреждения: шейная, паранефральная, местная в области переломов (10 — 20 мл 2 % раствора новокаина в зону перелома). В стадии клинической смерти — реанимационные мероприятия. При геморрагическом шоке основной является трансфузионная терапия: необходимо восполнить объем циркулирующей крови внутривенным вливанием донорской крови или ее заменителей. В таких случаях применение средств, стимулирующих сердечно-сосудистую систему, не обоснованно, поскольку функция сердца восстановится самостоятельно после нормализации объема крови в сосудистом русле. До восполнения объема крови нет смысла также в применении сосудосуживающих препаратов, так как имеется компенсаторное сужение периферических сосудов. Больных в шоке срочно доставляют в стационар, где оказывают необходимую помощь.
Источник: vse-zabolevaniya.ru
Левожелудочковая сердечная недостаточность первая помощь
Острая левожелудочковая недостаточность
Клиническая картина острой левожелудочковой недостаточности
Недостаточная сократительная способность левого желудочка приводит к развитию сердечной астмы и отека легких. Острая левожелудочковая недостаточность может быть проявлением острого инфаркта миокарда, иногда возникает при гипертонических кризах, поражениях головного мозга, острых пневмониях, лучевых поражениях, отравлениях и т. д. В результате различных причин повышается давление в артериях малого круга кровообращения, начинается пропотевание жидкости в ткани, окружающие легочные артериолы капилляры (стадия интерстициального отека), и затем жидкая часть крови выходит в просвет легочных альвеол (наступает стадия альвеолярного отека).
Приступ развивается обычно остро, чаще вечером или ночью. Возникает удушье, чувство нехватки воздуха, слабость, кашель, сначала сухой, а затем с отхождением розоватой пенистой мокроты. Тоны сердца глухие. Одышка носит инспираторный характер (затруднен вдох). В этом случае говорят о развитии сердечной астмы.
В дальнейшем быстро развивается цианоз, сухие хрипы в легких сменяются мелкопузырчатыми влажными (вначале в нижних отделах, затем распространенными), явления дыхательной недостаточности нарастают. Развивается отек легких.
Неотложная помощь
• Посадить больного (лежать ему нельзя!) или поднять головной конец кровати.
обеспечить приток свежего воздуха, начать оксигенотерапию;
•Нитроглицерин под язык по 1 таб. каждые 3—4 мин (до 4 шт.),
• Морфин 1 %-ный — 1 мл подкожно или 0,5 мл подкожно, а 0,5 мл внутривенно с 10 мл 0,9%-ного раствора хлорида натрия. Вводить всю дозу морфина внутривенно может быть опасно из-за возможности остановки дыхания.
• Лазикс (фуросемид) 1 %-ный—2—6 мл (20—60 мг) с 10 мл 0,9%-ного раствора хлорида натрия внутривенно. Вводить в отдельном шприце — несовместим с большинством препаратов!
»Сердечные гликозиды (строфантин, коргликон, дигоксин) по 1 мл с 10—20 мл 0,9%-ного раствора хлорида натрия (если нет инфаркта миокарда, брадикардии и других противопоказаний);
• Пентамин 5%-ный — 0,5 мл в 20 мл 0,9%-ного раствора хлорида
• Натрия или 40%-ного раствора глюкозы (перемешать!) вводят внутривенно в течение 5—10 мин, каждые 3 мин измеряют артериальное давление, введение прекращают при снижении артериальное давление на’/ от исходного. Пентамин оказывает хороший эффект, но его нельзя применять при артериальное давление ниже 150 и 90 мм рт. ст.
• При развитии отека легких на фоне пониженного артериального давления вводят преднизолон 3—5 мл (90—150 мг) внутривенно.
При отсутствии необходимых медикаментов больному на бедра и плечи накладывают жгуты (можно из подручных средств) — для ограничения объема циркулирующей крови. Можно также ввести внутривенно смесь следующего состава: в шприц объемом 10 мл набирают 2—3 мл 96°-ного этилового спирта, остальной объем заполняют водой для инъекций или изотоническим раствором хлорида натрия. Оказывает пеногасящий эффект. Больному с острой левожелудочковой недостаточностью необходимо вызвать кардиологическую или хотя бы линейную врачебную бригаду. Все больные подлежат обязательной госпитализации в кардиологическое отделение после купирования отека легких. Транспортировка осуществляется на носилках с поднятым головным концом или сидя.
Острая левожелудочковая недостаточность. Первая помощь при острой левожелудочковой недостаточности.
1. Наиболее часто острая левожелудочковая недостаточность (ЛЖН) у взрослых встречается в острой стадии инфаркта миокарда у больных со стенозирующим коронарным атеросклерозом. Выраженная ишемия значительного участка миокарда левого желудочка также может привести к транзиторной ЛЖН со снижением сердечного выброса. Среди других причин следует назвать остро возникающую митральную (МН), либо аортальную недостаточность (АН) (например, вследствие бактериального эндокардита), а также острый миокардит.
2. У больных с острым инфарктом миокарда угнетение функции сердца и гемодинамические нарушения могут иметь различный характер. Выделяют 4 группы: 1) без клинических признаков снижения кровоснабжения или застоя, при нормальном сердечном выбросе (СВ) и нормальном легочном капиллярном давлении заклинивания (Ркз); 2) с признаками гипо-волемии и снижения скорости кровообращения, но без застоя, при низких показателях сердечного выброса, Ркз и давления в правом предсердии; 3) с наличием симптомов застоя без снижения скорости кровообращения при повышенном Р^ и нормальном СВ; 4) со снижением скорости кровообращения и признаками застоя, пониженном СВ и высоком Ркз. Системное артериальное давление может не снижаться благодаря увеличению общего периферического сопротивления. При остро развившейся выраженной аортальной или митральной недостаточности снижение сердечного выброса часто сопровождается повышением давления в легочных венах и артериях.
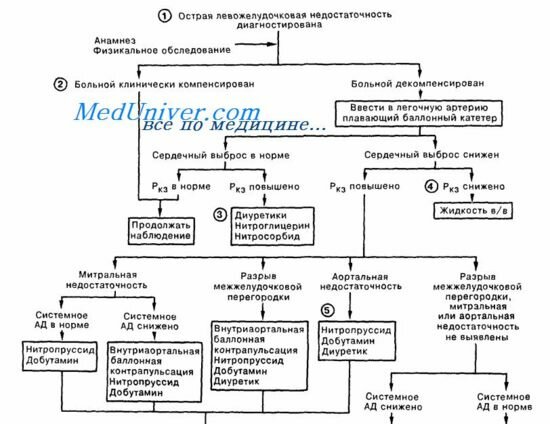
3. Застой при сердечной недостаточности является следствием системной и легочной венозной гипертензии, которая чаще всего возникает в результате повышения давления заполнения левого и правого желудочков (преднагрузка). Снижения преднагрузки и улучшения состояния больных можно достигнуть либо введением диуретиков, которые уменьшают объемы циркулирующей и внутрисердечной крови, а также снижают системное венозное и легочное венозное давление, либо применяя венозные вазодилататоры, приводящие к депонированию крови в периферических сосудах, снижению венозного притока к сердцу и снижению внутрисосудистого объема. Используя эти группы лекарственных препаратов, можно понизить системное и легочное венозное давление без существенного увеличения сердечного выброса; в действительности при значительном уменьшении преднагрузки СВ даже снижается.
Значительно реже применяют флеботомию и наложение жгутов на конечности.
4. Наиболее частой причиной низкого СВ при ЛЖН является уменьшение не частоты сердечных сокращений, а ударного объема. Ударный объем увеличивается по мере возрастания преднагрузки, снижения постнагрузки и увеличения сократимости. За исключением случаев с гиповолемическим шоком или преобладающей недостаточности правого желудочка (ПЖН), увеличение преднагрузки левого желудочка наблюдается почти у всех больных с НЛЖ. Дальнейшее возрастание преднагрузки обычно не приводит к увеличению сердечного выброса и может спровоцировать отек легких.
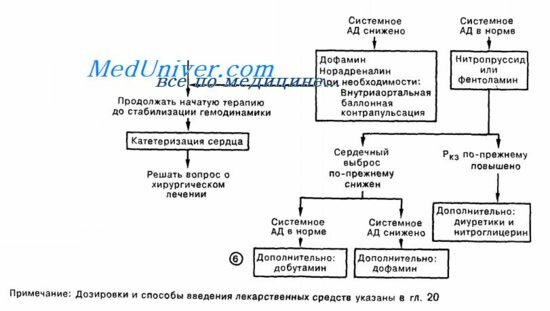
5. Добиться снижения постнагрузки можно введением препаратов, расширяющих артериолы (апрессин, миноксидил, фенилгидин), либо вазодилататоров, действующих и на венозное, и на артериальное русло (нитропруссид, фентоламин, празозин, каптоприл). Артериолярные дилататоры увеличивают сердечный выброс и снижают системное сосудистое сопротивление, почти не изменяя системного венозного и легочного венозного давлений. Препараты, воздействующие как на венозные, так и на артериальные сосуды, увеличивают СВ при снижении Ркз и давления в правом предсердии. Кроме введения лекарственных препаратов, снизить постнагрузку позволяет внутриаортальная баллонная контрапульсация.
6. Увеличения сократимости миокарда у больных с острой сердечной недостаточностью можно достичь введением катехоламинов (в/в), например дофамина или добутамина. Сердечный выброс увеличивают оба препарата, но дофамин обычно повышает системное артериальное давление, не изменяя или увеличивая Ркз, в то время как добутамин, как правило, не изменяет системное артериальное давление, но снижает Ркз. Таким образом, выбор препарата зависит от имеющихся у больного гемодинамических нарушений. Избыточный хронотропный эффект, опасность возникновения аритмий и гипотензивного состояния ограничивают применение изадрина. Сердечные гликозиды обладают относительно слабым положительным инотропным эффектом. При выраженной НЛЖ наилучшего эффекта, с точки зрения стабилизации гемодинамики, можно достичь не монотерапией, а комбинацией вазодилататоров и препаратов с положительным инотропным действием (нитропруссид в сочетании с дофамином или добутамин). Недавно появились новые лекарственные препараты (например, амринон) с сочетанным инотропным и сосудорасширяющим действием.
Оглавление темы «Первая помощь при поражениях сердечно-сосудистой системы.»:
Левожелудочковая недостаточность.

Деятельность сердца определяется сократительной функцией миокарда; частотой сердечных сокращений; возможностями растяжения миокардиального волокна (определяющего силу сокращений миокарда); силой, развиваемой сокращающейся мышцей миокарда. При развитии сердечной недостаточности первой страдает сократительная функция миокарда, в случае развития левожелудочковой недостаточности страдает сократительная функция миокардиальной мышцы левого желудочка. Левый желудочек не справляется с выбросом всего объема крови, поступающего в него, вызывая переполнение кровью легочных сосудов. Результатом этого явления становится повышенное давление крови в легочных венах и капиллярах, нарушается газообмен. Плазма крови выходит за стенки капилляров и попадает в альвеолы, заполняя их жидким содержимым, а газ, находящийся в альвеолах, смешиваясь с жидкостью, образует пену. Так появляется альвеолярный отек, а за ним и отек легких.
Причины левожелудочковой недостаточности кроются в ряде заболеваний, нагружающих левую сторону сердечной мышцы:
- ишемическая болезнь сердца (в том числе нарушения сердечных ритмов ),
- кардиомиопатии,
- инфаркт миокарда,
- постинфарктный кардиосклероз,
- диффузные миокардиты,
- кардиогенный отек легких,
- гипертоническая болезнь,
- симптоматическая артериальная гипертензия (например, при нарушении работы почек, при эндокринных заболеваниях, при заболеваниях нервной системы, лекарственная гипертензия, гемодинамическая гипертензия),
- митральный стеноз,
- чрезмерное наполнение жидкостями кровеносного русла (при введении растворов внутривенно),
- обтурация просвета легочной вены (например, при тромбоэмболии ),
- уремии .
Симптомы левожелудочковой недостаточности развиваются постепенно:
- на ранних стадиях объем сердечного выброса не снижается за счет увеличения сердечных сокращений,
- нарастает отдышка при физических нагрузках,
- развивается тахикардия,
- появляется кашель,
- при аппаратном обследовании заметно расширение размера сердца влево,
- кардиограмма показывает горизонтальную электрическую позицию сердца, признаки перегрузки и гипертрофии левого желудочка,
- постепенно нарастают симптомы сердечной астмы ,
- отмечаются симптомы дыхательной недостаточности .
Лечение левожелудочковой недостаточности.
Лечение левожелудочковой недостаточности различается в зависимости от того, в какой фазе находится процесс: острой или хронической.
Хроническая форма левожелудочковой недостаточности требует:
- стабильного эмоционального состояния,
- разгрузки малого круга кровообращения посредством приема диуретических препаратов (синтетических и растительных мочегонных средств ),
- лечения гипертензии путем приема гипотензивных препаратов (понижающих давление),
- лечения заболеваний, спровоцировавших левожелудочковую недостаточность.
Острая левожелудочковая недостаточность требует незамедлительных мероприятий по предотвращению отека легких и связана с купированием симптомов сердечной астмы, предшествующей отеку легких:
- Снижают интенсивность обменных процессов для лучшей переносимости недостатка кислорода (морфин – угнетает дыхание и снижает давление (есть противопоказания); дроперидол – оказывает седативное действие; у страдающих гипотонией рекомендуют оксибутират натрия – оказывает седативное действие и нормализует давление).
- Уменьшение венозного возврата крови к сердцу (расширение коронарных артерий (нитроглицерин), при тяжелом отеке – нитропруссид натрия, наложение жгутов (см. статью «Сердечная астма»), вместо жгута можно использовать манжетку от аппарата, измеряющего давление (нужны две манжетки)).
- Быстродействующие диуретики дают возможность снизить нагрузку на малый круг кровообращения (фуросемид, урегит) и вводятся внутривенно.
- При отсутствии вышеописанных медикаментов применяют гангиоблокаторы (внутривенно), которые снижают давление в малом и большом круге кровообращения (Пентамин, Арфонад). Применение ганглиоблокаторов должно контролироваться частым измерением давления (каждые 3 минуты) на свободной руке. При артериальной гипотензии ганглиоблокаторы противопоказаны.
- Ингаляции кислородом (оксигенотерапия) с помощью катетера или с помощью маски.
- Повышение сократительной способности миокарда на фоне артериальной гипертензии путем приема допмина или добутрекса.
Использованные источники: heal-cardio.ru
Обзор левожелудочковой недостаточности: причины, первая помощь, лечение
Из этой статьи вы узнаете: причины левожелудочковой недостаточности, что это за заболевание. Какими методами диагностируют и лечат патологию.
Левожелудочковая недостаточность – это такое состояние сердца, при котором левый желудочек не способен выбрасывать в аорту достаточный объем крови. Из-за этого венозная кровь застаивается в малом (легочном) круге кровообращения. Нарушается кровообращение в большом круге, что вызывает недостаточное кровоснабжение всех органов.

Хроническая левожелудочковая недостаточность – опасная патология, вылечить которую можно только на начальной стадии.
Острая левожелудочковая недостаточность часто приводит к летальному исходу и излечивается, только если медики быстро прибыли к пациенту. Немаловажную роль играет и правильно оказанная первая помощь.
Лечением левожелудочковой недостаточности занимаются кардиолог и кардиохирург.
Причины патологии
Недостаточность левого желудочка провоцируют врожденные или приобретенные сердечно-сосудистые заболевания, такие как:
- инфаркт миокарда левого желудочка;
- хроническая ишемия сердца;
- кардиомиопатии;
- хроническая артериальная гипертензия;
- стеноз аортального клапана;
- недостаточность аортального клапана;
- пороки митрального клапана;
- миокардит (воспаление мышечного слоя сердца);
- дефект межжелудочковой перегородки;
- комплекс Эйзенменгера;
- тетрада Фалло.

Повышают риск развития левожелудочковой недостаточности вредные привычки (алкоголизм, курение, наркомания), сидячий образ жизни или слишком интенсивные физические нагрузки. А также частые стрессы, чрезмерное употребление жирной пищи, лишний вес, пожилой возраст.
Характеристика и симптомы патологии
Выраженность признаков зависит от стадии левожелудочковой недостаточности. На первоначальном этапе ее развития симптомы отсутствуют, а патология видна только на ЭКГ и УЗИ сердца. Поэтому очень важно вовремя проходить профилактический медосмотр, даже если вас ничего не беспокоит.
Хроническая левожелудочковая недостаточность
Это постоянная неспособность левого желудочка полноценно выбрасывать кровь, что приводит к нарушениям кровоснабжения всех органов и застою крови в легочном круге.
Признаки хронической формы:
Однако у людей, которые не занимаются физкультурой на регулярной основе, эти симптомы не имеют клинического значения, так как одышка и сильное сердцебиение и в норме появляются при резкой физической нагрузке высокой интенсивности.
Характерные симптомы: одышка при малой физической нагрузке (поход в магазин, передвижение по дому, бытовые дела), а со временем – и в покое, боли и тяжесть в правом подреберье (из-за нарушенного кровообращения увеличивается печень), синюшность губ, кашель, приступы сердечной астмы, асцит (отек брюшной полости).
Также возможны головные боли и головокружение из-за недостаточного кровоснабжения головного мозга.

Проявления на ЭКГ, УЗИ сердца и рентгене:
Также с помощью этих методов диагностики можно выявить основное заболевание, которое спровоцировало левожелудочковую недостаточность.
Острая форма патологии
Острая левожелудочковая недостаточность – это резкое снижение эффективности работы левого желудочка. Развивается она во время инфаркта миокарда, гипертонического криза, разрыва межжелудочковой перегородки, острого стеноза аортального или митрального клапана, острой недостаточности одного из этих клапанов.
Так как функционирование левого желудочка нарушено, а правый желудочек в это же время работает нормально, повышается давление в легочном круге кровообращения. В связи с этим возникает отек легких.
А из-за резкого нарушения кровообращения во всех органах может развиться кардиогенный шок.
Симптомы острой недостаточности левого желудочка:
Если больной лежал, он принимает вынужденное сидячее положение, так как в горизонтальном симптомы усиливаются.
Также могут добавляться холодный пот, набухание вен на шее.
Выделение пенистой розовой мокроты, громкие хрипы, слышные на расстоянии, удушье, холодный пот, набухшие шейные вены.
При острой левожелудочковой недостаточности кардиогенный шок сочетается с отеком легких и его симптомами (описаны выше).
Здоровье и жизнь пациента зависят от скорости оказания квалифицированной медицинской помощи, а также от правильности первой помощи.
Проявления острой формы на ЭКГ:
- Депрессия сегмента ST в 1, aVL и грудных отведениях.
- Глубокий зубец S в 3 отведении.
- Высокий зубец R в 1 отведении.
- Высокий и широкий зубец P в 1 отведении.
 Нажмите на фото для увеличения
Нажмите на фото для увеличения
Первая помощь при острой форме
Первое, что нужно сделать, – сразу же вызвать скорую помощь или, если пациент и так находится в больнице, позвать врача.
При оказании первой помощи крайне важно знать артериальное давление больного.
Если больной лежит, переведите его в сидячее или полулежачее положение, обязательно с опущенными вниз ногами.
Также для снятия нагрузки на сердце и легкие наложите жгуты на нижние конечности (на 15 см ниже паха).
Эти действия не выполняют при сильно пониженном давлении.
При кардиогенном шоке первая помощь заключается в обеспечении как можно скорейшего прибытия врачей. Сразу же вызовите скорую или немедленно доставьте человека в больницу самостоятельно.
Лечение
Оно может быть как медикаментозным, так и хирургическим, в зависимости от причины и степени тяжести.
Медикаментозное лечение
При хронической форме заболевания лекарства могут назначать как в таблетках, так и в уколах. При острой форме препараты вводят в виде инъекций, также применяют ингаляции.
Основные медикаменты для лечения:

При острой левожелудочковой недостаточности для неотложной помощи, кроме инъекций, используют ингаляции кислорода с антифомсиланом для устранения пенистой мокроты и облегчения дыхания.
Если у пациента кардиогенный шок, не вводят никаких медикаментов, снижающих давление.
Неотложная помощь при кардиогенном шоке заключается в повышении давления хотя бы до 90 на 60 мм рт. ст. Для этого используют Добутамин, Допамин, Норэпинефрин или другие медикаменты.
Дальнейшее лечение больных, которые пережили острую левожелудочковую недостаточность, заключается в предотвращении повторного отека легких. В первую очередь назначают нитраты (Нитроглицерин) для снижения диастолического давления в легочной артерии. Если у пациента тяжелая артериальная гипертензия, назначают ганглиоблокаторы. В остальном лечение похоже с таковым при хронической форме недостаточности левого желудочка.
Хирургическое лечение
Оно направлено на устранение причины хронической левожелудочковой недостаточности или на восстановление кровообращения при инфаркте миокарда, который вызвал острую форму патологии.
При хронической форме, в зависимости от того, какое заболевание ее вызвало, проводят:
- Стентирование коронарных артерий.
- Протезирование аортального клапана.
- Протезирование митрального клапана.
- Закрытие дефекта межжелудочковой перегородки окклюдером.
- Радикальную коррекцию сложных пороков сердца (комплекса Эйзенменгера, тетрады Фалло).
При острой форме левожелудочковой недостаточности, вызванной инфарктом миокарда, которая сопровождается кардиогенным шоком, выполняют следующие операции:
- Внутриаортальная баллонная контрпульсация – введение специального раздуваемого баллона, нагнетающего кровь в аорту.

Коронарная ангиопластика – расширение просвета коронарного сосуда для восстановления кровоснабжения сердечной мышцы.

Если же она вызвана острыми пороками клапанов, проводят срочное их протезирование.
Прогноз
При хронической форме прогноз зависит от стадии.
На начальных стадиях прогноз благоприятный. При правильном лечении можно добиться стойкого улучшения состояния пациента.
При острой форме прогноз относительно неблагоприятный. Даже если удалось снять отек легких, высок риск возникновения повторного. Если же полностью устранить причину острой левожелудочковой недостаточности с помощью хирургического вмешательства (например, экстренной трансплантации клапана или операции по восстановлению коронарного кровообращения), прогноз улучшается, но не является благоприятным.
При кардиогенном шоке в 88 % случаев наступает смерть. Часто она связана с несвоевременным оказанием медицинской помощи.
Использованные источники: okardio.com
Источник: dezkil.ru
 Острая левожелудочковая недостаточность проявляется клинической картиной сердечной астмы и отека легких. Этот синдром наблюдается как осложнение ряда заболеваний и в первую очередь сердечно-сосудистых: ИБС, преимущественно у больных с атеросклеротическим (постинфарктным) кардиосклерозом; артериальной гипертензии (гипертонической болезни) при гипертонических кризах; в остром периоде инфаркта миокарда; у больных с ревматическим пороком сердца (чаще всего при митральном стенозе). Кроме того, отек легких регистрируется при заболеваниях органов дыхания (пневмония, пневмоторакс, травма грудной клетки), нарушении мозгового кровообращения, анафилактическом шоке, различных экзогенных и эндогенных интоксикациях.
Острая левожелудочковая недостаточность проявляется клинической картиной сердечной астмы и отека легких. Этот синдром наблюдается как осложнение ряда заболеваний и в первую очередь сердечно-сосудистых: ИБС, преимущественно у больных с атеросклеротическим (постинфарктным) кардиосклерозом; артериальной гипертензии (гипертонической болезни) при гипертонических кризах; в остром периоде инфаркта миокарда; у больных с ревматическим пороком сердца (чаще всего при митральном стенозе). Кроме того, отек легких регистрируется при заболеваниях органов дыхания (пневмония, пневмоторакс, травма грудной клетки), нарушении мозгового кровообращения, анафилактическом шоке, различных экзогенных и эндогенных интоксикациях.
Клиническая картина. Острая левожелудочковая недостаточность в начальной форме проявляется острым застоем крови в малом круге кровообращения, т. е. в легких, и пропотеванием внутрисосудистой жидкости в периваскулярное, интерстициальное пространство — так называемый интерстициальный отек легких. Клини чески это выражается сердечной астмой (сердечным удушьем): внезапным ощущением нехватки воздуха, резкой одышкой с затрудненным вдохом. Над легкими выслушивается жесткое дыхание, могут присоединяться сухие хрипы за счет сдавлен и я интерстициальной жидкостью бронхиол. Далее отечная жидкость начинает затапливать альвеолы — развивается альвеолярный отек легких. Дыхание становится клокочущим, слышным на расстоянии, выделяется пенистая розовая мокрота. При выслушивании определяется большое количество влажных незвонких хрипов. Поза больного с острой левожелудочковой недостаточностью типична: они сидят (ортопноэ), дыхание через рот, частое, вдох происходит с видимым усилием.
Клиническая картина отека легких при различных заболеваниях имеет ряд особенностей, что необходимо учитывать при дифференцированной терапии этого состояния.
У больных с атеросклеротическим (постинфарктным) кардиосклерозом отек легких возникает обычно на фоне хронической сердечной недостаточности. При осмотре выявляются признаки застоя в большом круге кровообращения: венозное полнокровие, набухание шейных вен, увеличение печени, периферические отеки. Сердечная недостаточность у большинства таких больных протекает с уменьшением минутного объема кровообращения. Непосредственным пусковым моментом развития отека легких может явиться физическое напряжение, небольшой подъем артериального давления или пароксизмальная аритмия. На ЭКГ выявляются диффузные и рубцовые изменения миокарда.
У больных с гипертонической болезнью отек легких чаще всего развивается как осложнение гипертонического криза. Развитию отека легких в этих случаях предшествует внезапный подъем артериального давления, нередко сопровождаемый клинической картиной гипертонического криза.
Отек легких — одно из тяжелых осложнений острого периода инфаркта миокарда. Он развивается либо на фоне ангинозного статуса, либо в форме астматического варианта инфаркта миокарда.
Клиническая картина отека легких при пороках сердца и острой пневмонии дополняется симптоматикой основного заболевания, характерными анамнестическими данными (ревматизм, порок сердца и т. д.).
Отек легких при остром нарушении мозгового кровообращения обусловлен сложными взаимоотношениями церебрального и коронарного кровообращения, патологическими цереброваскулярными рефлекторными воздействиями при мозговой катастрофе. Чаще всего отек легких у таких больных развивается на фоне выраженного коронарного атеросклероза и гипертензии.
Неотложная терапия. Купирование отека легких слагается из последовательной цепочки мероприятий, направленных на отдельные патогенетические звенья синдрома:
Больному надо придать полусидячее (при гипотензии) или сидячее (при высоком артериальном давлении) положение. При этом в сосудах брюшной полости и нижних конечностей депонируется до 1/4—1/5 всего объема циркулирующей крови и уменьшается внутригрудной ее объем, что создает предпосылки к снижению гидростатического давления в сосудах малого круга кровообращения.
Нужно помнить, что нитроглицерин также способствует уменьшению венозного притока и снижению давления в различных сосудах. Поэтому следует дать под язык таблетку нитроглицерина или 1 каплю его 1 % спиртового раствора. Ограничение к применению нитроглицерина составляет гипотензия (условно — не давать при систолическом артериальном давлении ниже 100 мм рт. ст.).
Показано наложение жгутов на область бедер с целью исключения из циркуляции некоторого объема крови. Жгуты необходимо накладывать через 5—10 мин после перевода больного в полусидячее (сидячее) положение, так как перемещение и депонирование крови происходит не мгновенно.
Аспирация пены из верхних дыхательных путей осуществляется при помощи ножных или электрических отсосов через катетер, проведенный с помощью ларингоскопа к голосовой щели или через носовые ходы. Эта процедура осуществляется легче у больных с гипоксией мозга, получавших седативные средства и наркотики. У больных с ясным сознанием необходимо добиваться удаления мокроты с помощью кашлевых толчков.
Ингаляция кислорода с пеногасителем: 30—40% этиловый спирт через маску при коматозном состоянии и 70—96% через катетер больным с сохраненным сознанием, антифомсилар (1 мл 10% раствора через распылитель)
При наличии болевого синдрома внутривенно струйно медленно вводят морфин (1 мл 1% раствора) или фентанил (1 2 мл 0,005% раствора) либо проводят нейро-лептаналгезию (1—2 мл фентанила и 2 4 мл 0,25% раствора дроперидола при наличии артериальной гипертензии).
Морфин и нейролептаналгезия при отеке легких имеют самостоятельное лечебное значение, а не только обезболивающее, так как вызывают благоприятные гемодинамические изменения, успокоение, снимают одышку Поэтому их нужно применять и при отеке легких без коронарных болей Ограничением, как и при даче нитроглицерина, служит гипотензия, которую морфин часто углубляет
При индивидуально высоких цифрах артериального давления показано внутривенное струйное медленное введение ганглиоблокатора. пентамина (0,5—1,0 мл 5% раствора в 10 мл 0,9% раствора хлорида натрия под контролем артериального давления, допускается снижение систолического артериального давления до цифр вне обострений гипертонической болезни), или бензогексония (0,5—1,0 мл 2,5% раствора) Показано также введение внутривенное струйное диуретиков — фуросемида (лазикс) в дозе 40—120 мг, или урегита (50— 100 мг), или мочевины (30% раствора на 10% растворе глюкозы, раствор готовят еxtempoге, вводить только внутривенно капельно)
Внутривенно струйно медленно вводят 0,3—0,5 мл 0,05% раствора строфантина или 1 мл 0,06% раствора коргликона, или 0,5—1 мл 0,25% раствора дигоксина (по показаниям) в 20 мл 0,9% раствора хлорида натрия, внутривенно струйно преднизолон (30—60 мг) димедрол (1 мл 1% раствора), эуфиллин (10 мл 2,4% раствора при смешанной астме и бронхоспазме).
Транспортировка в кардиологический стационар производится сразу по купировании отека легких Критерием возможности транспортировки может быть отсутствие рецидива отека легких при переводе больного в горизонтальное положение. При транспортировке целесообразно придать возвышенное положение головному концу носилок.
Скорая медицинская помощь, под ред. Б. Д. Комарова, 1985
Источник: extremed.ru
