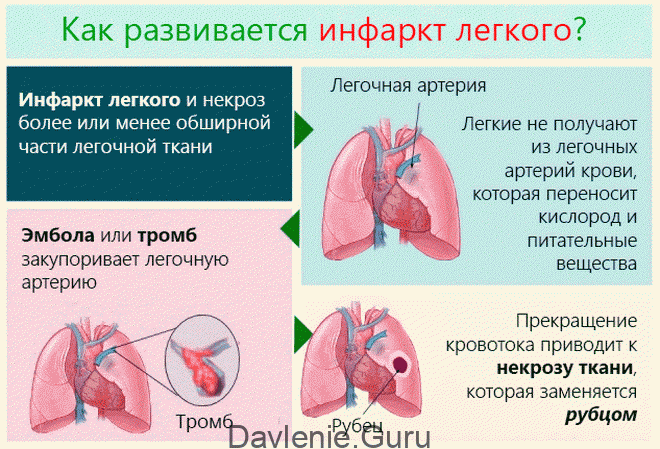
Инфаркт легкого, выражающийся в гибели лёгочной ткани, – патология не первичная: развивается он в результате нарушения кровоснабжения дыхательной системы. Провоцирующим фактором является ТЭЛА – тромбоэмболия лёгочной артерии. Такое состояние редко остаётся незамеченным, а последствия могут быть очень серьёзными.
Закупорка крупных сосудов этой системы при полной их блокаде и отсутствии своевременной медицинской помощи опасна летальным исходом. Если тромб (эмбол) обнаружен в мелкой или средней части легочных ответственный, шансы помочь пострадавшему есть.
Тромбоэмболия – это прекращение кровоснабжения в проблемной ветви (там, где просвет перекрыт сгустком). Лёгочные ткани, не получающие кислород и питательные вещества, начинают отмирать. Так развивается некроз.
Такое состояние называется инфарктом, обычно он сопровождается геморрагиями. ТЭЛА не диагностируется у здорового человека, ей всегда предшествует какое-то заболевание.
Причины инфаркта легкого
Главная причина, ответственная за блокаду кровоснабжения лёгочных артерий, это тромбы. Локализуются они обычно в зоне таза и нижних конечностей, когда тело пациента долго находится без движения.

Предпосылками может быть скелетное вытяжение при переломах и хирургических операциях. Причиной инфарктного состояния может стать присутствие в сосудистом русле потенциально тромбогенного инородного тела – такого как внутривенный катетер.
После уплотнения эмболы с кровотоком перемещаются в правую половину сердца, а оттуда – в отделы лёгких. Эти сгустки-эмболы и обуславливают название главной причины лёгочного инфаркта – тромбоэмболия.
К таким заболеваниям как инфаркт лёгкого склонны пациенты, страдающие различными патологическими сердечно-сосудистыми состояниями типа мерцательной аритмии, митрального стеноза, ИБС, инфаркта миокарда, кардиомиопатии, инфекционного эндокардита, миксомы предсердия, сердечной недостаточности, васкулитов.
Сгусток при этом образуется в ушке правого предсердия. При благоприятных условиях с током крови он переносится в артерию малого круга кровообращения. При тромбозах вен ног и тромбофлебитах глубоких вен таза самые опасные эмболы – флотирующие: они имеют одну точку фиксации в дистальном отделе венозного сосуда.
В группе риска тромбообразования в ногах и тазовой области:
- Лица старше 60 лет;
- Пациенты с гиперкоагуляцией и другими нарушениями свёртываемости крови;
- Больные, не имеющие возможность принимать пищу через ЖКТ (в венах у них для этой цели катетеры);
- Пострадавшие с травмами таза и ног;
- Лица с сердечной недостаточностью в анамнезе;
- Прооперированные в течение последних 3-х месяцев;
- Злостные курильщики;
- Пациенты с ожирением;
- Больные на ранней стадии после инсульта;
- Женщины детородного возраста, использующие эстрогены в виде оральных контрацептивов или для заместительной терапии (в период менопаузы).
Среди других, менее распространённых причин обтурации легочной артерии:
- Осложнённые роды (проникновение амниотической жидкости в тазовые вены);
- Попадание в кровоток раковых клеток (при распаде злокачественного новообразования);
- Сердечная недостаточность;
- Тромбофлебиты и другие патологии вен нижних конечностей;
- Проникновение в венозную сеть пузырьков воздуха (при хирургических операциях или неграмотном уходе за катетером);
- Переломы длинных трубчатых костей (развивается жировая эмболия);
- Продолжительная обездвиженность.

ТЭЛА может спровоцировать необходимость продолжительного постельного режима. Фактор риска иммобилизованных пациентов – застой крови в сосудах лёгких.
Риск возникновения тромбоза увеличивается при повышении давления в сосудах (лёгочная гипертензия) и воспалениях (васкулитах).
Классификация инфаркта легкого
Геморрагический инфаркт легкого – это одно из клинических проявлений ТЭЛА, такое же, как и острое легочное сердце или внезапная одышка не выявленного генеза. Состояние классифицируют в зависимости от степени поражения тромбом.
- Массивная ТЭЛА – закупорка основного ствола или главных ответвлений лёгочной артерии.
- Субмассивная тромбоэмболия – повреждение на уровне долевых и сегментарных артерий.
- ТЭЛА мелких легочных артерий.
Инфаркт лёгкого бывает первичным, когда источник отрыва сгустка неизвестен, или вторичным – как осложнение после тромбофлебита вен. Различают также ограниченный вариант (поражены субсегментарные ответвления) и обширный (зона поражения более значительна).

Состояние может быть неосложнённое и с осложнениями – с симптомами кровохарканья, абсцедирования, эмпиемой плевры, сепсиса. Закупорка ветвей вызывает ишемию легочной паренхимы с последующим наполнением повреждённых тканей кровью, которая перемещается сюда из областей с нормальным кровоснабжением.
Это механизм развития геморрагической формы лёгочного инфаркта. В области повреждения создаются условия для распространения инфекции и появления инфаркт-пневмонии.
В противном случае просвет сосудистого русла перекрывается инфицированным тромбом – развивается деструкция паренхимы и абсцесс лёгкого.
Механизм развития болезни
При тромболизации сосудов лёгкого участок ткани, где нарушен кровоток, некротизируется. Обычно в этой области уже имеется застой крови. Если кровоток направлен в противоположном направлении, кровь может пойти из легочной вены или бронхиальной артерии. Формируется инфарктное состояние спустя сутки после ТЭЛА, завершается закупорка примерно через неделю.
Инфаркт бывает и частичным, при апоплексии части легкого необратимых разрушений нет. Если область некроза инфицируется, в этой зоне развивается пневмония. В запущенном состоянии она абсцедируется – это существенно осложняет прогнозы на выздоровление. При субплевральной локализации состояния развивается геморрагический плеврит.

Обеднённая кислородом кровь перемещается от правой половины сердца к легким. Газообмен осуществляется в мелких пульмональных капиллярах: кровь расстаётся с углекислым газом и обогащается кислородом.
Оксигенированная биологическая жидкость возвращается в левую половину сердца и далее уже транспортируется по всему организму, снабжая кислородом все органы и системы.
При запущенной форме ТЭЛА по тромбированным лёгочным артериям кровь перемещается только частично (иногда кровоток полностью блокируется).
Без нормального газообмена организм страдает от кислородной недостаточности. Увеличивающиеся эмболы, перекрывающие просвет сосудов, заставляют его сокращаться с повышенной нагрузкой. Нарушение пульмонального кровоснабжения провоцирует некроз легочных тканей или инфаркт легкого.
Нарушение кровотока на отдельном участке лёгочной паренхимы, вызванное закупоркой долевых или сегментарных артерий эмболом, завершается инфарктом лёгкого в 10-25% всех случаев ТЭЛА. Диагноз тромбоэмболии не всегда устанавливают прижизненно – немало эпизодов инфаркта и нераспознанных.
В соответствии с медицинской статистикой летальный исход с таким диагнозом регистрируют в 5-30% случаев ТЭЛА. Риск фатального прогноза повышают рецидивирующие тромбозы, сопутствующие патологии, игнорирование адекватного и своевременного лечения. Правое легкое поражается инфарктом в 2 раза чаще, чем левое, а нижние доли легких – в 2 раза чаще, чем верхние.
Симптомы состояния
Признаки ТЭЛА и спровоцированного эмболией инфаркта легкого выраженные. Но если пациент не дообследован, возможны и ошибки при диагностике. Клинические проявления будут зависеть от калибра заблокированной части легочной артерии и общего состояния здоровья больного.
Самые распространённые проявления состояния:
- Внезапное затруднение дыхания или постепенное увеличение симптомов одышки – первый и иногда единственный признак; нехватка воздуха вызывает панику и страх смерти;
- Острая боль в грудине, аритмия, воспаление плевры (проявляется не всегда);
- Отечность и боли в ногах;
- Бледность (голубоватый оттенок) и цианоз кожи;
- Нарушения сердечного ритма типа мерцательной аритмии или экстрасистолии, учащённый пульс;
- Мокрый кашель с выделением кровянистой слизи;
- Резкое понижение давления до критического уровня, возможен кардиопульмональный шок, требующий экстренной медицинской помощи;
- Головокружение (при массивной эмболии возможна потеря сознания);
- Неустойчивое настроение, лихорадка.
При ТЭЛА пациенты испытывают психомоторное возбуждение. Объективный осмотр выявляет влажные хрипы в лёгких, повышенную температуру тела, на проблемной стороне перкуторный звук притуплён.

Возможны физикальные симптомы плеврита – изменённое дыхание, шумы от трущейся плевры. ТЭЛА, осложнённая инфарктом, иногда маскируется под симптомы острого живота. Болезненные ощущения локализуются в правой части, фиксируются ложноположительные проявления раздражения брюшины.
Диагностика состояния осложняется невозможностью собрать детальный анамнез, проанализировать факторы риска. Трудно выявить сопутствующие заболевания, предварительный диагноз определяется на основании выраженной клинической картины. Для ТЭЛА с инфарктом характерна ЭКГ, выявившая перегрузку соответствующих сердечных участков.
Рентгенография даёт возможность обнаружить изменения в плевре и лёгких. Для подтверждения диагноза используют и компьютерную томографию (КТ).
К сожалению, часто патология формируется так стремительно, что провести какие-то исследования медики просто не успевают, ведь от грамотного лечения будет зависеть жизнь больного.
Незначительные тромбы поначалу никак не беспокоят, клиническая картина усложняется, когда развивается инфаркт легкого. Его проявления:
- Кашель с мокротой и кровохарканьем;
- Острая боль на выдохе;
- Иногда – лихорадка;
- Повышение температуры (при инфицировании, если развивается пневмония).

Если помощь оказана своевременно и компетентно, признаки инфаркта легкого исчезают через 7-14 дней.
Особенности диагностики
Если подозрение на ТЭЛА появилось дома, надо срочно вызывать неотложку или отправляться самому в ближайший больничный стационар. Избежать инвалидности и рассчитывать на благоприятный прогноз можно только при ранней диагностике и адекватной терапии.
Диагностика инфаркта легкого и тромбоэмболии пульмональных сосудов предусматривает специальные методы исследований:
- Пульсоксиметрия. На пальце устанавливается датчик для контроля сатурации (степени насыщения крови кислородом). При инфаркте легкого и ТЭЛА этот параметр снижен.
- Рентгенография. Изучают изменения рисунка сосудов грудной клетки, чтобы визуализировать инфаркт лёгкого.
- КТ-ангиография – один из самых достоверных способов исследования. Компьютерную томографию с введением в сосуды маркеров проводят для выявления эмболов в просветах сосудов.
- УЗИ. Глубокие вены таза и нижних конечностей исследуются для выявления сгустков, провоцирующих ТЭЛА с последующим инфарктом.

Описание будет неполным, если не вспомнить о группе риска. У этой категории пациентов врач сразу может предположить развитие легочной тромбоэмболии.
Если клиническая картина стёрта благодаря самолечению, поставить точный диагноз будет непросто.
Лечение
В первую очередь купируют болевой синдром. Для этого используют анальгетики (как наркотические, так и ненаркотические), и сразу же госпитализируют пациента в ОРИТ.
Медикаментозная терапия при ТЭЛА нацелена на купирование признаков болезни и профилактику рецидивов. Стандартная схема лечения включает следующие лечебные мероприятия:
- Ургентную медицинскую помощь при тромбоэмболии оказывают антикоагулянтами и эуфиллином с последующей срочной госпитализацией в реанимацию.
- Чтобы приостановить увеличение сгустков и вероятность образования новых тромбов, в схему включают препараты, разжижающие кровь: Гепарин, Фраксипарин и низкомолекулярные его производные, Варфарин, Фениндион при контроле параметров коагулограммы.
- Если диагноз подтверждается, назначают фибринолитики (препараты, растворяющие эмболы). Стрептокиназу, Уроктназу, Альтеплазу или Фибринолизин вводят на фоне лечения антикоагулянтами. Эти лекарства подходят не всем (из-за солидного списка противопоказаний и побочных явлений). В частности, антикоагулянты не назначают при кровотечении, геморрагическом диатезе, язве желудка и ДПК, онкологии.
- Если организм откликается на медикаментозную терапию адекватно, вводят в курс антибиотики, а также инфузионное лечение (особенно при развитии инфаркт-пневмонии).
- При легочной эмболии с осложнением в виде гипотонии диффузно вводят вазопрессоры (Норадреналин, Допамин), Реополиглюкин.
- Применяют и специальные фильтры, отлавливающие сгустки. Устройство располагают в нижней полой вене – на пути тромба, передвигающегося из вен ног к сердцу.
- Пациентам после инфаркта лёгкого необходим назальный катетер (для кислородных ингаляций).

Если консервативная терапия положительной динамики не даёт, проводят тромбоэмболэктомию из легочной артерии с установкой кава-фильтра в систему нижней полой вены. Показания к хирургическому вмешательству выявляет хирург после осмотра (сосудистый или торакальный).
ТЭЛА с осложнением в виде геморрагического инфаркта лёгкого – состояние, опасное летальным исходом. Спасти жизнь пострадавшему способна только срочная и квалифицированная медицинская помощь. Первую помощь при инфаркте лёгкого надо оказать как можно быстрее.
Какие последствия могут быть
Инфаркт легкого – состояние тяжёлое, без своевременного адекватного лечения осложнения могут быть серьёзные. Через 10-14 дней после инфаркта возникает постинфарктная пневмония. Поначалу больные жалуются на першение в горле и дискомфорт. Сухой кашель чередуется с мокрым, появляется кровянистая слизь.
При вдохе ощущается болезненность. При анализе мокрот выявляют атипичные для пневмонии возбудителей – хламидии, грибы, микоплазмы.
При инфицировании плевральной полости развивается гнойный плеврит – осложнение пневмонии, инфаркта легкого, абсцесса. Проявляется симптомами лихорадки, озноба, тахикардии, одышки, цианоза, потливости, боли в груди, кашля.
Прогнозы плеврита неутешительны: смертность достигает 20%. Постинфарктное абсцедирование тканей органа происходит относительно быстро. Из-за некроза и распространяющейся инфекции в очаге поражения формируется полость. Абсцесс в лёгких перемещается в плевру, где и развивается её эмпиема. Если прогнозы на лечение благоприятные, легочные ткани зарубцовываются.

Спонтанный пневмоторакс, когда в плевральной полости скапливается воздух и газы, возникает при попадании в неё из альвеол воздуха. Процесс сопровождается острой болью в грудной клетке, затруднением дыхания, паническими атаками и страхом смерти. Больной выбирает вынужденное неестественное положение, в котором чувствует хоть какое-то облегчение.
Прогноз такого осложнения благоприятный, но не исключена и вероятность рецидивов. Рубцы, которые формируются на легких после инфаркта, бывают разные, клиническая картина заболевания во многом зависит от этого показателя.
Когда на легких остаётся много рубцовой ткани (диффузный пневмосклероз), пациенты жалуются на одышку, проблемы с дыханием, покалывание в грудине, упадок сил. При запущенной форме патология может перейти в сердечно-лёгочную недостаточность.
Легочные кровотечения отличаются от обычных кровянистых выделений темным цветом крови с добавлением слизи, сгустков, остатков пищи.
Профузное кровотечение опасно смертельным исходом, поэтому при первых его симптомах необходима срочная госпитализация в стационар. Там быстро выявляют источник кровотечения и локализуют его. Кровь, которая регулярно попадает в дыхательную систему, надо отхаркивать. Самое опасное осложнение этого состояния – асфиксия.
Такое осложнение как разрыв аневризмы аорты можно диагностировать по сильным пекущим и разрывающим ткани болям в грудной клетке, давление резко падает до критических отметок, могут быть и другие признаки кардиогенного шока. Если медицинская помощь не оказана вовремя, помочь пострадавшему вряд ли удастся.

При повышенной активности бактерий, вызывающих процессы гниения, в легочных тканях может развиваться гангрена. Один из первых признаков такого осложнения – дурной запах изо рта. Параллельно выделяется много слизи и мокроты, появляется кровохарканье, озноб и лихорадка, больной резко худеет.
Меры профилактики
Тромбоэмболия легочных артерий и спровоцированная пневмония – патологии, требующие повышенного внимания в плане профилактики. Ведь последствия для сердца и сосудов лёгких могут быть необратимыми.
Для пациентов из группы риска, которым вскоре предстоит плановая операция, актуальными будут следующие меры:
- Ношение компрессионного трикотажа – гольф, чулок, колгот, облегчающих отток крови с нижних конечностей и предупреждающих тромбообразование.
- Для профилактики образования эмбол пациентам с варикозом практикуют перевязку вен на ногах.
- Как можно более быстрое восстановление активности после оперативного вмешательства, так как продолжительный постельный режим провоцирует появление эмбол.
- Профилактический приём прописанных врачом антикоагулянтов и антиагрегантов типа Аспирина или Клопидогреля, препятствующих появлению сгустков.
- Не принимать лекарства, повышающие свёртываемость крови и способствующие образованию тромбов.
- Пациентам из группы риска следует контролировать свой вес, соблюдать диету с низким содержанием жиров, солений и прочих неполезных для организма продуктов.
- Соблюдать водный баланс с учётом своего веса (около 1,5 л чистой воды в день).
- Контролировать двигательную активность – заниматься спортом или хотя бы находить время для ежедневных пеших прогулок на свежем воздухе (не менее 1 часа).
- Бороться с вредными привычками (особенно – курением), вовремя лечить инфекционные болезни.
- Своевременно проходить профилактические осмотры.
Если соблюдать все врачебные рекомендации, после ТЭЛА, даже осложнённой инфарктом лёгкого, можно продолжать жить полноценной жизнью без особых ограничений.
Геморрагический инфаркт лёгкого – не приговор. Если медицинская помощь оказана вовремя и основной этиологический фактор выявлен, прогнозы будут благоприятными. При адекватной терапии эмболы рассасываются, кровоснабжение и трофика ишемизированной зоны восстанавливаются, пациент выздоравливает.
Источник: davlenie.guru
Инфаркт легкого – что это
Инфаркт легкого – это нарушение кровообращения на отдельном участке легочной паренхимы. Второе название болезни – легочная эмболия. Она возникает из-за закупорки сегментарных, долевых и более мелких легочных артерий тромбом.
Согласно статистике, инфаркт легкого составляет примерно 10-25% от всех случаев тромбоэмболии легочной артерии (ТЭЛА). Довольно часто диагноз не устанавливается при жизни пациента. Летальный исход от заболевания регистрируется по разным источникам у 5-30% больных. Риск смерти от легочной эмболии повышается, если отсутствует грамотное лечение, имеются сопутствующие фоновые патологии.
Следует отметить, инфаркт правого легкого встречается в два раза чаще, чем левого. Нижние доли органа поражаются в четыре раза чаще верхних.
Инфаркт легкого – классификация заболевания
В зависимости от того, насколько сильно закрыт просвет легочной артерии тромбоэмболом, выделяют следующие виды инфаркта легкого:
- Субмассивная тромбоэмболия (диагностируется закупорка на уровне сегментарных и долевых ветвей).
- Массивная тромбоэмболия (тромб перекрывает основной ствол либо главные ветви легочной артерии).
- Тромбоэмболия мелких легочных артерий.
Также инфаркт легкого может быть:
- первичным (неизвестно, откуда оторвался тромбоэмбол) и вторичным (помимо легочной эмболии, у больного имеется тромбофлебит вен);
- обширным (большая площадь поражения) и ограниченным (перекрыты только субсегментарные ветви легочной артерии);
- осложненным (сепсисом, кровохарканьем, эмпиемой плевры, абсцедированием) и неосложненным.
Геморрагический инфаркт легкого
Тромбоэмболия легочных артерий нередко приводит к ишемизации легочной паренхимы. В результате поврежденная ткань легкого переполняется кровью, которая поступает из зон с нормальной васкуляризацией. Развивается геморрагический инфаркт легкого.
На участке воспаления создаются оптимальные условия для развития инфекции, что провоцирует возникновение симптомов инфаркт-пневмонии. Если ветвь легочной артерии перекрывается инфицированным тромбом, отмечается деструкция паренхимы, формируется абсцесс легкого.
Причины развития инфаркта легкого
Чаще всего инфаркт легкого развивается у лиц, которые страдают от заболеваний сердечно-сосудистой системы:
- митрального стеноза;
- мерцательной аритмии;
- ишемической болезни сердца;
- инфаркта миокарда;
- инфекционного эндокардита;
- кардиомиопатии;
- васкулита;
- сердечной недостаточности;
- максомы предсердия и др.
При этом тромбы формируются в ушке правого предсердия и заносятся с током крови в артерии малого круга.
Также причинами инфаркта легкого могут стать:
- тромбофлебит глубоких тазовых вен;
- тромбоз вен ног.
При этих двух заболеваниях опасными являются флотирующие тромбы, которые закреплены в дистальном отделе венозного сосуда.
К прочим причинам легочной эмболии относятся:
- перелом трубчатых костей, из-за которого больной вынужден долгое время соблюдать постельный режим;
- кесарево сечение, естественные роды;
- обширные торакальные, абдоминальные и гинекологические операции;
- геморроидэктомии.
Риск возникновения инфаркта легкого высок у лиц старше 60 лет, а также при:
- рецидивирующих венозных тромбозах;
- наследственной отягощенности по ТЭЛА;
- приеме гормональных контрацептивов;
- наличии опухоли поджелудочной железы;
- ожирении;
- легочной гипертензии.
Опасными фоновыми патологиями считаются:
- ДВС-синдром;
- серповидно-клеточная анемия;
- полицитемия;
- гепарининдуцированная тромбоцитопения.
Признаки инфаркта легкого
Первые симптомы инфаркта легкого проявляются через два-три дня после закупорки тромбом ветви легочной артерии. Больной ощущает внезапную боль в груди, которая усиливается при кашле, глубоком дыхании, во время наклонов туловища. Дискомфорт в области грудной клетки объясняется реактивным плевритом на некротизированном участке легкого.
При реакции диафрагмальной плевры возможен «острый живот». У 30% больных наблюдается кровохарканье либо появляются «ржавые» прожилки в мокроте. У 2-5% открывается легочное кровотечение.
Также инфаркт легкого может проявляться:
- повышением температуры тела до 38-39°C;
- сильной одышкой;
- аритмией;
- цианозом и бледностью кожных покровов;
- артериальной гипотонией;
- икотой;
- рвотой, тошнотой.
У половины больных развивается геморрагический или серозный плеврит. Изредка возникают церебральные расстройства. Их симптомы:
- желтуха;
- обмороки;
- кома.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика инфаркта легкого
Диагностикой легочной эмболии занимаются врачи пульмонологи и кардиологи. В ходе физикального исследования выявляются:
- мелкие хрипы;
- ослабление дыхания;
- шум трения плевры;
- систолический шум;
- укорочение перкуторного звука;
- ритм галопа;
- расщепление и акцент второго тона на аорте.
Во время ощупывания живота врач отмечает увеличение и болезненность печени.
Биохимия крови, общий анализ крови и анализ газового состава крови при инфаркте легкого показывают:
- умеренный лейкоцитоз;
- артериальную гипоксемию;
- общий билирубин при нормальных значениях трансаминаз;
- повышенную активность лактатдегидрогеназы.
Инфаркт легкого на ЭКГ проявляется признаками перегрузки правых сердечных отделов, неполной блокадой правой ножки пучка Гиса. ЭхоКГ-маркеры легочной эмболии могут включать:
- гипокинезию и расширение правого желудочка;
- повышение давления в артерии легкого;
- обнаружение тромба в правых отделах сердца.
На УЗДГ вен нижних конечностей при инфаркте легкого диагностируется тромбоз глубоких вен. На рентгене легких в боковой и прямой проекциях просматриваются:
- деформация и расширение корня легкого;
- зона снижения прозрачности, имеющая вид клина;
- выпот в плевральной полости.
Ангиопульмонография при легочной эмболии выявляет сужение просвета легочной артерии из-за внутриартериальных дефектов наполнения. Для подтверждения наличия участков снижения перфузии легких применяется сцинтиграфия.
Инфаркт легкого нужно дифференцировать с:
- ателектазом;
- крупозной пневмонией;
- спонтанным пневмотораксом;
- перикардитом;
- инфарктом миокарда;
- переломом ребер;
- миокардитом.
Как лечить инфаркт легкого
Лечение инфаркта легкого у детей и взрослых предусматривает использование:
- ненаркотических либо наркотических анальгетиков для купирования болевого синдрома;
- прямых (Фракипарин, Гепарин) и непрямых коагулянтов для профилактики дальнейшего тромбообразования (коагулянты противопоказаны при кровотечениях, язвенной болезни двенадцатиперстной кишки/желудка, геморрагическом диатезе, злокачественных опухолях);
- фибринолитической терапии Урокиназой, Стрептокиназой или тканевым активатором плазминогена для растворения имеющихся тромбов.
Если инфаркт легкого осложнен артериальной гипертензией, внутривенно вводятся вазопрессоры («Допамин», «Норадреналин»), «Реополиглюкин». При первых симптомах инфаркт-пневмонии назначаются антибиотики. Также пациенты с легочной эмболией нуждаются в ингаляциях кислородом через специальный назальный катетер.
Если консервативное лечение не обеспечивает улучшения самочувствия, проводится тромбоэмболэктомия из легочной артерии – кава-фильтр устанавливают в систему нижней полой вены.
Инфаркт легкого – прогноз и последствия
При грамотном лечении инфаркт легкого не представляет большой угрозы для жизни человека. Но иногда он приводит к внезапному летальному исходу.
Риск осложнений при легочной эмболии повышается при частых рецидивах ТЭЛА, тяжелой сердечной недостаточности и других серьезных заболеваниях (отек легкого, постинфарктная пневмония, нагноительные процессы в легком).
Источник: illness.DocDoc.ru
Общая информация
По имеющимся в пульмонологии данным, инфаркт легкого составляет 10-25% всех случаев ТЭЛА. Диагноз тромбоэмболии легких нередко не устанавливается прижизненно, что приводит к большому количеству нераспознанных эпизодов инфаркта легкого. При этом летальный исход от легочной эмболии регистрируется у 5%-30% больных. Отсутствие лечения, рецидивирующие тромбозы, наличие фоновой патологии являются основными факторами, повышающими риск фатальных случаев легочной эмболии. Инфаркт правого легкого встречается в 2 раза чаще, чем левого, при этом нижние доли легких поражаются в 4 раза чаще, чем верхние.
Патогенез
В основе лежат два процесса. Первый и самый распространенный — тромбоз. То есть закупорка артерии малого круга сгустком крови. Чаще всего он образуется далеко от локализации поражения. Конечности как основное место развития. Чуть реже сердце. Например, после перенесенных травм, прочих состояний.
Второй вариант — атеросклероз. Сам по себе он разделяется еще на два типа. Образование на стенках сосуда холестериновых бляшек, отложений жирных соединений, которые радиально обволакивают эндотелий, создают механическое препятствие и не дают крови двигаться в нормальном темпе.
Сужение или стеноз также относится к типу атеросклероза. Сопровождается спонтанным спазмом, изменением диаметра просвета сосуда. Реже отмечаются прочие причины, вроде воспаления (артериита) с рубцеванием и заращением стенки. Как бы то ни было, в любом случае развивается выраженный рост давления на локальном уровне. Потому как крови приходится преодолевать большее сопротивление. Риск сохраняется в течение каждого цикла сокращения сердца, то есть постоянно, пока присутствует патологическое состояние.
В отклонение вовлекается один сосуд или сразу несколько. Дальнейший этап развития сопровождается разрывом артерии. Обычно это не спонтанное и не случайное явление. Оно обусловлено растяжением и истончением тканей. Кровь обильно изливается в межклеточное пространство, возможно попадание и в грудную клетку, что неминуемо спровоцирует воспаление.
Если пациент не погиб от массивного истечения жидкой ткани, возникают многие осложнения. Причина — в компрессии дыхательных структур, попадании крови в альвеолы (геморрагическая консолидация легочной паренхимы), в грудную клетку и прочие поражающие факторы. На каждом этапе терапии нужно внимательно следить за состоянием пострадавшего, чтобы не упустить важный момент и вовремя купировать надвигающуюся угрозу.
В одночасье инфаркт легкого не развивается, если не считать острых случаев. Патология формируется вторично, как ответ на текущее заболевание. Обычно речь идет о гипертонии, отклонениях в работе сердца (ИБС, прочие варианты), атеросклероз, холестеринемию. Симптомы присутствуют в большинстве случаев, но они неявные, слабые, не мотивируют человека обратиться в больницу.
Причины
Спровоцировать развитие инфаркта легкого могут различные заболевания:
- Ревматизм,
- Опухоли,
- Сепсис,
- Переломы костей,
- Гиперкоагуляция,
- Флеботромбозы и тромбофлебиты,
- Полицитемия,
- Анемия,
- Ожоги,
- Кардиомиопатия,
- Инфекционная почечная патология,
- Эндокардит.
Обтурация легочных артерий приводит к ишемии легких. При этом нарушается проницаемость сосудов, ишемизированный участок переполняется кровью. Окклюзия легочных сосудов и рефлекторная вазоконстрикция приводят к перегрузке правых камер сердца. Вследствие застоя крови возникает гипертензия в легочном круге. Пораженный участок приобретает насыщенный красный цвет, становится плотным и возвышается над здоровой легочной тканью. Плевральные листки тускнеют, в полости плевры скапливается геморрагический экссудат. Риск развития патологии повышается при наличии у больных флотирующих тромбов. Недостаточная оксигенация и трофика легочной ткани приводят к ее дистрофии, а в дальнейшем — к некрозу.
Факторы, способствующие развитию патологии:
- Длительная гормонотерапия,
- Ранний послеродовый период,
- Удаление селезенки,
- Прием лекарств, повышающих свертываемость крови,
- Химиотерапия,
- Повреждение сосудистой стенки во время пункции вен,
- Избыточный вес,
- Длительная иммобилизация.
Классификация
Инфаркт легкого представляет собой один из клинических вариантов ТЭЛА, наряду с внезапной одышкой неизвестного генеза и острым легочным сердцем. В зависимости от уровня обтурации легочной артерии тромбоэмболом различают:
- массивную тромбоэмболию (эмболизация основного ствола или же главных ветвей легочной артерии)
- субмассивную тромбоэмболию (закупорка на уровне долевых и сегментарных ветвей)
- тромбоэмболию мелких легочных артерий.
Инфаркт легкого может быть первичным (с неизвестным источником отрыва тромбоэмбола) и вторичным (осложнение тромбофлебита вен); ограниченным (при обтурации субсегментарных ветвей легочной артерии) и обширным (зона поражения распространяется на большую площадь); неосложненным и осложненным (кровохарканьем, абсцедированием, эмпиемой плевры, сепсисом).

Тромбоэмболия ветвей легочных артерий вызывает ишемизацию участка легочной паренхимы с последующим переполнением поврежденной ткани легкого кровью, которая поступает в него из областей с нормальной васкуляризацией. При таком механизме развивается геморрагическая форма инфаркта легкого. В пораженной зоне создаются условия для развития инфекции, что приводит к возникновению инфаркт-пневмонии. В других случаях ветвь легочной артерии перекрывается инфицированным эмболом – в этом случае происходят деструкция паренхимы и формирование абсцесса легкого.
Симптомы и клинические проявления
Симптоматика инфаркта легкого зависит от площади поражения легочной ткани и общего состояния организма. При незначительных размерах очага клинические признаки могут отсутствовать, а заболевание выявляется лишь с помощью рентгенодиагностики. При бессимптомном течении рентгенологические изменения исчезают самостоятельно через 7-10 дней. Микроинфаркт легкого выявляют случайного во время терапии его инфекционных последствий.
Признаки острой закупорки легочных сосудов являются основными симптомами патологии. Заболевание характеризуется внезапным началом с появления острой боли в груди и инспираторной одышки на фоне общего благополучия. Болевой синдром — клиническое проявление ишемии.
Кашель у больных сначала сухой, затем становится влажным, выделяется кровянистая, пенистая мокрота темно-коричневого цвета. Мокрота с кровянистыми прожилками — характерный признак геморрагической формы заболевания. Причиной его появления является разрыв забитого тромботическими массами сосуда и пропитывание легочной ткани кровью.
Одышка сопровождается сосудистой реакцией: бледностью кожи, липким и холодным потом.
Ишемия миокарда часто сопровождает инфаркт легкого. Это связано с нарушением коронарного кровотока. Среди прочих симптомом патологии выделяют: частое поверхностное дыхание, нитевидный пульс, озноб, лихорадку, бледность или серость кожи, акроцианоз.
У больных развивается гипотония, церебральные расстройства, гепатомегалия, абдоминальный синдром, приступы удушья, мерцательная аритмия, панические атаки, в крови – лейкоцитоз, увеличение СОЭ. Врач, обследуя пациентов, обнаруживает характерные перкуторные, перкуссионные и аускультативные признаки.
Осложнения
Инфаркт легкого — тяжелое заболевание, приводящее к опасным последствиям и угрожающее жизни больного.
Осложнения:
- Постинфарктная пневмония развивается спустя 10-14 дней после инфаркта легкого. Больных мучает першение и дискомфорт в горле. У них появляется сухой или влажный кашель с небольшим количеством мокроты, кровохарканье. Боль в груди усиливаются при каждом вдохе. В ходе микробиологического исследования мокроты обнаруживают атипичных возбудителей пневмонии — микоплазм, хламидий, грибов.
- Гнойный плеврит — результат инфицирования плевральной полости. Обычно заболевание является осложнением пневмонии, инфаркта легкого, абсцесса. У больных появляется лихорадка, озноб, тахикардия, одышка, цианоз, потливость, боль в груди, кашель. Прогноз гнойного плеврита всегда серьезный. Летальность достигает 20%.
- Постинфарктное абсцедирование легочной ткани происходит в относительно короткий срок после инфаркта легкого. В результате некроза и инфицирования очага поражения образуется полость в легочной ткани. Абсцесс легкого прорывается в плевральную полость с развитием эмпиемы плевры. При благоприятном течении патологии легочная ткань рубцуется.
- Спонтанный пневмоторакс развивается при поступлении воздуха их альвеол в плевральную полость. У больных возникает острая боль в груди, одышка, тахикардия, страх смерти. Пациенты занимают вынужденное положение, приносящее им облегчение. Прогноз заболевания благоприятный. Возможны рецидивы.
- Рубцы на легком после перенесенного инфаркта могут иметь разные размеры, от которых зависит клиническая картина патологии. При диффузном пневмосклерозе, когда на легком имеется много рубцов, у больных появляется одышка, слабость, затрудненное дыхание, покалывание в груди. Если патологию не лечить, она перейдет в сердечно-легочную недостаточность.
- Легочное кровотечение характеризуется выделением темной крови с примесью мокроты, сгустков и пищевых масс. Профузное кровотечение может привести к смерти. При появлении первых признаков кровотечения больного необходимо срочно госпитализировать в стационар. Кровь, постоянно поступающую в дыхательные пути, следует откашливать. Наиболее опасным осложнением легочного кровотечения является асфиксия. В стационаре устанавливают источник кровотечения и проводят соответствующее лечение.
- Разрыв аневризмы аорты проявляется сильнейшими пекущими и разрывающими болями в груди, резким падением артериального давления и прочими признаками кардиогенного шока. Если больные вовремя не обратятся за медицинской помощью, помочь им вряд ли удастся.
- Гангрена легких — деструктивный процесс в легочной ткани, обусловленный воздействием гнилостных бактерий. Ранним признаком заболевания является зловонный запах изо рта. Затем у больных появляется кровохарканье, выделение большого количества мокроты, лихорадка, озноб, они резко теряют вес. Заболевание протекает очень тяжело. Если гангрену легких не лечить, развивается сепсис, возможен летальный исход.
Диагностика
Постановкой диагноза в клинике занимаются кардиолог и пульмонолог. Во время общего осмотра они отмечают степень цианоза, одышки, включения в акт дыхания дополнительных мышц. В ходе аускультации обращают внимания на хрипы в легких, ослабленное везикулярное дыхание, изменения со стороны сердца – характерные для сердечной недостаточности шумы. На основе данных физического обследования устанавливается предварительный диагноз.
Наиболее информативными методами диагностики являются лабораторные и инструментальные исследования.
Первая группа включает общий и биохимический анализ крови, измерение ее газового состава. Инструментальное обследование включают электрокардиограмму, УЗИ или реовазографию вен нижней конечности для нахождения возможных тромбов, рентгенографию, компьютерную томографию.
Основными рентген-признаками заболевания является расширение, деформация и усиленная васкуляризация корня легкого, участок повышенной плотности в форме клина, который вершиной направлен к корню легкого, а основой к периферии. Возможно наличие выпота в плевральной полости при длительном течении заболевания.
Макропрепарат пораженного легкого, то есть его внешний вид, характеризируется полнокровием, наличием клинообразной зоны некроза, точечными кровоизлияниями ближе к поверхности легкого, гемодинамическими нарушениями в закупоренных сосудах – стазом, дилатацией. Микропрепарат – образец легкого под микроскопом – обладает характерным для инфаркта описанием: в центре некротические массы, вокруг них воспалительный лейкоцитарный вал, эритроцитарная инфильтрация.
Особенности терапии
Инфаркт легкого – это неотложное состояние, требующее оказания экстренной медицинской помощи в реанимационном отделении стационара. Лечение инфаркта легкого комплексное и длительное. Больному назначают сразу несколько групп препаратов, растворяющих тромбы и устраняющих симптомы патологии.
Начинают лечение с введения пациенту фибринолитиков. При отсутствии выраженной артериальной гипертензии применяют следующие фибринолитические средства – «Стрептокиназу», «Урокиназу», «Тканевой активатор плазминогена». Противопоказаны эти лекарства лицам, перенесшим месяц назад инсульт, а также страдающим геморрагическим диатезом, беременным женщинам. В тяжелых случаях переходят от тромболитической терапии к операции — тромбэктомии.
Больным с инфарктом легкого назначают прямые и непрямые антикоагулянты. «Гепарин» – препарат, не растворяющий тромб, но препятствующий его увеличению и останавливающий процесс тромбообразования. Это лекарство уменьшает спазм легочных капилляров, альвеол и бронхиол. Длится гепаринотерапия десять дней. Затем переходят к лечению «Дикумарином», «Неодикумарином», «Фенилином». Антикоагулянты предупреждают дальнейшее тромбообразование и предотвращают повторную эмболизацию.
Антиагрегационная терапия проводится с целью предупреждения повторного тромбообразования. Больным назначают «Аспирин», «Тромбо АСС», «Кардиомагнил».
Наркотические анальгетики применяют при острой боли. Они ослабляют болевой синдром, улучшают кровообращение, купируют одышку. Внутривенно вводят 1% раствор «Морфина» Ненаркотические анальгетики назначают при появлении плевральной боли по время дыхания и кашля, при изменении положения тела. Внутривенно вводят 50% раствор «Анальгина».
Чтобы снять рефлекторный спазм сосудов, вводят внутримышечно большие дозы спазмолитиков – «Папаверина», «Дротаверина».
При развитии легочного кровотечения применяют препараты кальция.
Для лечения шока используют вазопрессоры – «Допамин», «Добутомин».
«Эуфиллин» вводят внутривенно медленно при наличии бронхоспазма.
После стабилизации состояния больного переходят к антибактериальной терапии и стандартному симптоматическому лечению. Антибиотики назначают для профилактики воспаления легких и нагноения. Обычно используют препараты широкого спектра действия из группы фторхинолонов – «Ципрофлоксацин», макролидов – «Азитромицин», цефалоспоринов – «Цефтриаксон», пенициллинов – «Амоксициллин».
Облегчить работу сердца помогут внутривенные инъекции сердечных гликозидов – «Строфантина», «Коргликона».
Для улучшения реологических свойств крови и ускорения регенерационных процессов в тканях используют «Трентал», «Кавинтон», «Актовегин».
При выраженной гипертонии назначают внутривенное введение «Фуросемида». Препарат обеспечивает перераспределение крови и уменьшение ее объема в легких. Применяют также «Лазикс» внутривенно струйно.
При гипотонии внутривенно вводят «Преднизолон», «Строфантин» и «Реополиглюкин». В этом случае все вышеперечисленные лечебные мероприятия запрещены. Для борьбы с коллапсом внутривенно капельно вводят «Допамин», «Глюкозу» или натрия хлорид.
При инфаркте легкого устанавливают кава-фильтр в нижнюю полую вену, который будет задерживать тромбы и не пропускать их в системный кровоток.
Специфическое лечение инфаркта легкого продолжают 8-10 дней. Более длительное лечение лекарствами данных групп может привести к развитию остеопороза и тромбоцитопении.
Прогноз
При правильно и своевременно организованной терапии инфаркт легкого не представляет большой угрозы для жизни. В редких случаях он может привести к внезапной смерти. Риск неблагоприятного исхода повышается при наличии тяжелой сердечной недостаточности, рецидивах ТЭЛА, развитии различных осложнений (постинфарктной пневмонии, отека легких, нагноительных процессов).
Профилактика
Профилактика инфаркта легкого может включать своевременное лечение тромбофлебитов, лечебную гимнастику и ранний подъем после хирургического вмешательств, ношение компрессионного трикотажа при заболеваниях вен нижних конечностей, соблюдение сроков использования внутривенных катетеров для инфузионной терапии.
Источники: krasotaimedicina.ru, cardiogid.com, neboleem.net, obozrevatel.com, sosudinfo.ru
Последнее обновление: 4 марта, 2020
Источник: sosudy.info
Описание макропрепарата геморрагический инфаркт легкого

2. на интиме аорты видны белесоватые бугристости с морщинками и рубцовыми втяжениями, придающими аорте вид шагреневой кожи. В стенке аорты есть воспалительный процесс.
3. сифилитическая аневризма восходящей части дуги аорты
4. исход неблагоприятный. Осложнения – уменьшение прочности стенки аорты – разрыв ее; развитие сифилитического аортального порока.
5. причины — сифилис
МАКРОПРЕПАРАТ № 32. ТЭЛА
1. сердце, место бифуркации легочного ствола
2. В главном стволе легочной артерии видны червеобразные суховатые серо-красного цвета массы. Они заполняют просвет сосуда, но не связаны с интимой.
4. исход неблагоприятный; внезапная смерть в связи с развитием пульмо-кардиального и пульмокоронарного рефлекса à спазм коронарных артерий; пульмо-пульмонального рефлекса à спазм легочных артерий и бронхов à дыхательная и сердечная недостаточность à смерть
5. причины — тромбоз вен нижних конечностей, малого таза, геморроидального сплетения, образование тромба в правой половине сердца и из системы полых вен
МАКРОПРЕПАРАТ № 35. Атеросклероз с аневризмой и пристеночным тромбом
1. брюшной отдел аорты
2. имеется мешковидное выпячивание стенки округлой формы диаметром 5 -8 см с образованием полости – мешковидная аневризма аорты. В полости аневризмы – ребристые, темно-красного цвета суховатые массы, которые плотно спаяны со стенкой мешковидного выпячивания в аорте
3. аневризма аорты с тромбозом
4. исход зависит от осложнений. Благоприятный – замена на соединительную ткань, уплотнение стенки. Неблагоприятный – септическое расплавление, закупорка просвета, нарушение кровотока, разрыв стенки аневризмы, кровотечение, кровоизлияние, отрыв тромба (тромбоэмболия)
5. причины – изъязвление атеросклеротических бляшек, повреждение сосуда, замедление кровотока, изменение гемостаза, тромбоз
МАКРОПРЕПАРАТ № 48. Субарахноидальное кровотечение
1. Головной мозг
2. в височной области правого полушария в области основания пластинчатое кровоизлияние 7 х 5 см с четкими границами темно-бордового цвета. Извилины и борозды сглажены.
3. Субарахноидальное кровоизлияние
4. относительно неблагоприятный исход: развитие отека, сдавление, дислокация головного мозга à гипоксия à гибель коры
5. Гипертония, атеросклероз, лейкоз, травма, аневризма
МАКРОПРЕПАРАТ № 50. Ишемический инфаркт селезенки
2. 2 очага треугольной формы (основание направлено к капсуле): нижний белый, верхний – белый с геморрагическим венчиком. Селезенка слегка увеличена, консистенция плотная. Область некроза выбухает из-под капсулы. Поверхность капсулы в области инфаркта шероховатая с наложениями фибриноидного экссудата
3. ишемический инфаркт селезенки
4. исход: благоприятный – образование рубца, оссификация, образование кисты, инкапсулирование, петрификация. Неблагоприятный – смерть, гнойное расплавление, образование спаек
5. нарушение кровообращения селезенки – тромбоз, эмболия
МАКРОПРЕПАРАТ № 53. Геморрагический инфаркт легкого
2. в ткани легкого — очаг некроза треугольной формы, темно-красного цвета, основание инфаркта (красного) обращено к плевре, вершина – к корню легкого. На поверхности плевры, соответствующей основанию инфаркта – фибринозные наложения
3. Геморрагический инфаркт легкого
4. Исход благоприятный — образование рубца, оссификация, образование кисты, инкапсулирование, петрификация. Неблагоприятный – гнойное расплавление, переходящее на плевру; пневмония, смерть
5. причины — тромбоэмболия средний и мелких ветвей легочной артерии
МАКРОПРЕПАРАТ № 70. Буллезная эмфизема легкого
1. верхушка легкого
2. в верхней части легкого, субплеврально располагается тонкостенный пузырь, заполненный воздухом, диаметром около 5 см (булла)
4. исход: неблагоприятный – дыхательная недостаточность, застой в МКК, легочное сердце, возможен пневмоторакс при разрыве пузыря
5. причины — вокруг рубцов после туберкулеза, возрастные изменения легочной ткани, при хроническом бронхите, профессиональные болезни (стеклодувы), нарушение синтеза белка в сурфактанте
СТАЗ. ТРОМБОЗ. ШОК. ДВС-СИНДРОМ. ЭМБОЛИЯ. ИШЕМИЯ. ИНФАРКТ
Стаз — замедление и остановка кровотока в микроциркуляторном русле со склеиванием эритроцитов. Одним из начальных признаков нарушения кровотока является сладж (сладж-феномен) — агрегация («склеивание», «слипание») эритроцитов и в меньшей степени других форменных элементов крови.
Тромбоз — прижизненное свертывание крови в просвете сосудов или в полостях сердца. Образующийся при этом сверток крови называется тромбом. Виды тромбов: белые, красные, смешанные и гиалиновые.
Исходы тромбоза:благоприятные — асептический аутолиз, организация, канализация, васкуляризация, петрификация, оссификация; неблагоприятные — тромбоэмболия, гнойное расплавление.
Шок — генерализованное острое нарушение гемодинамики, наступающее после сверхсильного воздействия на организм и приводящее к резко нарастающей гипоксии. Виды шока: гиповолемический, кардиогенный, септический (инфекционно-токсический, эндотоксиновый), нейрогенный, анафилактический.
ДВС-синдром (синдром диссеминированного внутрисосудистого свертывания): сочетание распространенного тромбоза микрососудов многих органов (микроциркуляторного русла легких, почек, головного мозга, надпочечников и др.), дефицита факторов свертывания и фибриногена из-за их избыточного потребления (и активации противосвертывающей системы) с генерализованным геморрагическим синдромом (преимущественно диапедезные кровоизлияния).
Эмболия — процесс переноса с кровотоком материалов и частиц, которые в норме в нем отсутствуют (эмболов). Виды эмболии: ортоградная, ретроградная, парадоксальная; тромбоэмболия, жировая, воздушная, газовая, тканевая (клеточная), микробная и эмболия инородными телами.
Ишемия (местное острое или хроническое малокровие) — состояние ткани при уменьшенном, недостаточном кровоснабжении.
Инфаркт — некроз тканей, возникающий при нарушении кровообращения (сосудистый или ишемический некроз).
Рис. 5-1. Микропрепараты (а, б). Стаз в капиллярах головного мозга: в расширенных капиллярах склеенные в «монетные столбики» эритроциты (сладж-феномен и стаз крови — 1), а также периваскулярный и перицеллюлярный отек, пролиферация глии ткани головного мозга. Окраска гематоксилином и эозином: а — х 120, б — х 400
Рис. 5-2. Электронограмма. Первая стадия образования тромба: скопление, агглютинация и дегрануляция тромбоцитов (1) в участке поврежденного эндотелия (препарат С.М. Секамовой из [1])
Рис. 5-3. Макропрепараты (а, б).
Атеросклероз аорты с пристеночным тромбом: интима аорты с выраженными изменениями — с липидными (желтого цвета) пятнами, фиброзными (атеросклеротическими) бляшками, возвышающимися над поверхностью интимы, плотной консистенции, желтовато-белого цвета, видны осложненные поражения — множественные изъязвления атеросклеротических фиброзных бляшек, пристеночные тромбы (1), кальциноз (петрификация). Тромбы плотно или рыхло прикреплены к стенке аорты, головкой — в участке изъязвления атеросклеротической бляшки; поверхность тромбов тусклая, неровная, часто гофрированная, тромботические массы плотноватой консистенции, крошатся на разрезе (см. также рис. 2-9)
Источник: //lechimsosudy.com/opisanie-makropreparata-gemorragicheskij-infarkt/
Тема Некроз СХЕМА ОПИСАНИЯ МАКРОПРЕПАРАТА 1. 2

Тема Некроз
СХЕМА ОПИСАНИЯ МАКРОПРЕПАРАТА 1. 2. 3. 4. Величина органа (размеры, масса) Изменение конфигурации органа Консистенция органа Состояние органа со стороны его поверхности или капсулы (гладкость поверхности, блеск, влажность) 5. Рисунок органа на поверхности его разреза 6. Цвет органа 7. Патологические образования 8. Диагноз (заключение) 9. Причины 10. Исход (осложнения)
Изучить макропрепарат Творожистый некроз лимфатического узла • Макропрепарат представлен конгломератом мезентериальных лимфатических узлов, увеличенных в размере, плотных, местами крошащихся, серого цвета. • Заключение. Сухой, коагуляционный, творожистый некроз лимфатического узла. • Причины. Инфекционные (туберкулез, сифилис и т. д. ) агенты, лимфогранулемаиоз. • Исход. Петрификация, оссификация.
Зарисовать микропрепарат № 29 Творожистый некроз лимфатического узла • На микропрепарате под капсулой определяется живая ткань лимфатического узла с лимфоцитами (видны лимфоидные фолликулы).
Остальная часть – аморфная розовая зона без ядер, без структуры – зона некроза. В переходной зоне можно видеть фазы умирания ядра (кариопикноз, кариорексис, кариолизис). • Заключение.
Сухой, коагуляционный, творожистый некроз лимфатического узла. Токсический некроз.
Изучить макропрепарат Восковидный (ценкеровский) некроз скелетной мышцы • Макропрепарат представлен поперечнополосатой мышцей с плотными участками сероватого цвета (восковидными). • Заключение. Сухой, коагуляционный, восковидный (ценкеровский) некроз. • Причины. Инфекционные (брюшной, сыпной тиф) агенты, травма. • Исход. Петрификация, оссификация.
Зарисовать микропрепарат № 28 Восковидный некроз скелетной мышцы • • На микропрепарате обнаруживаются поперечнополосатые мышечные волокна (местами сохранена исчерченность, ядра вытянутой формы на периферии волокна). Мышечные волокна набухают, утолщаются, контур размытый, исчерченность исчезает.
Возможна фрагментация мышечных волокон (оболочка сохраняется, саркоплазма рвется, ядра сохраняются), волнистая деформация (еще живые мышечные волокна с ядрами, но не сокращаются самостоятельно), гибель с разрывом мышечных волокон и образованием безъядерных фрагментов и мелкозернистого детрита. В строме сохраняются фибробласты. Заключение.
Сухой, коагуляционный, восковидный, ценкеровский некроз поперечнополосатой мышцы. Токсический некроз.
Изучить макропрепарат Сухая гангрена стопы • Макропрепарат представлен правой стопой и нижней третью голени. , уменьшенной в объеме.
Сухой очаг серо-черного цвета в области пятки распространяется на голень, четко отграничен зоной демаркационного воспаления от окружающих тканей. • Диагноз. Сухая гангрена стопы. • Причины.
Расстройства кровообращения (атеросклероз артерий). • Исход. Неблагоприятный (генерализация инфекции).
Описать макропрепарат Влажная гангрена стопы • Макропрепарат представлен правой стопой. Стопа отечная, местами наблюдается отслойка эпидермиса, кожи. Под кожей видны подлежащие ткани черного цвета. • Диагноз.
Влажная гангрена стопы. • Причины. Расстройства кровообращения (венозный застой) и лимфообращения (лимфостаз, отек), воздействие физических факторов (ожег, отморожение). • Исход.
Неблагоприятный гнойное расплавление с генерализацией инфекции.
Изучить макропрепарат Инфаркты селезенки • • Макропрепарат представлен селезенкой. Орган увеличен в размерах – 17 х8 х4 см. Конфигурация сохранена. Консистенция плотная. На разрезе видна темно-красная пульпа с синюшным оттенком.
Обнаруживается патологически измененный участок, размеры которого 3 см в основании, 2 см в высоту. Участок треугольной формы, основание обращено к капсуле, а верхушка – к воротам органа. На разрезе серовато-белого цвета, консистенция плотная. Участок имеет четкие границы. Диагноз.
Белый ишемический инфаркт селезенки. Причины. Длительный спазм, тромбоз или эмболия артерии, функциональное напряжение органа в условиях недостаточного его кровоснабжения. Исход.
Аутолиз с последующей полной регенерацией, организация и образование рубца, петрификация, оссификация, расплавление очага омертвения (септический лизис).
Зарисовать микропрепарат № 8 Инфаркт почки • • • На микропрепарате зона без изменений (четкая структура, наличие ядер) и зона некроза. В очаге ткань узнаваема, клетки набухшие, просвет канальцев сужен. В структурах почечной ткани ядра отсутствуют.
На границе зон живая ткань реагирует воспалением: резко расширены коллатерали, полнокровны (геморрагический венчик). В области некроза инфильтрация нейтрофильными лейкоцитами (асептическое демаркационное отграниченное воспаление). Заключение. Ишемический (белый) инфаркт с геморрагическим венчиком почки. Сосудистый некроз.
Стадии гибели клетки: – ядра (кариопикноз, кариорексис, кариолизис) – цитоплазмы (коагуляция, плазморексис, плазмолиз)
Изучить макропрепарат Геморрагический (красный) инфаркт легкого • • Макропрепарат представлен участком легкого. Размер 8 х7 х3, 5 см. Консистенция упругая, эластичная. Со стороны поверхности орган гладкий. На разрезе орган рыхлый, имеет мелкоячеестое строение, серо-коричневого цвета.
На срезе имеется участок размером 2 х2, 5 х1, 5 см, треугольной формы, плотной консистенции, зернистой структуры, темно-красного цвета. Заключение. Геморрагический инфаркт легкого. Причины. Тромбэмболия или тромбоз ветвей легочной артерии при венозном полнокровии. Исход.
Организация или рубцевание, перифокальная пневмония, инфицирование, возможна гангрена.
Зарисовать микропрепарат № 9 Геморрагический инфаркт • На микропрепарате определяются признаки бурой индурации легких (утолщены стенки альвеол за счет развития соединительной ткани, венозное полнокровие, в альвеолярных макрофагах буро -черного цвета пигмент гемосидерин).
В зоне некроза очертания альвеол сохраняются некоторое время. Толстые перегородки. Отсутствие ядер. Зона инфаркта пропитывается кровью (местами гемолизированные массы), вследствие разрывов сосудов. • Заключение. Геморрагический (красный) инфаркт легкого. Сосудистый некроз.
Источник: //present5.com/tema-nekroz-sxema-opisaniya-makropreparata-1-2/
Геморрагический инфаркт легкого микропрепарат

Описание препаратов по Патологической Анатомии на Занятии № 5
(Это ориентировочное описание, не кафедральное, некоторых препаратов может не хватать, так как описание прошлых лет)
ЗАНЯТИЕ №5 РАССТРОЙСТВА КРОВООБРАЩЕНИЯ: СТАЗ, ТРОМБОЗ, ЭМБОЛИЯ. ИШЕМИЯ. ИНФАРКТ
Электронограмма. Вторая стадия тромбообразования (демонстарция)
Микропрепарат №82 Стаз в сосудах головного мозга
Капилляры и венулы головного мозга расширены, полнокровны; видны признаки сладж-феномена. Явления перицеллюлярного и периваскулярного отека
Микропрепарат №5 Смешанный тромб в просвете сосуда
В просвете вены видны тромботич массы, сост из эритроцитов, лейкоцитов, фибрина, тромбоцитов. Тромб интимно связан со стенкой сосуда.
Микропрепарат №32 Организация тромба в аорте (демонстрация)
Микропрепарат №92 Жировая эмболия легкого
— капилляры межальвеолярных перегородок расширены
— содержат капли жира
— окр суданом III в оранжевый цвет.
Микропрепарат №111 Инфаркт миокарда
Зона некроза, в которой отмечаются явления кариорексиса, кариолизиса, плазморексиса
Зона демаркационного воспаления, представленная расширенными полнокровными сосудами и выраженной лейкоцитарной инфильтрацией
Зона относительно сохранного миокарда. Представленная дистрофически измененными кардиомиоцитами
Микропрепарат №3 Геморрагический инфаркт легкого
В зоне инфаркта разрушены межальвеолярные перегородки. Септальные клетки и альвеол эпителий лишены ядер. Вся зона инфаркта пропитана кровью; вблизи инфаркта виден тромбированный сосуд
Макропрепарат. Атеросклероз аорты с пристеночным тромбом
Интима аорты неровная. За счет многочисленных выступающих в просвет фиброзных бляшек, часть из которых с разрушенными покрышками. Видны тромб массы, плотно прилегающие к стенке аорты. Тромб массы сухие, плотные, крошащиеся, серо-красного цвета, с гофрированной поверхностью
Макропрепарат. Тромбоз вен нижней конечности
— В просвете вен виден полностью обтурирующий просвет
— Тромб массы плотные, сухие, крошащиеся, темно-красного цвета
Макропрепарат. Тромбоэмболия легочной артерии
В просвете легочного ствола видны червеобразные, свободно лежащие тромботические массы; плотные, сухие, крошащиеся, темно-красного цвета
Макропрепарат. Эмболический гнойный нефрит (демонстрация)
Макропрепарат. Ишемический инфаркт селезенки (демонстрация)
Макропрепарат. Метастазы рака в легкое
— Форма органа сохранена
— В легком видны множественные точечные, неправильной формы, разного размера очаги серовато-белого цвета
Д-з: Рак легкого. Опухолевая прогрессия
Макропрепарат. Инфаркт миокарда
В области левого желудочка виден очаг неправильной формы, желтоватого цвета, дряблой консистенции, западающий на разрезе, окруж темно-красным венчиком
Макропрепарат. Геморрагический инфаркт легкого
В верхней доле легкого опред очаг конической формы; основанием обращен к плевре, а верх к корню легкого
— Плотной консистенции, темно-красного цвета
В области верх инф виден тромбированный сосуд, на плевре наложения фибрина.
Макропрепарат. Малокровие (ишемия) почки
Тромбоэмболия сосудов и ее последствия
- Чем тромб отличается от эмбола
- Почему возникают тромбы и эмболы
- Пути движения эмболов
- Клинические проявления
- Методы лечения
- Методы профилактики
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день.
Тромбоэмболия представляет собой процесс возникновения механического препятствия току крови в артериальном или венозном сосуде. При этом русло перекрывается готовым тромбом, который принесен к месту поражения из другого места. Весь процесс можно условно разделить на 2 части:
- тромбообразование;
- отрыв частицы тромба (эмбола) и перенос с потоком крови в сосуды различных органов.
На месте остановки эмбола часто возникает вторичный тромбоз, который закрывает артерии, участвующие во вспомогательном кровообращении.
Чем тромб отличается от эмбола?
Отличия тромба от эмбола состоят в следующем:
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- тромб «сидит» на месте, а эмбол способен передвигаться;
- если строительным материалом тромба служат тромбоциты, клетки крови и фибрин, то эмболы еще образуются из частиц жировой ткани, разросшейся колонии микроорганизмов, попавшего в сосуд воздуха.
Почему возникают тромбы и эмболы
Причины тромбоэмболии скрываются в патологии сердца и сосудов, нарушении метаболизма, приводящего к изменениям свойств крови.
Для образования тромба нужны определенные условия: тромбоциты должны склеиваться с «большим усердием», чем необходимо для профилактики кровотечений. Такой феномен наступает при:
- избыточном количестве клеток (тромбоцитоз) при сгущении крови, обезвоживании;
- замедленной скорости кровотока (сердечная недостаточность, варикозное расширение вен, соблюдение постельного режима, неподвижность при параличе);
- образовании «зон затишья» в сердце при гипертрофии предсердий, врожденных и приобретенных пороках, в участке некроза при остром инфаркте миокарда, когда нарушается направление потока крови и создаются места замедленной циркуляции;
- при нарушении кислотно-щелочного баланса в организме (сахарный диабет).
Пути движения эмболов
Заранее предположить, где разместится тромбэмболия, невозможно. Тромбы образуются:
- в венах нижних и верхних конечностей как осложнение варикозной болезни;
- в геморроидальных узлах;
- в мелких артериях ног при выраженном атеросклерозе;
- в сердечных камерах при остром инфаркте, пороках сердца, нарушенном ритме сокращений.
В случаях переломов крупных костей (бедренной, тазовых) частицы жировой ткани попадают в сосуды и превращаются в эмбол. При открытом переломе или оперативном вмешательстве на сосудах большого диаметра возможно подсасывание воздуха. Пузырьки образуют эмболы разных размеров.
Бородавчатый эндокардит сопровождается разрастанием колоний бактерий на створках клапанов, их отрыв вызывает эмболизацию сосудистого русла, нарушение питания внутренних органов. Следом за подобными эмболами распространяются гнойничковые осложнения.
Эмболы, образующиеся внутри левых отделов сердца, способны передвигаться по току артериальной крови в большой круг кровообращения, в головной мозг, венечные сосуды, крупные артерии нижних конечностей, почек, селезенки, брыжейки. Из правых камер сердца тромбоэмболия распространяется на легочную артерию и вызывает острый тромбоз сосудов легких.
Особое направление может возникнуть при врожденном незаращении межпредсердного или межжелудочкового отверстий. Эмболу создаются условия для перехода из правых камер сердца в левые и обратно. Пациенты могут внезапно скончаться от тромбоэмболии мозга, инфаркта миокарда в молодом возрасте, имея тромбофлебит вен нижних конечностей или в результате переломов.
Клинические проявления
Признаки тромбоэмболии всегда основаны на нарушенном кровообращении какого-либо органа или вызывают местные проявления.
Эмболия легочной артерии
Симптомы тромбоэмболии легочной артерии связаны с размером пораженного ствола. При массивной форме нарушения кровообращения в основном сосуде наступает мгновенный смертельный исход. Инфаркт легкого не успевает образоваться.
У пациента внезапно появляются:
- интенсивные боли в правом или левом боку;
- одышка;
- кашель с кровохарканьем;
- бледность кожи и синюшность губ;
- на лбу выступает холодный пот;
- учащаются сердечные сокращения;
- повышается температура тела.
При тромбоэмболии мелких ветвей выражены не все симптомы. Особенно сложно диагностировать подострую и хроническую формы. Они проявляются признаками нарастающей правожелудочковой недостаточности (отеки, одышка, увеличение печени и живота).
Тромбоз и эмболия брюшной аорты
Тромбоэмболия брюшной аорты и ее ветвей чаще всего возникает при ревматизме со стенозом левого венозного отверстия. Эмбол «садится» на разветвление аорты и нередко сопровождается вторичным тромбозом нижележащих сосудов (мезентериальной и бедренной артерий). Внезапно пациент чувствует:
- сильнейшие боли в ногах;
- холод в конечностях;
- боли внизу живота, в промежности;
- потерю кожной чувствительности;
- паралич мышц.
Источник: //BoliGolovnie.ru/varikoz/gemorragicheskij-infarkt-legkogo-mikropreparat.html
Макропрепарат № 31. аневризма дуги аорты при сифилисе

1. аорта
2. на интиме аорты видны белесоватые бугристости с морщинками и рубцовыми втяжениями, придающими аорте вид шагреневой кожи. В стенке аорты есть воспалительный процесс.
3. сифилитическая аневризма восходящей части дуги аорты
4. исход неблагоприятный. Осложнения – уменьшение прочности стенки аорты – разрыв ее; развитие сифилитического аортального порока.
5. причины – сифилис
МАКРОПРЕПАРАТ № 32. ТЭЛА
1. сердце, место бифуркации легочного ствола
2. В главном стволе легочной артерии видны червеобразные суховатые серо-красного цвета массы. Они заполняют просвет сосуда, но не связаны с интимой.
3. ТЭЛА
4. исход неблагоприятный; внезапная смерть в связи с развитием пульмо-кардиального и пульмокоронарного рефлекса à спазм коронарных артерий; пульмо-пульмонального рефлекса à спазм легочных артерий и бронхов à дыхательная и сердечная недостаточность à смерть
5. причины – тромбоз вен нижних конечностей, малого таза, геморроидального сплетения, образование тромба в правой половине сердца и из системы полых вен
МАКРОПРЕПАРАТ № 35. Атеросклероз с аневризмой и пристеночным тромбом
1. брюшной отдел аорты
2. имеется мешковидное выпячивание стенки округлой формы диаметром 5 -8 см с образованием полости – мешковидная аневризма аорты. В полости аневризмы – ребристые, темно-красного цвета суховатые массы, которые плотно спаяны со стенкой мешковидного выпячивания в аорте
3. аневризма аорты с тромбозом
4. исход зависит от осложнений. Благоприятный – замена на соединительную ткань, уплотнение стенки. Неблагоприятный – септическое расплавление, закупорка просвета, нарушение кровотока, разрыв стенки аневризмы, кровотечение, кровоизлияние, отрыв тромба (тромбоэмболия)
5. причины – изъязвление атеросклеротических бляшек, повреждение сосуда, замедление кровотока, изменение гемостаза, тромбоз
МАКРОПРЕПАРАТ № 48. Субарахноидальное кровотечение
1. Головной мозг
2. в височной области правого полушария в области основания пластинчатое кровоизлияние 7 х 5 см с четкими границами темно-бордового цвета. Извилины и борозды сглажены.
3. Субарахноидальное кровоизлияние
4. относительно неблагоприятный исход: развитие отека, сдавление, дислокация головного мозга à гипоксия à гибель коры
5. Гипертония, атеросклероз, лейкоз, травма, аневризма
МАКРОПРЕПАРАТ № 50. Ишемический инфаркт селезенки
1. селезенка
2. 2 очага треугольной формы (основание направлено к капсуле): нижний белый, верхний – белый с геморрагическим венчиком. Селезенка слегка увеличена, консистенция плотная. Область некроза выбухает из-под капсулы. Поверхность капсулы в области инфаркта шероховатая с наложениями фибриноидного экссудата
3. ишемический инфаркт селезенки
4. исход: благоприятный – образование рубца, оссификация, образование кисты, инкапсулирование, петрификация. Неблагоприятный – смерть, гнойное расплавление, образование спаек
5. нарушение кровообращения селезенки – тромбоз, эмболия
МАКРОПРЕПАРАТ № 53. Геморрагический инфаркт легкого
1. Доля легкого
2. в ткани легкого – очаг некроза треугольной формы, темно-красного цвета, основание инфаркта (красного) обращено к плевре, вершина – к корню легкого. На поверхности плевры, соответствующей основанию инфаркта – фибринозные наложения
3. Геморрагический инфаркт легкого
4. Исход благоприятный – образование рубца, оссификация, образование кисты, инкапсулирование, петрификация. Неблагоприятный – гнойное расплавление, переходящее на плевру; пневмония, смерть
5. причины – тромбоэмболия средний и мелких ветвей легочной артерии
МАКРОПРЕПАРАТ № 70. Буллезная эмфизема легкого
1. верхушка легкого
2. в верхней части легкого, субплеврально располагается тонкостенный пузырь, заполненный воздухом, диаметром около 5 см (булла)
3. эмфизема
4. исход: неблагоприятный – дыхательная недостаточность, застой в МКК, легочное сердце, возможен пневмоторакс при разрыве пузыря
5. причины – вокруг рубцов после туберкулеза, возрастные изменения легочной ткани, при хроническом бронхите, профессиональные болезни (стеклодувы), нарушение синтеза белка в сурфактанте
|
Просмотров 4068 |
Эта страница нарушает авторские права |
Источник: //allrefrs.ru/5-46601.html
Источник: lechsosudov.ru
