ВЕНОЗНОЕ ДАВЛЕНИЕ — давление крови, циркулирующей в венах. Величина его у взрослого человека в горизонтальном положении постоянна и в венах, расположенных вне грудной полости, равна 60—100 мм вод. ст. Впервые экспериментально В. д. измерил Стефан Галь в 1733 г. Для определения уровня В. д. предложены кровавые и бескровные методы исследования (см. Кровяное давление).
Величина В. д. зависит в основном от трех причин. Во-первых, от объема крови, поступающей в венозную систему; уменьшение артериального притока, наблюдаемое при левожелудочковой недостаточности или спазме артериол, снижает В. д.; увеличение притока крови, напр, вследствие повышенной мышечной активности, повышает В. д. Во-вторых, от колебаний давления в правом желудочке, напр, при правожелудочковой недостаточности, В. д. повышается. В-третьих, от сопротивления, к-рое преодолевает кровь на своем пути от капилляров до места измерения. Для основной функции вен — возврата венозной крови к сердцу — имеет значение емкость венозного русла при данном давлении в венах. Из-за небольшой толщины мышечного слоя стенки вен гораздо более растяжимы, чем артерии. Поэтому даже при небольшом давлении в венах их стенки значительно растягиваются и в них может скапливаться большое количество крови. Емкость венозного русла обратно пропорциональна тонусу венозной стенки.
Для венозной системы характерно направление тока крови преимущественно против силы тяжести. Возникающее в связи с этим высокое гидростатическое давление, к-рое легко может приводить к застою крови, компенсируется структурными элементами стенки вен, в частности клапанным аппаратом. Прочность венозной стенки обусловлена мощным коллагеновым скелетом. Пучки коллагеновых волокон сильно извиты, располагаются по спирали и содержатся во всех слоях, особенно в наружном. Извитость пучков позволяет сосудистой трубке расширяться, а спиральность — до нек-рой степени удлиняться. У человека В. д. при горизонтальном положении практически одинаково в верхних и нижних конечностях; в вертикальном положении В. д. в нижних конечностях повышается на величину гидростатического давления. В портальной системе В. д. всегда в 2—3 раза выше, чем в полых венах, и зависит от величины внутрибрюшного давления. Описаны спонтанные колебания давления в воротной вене с периодом в 5—25 сек. и амплитудой 5—25 мм вод. ст., обусловленные изменением венозного тонуса. Колебаниям давления в воротной вене чаще соответствуют такие же колебания в нижней полой вене. В некоторых случаях повышение давления в воротной вене сопровождается снижением давления в нижней полой вене. Это связано с преобладанием при вдохе присасывающего действия грудной клетки над повышением внутригрудного давления. В грудной полости В. д. колеблется в зависимости от фаз дыхания: во время вдоха оно может стать отрицательным, а во время выдоха возрасти до 20—50 мм вод. ст.
Постоянство уровня В. д. создается нервными, гуморальными и местными факторами регуляции. Физические или эмоциональные нагрузки сопровождаются, как правило, повышением В. д. до 140— 180 мм вод. ст. После прекращения действия нагрузок В. д. возвращается к исходному уровню. Вопросы регуляции сосудистого венозного тонуса во многом остаются еще не исследованными.
Особый интерес представляет динамика изменений венозного тонуса под влиянием фармакол, воздействий. Так, напр., кофеин, серотонин, ангиотензин и катехоламины заметно повышают венозный тонус, а ганглиоблокаторы, симпатолитики, нитриты и нитроглицерин снижают его.
Величина В. д. является одним из важных показателей функционирования сердечно-сосудистой системы. В физиол, условиях венозная гипертония наблюдается во время физической работы или в период подготовки к ней, когда для выполнения повышенной нагрузки уже произошла перестройка всех органов и систем. Во время отдыха и сна В. д. снижается — так наз. физиол, венозная гипотония.
Расстройства В. д. могут носить как общий, так и местный, локальный характер. Изменения В. д. наблюдаются при патологии деятельности сердца, артерий, капиллярной системы и собственно вен, а также могут быть следствием нарушений деятельности нейро-эндокринного аппарата.
Низкий уровень В. д. обычно регистрируется при инфекционных заболеваниях, интоксикациях и различного рода гипотонических состояниях, а также у здоровых лиц астенического телосложения.
Повышение В.д. чаще всего встречается у больных с преимущественно правожелудочковой недостаточностью сердца (пороки сердца, особенно трехстворчатого клапана, диффузные миокардиты, легочное сердце и др.), а также при перикардитах, тромбозах и сдавлениях крупных венозных стволов в пределах грудной полости. Существует определенная зависимость между величиной В. д. и степенью сердечно-сосудистой недостаточности (чем выше В. д., тем выраженнее недостаточность). По мере улучшения кровообращения происходит снижение В. д. В случаях скрытой сердечной недостаточности при функциональной пробе с физической нагрузкой можно выявить чрезмерную и затяжную реакцию повышения В. д. Нарастание В. д. может наблюдаться задолго до появления клинических симптомов расстройств кровообращения и свидетельствовать о застойных явлениях.
Величина В. д. имеет значение в диагностике заболеваний вен нижних конечностей и установлении типа флебогемодинамических расстройств. При этом степень повышения В. д. находится в прямой зависимости от тяжести и степени этих расстройств.
В. д. у детей, как правило, высокое, особенно в раннем детском возрасте (80—110 мм вод. ст.). Это обусловлено относительно большим количеством циркулирующей крови, а также более узким просветом венозных сосудов, что определяет меньшую емкость венозного русла у детей.
Библиография: Аденский А. Д. Венозное давление и значение его в клинике сердечно-сосудистых заболеваний, Минск, 1953; А л л а б e р д и н У. Т. Влияние некоторых фармакологических средств на тонус вен, Фарм. и токсикол., т. 34, № 2, с. 181, 1971, библиогр.; Арин-чин Н. И. Комплексное изучение сердечно-сосудистой системы, Минск, 1961; Вальдман В. А. Заболевания венозной сосудистой системы, с. 97, Л., 1967; Вотчал Б. Е. и Рогунов Г. А. Проблема венозного тонуса, Клин, мед., т. 49, № 9, с. 10, 1971, библиогр.; К о н-р а д и Г. П. Регуляция сосудистого тонуса, Л., 1973;Парин В. В. и Мее р-с о н Ф. 3. Очерки клинической физиологии кровообращения, М., 1965, библиогр.
Что такое верхняя пола вена (ВПВ)?
Это самая большая по диаметру вена в организме человека.
В ее строении отсутствуют клапаны.
Кратко о протяжности нижней полой вены:
- Начинается нижняя полая вена в области между 4-5 позвонками в области поясницы. Образована она между правой и левой подвздошными венами;
- Далее нижняя полая вена проходит вдоль поясничных мышц, а точнее передней их части;
- Затем она следует возле 12-перстной кишки (с обратной стороны);
- Далее нижняя полая вена пролегает в борозде печеночной железы;
- Проходит сквозь диафрагму (в ней есть отверстие для вены);
- Заканчивается в перикарде, так все составные части и впадают в правое предсердие, а слева вступают в контакт с аортой.
Когда человек дышит, нижняя полая вена имеет свойство изменять свой диаметр. На вдохе происходит процесс сдавления и вена уменьшается в размере, на выдохе увеличивается. Изменение размера может составить от 20 до 34 мм, и это норма.
Предназначение нижней полой вены заключается в сборе крови, которая уже прошла по организму и отдала свои полезные свойства. Отработанная кровь поступает непосредственно в сердечную мышцу.
Верхняя пола вена являет собой короткую вену, идущую от головы и собирающую венозную кровь с верхних частей тела. Входит она в правое предсердие.
ВПВ ведет кровь от шеи, головы, рук, также транспортирует через особые бронхиальные вены кровь от бронхов и легких. От части транспортирует кровь стенок брюшины. Это достигается вхождением в нее непарной вены.
ВПВ образуется благодаря слиянию левой с правой плечеголовными венами. Ее расположение находится в верхней части средостения.
Синдром нижней полой вены: симптомы и лечение
Уровень закупоривания вены напрямую влияет на степень проявления симптоматики. Признаки синдрома у беременных становятся более всего заметны в 3-ем триместре, когда плод достигает больших размеров. Клиническая картина усугубляется, когда женщина ложится на спину.
Симптомы закупоривания нижней полой вены зависят от степени уменьшения просвета, иногда она даже расширена, а поражен только какой-то один сегмент. Также на уровень клинических симптомов влияет скорость закупорки и место появления проблемы.
Учитывая уровень закупорки, синдром бывает дистальным, когда проблема обнаружена ниже места, куда впадает почечная вена, в противоположном случае проблема вовлекает в себя почечные и печеночные участки.
Преимущественно синдром, при котором отмечается сдавление, не носит значительного вреда для здоровья человека. Симптомы зависят от уровня сдавления, в серьезных формах состояние способно нанести ущерб плоду, вплоть до отслоения плаценты. Периодически отмечается варикоз на ногах или образование тромбов.
Сдавливание нижней полой вены провоцирует недостаточный сердечный выброс. Как следствие в организме появляется некоторое застойное явление, а органы и другие ткани испытывают недостаток в полезных веществах и кислороде. Ситуация может привести к гипоксии.

Если почечная недостаточность достигла острой формы и добавился тромбоз в нижней полой вене, то пациенты часто жалуются на боль в области поясницы различной интенсивности.
У больных резко ухудшается состояние здоровья, интоксикация прогрессирует очень быстро. В конечном счете существует вероятность впадения в уремическую кому.
Если нарушена функция нижней полой вены в месте соединения с притоками печени, больные жалуются на боли в области живота или эпигастральной части, периодически болевой синдром переходит в правую дугу ребер. Для подобного состояния характерно появление желтухи, прогрессия асцита носит резкий тип. Организм сильно страдает от нарастающей интоксикации.
Медицина не считается точной наукой, и в ее основе лежит множество предположений и вероятностей, но не фактов. Синдром нижней полой вены — достаточно редкое явление в медицинской практике. Может проявиться у мужчин и женщин в любом возрасте, чаще у пожилых.
На первом месте в группе риска находятся беременные женщины. В этом случае состояние беременной характеризуется многоводием, венозной и артериальной гипотонией. Чаще всего плод при этом крупный.
Когда вена сдавливается, ухудшается кровоток к печени и почкам, матке, что отрицательно сказывается на развитии ребенка. Состояние может обернуться расслоением плацентарной ткани, а это огромный риск развития варикоза, тромбофлебита на нижних конечностях.
Если роды проводятся путем кесарева сечения, то велика вероятность коллапса.
Понятие нижней полой вены
Нижняя полая вена – это широкий сосуд. Формируется путем слияния левой и правой подвздошных вен, расположенных в брюшной полости.
Вена расположена на уровне поясничного отдела, между 5 и 4 позвонком. Проходит через диафрагму и заходит в правое предсердие.
Вена собирает кровь, которая проходит по соседним венам, и доставляет ее к сердечной мышце.
Основное предназначение нижней полой вены – сбор венозной крови нижних конечностей.
Почему появляются проблемы
По статистике, примерно у 80 % всех беременных женщин после 25 недели наблюдается сдавливание вены, в большей или меньшей степени.
Если синдрома нижней полой вены нет, то давление в вене на достаточно низком уровне – это нормальное физиологическое состояние.
Однако проблемы в тканях, которые окружают вену, могут нарушить ее целостность и кардинально изменить кровоток. Некоторое время организм способен справляться, находя альтернативные пути для тока крови.
Но если давление в вене поднимется выше 200 мм, то неизменно наступает кризис. В такие моменты без срочной медицинской помощи все может окончиться летальным исходом.
Поэтому следует знать симптомы синдрома нижней полой вены, чтобы вовремя вызвать скорую помощь, если начнется кризис у самого больного или у кого-то из близких.
Клиническая картина
Первое, на что необходимо обратить внимание, – отечность, которая может быть на лице, шее, в области гортани. Такой симптом наблюдается у 2/3 пациентов.
Может беспокоить одышка, кашель, охриплость голоса, даже в состоянии покоя и лежачем положении, а это огромный риск появления обструкции дыхательных путей.
— болевыми ощущениями в области паха и живота;
— припухлостью на ягодицах и половых органах;
— варикозом мелких сосудов в области бедер;
— высокой температурой тела;
— ломкостью ногтей и выпадением волос;
— проблемами с ногами — больному тяжело передвигаться даже на небольшие расстояния;
— хрупкостью костей;
— высоким артериальным давлением;
— спутанностью сознания, вплоть до периодической потери;
— проблемами со слухом и зрением;
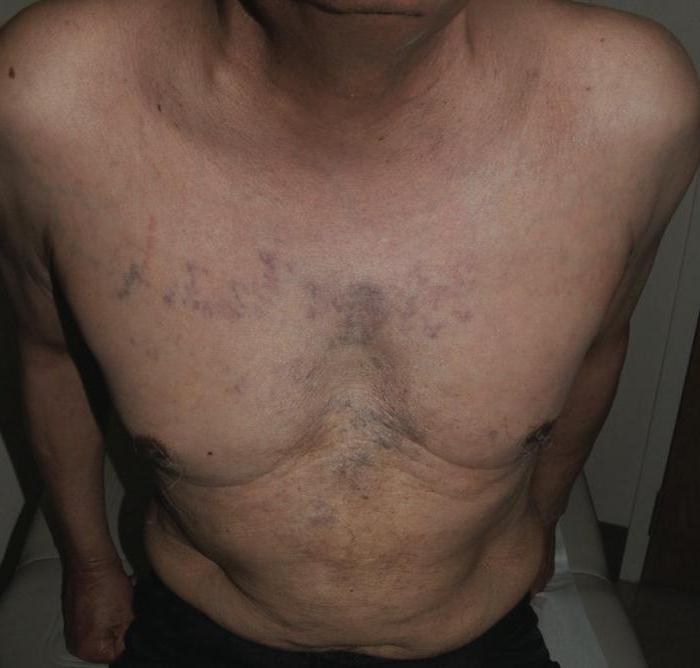
— расширением вен в верхней части туловища.
Эти симптомы также усиливаются, если больной принимает лежачее положение. Естественно, о спокойном и полноценном сне не может быть и речи. Часто пациенты с этой патологией засыпают исключительно со снотворными медикаментами.
Почему может появиться патология
Категория: Сердце, сосуды, кровь 4577
УЗИ желудочно-кишечного тракта (ЖКТ). Болезни желудка, кишечника на УЗИ. Ультразвуковая диагностика аппендицита
применяется, как правило, для исследования паренхиматозных органов –
Для обнаружения окклюзии или внешнего давления на нижнюю полую вену (это применимо к верхней и нижней системе), используется флебография. Флебография – это один из самых информативных способов обнаружения и диагностики НПВ. Обязательно исследование дополняется анализами мочи и крови.
В крови определяется количество тромбоцитов, которые отвечают за свертываемость и образование тромбов. В моче определяется наличие патологии почек.
Дополнительными обследованиями могут выступать УЗИ, МРТ, рентген, КТ.
Подготовка к обследованию и процедура
В течение трех дней до осмотра следует воздержаться от приема продуктов, провоцирующих повышенное газообразование. Газы мешают диагностике. Накануне УЗИ нижней полой вены вечером не рекомендуется кушать, в день исследования нельзя ни принимать пищу, ни пить.
Обследование проводится в положении пациента лежа на спине. Через брюшную стенку с помощью УЗИ-датчика специалист осматривает нижнюю полую вену, оценивает ее просвет и изучает причину его сужения, если таковое имеется. Также изучаются стенки сосуда на предмет аневризмы и воспаления.
Системы верхней и нижней полых вен входят в схему большого круга кровообращения и непосредственно впадают в правое предсердие. Это два крупнейших венозных коллектора, которые собирают бедную кислородом кровь от внутренних органов, головного мозга, нижних и верхних конечностей.
Топография нижней и верхней полой вены
 Верхняя полая вена (ВПВ) представлена в виде короткого ствола, который находится в грудной клетке справа от восходящей части аорты. Она в длину 5-8 см, диаметром 21-28 мм. Это тонкостенный сосуд, который не имеет клапанов и расположен в верхнем отделе переднего средостения. Образуется от слияния двух плечеголовных вен позади I грудино-реберного сочленения справа. Далее, спускаясь, на уровне хряща III ребра вена впадает в правое предсердие.
Верхняя полая вена (ВПВ) представлена в виде короткого ствола, который находится в грудной клетке справа от восходящей части аорты. Она в длину 5-8 см, диаметром 21-28 мм. Это тонкостенный сосуд, который не имеет клапанов и расположен в верхнем отделе переднего средостения. Образуется от слияния двух плечеголовных вен позади I грудино-реберного сочленения справа. Далее, спускаясь, на уровне хряща III ребра вена впадает в правое предсердие.
Топографически справа к верхней полой вене прилегает плевральный листок с диафрагмальным нервом, слева – восходящая аорта, впереди – тимус, позади – корень правого легкого. Нижняя часть ВПВ находится в полости перикарда. Единственный приток сосуда – непарная вена.
- плечеголовные вены;
- парная и безымянная;
- межреберные;
- вены позвоночного столба;
- внутренняя яремная;
- сплетения головы и шеи;
- пазухи твердой оболочки головного мозга;
- эмисарные сосуды;
- вены головного мозга.
Система ВПВ собирает кровь из головы, шеи, верхних конечностей, органов и стенок грудной полости.
Нижняя полая вена (НПВ) – это наибольший венозный сосуд в человеческом теле (длинной 18-20 см и диаметром 2-3,3 см), который собирает кровь от нижних конечностей, тазовых органов и брюшной полости. Она также не имеет клапанной системы, расположена внебрюшинно.
НПВ начинается на уровне IV-V поясничных позвонков и образуется путем слияния левой и правой общих подвздошных вен. Далее она следует вверх фронтально по отношению к правой большой поясничной мышце, боковой части тел позвонков и вверху, спереди от правой ножки диафрагмы, пролегает рядом с брюшным отделом аорты. В грудную полость сосуд вступает через сухожильное отверстие диафрагмы в заднее, затем верхнее средостение и впадает в правое предсердие.
Система НПВ относится к мощнейшим коллекторам в организме человека (она обеспечивает 70% общего венозного кровотока).
Притоки нижней полой вены:
- Пристеночные:
- Поясничные вены.
- Нижние диафрагмальные.
Анатомия венозного аппарата сердца: как все устроено?
Вены несут кровь из органов в правое предсердие (исключение – легочные вены, транспортирующие ее в левое предсердие).
Гистологическое строение стенки венозного сосуда:
- внутренняя (интима) с венозными клапанами;
- эластическая мембрана (медия), которая состоит из циркулярных пучков гладкомышечных волокон;
- внешняя (адвентиция).
НПВ относится к венам мышечного типа, у которых во внешней оболочке присутствуют хорошо развитые пучки продольно расположенных гладкомышечных клеток.
В ВПВ степень развития мускульных элементов умеренная (редкие группы продольно расположенных волокон в адвентиции).
 Вены имеют множество анастомозов, образуют сплетения в органах, что обеспечивает большую их емкость сравнительно с артериями. Они имеют высокую способность к растяжению и относительно низкую эластичность. Кровь по ним двигается против силы гравитации. У большинства вен на внутренней поверхности расположены клапаны, которые препятствуют обратному току.
Вены имеют множество анастомозов, образуют сплетения в органах, что обеспечивает большую их емкость сравнительно с артериями. Они имеют высокую способность к растяжению и относительно низкую эластичность. Кровь по ним двигается против силы гравитации. У большинства вен на внутренней поверхности расположены клапаны, которые препятствуют обратному току.
Продвижение крови по полым венам в сердце обеспечивается:
- отрицательным давлением в грудной полости и его колебанием во время дыхания;
- присасывающей способностью сердца;
- работой диафрагмальной помпы (ее давление во время вдоха на внутренние органы выталкивает кровь в воротную вену);
- перистальтические сокращения их стенок (с частотой 2-3 в минуту).
Функция сосудов
Вены вместе с артериями, капиллярами и сердцем образуют единый круг кровообращения. Однонаправленное непрерывное движение по сосудам обеспечивается разницей давлений в каждом сегменте русла.
Основные функции вен:
- депонирование (резерв) циркулирующей крови (2/3 от всего объема);
- возврат обедненной кислородом крови в сердце;
- насыщение тканей углекислотой;
- регуляция периферического кровообращения (артериовенозные анастомозы).
Какие симптомы беспокоят пациента при нарушении кровотока по полым венам?
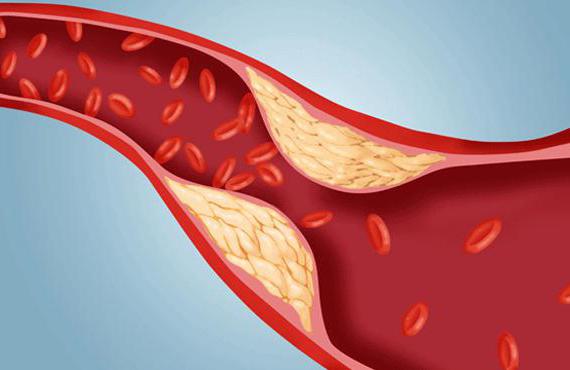
Основной патологией кавальных вен считается их полная или частичная непроходимость (окклюзия). Нарушение оттока крови по этим сосудам приводит к повышению давления в сосудах, затем и в органах, от которых не производится адекватный отток, их расширению, транссудации (выхода) жидкости в окружающие ткани и снижению возврата крови к сердцу.
Главные признаки нарушения оттока по полым венам:
- отеки;
- изменение цвета кожных покровов;
- расширение подкожных анастомозов;
- снижение артериального давления;
- нарушение функции органов, от которых не осуществляется отток.
Синдром верхней полой вены у мужчин
Эта патология чаще встречается в возрасте от 30 до 60 лет (у мужчин в 3-4 раза чаще).
Факторы, провоцирующие формирование кава-синдрома:
- экстравазальная компрессия (сдавливание извне);
- прорастание опухолью;
- тромбоз.
Причины нарушения проходимости ВПВ:
- Онкологические заболевания (лимфома, рак легких, молочной железы с метастазированием, меланома, саркома, лимфогранулематоз).
- Аневризма аорты.
- Увеличение щитовидной железы.
- Инфекционное поражение сосуда – сифилис, туберкулез, гистиоплазмоз.
- Идиопатический фиброзный медиастинит.
- Констриктивный эндокардит.
- Осложнение лучевой терапии (спаечный процесс).
- Силикоз.
- Ятрогенное поражение – закупорка при длительной катетеризации или кардиостимулятором.
Симптомы окклюзии ВПВ:
- тяжелая отдышка;
- боль в груди;
- кашель;
- приступы удушья;
- охриплость голоса;
- набухание вен грудной клетки, верхних конечностей и шеи;
- одутловатость, пастозность лица, отек верхних конечностей;
- цианоз или полнокровие верхней половины грудной клетки и лица;
- утрудненное глотание, отек гортани;
- носовые кровотечения;
- головная боль, шум в ушах;
- снижение зрения, экзофтальм, повышение внутриглазного давления, сонливость, судороги.
Синдром нижней полой вены у беременных
В период вынашивания ребенка постоянно увеличивающаяся матка в положении лежа давит на нижнюю полую вену и брюшную аорту, что может повлечь за собой ряд неприятных симптомов и осложнений.
Дополнительно отягощает ситуацию увеличение объема циркулирующей крови необходимой для питания плода.
Скрытые проявления синдрома НПВ наблюдаются более чем у 50% беременных, а клинически – у каждой десятой (тяжелые случаи встречаются с частотой 1:100).
В результате сдавления сосудов наблюдается:
- снижение венозного возврата крови к сердцу;
- ухудшение насыщения крови кислородом;
- снижение сердечного выброса;
- венозный застой в венах нижних конечностей;
- высокий риск тромбоза, эмболии.
Симптомы аорто-кавальной компрессии (возникают в положении лежа на спине чаще в III триместре):
- головокружение, общая слабость и обморок (вследствие падения артериального давления ниже 80 мм рт. ст.);
- ощущение нехватки кислорода, потемнение в глазах, шум в ушах;
- резкая бледность;
- сердцебиение;
- тошнота;
- холодный липкий пот;
- отеки нижних конечностей, проявление сосудистой сетки;
- геморрой.
Такое состояние медикаментозного лечения не требует. Беременной нужно соблюдать ряд правил:
- не лежать на спине после 25 недели беременности;
- не выполнять упражнения в положении лежа;
- отдыхать на левом боку или полусидя;
- использовать на период сна специальные подушки для беременных;
- ходить пешком, плавать в бассейне;
- в родах выбрать положение на боку или стоя на корточках.
Тромбоз
Закупорка верхней полой вены тромбом чаще вторичный процесс, обусловленный опухолевым разрастанием в легких и средостении, последствием мастэктомии, катетеризации подключичной или яремной вен (исключение – синдром Педжета-Шреттера).
В случае полной окклюзии просвета стремительно возникает:
- цианоз и отек верхней части туловища, головы и шеи;
- невозможность принять горизонтальное положение;
- сильная головная и загрудинная боль, усиливающаяся при наклоне тела вперед.
Причины тромбоза нижней полой вены:
- Первичные:
- Опухолевый процесс.
- Врожденные дефекты.
- Механические повреждения.
Клинически различают такие виды тромбоза НПВ:
- Дистального сегмента (наиболее частая локализация). Симптоматика выражена в меньшей степени по причине хороших компенсаторных возможностей коллатерального кровотока. У пациента развиваются признаки илеофеморального тромбоза – нарастающий отек щиколоток, распространяющийся на всю конечность, нижнюю половину живота и поясницу, цианоз, распирающие ощущения в ногах.
- Почечного сегмента. Протекает тяжело, имеет высокую летальность и требует хирургической коррекции. Клинически проявляется в виде резкой боли в пояснице, олигурии, наличием белка в моче, микрогематурией, рвотой, нарастающей почечной недостаточностью.
- Печеночного сегмента. Развивается клиника супрагепатической портальной гипертензии: увеличение размеров органа, желтуха, асцит, проявление венозных сплетений на передней поверхности живота, варикозное расширение вен нижней трети пищевода (с риском желудочно-кишечного кровотечения), спленомегалия.
Диагностика и уточнение
Для установки причины затруднения кровотока по системе полых вен и выбора дальнейшей тактики показан ряд диагностических процедур:
- Сбор анамнеза и физикальное исследование.
- Общий анализ крови, биохимия, коагулограмма.
- Ультразвуковая доплерография и дуплексное сканирование вен.
- Обзорная рентгенография органов грудной клетки и брюшной полости.
- КТ, МРТ с контрастированием.
- Магнитно-резонансная флебография.
- Измерение центрального венозного давления (ЦВД).
Методы лечения
Выбор тактики ведения пациента зависит от причины нарушения кровотока в воротных венах.
На сегодня практически все случаи тромбоза лечатся консервативно. Исследования показали, что после тромбэктомии на стенке сосуда остаются фрагменты сгустка, которые в дальнейшем служат источником повторной закупорки или развития грозного осложнения ТЕЛА (тромбоэмболии легочной артерии).
Сдавление сосуда объемным образованием или прорастанием опухолью стенок вен требует хирургического вмешательства. Прогноз консервативного ведения заболевания неблагоприятный.
Хирургические методы
Виды оперативных вмешательств при тромбозе полых вен:
- эндоваскулярная тромбэктомия катетером Фогарти;
- открытое удаление сгустка;
- паллиативная пликация полой вены (искусственное формирование просвета П-образными скобами);
- установка кава-фильтра.
При сдавлении сосуда извне или метастатическом поражении выполняют паллиативные вмешательства:
- стентирование участка сужения;
- радикальная декомпрессия (удаление или иссечение опухолевого образования);
- резекция пораженного участка и замена его венозным гомотрансплантантом;
- шунтирование облитерированного участка.
Медикаментозное лечение
Наиболее эффективный метод консервативного лечения закупорки сгустком глубоких вен – тромболитическая терапия («Альтеплаза», «Стрептокиназа», «Актилизе»).
Критерии выбора этого метода лечения:
- возраст тромботических масс до 7 суток;
- отсутствия в анамнезе острых нарушений мозгового кровотока в последние 3 месяца;
- пациенту не проводили хирургические манипуляции в течение 14 дней.
Дополнительная схема медикаментозной поддержки:
- Антикоагулянтная терапия: «Гепарин», «Фраксипарин» внутривенно капельно с дальнейшим переходом на подкожное введение.
- Улучшение реологических качеств крови: «Реосорбилакт», «Никотиновая кислота», «Трентал», «Курантил».
- Венотоники: «Детралекс», «Троксевазин».
- Нестероидные противовоспалительные: «Индометацин», «Ибупрофен».
Выводы
Нарушение кровотока по системе полых вен – патологическое состояние, которое тяжело поддается лечению и имеет высокий уровень летальности. Также в 70% случаев в течение года наблюдается повторная окклюзия или ретромбоз пораженного сегмента. Самыми частыми смертельными осложнениями считаются: ТЕЛА, обширный ишемический инсульт, острая почечная недостаточность, кровотечение с варикозно расширенных вен пищевода и кровоизлияние в головной мозг.
В случае опухолевого поражения сосудов прогноз неблагоприятен. Лечение имеет паллиативный характер и направлено лишь на облегчение имеющихся симптомов и некоторое продолжение жизни пациента.
Для подготовки материала использовались следующие источники информации.
Источник: 1poserdcu.ru
Верхняя полая вена – короткая тонкостенная вена с диаметром от 20 до 25 мм, расположенная в переднем средостении. Ее длина в среднем варьируется от пяти до восьми сантиметров. Верхняя полая вена относится к венам большого круга кровообращения и образуется слиянием двух (левой и правой) плечеголовных вен. Она собирает венозную кровь от головы, верхних отделов грудной клетки, шеи и рук и впадает в правое предсердие. Единственным притоком верхней полой вены является непарная вена. В отличие от многих других вен, этот сосуд не имеет клапанов.

Верхняя полая вена направлена вниз и вступает в полость перикарда на уровне второго ребра, а несколько ниже впадает в правое предсердие.
Верхнюю полую вену окружают:
- Слева – аорта (восходящая часть);
- Справа – медиастинальная плевра;
- Впереди – тимус (вилочковая железа) и правое легкое (медиастинальная часть, покрытая плеврой);
- Сзади – корень правого легкого (передняя поверхность).
Все сосуды, входящие в систему верхней полой вены, расположены достаточно близко к сердцу, и во время расслабления оказываются под воздействием присасывающего действия его камер. Также на них действует во время дыхательных движений грудная клетка. За счет этих факторов в системе верхней полой вены создается достаточно сильное отрицательное давление.
Главными притоками верхней полой вены являются бесклапанные плечеголовные вены. В них также всегда очень низкое давление, поэтому существует риск попадания воздуха при их ранении.
Систему верхней полой вены составляют вены:
- Области шеи и головы;
- Грудной стенки, а также некоторые вены стенок живота;
- Верхнего плечевого пояса и верхних конечностей.
Венозная кровь от грудной стенки поступает в приток верхней полой вены – непарную вену, которая вбирает кровь от межреберных вен. У непарной вены два клапана, расположенных в ее устьях.
Наружная яремная вена расположена на уровне угла нижней челюсти под ушной раковиной. В эту вену собирается кровь из тканей и органов, расположенных в голове и шее. В наружную яремную вену впадают задняя ушная, затылочная, надлопаточная и передняя яремная вены.
Внутренняя яремная вена берет свое начало около яремного отверстия черепа. Эта вена вместе с блуждающим нервом и общей сонной артерией образует пучок из сосудов и нервов шеи, а также включает в себя вены мозга, менингеальные, глазные и диплоические вены.
Позвоночные венозные сплетения, входящие в систему полой верхней вены, подразделяются на внутренние (проходящие внутри спинномозгового канала) и наружные (расположенные на поверхности тел позвонков).
Синдром сдавления верхней полой вены, проявляющийся как нарушение ее проходимости, может развиваться по нескольким причинам:
- При прогрессировании развития онкологических заболеваний. При заболевании раком легких и лимфомах часто поражаются лимфатические узлы, в непосредственной близости от которых проходит полая верхняя вена. Также к нарушению проходимости могут привести метастазы рака молочной железы, мягкотканые саркомы, меланома;
- На фоне сердечнососудистой недостаточности;
- При развитии загрудинного зоба на фоне патологии щитовидной железы;
- При прогрессировании некоторых инфекционных заболеваний, таких как сифилис, туберкулез и гистиоплазмоз;
- При наличии ятрогенных факторов;
- При идиопатическом фиброзном медиастините.
Синдром сдавления верхней полой вены в зависимости от вызвавших его причин может прогрессировать постепенно или развиваться достаточно быстро. К основным симптомам развития этого синдрома можно отнести:
- Отечность лица;
- Кашель;
- Судорожный синдром;
- Головную боль;
- Тошноту;
- Головокружение;
- Дисфагию;
- Изменение черт лица;
- Сонливость;
- Одышку;
- Обмороки;
- Боли в грудной клетке;
- Набухание вен грудной клетки, а в некоторых случаях – шеи и верхних конечностей;
- Цианоз и полнокровие верхних отделов грудной клетки и лица.
Для постановки диагноза синдрома сдавления верхней полой вены, как правило, проводится рентгенография, позволяющая выявить патологический очаг, а также определить границы и степень его распространения. Кроме того, в некоторых случаях проводят:
- Компьютерную томографию – для получения более точных данных о расположении органов средостения;
- Флебографию – для оценки протяженности очага нарушения и проведения дифференциальной диагностики между сосудистыми и внесосудистыми поражениями.
После проведенных исследований с учетом скорости прогрессирования патологического процесса решается вопрос о проведении медикаментозного лечения, химио- или лучевой терапии или операции.
В случаях, когда причиной изменений вены является тромбоз, проводят тромболитическую терапию с последующим назначением противосвертывающих препаратов (например, гепарина натрия или терапевтических доз варфарина).
Лекция
Подошвенной ветвью
Артерией и Глубокой
Тыльной плюсневой
Артерии
Артерии
Артерии
Плюсневые
Артрии
2-е Тыльные Каждая
(тыльные пов-ти 2-еСобственные
II-V пальцев подошвенные
стопы) пальцевые
Заканчивается Первой (пальцы стопы)
(участвует в образовании
План:
1. Введение. Вены большого круга кровообращения.
2. Верхняя полая вена и её притоки.
3. Нижняя полая вена и её притоки.
4. Система воротной вены.
5. Кровообращение плода.
Вены большого круга кровообращения принимают кровь от всех частей тела, органов и тканей и в конечном итоге сливаются в две крупные — верхнюю и нижнюю — полые вены, впадающие в правое предсердие. В него же открывается отверстие венечного (венозного) синуса сердца, в который впадают вены сердечной стенки. Особо выделяется система воротной вены.
Верхняя полая вена принимает кровь из вен головы, шеи, верхних конечностей и грудной полости. Это короткий ствол диаметром 20-25 мм, длиной 5-8 см, располагается позади места соединения хряща I правого ребра с грудиной. Она образуется слиянием правой и левойплечеголовных вен (левая значительно длиннее правой). Каждая плечеголовная вена начинается слиянием подключичной и внутренней яремной вен. Внутренняя яремная вена — главная из вен головы и шеи. Она несет кровь из полости черепа от головного мозга (внутричерепные ветви), а на шее принимает вены лица, языка, глотки, щитовидной железы и др.(внечерепные ветви).Подключичная вена является непосредственным продолжением подмышечной вены и принимает кровь от нижних отделов шеи, от мышц плечевого пояса, плечевого сустава и свободной верхней конечности. В подключичную вену или в место слияния подключичной и внутренней яремной вен впадает наружная яремная вена, собирающая кровь от кожи затылочной и позадиушной, надлопаточной областей и области шеи. В основной ствол верхней полой вены вливаются вены средостения, бронхиальные ветви, задние межреберные, а также непарная вена, несущая кровь из стенок брюшной и грудной полостей.
Вены верхней конечности делятся на поверхностные и глубокие. Глубокие вены (обычно по две) сопровождают одноименные артерии (вены спутницы). Глубокие вены кисти впадают в глубокие вены предплечья, а последние образуют две плечевые вены, которые соединяясь между собой дают начало подмышечной вене. Поверхностные вены лежат подкожно и образуют две наиболее крупные вены — латеральную и медиальную подкожные вены руки. В области локтевого сгиба спереди их соединяет промежуточная вена локтя (через нее делают внутривенные вливания, а также берут кровь на исследование). Медиальная подкожная вена руки впадает в плечевую, а латеральная подкожная вена — в подмышечную вену.
Нижняя полая вена — самый мощный венозный ствол, по которому в правое предсердие отводится кровь от нижних конечностей, от стенок и органов брюшной полости и таза. Эта вена формируется в брюшной полости слиянием правой и левой общих подвздошных вен и проходит в грудную полость через венозное отверстие диафрагмы. Каждая из общих подвздошных вен складывается из внутренней подвздошной и наружной подвздошной вен. Во внутреннюю подвздошную вену оттекает кровь от стенок и органов таза. Наружная подвздошная вена является непосредственным продолжением бедренной вены, собирающей кровь от нижней конечности.
Вены нижней конечности подразделяются на поверхностные и глубокие. Поверхностные, или подкожные, вены образуют венозные сети и сливаются в два главных венозных коллектора: большую и малую подкожные вены. Большая подкожная вена, начинаясь от сетей внутреннего края стопы, поднимается по внутреннему краю голени и бедра и впадает в бедренную вену несколько ниже паховой связки. Малая подкожная вена начинается от наружного края стопы, переходит на заднюю поверхность голени и вливается в подколенную вену.
Глубокие вены в виде вен-спутниц по две сопровождают одноименные артерии стопы, голени и в подколенной ямке сливаются в подколенную вену, к-рая переходит в бедренную.
Через воротную вену вся кровь от непарных внутренних органов брюшной полости (от желудка, поджелудочной железы, селезенки и кишечника) поступает в печень. Воротная вена образуется позади головки поджелудочной железы путем слияния нижней брыжеечной, верхней брыжеечной и селезеночной вен. Воротная вена вместе с печеночной артерией входит в ворота печени (этим и объясняется ее название) и распадается на ветви. В дольках печени из междольковых вен и артерий образуются широкие капилляры (синусоиды), расположенные между печеночными клетками, что важно для осуществления функций печени, в частности барьерной (обезвреживание крови от вредных веществ). В центре долек они сливаются в центральные вены, которые несут кровь в 3 — 4 печеночные вены, впадающие в нижнюю полую вену. Между притоками воротной вены, верхней и нижней полых вен на передней и задней стенках брюшной полости, а также в некоторых органах, например, в нижнем отделе пищевода, прямой кишке, образуются соединения — венозные анастомозы, которые играют большую роль как окольные пути венозного оттока при его затруднении по главным венозным магистральным сосудам.
Напр., при затруднении венозного оттока через воротную систему печени (вследствие сдавления воротной вены напр. при циррозе печени) венозная кровь устремляется помимо воротной вены в околопупочные вены, а из них в другие подкожные вены передней брюшной стенки, которые вздуваются, шнурообразно извиваются и просвечивают через кожу, что свидетельствует о нарушении кровообращения.
Общее число вен значительно превышает число артерий; они чаще всего сопровождают артерии попарно, образуют мощные сплетения. Калибр вены больше калибра аналогичной артерии. Емкость венозного русла в целом примерно вдвое превышает емкость артериального русла. Кровь в венах течет под меньшим давлением и медленнее, чем в артериях. Поэтому в сердце вливается по венам столько же крови, сколько вытекает по артериям из желудочков.
Не нашли то, что искали? Воспользуйтесь поиском:
Медицина не считается точной наукой, и в ее основе лежит множество предположений и вероятностей, но не фактов. Синдром нижней полой вены — достаточно редкое явление в медицинской практике. Может проявиться у мужчин и женщин в любом возрасте, чаще у пожилых. На первом месте в группе риска находятся беременные женщины. В этом случае состояние беременной характеризуется многоводием, венозной и артериальной гипотонией. Чаще всего плод при этом крупный. Когда вена сдавливается, ухудшается кровоток к печени и почкам, матке, что отрицательно сказывается на развитии ребенка. Состояние может обернуться расслоением плацентарной ткани, а это огромный риск развития варикоза, тромбофлебита на нижних конечностях. Если роды проводятся путем кесарева сечения, то велика вероятность коллапса.
Нижняя полая вена – это широкий сосуд. Формируется путем слияния левой и правой подвздошных вен, расположенных в брюшной полости. Вена расположена на уровне поясничного отдела, между 5 и 4 позвонком. Проходит через диафрагму и заходит в правое предсердие. Вена собирает кровь, которая проходит по соседним венам, и доставляет ее к сердечной мышце.
Если человек здоров, то вена работает синхронно дыхательному процессу, то есть на выдохе расширяется, а при вдохе сжимается. Это основное ее отличие от аорты.
Основное предназначение нижней полой вены – сбор венозной крови нижних конечностей.
По статистике, примерно у 80 % всех беременных женщин после 25 недели наблюдается сдавливание вены, в большей или меньшей степени.
Если синдрома нижней полой вены нет, то давление в вене на достаточно низком уровне – это нормальное физиологическое состояние. Однако проблемы в тканях, которые окружают вену, могут нарушить ее целостность и кардинально изменить кровоток. Некоторое время организм способен справляться, находя альтернативные пути для тока крови. Но если давление в вене поднимется выше 200 мм, то неизменно наступает кризис. В такие моменты без срочной медицинской помощи все может окончиться летальным исходом. Поэтому следует знать симптомы синдрома нижней полой вены, чтобы вовремя вызвать скорую помощь, если начнется кризис у самого больного или у кого-то из близких.
Первое, на что необходимо обратить внимание, – отечность, которая может быть на лице, шее, в области гортани. Такой симптом наблюдается у 2/3 пациентов. Может беспокоить одышка, кашель, охриплость голоса, даже в состоянии покоя и лежачем положении, а это огромный риск появления обструкции дыхательных путей.
Также синдром нижней полой вены может сопровождаться:
— болевыми ощущениями в области паха и живота;
— отечностью нижних конечностей;
— припухлостью на ягодицах и половых органах;
— варикозом мелких сосудов в области бедер;
— высокой температурой тела;
— ломкостью ногтей и выпадением волос;
— проблемами с ногами — больному тяжело передвигаться даже на небольшие расстояния;
— высоким артериальным давлением;
— спутанностью сознания, вплоть до периодической потери;
— проблемами со слухом и зрением;
— расширением вен в верхней части туловища.
Эти симптомы также усиливаются, если больной принимает лежачее положение. Естественно, о спокойном и полноценном сне не может быть и речи. Часто пациенты с этой патологией засыпают исключительно со снотворными медикаментами.
Как и большинство заболеваний, синдром сдавления нижней полой вены в 80-90 % случаев связан исключительно с пренебрежением к собственному здоровью, а именно с курением. Точная причина заболевания до сих пор не установлена. Но чаще всего синдром возникает как сопутствующий симптом рака легких.
На остальные причины приходится не более 20 %:
— опухоли различного происхождения, лимфома, саркома лимфогранулематоз, рак молочной железы;
Естественно, что только по одним симптомам синдром сдавления нижней полой вены не определяется. Требуется тщательная диагностика.
Назначается также рентгенологическое исследование и флебография. Рентгенологическое исследование может проводиться при помощи контрастного вещества. Обязательно проводится магниторезонансная и компьютерная топография, возможно, спиральная.
В ряде случаев диагностика синдрома нижней полой вены сопровождается углубленным исследованием у офтальмолога. Цель диагностики — выявить, при наличии, расширение вен сетчатки, возможные отеки перипапиллярной области, определить, не увеличилось ли внутриглазное давление, нет ли застоя в зрительном нерве.
Для полной картины может потребоваться:
— биопсия мокрот и лифматических узлов;

Лечение синдрома нижней полой вены симптоматическое. Данная патология — все же сопутствующее заболевание, и прежде всего требуется вылечить основную болезнь, которая стала причиной появления синдрома.
Основная цель лечения – активизация внутренних резервных сил организма, чтобы максимально улучшить качество жизни пациента. Первое, что рекомендуется, – практически бессолевая диета и кислородные ингаляции. Возможно, что будут назначены препараты из группы глюкокортикостероидов или диуретиков.
Если же синдром появился на фоне развития опухоли, к лечению совершенно другой подход.
Хирургическое вмешательство показано в следующих случаях:
— синдром стремительно прогрессирует;
— нет коллатерального кровообращения;
— закупорка нижней полой вены.
Оперативное вмешательство не устраняет проблем, а всего лишь улучшает венозный отток.

В период вынашивания плода все органы женщины испытывают тяжелейшую нагрузку, увеличивается объем циркулирующей крови и, как следствие, появляется застой. Матка увеличивается и сдавливает не только окружающие органы, но и сосуды. При синдроме нижней полой вены у беременных лечение должно проводиться крайне осторожно.
Проблемы начинаются с того, что женщине очень тяжело лежать на спине, обычно такое состояние начинается с 25 недели вынашивания плода. Наблюдается слабое головокружение, слабость, периодически не хватает воздуха. Артериальное давление, как правило, снижается. Очень редко, но беременная может терять сознание.
Естественно, о кардинальных мерах терапевтического характера в период беременности речь не идет, но некоторые правила все же помогут легче перенести синдром:
— придется отказаться от всех упражнений, которые проводятся в лежачем положении, на спине;
— спать также не стоит на спине;
— питание должно быть скорректировано в сторону уменьшения потребления соли;
— необходимо снизить количество потребляемой жидкости;
— для улучшения состояния лучше больше ходить, в этом случае сокращаются мышцы на голени, и этот процесс стимулирует продвижение венозной крови вверх;
— рекомендовано посещение бассейна, вода способствует выдавливанию крови из вен нижних конечностей.
Медики оптимистично смотрят на пациентов с синдромом, если он выявлен на ранней стадии. Единственное условие – постоянный контроль за состоянием здоровья и соблюдение пациентом всех рекомендаций лечащего врача.
В качестве профилактических мер выступает профилактика сердечно-сосудистых заболеваний. Если есть проблемы со свертываемостью крови, то патология также должна находиться под постоянным медицинским контролем, так как такие пациенты находятся в группе риска. Следует отказаться даже от мысли о самолечении.
Источник: serdce-moe.ru
Симптомы синдрома верхней полой вены
В зависимости от причины синдрома, симптоматика может развиваться медленно или быстро. Быстро — при агрессивных опухолях, таких как злокачественная лимфома и мелкоклеточный рак лёгкого. Постепенно проявляются клинические признаки при метастазах в лимфатические узлы рака и венозный тромбоз. Выраженность признаков синдрома верхней полой вены зависит от уровня, на котором частично перекрывается вена и степени сужения её просвета.
При любой скорости развития синдрома верхней полой вены наступает тот момент, когда без экстренной медицинской помощи обойтись невозможно.
До середины прошлого века синдром верхней полой вены (СВПВ), а если быть точным, то синдром её сдавления, вызывал только третичный сифилис, когда гуммы разрушали стенку грудной аорты с формированием аневризматических мешков, сдавливавших органы средостения и верхнюю полую вену в том числе. Третичный сифилис искоренили антибиотиками, но с начала ХХ века распространилось курение, а с ним и тысячекратно выросла заболеваемость раком лёгкого, который и стал основной причиной неотложного состояния, вызванного нарушением кровообращения очень крупной вены и впадающих в неё сосудов.
Сколько людей ежегодно настигает СВПВ, точно неизвестно, медицинская статистика учитывает только этиологическую причину — рак лёгкого, но не его осложнения, тем не менее, в последние годы пациенты с СВПВ всё чаще попадают в онкологическую реанимацию по причине критичной для жизни тяжести состояния. Большинство всех диагностированных СВПВ обусловлены распространённым раком лёгкого, причём восемь случаев из десяти вызваны опухолью правого лёгкого. Если разбираться с морфологией, то преимущественно венозный синдром инициирует мелкоклеточный рак лёгкого, реже плоскоклеточный, и совсем редко аденокарцинома. Два последних относят к немелкоклеточному раку лёгкого.
На втором месте по частоте индукции СВПВ стоят онкогематологические заболевания — высокозлокачественные лимфомы или лимфосаркомы, поражающие переднее средостение, чаще лимфобластные и диффузные крупноклеточные. Как правило, это очень агрессивные, растущие буквально за несколько дней опухоли. Синдром развивается при метастазах в лимфоузлах средостения любого рака, но чаще это органы, лимфоколлекторы которых находятся в средостенной клетчатке: молочная железа, пищевод и желудок. Метастазы герминогенных опухолей яичка распространяются от забрюшинных до надключичных зон преимущественно по лимфатическим путям, но на их долю приходится немного случаев СВПВ.
Почему так происходит?
Полые вены впадают в правые отделы сердца: предсердие и желудочек. При расслаблении правого предсердия в него под небольшим давлением подаётся почти бескислородная венозная кровь. Из предсердия кровь идёт в правый желудочек, откуда она выжмется в лёгочную артерию, чтобы в альвеолах лёгких насытиться кислородом и по лёгочным венам вернуться в сердце, но в левые отделы, которые через аорту погонят обогащённую кислородом питательную жидкость ко всем органам.
Нижняя полая вена собирает «отработанную» кровь от всех органов ниже диафрагмы. Верхняя полая вена — от органов, расположенных выше диафрагмы. Бассейны обеих вен чётко разграничены, определённые сосудистые веточки несут кровь в верхнюю полую, другие — строго в нижнюю, но есть и сосудистые сообщения между «верхними» и «нижними», называемые анастомозы. При сужении просвета верхней полой вены, частично эти анастомозы сбрасывают избыток крови через ветви, идущие к нижней полой вене.
Верхняя полая вена тонкостенная, её мышечная оболочка — одно название, венозная кровь от головы и шеи идёт практически под давлением силы тяжести, движению помогают развитые мышцы рук и плечевого пояса. Рядом с веной в средостении проходят мощная аорта, где огромное давление крови, состоящие из хрящевых колец трахея и бронхи, и стелются цепочки лимфатических узлов, откачивающие лимфу от лёгких и других ближайших органов. Вот эти цепочки и создают проблемы, когда в них развиваются метастазы. Если аорта может противостоять сдавлению извне, то верхняя полая вена легко спадается, и не выполняет своей основной функции.
Вторичные раковые образования в лимфатических узлах деформируют их и увеличивают в размерах, что способно нарушить проходимость вены. Через стенку вены прорастает опухоль средостения, что характерно для крайне агрессивных злокачественных лимфом и мелкоклеточного рака лёгкого. К опухолевому поражению может присоединиться венозный тромбоз, который возникает даже без опухолевого поражения средостения. К примеру, чрезвычайно способствуют повышенной свёртываемости крови злокачественные опухоли желудочно-кишечного тракта и рак яичников. Всё это — опухоль, тромб, метастазы в лимфатических узлах нарушают отток крови, вызывая венозный застой с отёком.
Диагностика синдрома верхней полой вены
С одной стороны диагностика синдрома верхней полой вены проста: внешний вид настолько специфичен, что диагноз ставится сразу, и на первый взгляд совершенно достаточно взглянуть на больного. Если больной имеет анамнез — историю онкогематологического или онкологического заболевания, когда есть данные гистологического исследования. Тогда ограничиваются констатацией всех зон опухолевого поражения и приступают к терапии. Но в половине случаев синдром верхней полой вены развивается в дебюте заболевания, то есть СПВП — первый и единственный явный признак злокачественной опухоли.
Необходимо выяснить, чем вызван синдром, и только тогда его лечить. О наличии злокачественной опухоли говорит морфологическое исследование кусочка опухоли, химиотерапия и лучевая терапия проводятся только при наличии морфологического подтверждения рака. Исключения из этого незыблемого правила есть и тяжёлые проявления синдрома верхней полой вены в их числе, тогда лечение проводится по жизненным показаниям до получения клеточного анализа. Тем не менее, в специализированных клиниках сегодня есть возможность срочно верифицировать — получить морфологическое подтверждение рака.
Всегда выполняется рентгенография органов грудной клетки с послойной томографией средостения, но лучше сделать компьютерную томографию. Исследования помогают сориентироваться с последующей диагностикой — где делать пункцию или брать биопсию. При подозрении на рак лёгкого выполняется исследование мокроты на клетки рака, биопсия при бронхоскопии, возможна пункционная биопсия средостенного лимфатического узла, эндоскопическое исследование средостения, при подозрении на злокачественную лимфому берут пункцию из подвздошной кости или грудины.
Получение гистологического материала начинают с простой диагностической методики, при неудаче обращаются к более сложной. Просто разобраться с диагнозом, если есть другие визуальные опухоли или увеличенные периферические лимфоузлы, откуда можно взять клетки для микроскопического исследования. Без понимания, какой злокачественный процесс вызвал синдром сдавления верхней полой вены невозможно подобрать оптимальное лечение, хотя в крайне тяжёлых случаях, когда под угрозой жизнь и промедление смерти подобно, вводят химиопрепараты широкого спектра, действующие на все возможные причины СВПВ.
Лечение синдрома верхней полой вены
Цель лечения — избавить больного от патологических симптомов, но на первом этапе главное — спасти ему жизнь. Понятно, что бессмысленно обращаться в общебольничную сеть и даже самую хорошую городскую реанимационную службу: пока доктора поймут, что это, и вызовут на консультацию онколога, а тот пригласит химиотерапевта и радиолога, уйдёт время, а состояние больного будет только ухудшаться. В Отечестве нет государственной «скорой онкологической помощи», только плановая госпитализация, что для больного первичным СВПВ крайне трагично, ведь ему нужна не просто онкология, а онкологическая реанимация.
Если СВПВ — первое проявление злокачественной опухоли, то перспективы терапии весьма неплохие, потому что высоко агрессивные мелкоклеточный рак лёгкого, злокачественная лимфома и герминогенные опухоли яичка потенциально излечимые заболевания, очень хорошо отвечающие на первую химиотерапию. В этом случае эффект первого введения цитостатика чудесным образом возвращает пациенту лицо, поскольку буквально за пару часов уходят тягостные проявления болезни.
При истории онкологического заболевания, когда уже пройдены и операция, и лучевая терапия на первичную опухоль, и несколько курсов химиотерапии по поводу метастазов, а СВПВ обусловлен дальнейшим прогрессированием рака, нет перспектив на излечение, но улучшить качество жизни и продлить её тоже возможно. Специализированная онкологическая реанимация обеспечит максимально возможное поступление воздуха в лёгкие, избавит от избыточной жидкости, снизит отёчность головного мозга, предупредит развитие судорог, минимизирует воздействие венозного застоя на сердце и в некоторых случаях уменьшит сдавление верхней полой вены подключением лучевой терапии на очаг в средостении.
При синдроме верхней полой вены у первичного онкологического больного успех обязателен, и даже при длительной истории рака успех возможен, надо только попасть туда, где не только знают, но и имеют возможность оказать квалифицированную экстренную и обязательно онкологическую помощь. Реанимационная служба Европейской клиники удовлетворяет этим высоким требованиям и готова спасать в любое время.
Системы верхней и нижней полых вен входят в схему большого круга кровообращения и непосредственно впадают в правое предсердие. Это два крупнейших венозных коллектора, которые собирают бедную кислородом кровь от внутренних органов, головного мозга, нижних и верхних конечностей.
Топография нижней и верхней полой вены
 Верхняя полая вена (ВПВ) представлена в виде короткого ствола, который находится в грудной клетке справа от восходящей части аорты. Она в длину 5-8 см, диаметром 21-28 мм. Это тонкостенный сосуд, который не имеет клапанов и расположен в верхнем отделе переднего средостения. Образуется от слияния двух плечеголовных вен позади I грудино-реберного сочленения справа. Далее, спускаясь, на уровне хряща III ребра вена впадает в правое предсердие.
Верхняя полая вена (ВПВ) представлена в виде короткого ствола, который находится в грудной клетке справа от восходящей части аорты. Она в длину 5-8 см, диаметром 21-28 мм. Это тонкостенный сосуд, который не имеет клапанов и расположен в верхнем отделе переднего средостения. Образуется от слияния двух плечеголовных вен позади I грудино-реберного сочленения справа. Далее, спускаясь, на уровне хряща III ребра вена впадает в правое предсердие.
Топографически справа к верхней полой вене прилегает плевральный листок с диафрагмальным нервом, слева – восходящая аорта, впереди – тимус, позади – корень правого легкого. Нижняя часть ВПВ находится в полости перикарда. Единственный приток сосуда – непарная вена.
- плечеголовные вены;
- парная и безымянная;
- межреберные;
- вены позвоночного столба;
- внутренняя яремная;
- сплетения головы и шеи;
- пазухи твердой оболочки головного мозга;
- эмисарные сосуды;
- вены головного мозга.
Система ВПВ собирает кровь из головы, шеи, верхних конечностей, органов и стенок грудной полости.
Нижняя полая вена (НПВ) – это наибольший венозный сосуд в человеческом теле (длинной 18-20 см и диаметром 2-3,3 см), который собирает кровь от нижних конечностей, тазовых органов и брюшной полости. Она также не имеет клапанной системы, расположена внебрюшинно.
НПВ начинается на уровне IV-V поясничных позвонков и образуется путем слияния левой и правой общих подвздошных вен. Далее она следует вверх фронтально по отношению к правой большой поясничной мышце, боковой части тел позвонков и вверху, спереди от правой ножки диафрагмы, пролегает рядом с брюшным отделом аорты. В грудную полость сосуд вступает через сухожильное отверстие диафрагмы в заднее, затем верхнее средостение и впадает в правое предсердие.
Система НПВ относится к мощнейшим коллекторам в организме человека (она обеспечивает 70% общего венозного кровотока).
Притоки нижней полой вены:
- Пристеночные:
- Поясничные вены.
- Нижние диафрагмальные.
Анатомия венозного аппарата сердца: как все устроено?
Вены несут кровь из органов в правое предсердие (исключение – легочные вены, транспортирующие ее в левое предсердие).
Гистологическое строение стенки венозного сосуда:
- внутренняя (интима) с венозными клапанами;
- эластическая мембрана (медия), которая состоит из циркулярных пучков гладкомышечных волокон;
- внешняя (адвентиция).
НПВ относится к венам мышечного типа, у которых во внешней оболочке присутствуют хорошо развитые пучки продольно расположенных гладкомышечных клеток.
В ВПВ степень развития мускульных элементов умеренная (редкие группы продольно расположенных волокон в адвентиции).
 Вены имеют множество анастомозов, образуют сплетения в органах, что обеспечивает большую их емкость сравнительно с артериями. Они имеют высокую способность к растяжению и относительно низкую эластичность. Кровь по ним двигается против силы гравитации. У большинства вен на внутренней поверхности расположены клапаны, которые препятствуют обратному току.
Вены имеют множество анастомозов, образуют сплетения в органах, что обеспечивает большую их емкость сравнительно с артериями. Они имеют высокую способность к растяжению и относительно низкую эластичность. Кровь по ним двигается против силы гравитации. У большинства вен на внутренней поверхности расположены клапаны, которые препятствуют обратному току.
Продвижение крови по полым венам в сердце обеспечивается:
- отрицательным давлением в грудной полости и его колебанием во время дыхания;
- присасывающей способностью сердца;
- работой диафрагмальной помпы (ее давление во время вдоха на внутренние органы выталкивает кровь в воротную вену);
- перистальтические сокращения их стенок (с частотой 2-3 в минуту).
Функция сосудов
Вены вместе с артериями, капиллярами и сердцем образуют единый круг кровообращения. Однонаправленное непрерывное движение по сосудам обеспечивается разницей давлений в каждом сегменте русла.
Основные функции вен:
- депонирование (резерв) циркулирующей крови (2/3 от всего объема);
- возврат обедненной кислородом крови в сердце;
- насыщение тканей углекислотой;
- регуляция периферического кровообращения (артериовенозные анастомозы).
Какие симптомы беспокоят пациента при нарушении кровотока по полым венам?
Основной патологией кавальных вен считается их полная или частичная непроходимость (окклюзия). Нарушение оттока крови по этим сосудам приводит к повышению давления в сосудах, затем и в органах, от которых не производится адекватный отток, их расширению, транссудации (выхода) жидкости в окружающие ткани и снижению возврата крови к сердцу.
Главные признаки нарушения оттока по полым венам:
- отеки;
- изменение цвета кожных покровов;
- расширение подкожных анастомозов;
- снижение артериального давления;
- нарушение функции органов, от которых не осуществляется отток.
Синдром верхней полой вены у мужчин
Эта патология чаще встречается в возрасте от 30 до 60 лет (у мужчин в 3-4 раза чаще).
Факторы, провоцирующие формирование кава-синдрома:
- экстравазальная компрессия (сдавливание извне);
- прорастание опухолью;
- тромбоз.
Причины нарушения проходимости ВПВ:
- Онкологические заболевания (лимфома, рак легких, молочной железы с метастазированием, меланома, саркома, лимфогранулематоз).
- Аневризма аорты.
- Увеличение щитовидной железы.
- Инфекционное поражение сосуда – сифилис, туберкулез, гистиоплазмоз.
- Идиопатический фиброзный медиастинит.
- Констриктивный эндокардит.
- Осложнение лучевой терапии (спаечный процесс).
- Силикоз.
- Ятрогенное поражение – закупорка при длительной катетеризации или кардиостимулятором.
Симптомы окклюзии ВПВ:
- тяжелая отдышка;
- боль в груди;
- кашель;
- приступы удушья;
- охриплость голоса;
- набухание вен грудной клетки, верхних конечностей и шеи;
- одутловатость, пастозность лица, отек верхних конечностей;
- цианоз или полнокровие верхней половины грудной клетки и лица;
- утрудненное глотание, отек гортани;
- носовые кровотечения;
- головная боль, шум в ушах;
- снижение зрения, экзофтальм, повышение внутриглазного давления, сонливость, судороги.
Синдром нижней полой вены у беременных
В период вынашивания ребенка постоянно увеличивающаяся матка в положении лежа давит на нижнюю полую вену и брюшную аорту, что может повлечь за собой ряд неприятных симптомов и осложнений.
Дополнительно отягощает ситуацию увеличение объема циркулирующей крови необходимой для питания плода.
Скрытые проявления синдрома НПВ наблюдаются более чем у 50% беременных, а клинически – у каждой десятой (тяжелые случаи встречаются с частотой 1:100).
В результате сдавления сосудов наблюдается:
- снижение венозного возврата крови к сердцу;
- ухудшение насыщения крови кислородом;
- снижение сердечного выброса;
- венозный застой в венах нижних конечностей;
- высокий риск тромбоза, эмболии.
Симптомы аорто-кавальной компрессии (возникают в положении лежа на спине чаще в III триместре):
- головокружение, общая слабость и обморок (вследствие падения артериального давления ниже 80 мм рт. ст.);
- ощущение нехватки кислорода, потемнение в глазах, шум в ушах;
- резкая бледность;
- сердцебиение;
- тошнота;
- холодный липкий пот;
- отеки нижних конечностей, проявление сосудистой сетки;
- геморрой.
Такое состояние медикаментозного лечения не требует. Беременной нужно соблюдать ряд правил:
- не лежать на спине после 25 недели беременности;
- не выполнять упражнения в положении лежа;
- отдыхать на левом боку или полусидя;
- использовать на период сна специальные подушки для беременных;
- ходить пешком, плавать в бассейне;
- в родах выбрать положение на боку или стоя на корточках.
Тромбоз
Закупорка верхней полой вены тромбом чаще вторичный процесс, обусловленный опухолевым разрастанием в легких и средостении, последствием мастэктомии, катетеризации подключичной или яремной вен (исключение – синдром Педжета-Шреттера).
В случае полной окклюзии просвета стремительно возникает:
- цианоз и отек верхней части туловища, головы и шеи;
- невозможность принять горизонтальное положение;
- сильная головная и загрудинная боль, усиливающаяся при наклоне тела вперед.
Причины тромбоза нижней полой вены:
- Первичные:
- Опухолевый процесс.
- Врожденные дефекты.
- Механические повреждения.
Клинически различают такие виды тромбоза НПВ:
- Дистального сегмента (наиболее частая локализация). Симптоматика выражена в меньшей степени по причине хороших компенсаторных возможностей коллатерального кровотока. У пациента развиваются признаки илеофеморального тромбоза – нарастающий отек щиколоток, распространяющийся на всю конечность, нижнюю половину живота и поясницу, цианоз, распирающие ощущения в ногах.
- Почечного сегмента. Протекает тяжело, имеет высокую летальность и требует хирургической коррекции. Клинически проявляется в виде резкой боли в пояснице, олигурии, наличием белка в моче, микрогематурией, рвотой, нарастающей почечной недостаточностью.
- Печеночного сегмента. Развивается клиника супрагепатической портальной гипертензии: увеличение размеров органа, желтуха, асцит, проявление венозных сплетений на передней поверхности живота, варикозное расширение вен нижней трети пищевода (с риском желудочно-кишечного кровотечения), спленомегалия.
Диагностика и уточнение
Для установки причины затруднения кровотока по системе полых вен и выбора дальнейшей тактики показан ряд диагностических процедур:
- Сбор анамнеза и физикальное исследование.
- Общий анализ крови, биохимия, коагулограмма.
- Ультразвуковая доплерография и дуплексное сканирование вен.
- Обзорная рентгенография органов грудной клетки и брюшной полости.
- КТ, МРТ с контрастированием.
- Магнитно-резонансная флебография.
- Измерение центрального венозного давления (ЦВД).
Методы лечения
Выбор тактики ведения пациента зависит от причины нарушения кровотока в воротных венах.
На сегодня практически все случаи тромбоза лечатся консервативно. Исследования показали, что после тромбэктомии на стенке сосуда остаются фрагменты сгустка, которые в дальнейшем служат источником повторной закупорки или развития грозного осложнения ТЕЛА (тромбоэмболии легочной артерии).
Сдавление сосуда объемным образованием или прорастанием опухолью стенок вен требует хирургического вмешательства. Прогноз консервативного ведения заболевания неблагоприятный.
Хирургические методы
Виды оперативных вмешательств при тромбозе полых вен:
- эндоваскулярная тромбэктомия катетером Фогарти;
- открытое удаление сгустка;
- паллиативная пликация полой вены (искусственное формирование просвета П-образными скобами);
- установка кава-фильтра.
При сдавлении сосуда извне или метастатическом поражении выполняют паллиативные вмешательства:
- стентирование участка сужения;
- радикальная декомпрессия (удаление или иссечение опухолевого образования);
- резекция пораженного участка и замена его венозным гомотрансплантантом;
- шунтирование облитерированного участка.
Медикаментозное лечение
Наиболее эффективный метод консервативного лечения закупорки сгустком глубоких вен – тромболитическая терапия («Альтеплаза», «Стрептокиназа», «Актилизе»).
Критерии выбора этого метода лечения:
- возраст тромботических масс до 7 суток;
- отсутствия в анамнезе острых нарушений мозгового кровотока в последние 3 месяца;
- пациенту не проводили хирургические манипуляции в течение 14 дней.
Дополнительная схема медикаментозной поддержки:
- Антикоагулянтная терапия: «Гепарин», «Фраксипарин» внутривенно капельно с дальнейшим переходом на подкожное введение.
- Улучшение реологических качеств крови: «Реосорбилакт», «Никотиновая кислота», «Трентал», «Курантил».
- Венотоники: «Детралекс», «Троксевазин».
- Нестероидные противовоспалительные: «Индометацин», «Ибупрофен».
Выводы
Нарушение кровотока по системе полых вен – патологическое состояние, которое тяжело поддается лечению и имеет высокий уровень летальности. Также в 70% случаев в течение года наблюдается повторная окклюзия или ретромбоз пораженного сегмента. Самыми частыми смертельными осложнениями считаются: ТЕЛА, обширный ишемический инсульт, острая почечная недостаточность, кровотечение с варикозно расширенных вен пищевода и кровоизлияние в головной мозг.
В случае опухолевого поражения сосудов прогноз неблагоприятен. Лечение имеет паллиативный характер и направлено лишь на облегчение имеющихся симптомов и некоторое продолжение жизни пациента.
Для подготовки материала использовались следующие источники информации.
в отдельных капиллярах определяют с помощью биомикроскопии, дополненной кинотелевизионным и другими методами. Среднее время прохождения эритроцита через капилляр большого круга кровообращения составляет у человека 2,5 с, в малом круге — 0,3—1 с.
Движение крови по венам
Венозная система принципиально отличается от артериальной.
Давление крови в венах
Значительно ниже, чем в артериях, и может быть ниже атмосферного (в венах, расположенных в грудной полости, — во время вдоха; в венах черепа — при вертикальном положении тела); венозные сосуды имеют более тонкие стенки, и при физиологических изменениях внутрисосудистого давления меняется их ёмкость (особенно в начальном отделе венозной системы), во многих венах имеются клапаны, препятствующие обратному току крови. Давление в посткапиллярных венулах равно 10—20 мм рт.ст., в полых венах вблизи сердца оно колеблется в соответствии с фазами дыхания от +5 до —5 мм рт.ст. — следовательно, движущая сила (ΔР) составляет в венах около 10—20 мм рт.ст., что в 5—10 раз меньше движущей силы в артериальном русле. При кашле и натуживании центральное венозное давление может возрастать до 100 мм рт.ст., что препятствует движению венозной крови с периферии. Давление в других крупных венах также имеет пульсирующий характер, но волны давления распространяются по ним ретроградно — от устья полых вен к периферии. Причиной появления этих волн являются сокращения правого предсердия и правого желудочка. Амплитуда волн по мере удаления от сердца уменьшается. Скорость распространения волны давления составляет 0,5—3,0 м/с. Измерение давления и объёма крови в венах, расположенных вблизи сердца, у человека чаще проводят с помощью флебографии яремной вены. На флебограмме выделяют несколько последовательных волн давления и кровотока, возникающих в результате затруднения притока крови к сердцу из полых вен во время систолы правых предсердия и желудочка. Флебография используется в диагностике, например, при недостаточности трехстворчатого клапана, а также при расчетах величины давления крови в малом круге кровообращения.
Причины движения крови по венам
Основная движущая сила — разность давлений в начальном и конечном отделах вен, создаваемой работой сердца. Имеется ряд вспомогательных факторов, влияющих на возврат венозной крови к сердцу.
1. Перемещение тела и его частей в гравитационном поле
В растяжимой венозной системе большое влияние на возврат венозной крови к сердцу оказывает гидростатический фактор. Так, в венах, расположенных ниже сердца, гидростатическое давление столба крови суммируется с давлением крови, создаваемым сердцем. В таких венах давление возрастает, а в расположенных выше сердца — падает пропорционально расстоянию от сердца. У лежащего человека давление в венах на уровне стопы равно примерно 5 мм рт.ст. Если человека перевести в вертикальное положение с помощью поворотного стола, то давление в венах стопы повысится до 90 мм рт.ст. При этом венозные клапаны предотвращают обратный ток крови, но венозная система постепенно наполняется кровью за счёт притока из артериального русла, где давление в вертикальном положении возрастает на ту же величину. Ёмкость венозной системы при этом увеличивается из-за растягивающего действия гидростатического фактора, и в венах дополнительно накапливается 400—600 мл притекающей из микрососудов крови; соответственно на эту же величину снижается венозный возврат к сердцу. Одновременно в венах, расположенных выше уровня сердца, венозное давление уменьшается на величину гидростатического давления и может стать ниже атмосферного. Так, в венах черепа оно ниже атмосферного на 10 мм рт.ст., но вены не спадаются, так как фиксированы к костям черепа. В венах лица и шеи давление равно нулю, и вены находятся в спавшемся состоянии. Отток осуществляется через многочисленные анастомозы системы наружной яремной вены с другими венозными сплетениями головы. В верхней полой вене и устье яремных вен давление в положении стоя равно нулю, но вены не спадаются из-за отрицательного давления в грудной полости. Аналогичные изменения гидростатического давления, венозной ёмкости и скорости кровотока происходят также при изменениях положения (поднимании и опускании) руки относительно сердца.
2. Мышечный насос и венозные клапаны
При сокращении мышц сдавливаются вены, проходящие в их толще. При этом кровь выдавливается по направлению к сердцу (обратному току препятствуют венозные клапаны). При каждом мышечном сокращении кровоток ускоряется, объём крови в венах уменьшается, а давление крови в венах снижается. Например, в венах стопы при ходьбе давление равно 15—30 мм рт.ст., а у стоящего человека — 90 мм рт.ст. Мышечный насос уменьшает фильтрационное давление и предупреждает накопление жидкости в интерстициальном пространстве тканей ног. У людей, стоящих длительное время, гидростатическое давление в венах нижних конечностей обычно выше, и эти сосуды растянуты сильнее, чем у тех, кто попеременно напрягает мышцы голени, как при ходьбе, для профилактики венозного застоя. При неполноценности венозных клапанов сокращения мышц голени не столь эффективны. Мышечный насос усиливает также отток лимфы по лимфатической системе.
3. Движению крови по венам к сердцу
способствует также пульсация артерий, ведущая к ритмичному сдавлению вен. Наличие клапанного аппарата в венах предотвращает обратный ток крови в венах при их сдавливании.
4. Дыхательный насос
Во время вдоха давление в грудной клетке уменьшается, внутригрудные вены расширяются, давление в них снижается до —5 мм рт.ст., происходит засасывание крови, что способствует возврату крови к сердцу, особенно по верхней полой вене. Улучшению возврата крови по нижней полой вене способствует одновременное небольшое увеличение внутрибрюшного давления, увеличивающее локальный градиент давления. Однако во время выдоха приток крови по венам к сердцу, напротив, уменьшается, что нивелирует возрастающий эффект.
5. Присасывающее действие сердца
способствует кровотоку в полых венах в систоле (фаза изгнания) и в фазе быстрого наполнения. Во время периода изгнания атриовентрикулярная перегородка смещается вниз, увеличивая объём предсердий, вследствие чего давление в правом предсердии и прилегающих отделах полых вен снижается. Кровоток увеличивается из-за возросшей разницы давления (присасывающий эффект атриовентрикулярной перегородки). В момент открытия атриовентрикулярных клапанов давление в полых венах снижается, и кровоток по ним в начальном периоде диастолы желудочков возрастает в результате быстрого поступления крови из правого предсердия и полых вен в правый желудочек (присасывающий эффект диастолы желудочков). Эти два пика венозного кровотока можно наблюдать на кривой объёмной скорости кровотока верхней и нижней полых вен.
Источник: gribkovnet.ru
