 Кого из нас хотя бы раз в жизни не беспокоила боль в сердце? Таких людей, к сожалению, очень мало. У некоторых боли в сердце возникают единовременно, у других – довольно часто. Причин таких ощущений достаточно много, одной из них является ишемическая болезнь сердца. ИБС – что это такое, как проявляется и как с этим справится расскажет эта статья.
Кого из нас хотя бы раз в жизни не беспокоила боль в сердце? Таких людей, к сожалению, очень мало. У некоторых боли в сердце возникают единовременно, у других – довольно часто. Причин таких ощущений достаточно много, одной из них является ишемическая болезнь сердца. ИБС – что это такое, как проявляется и как с этим справится расскажет эта статья.
Ишемическая болезнь сердца – это заболевание, в результате которого происходит несоответствие между потребностью сердечной мышцы в кислороде и его доставкой к ней. Может быть как остро протекающим процессом, так и хроническим.
Причины возникновения

ИБС – это болезнь, которая возникает при недостаточном поступлении крови к сердцу. К этому приводит поражение коронарных артерий. Такое может произойти в следующих случаях:
- атеросклеротическое поражение – является основной причиной возникновения заболевания. Атеросклеротическая бляшка, растущая в сосуде, закрывает его просвет, вследствие чего через коронарную артерию проходит меньший объем крови;
- врожденные генетические аномалии венечных артерий – порок развития, который сформировался внутриутробно;
- воспалительные заболевания венечных артерий (коронарииты), возникающие вследствие системных заболеваний соединительной ткани или узелкового периартериита;
- аневризма аорты, которая находится в процессе расслоения;
- сифилитическое поражение стенок коронарных сосудов;
- тромбоэмболия и эмболия венечных артерий;
- врожденные и приобретенные пороки сердца.
Группа риска

К этиологическим факторам можно отнести факторы риска, которые делятся на 2 группы – которые изменяются и не изменяются (то есть те, которые зависят от человека, и те, которые человек изменить не может).
- Неизменяемые факторы риска:
- Возраст – 61 год и старше (по некоторым источникам и 51 год).
- Отягощенная наследственность – наличие атеросклероза, ишемической болезни сердца у ближайших родственников (родителей, бабушек и дедушек).
- Пол – преимущественно возникает у мужчин, ИБС у женщин встречается гораздо реже.
- Изменяемые факторы риска:
- Недостаточная физическая активность.
- Длительное повышение артериального давления, далее АД (артериальная гипертензия или гипертоническая болезнь).
- Лишний вес и метаболический синдром.
- Дислипидемия – нарушение баланса между «хорошими» (липопротеидами высокой плотности) и «плохими» (липопротеиды низкой плотности) липидами в сторону последних.
- Длительный стаж курения.
- Сопутствующие нарушения со стороны углеводного обмена – сахарный диабет или длительная гипергликемия.
- Нарушение в питании – употребление жирной пищи, богатой простыми углеводами, употребление пищи в больших количествах, несоблюдение ее режима принятия.
Механизмы развития
ИБС – это то, что определяется как несоответствие между потребностью миокарда в кислороде и доставкой кислорода. Следовательно и механизмы развития связаны именно с этими двумя показателями.
Потребность сердца в необходимом ему количестве кислорода определяют следующие показатели:
- размеры сердечной мышцы;
- сократимость левого и правого желудочка;
- величина АД;
- частота сердечных сокращений (ЧСС).

Сбой в доставке кислорода происходит в основном из-за сужения просвета венечных сосудов атеросклеротическими бляшками. В пораженных сосудах происходит повреждение их внутренней оболочки, вследствие чего эндотелий прекращает выделять сосудорасширяющие вещества и начинает продуцировать сосудосуживающие, что еще больше уменьшает просвет сосудов.
Еще одним механизмом развития является разрыв атеросклеротической бляшки, вследствие чего тромбоциты прилипают к месту повреждения сосудистой стенки, образуя тромбоцитарные массы, которые закрывают просвет сосудов, уменьшая ток проходимой крови.
Виды ИБС
Ишемическая болезнь сердца классифицируется следующим образом:
- ВСС – внезапная сердечная смерть.
- Стенокардия:
- в покое;
- в напряжении (нестабильная, стабильная и впервые возникшая);
- спонтанная.
- Безболевая ишемия.
- Инфаркт миокарда (мелко и крупноочаговый).
- Кардиосклероз после инфаркта.
Иногда в данную классификацию включают еще два пункта, такие как сердечная недостаточность и нарушение сердечного ритма. Данная классификация ИБС была предложена ВОЗ и практически не изменилась до настоящего времени. Вышеперечисленные заболевания являются клиническими формами ИБС.
Клиническая картина
Симптомы ИБС зависят от ее клинической формы. Они могут различаться по силе, длительности и характеру боли, по наличию или отсутствию тех или иных симптомов.
Внезапная сердечная смерть
 Это смерть, которая наступила в течении одного часа после появления сердечных симптомов, связанная с сердечными причинами, естественная, которой предшествует потеря сознания.
Это смерть, которая наступила в течении одного часа после появления сердечных симптомов, связанная с сердечными причинами, естественная, которой предшествует потеря сознания.
Причинами внезапной смерти является непосредственно ИБС, инфаркт миокарда, врожденные пороки сердца, кардиомиопатии, аномалии венечных артерий и синдром Вольфа-Паркинсона-Уайта (предвозбуждение желудочков).
Симптомы данной ИБС (клинической формы) могут начинаться с неопределенных болей за грудиной, затем через несколько недель возникают одышка, усиленное сердцебиение и слабость. После возникновения этих симптомов возникает внезапная потеря сознания (в результате остановки сердца прекращается мозговое кровообращение). При осмотре выявляется расширение зрачков, отсутствие всех рефлексов и пульса, остановка дыхания.
Стабильная стенокардия напряжения
 Данная форма характеризуется возникновением болей за грудиной, которые появляются во время физических упражнений и/или сильных эмоций, при нахождении на холоде, а так же могут появляться в спокойном состоянии, при употреблении большого количества пищи.
Данная форма характеризуется возникновением болей за грудиной, которые появляются во время физических упражнений и/или сильных эмоций, при нахождении на холоде, а так же могут появляться в спокойном состоянии, при употреблении большого количества пищи.
В этой клинической форме можно немного подробнее разобраться с тем, что это такое, называемое ишемической болезнью. В результате разнообразных причин, которые были описаны выше, происходит ишемия миокарда, причем вначале страдают слои, которые располагаются под эндокардом. Вследствие этого нарушается сократительная функция и биохимические процессы в клетках: так как нет кислорода, то клетки переходят на анаэробный тип окисления, в результате которого глюкоза распадается до лактата, что уменьшает внутриклеточный pH. Уменьшение внутриклеточного показателя кислотности приводит к тому, что энергия в кардиомиоцитах постепенно истощается.
Кроме того, стенокардия приводит к тому, что концентрация калия внутри клетки снижается, при этом концентрация натрия возрастает. Из-за этого происходит сбой в процессе расслабления сердечной мышцы, и уже вторично страдает сократительная функция.
В зависимости от переносимости сердечной нагрузки канадское общество кардиологов выделило следующие функциональные классы стенокардии напряжения:
- Функциональный класс (ФК) I – приступ стенокардии не вызывается при обычной физической нагрузке, а возникает только при очень сильном или продолжительном напряжении.
- ФК II приравнивается к легкому ограничению физической активности. При этом приступ провоцируется ходьбой более 200 м по ровной местности или подъемом более чем на один пролет по лестнице.
- ФК III – значительное ограничение физической активности, при которой боли за грудиной возникают уже при ходьбе по ровной местности или подъеме на один лестничный пролет.
- При IV ФК стенокардии напряжения любая физическая нагрузка без возникновения дискомфорта и боли за грудиной невозможна, а также приступы могут возникать и в покое.
Симптомы ишемической болезни включают в себя боль и ее эквиваленты (одышка и резкая утомляемость). Боль локализуется за грудиной, длится от 1 до 15 минут, имеет нарастающий характер. Если длительность дискомфорта более 14 минут, есть опасность того, что это уже не стенокардия, а инфаркт миокарда. Существует два условия прекращения неприятных ощущений: отмена физ. нагрузки или прием нитроглицерина под язык.
Боль может быть сжимающего, давящего или распирающего характера, при этом возникает страх смерти. Иррадиация происходит как в левые, так и в правые отделы грудной клетки, в шею. Классической считается иррадиация в левую руку, плечо и лопатку.
Признаки ишемической болезни сердца включают в себя и возникающие сопутствующие симптомы: тошноту, рвоту, повышенную потливость, тахикардию и повышение АД. Больной бледный, замирает в одном позе, так как малейшее движение усиливает боль.
Нестабильная стенокардия (НС)
НС – это остро возникающая ишемия миокарда, тяжесть и продолжительность воздействия которой недостаточна для возникновения инфаркта миокарда.
Данный вид ИБС возникает из-за следующих причин:
- резкий спазм, тромбоз или эмболизация венечных артерий;
- воспаление коронарных сосудов;
- разрыв или эрозия атеросклеротической бляшки с дальнейшим формированием тромба на поврежденной поверхности сосуда.
К симптомам ишемической болезни сердца относят типичные и атипичные жалобы. К типичным жалобам относится длительный болевой синдром (более 15 мин.), наличие болей в покое, а также ночные приступы. При атипичных жалобах происходят боли в эпигастральной области, расстройство пищеварения, которое развивается остро, и усиление одышки.
В отличии от инфаркта миокарда, маркеров некроза в крови нет. Это является главным отличием при проведении дифференциальной диагностики.
Стенокардия Принцметала
 Этот вид относится к вариантной, при которой неприятные ощущения за грудиной появляются в покое, при этом на электрокардиограмме определяется преходящий подъем сегмента ST. Возникает из-за временного, преходящего спазма венечных артерий, с физической нагрузкой вариантная стенокардия никак не связана. Болевой приступ может купироваться как самостоятельно, так и после приема нитроглицерина.
Этот вид относится к вариантной, при которой неприятные ощущения за грудиной появляются в покое, при этом на электрокардиограмме определяется преходящий подъем сегмента ST. Возникает из-за временного, преходящего спазма венечных артерий, с физической нагрузкой вариантная стенокардия никак не связана. Болевой приступ может купироваться как самостоятельно, так и после приема нитроглицерина.
Ишемическая болезнь сердца данного вида характеризуется возникновением типичной сенокардиотической боли за грудиной, чаще в ночью или рано утром, продолжительностью более 15 мин. Сопутствующим признаком является появление мигрени и синдрома Рейно, а также при наличии данного вида стенокардии очень часто выявляется наличие аспириновой астмы.
Диагностическим признаком являются внезапно возникающие обмороки, вследствие желудочковых аритмий, появляющихся на пике боли.
Причиной ишемии миокарда в данном случае является не повышенная его потребность в кислороде, а просто снижение доставки кислорода к сердечной мышце.
Диагностика ишемической болезни сердца
Диагностирование ИБС включает в себя анамнез, данные физикального обследования (описанные выше), а также дополнительные методы исследования:
- ЭКГ – является одним из главных диагностических методов, одним из первых отражает происходящие во время приступа изменения в миокарде: возможно нарушение ритма и проводимости. В неясных диагностических случаях проводится суточное мониторирование ЭКГ (холтеровское).
- Лабораторные исследования – общий анализ крови (нет специфических изменений), биохимический анализ крови (повышение биохимических маркеров некроза миокарда: тропонинов, КФК, миоглобина).
- Нагрузочные пробы – применяются для дифференциальной диагностики клинических форм ИБС между собой, а также ИБС с другими заболеваниями, для определения индивидуальной переносимости физической нагрузки, экспертизы трудоспособности или для оценки эффективности лечения.
Случаи, когда нельзя делать нагрузочные пробы: свежий инфаркт миокарда (менее 7 суток), наличие нестабильной стенокардии, острое нарушение мозгового кровообращения, тромбофлебит, лихорадка или наличие выраженной легочной недостаточности.
Суть данной методики заключается в ступенчатом дозированном увеличении физ. нагрузки, при котором проводится одновременная запись электрокардиограммы и регистрация АД.
Положительной считается проба, при которой появляется типичная боль за грудиной, без изменения на ЭКГ. При возникновении признаков ишемии пробу следует немедленно прекратить.
- Эхокардиографическое исследование – проведение узи сердца, с целью оценки его сократительной способности. Возможно проведение стресс-узи, при котором оценивается подвижность структур и сегментов левого желудочка при увеличении частоты сердечных сокращений: после введения добутамина или физической нагрузке. Применяется для диагностики атипичных форм стенокардий или при невозможности проведения нагрузочных проб.
- Коронарная ангиография – является золотым стандартом диагностики ишемической болезни сердца. Проводится при тяжелых видах стенокардии или выраженной ишемии миокарда.
- Сцинтиграфия – визуализация сердечной мышцы, при которой возможно выявление участков ишемии (при их наличии).
Лечение ИБС
 Лечение ишемической болезни сердца является комплексным и может быть как медикаментозным (консервативные и хирургические), так и немедикаментозным.
Лечение ишемической болезни сердца является комплексным и может быть как медикаментозным (консервативные и хирургические), так и немедикаментозным.
Немедикаментозное лечение ИБС включают в себя воздействие на факторы риска: устранение неправильного питания, снижение повышенной массы тела, нормализацию физических нагрузок и АД, а также коррекцию нарушений обмена углеводов (сахарный диабет).
Медикаментозное лечение основывается на назначении различных групп препаратов для наиболее полного и комплексного лечения. Выделяют следующие основные группы лекарств:
- Нитраты
- Короткого действия – используются для купирования приступа и не подходят для лечения. К ним относится нитроглицерин, эффект которого наступает уже через несколько минут (от одной до пяти).
- Длительного действия – к ним относятся изосорбид моно- и динитрат, используются для предупреждения возникновения приступов.
- Бета-адреноблокаторы – для уменьшения сократимости миокарда:
- Селективные (блокируют только один вид рецепторов) – метопролол и атенолол.
- Неселективные (блокируют все симпатические рецепторы, которые находятся как в сердце, так и в других органах и тканях) – пропранолол.
- Антиагреганты (аспирин, клопидогрель) – снижают свертываемость крови путем влияния на агрегацию тромбоцитов.
- Статины – симвастатин, нистатин (уменьшают концентрацию холестерина в липопротеидах низкой плотности, то есть воздействуют на факторы риска).
- Метаболические средства – предуктал, повышает доставку кислорода к сердечной мышце.
- Ингибиторы ангиотензинпревращающего фермента (лизиноприл, рамиприл) или блокаторы рецепторов ангиотензина (лозартан, валсартан).
Возможно использование комбинаций данных препаратов.
Оперативное вмешательство

Хирургическое лечение ишемической болезни сердца состоит их двух основных методов: чрескожной транслюминальной коронарной ангиопластики (баллонная дилатация) и коронарного шунтирования.
- Баллонная дилатация является методом выбора при одно- двухсосудистом поражении при нормальной фракции выброса левого желудочка. Под высоким давлением в суженный участок коронарной артерии вводится баллон, который раздувается и фиксируется. Возможна имплантация стента, который предотвращает повторное стенозирование.
- Коронарное шунтирование – операция, при которой создается анастомоз между внутренней грудной артерией или аортой и коронарной артерией ниже места сужений. В результате этого восстанавливается кровоснабжение миокарда. Является методом выбора при двух- или трехсосудистом поражении, снижении фракции выброса левого желудочка менее 45% и при наличии сопутствующей патологии (например, сахарного диабета).
Коронарное шунтирование необходимо применять в следующих случаях:
- сужение левой венечной артерии более чем на 50%;
- ИБС III и IV функциональных классов, которая не поддается активной терапии;
- выраженная ишемия в сочетании с сужением двух и более коронарных артерий.
 Осложнения после проведения процедуры делятся на ранние и поздние. К ранним относятся смерть и возникновение инфаркта миокарда. К поздним – повторное возникновение стеноза в коронарных артериях.
Осложнения после проведения процедуры делятся на ранние и поздние. К ранним относятся смерть и возникновение инфаркта миокарда. К поздним – повторное возникновение стеноза в коронарных артериях.
Ишемическая болезнь – заболевание грозное, но многие люди не понимают этого и пытаются лечиться самостоятельно, народными средствами. Это может привести к тяжелейшим последствиям, вплоть до смертельного исхода.
Врачи рекомендуют применение народных средств не вместо, а вместе с медицинским лечением или в качестве профилактики при наличии факторов риска. К одним из таких средств относятся боярышник, шиповник, пустырник и гречиха. Вообще, в медицине нельзя заниматься самолечением, особенно при наличии данной патологии, и даже применение народных средств должно быть обсуждено с врачом.
При наличии ишемии сердца, лечение и симптомы заболевания несколько отличаются в зависимости от того, какая клиническая форма у данного больного.
Таким образом, ИБС – опасное заболевание как само по себе, так и по развитию осложнений. При своевременной диагностике и лечении заболевание имеет благоприятный исход. Главное не затягивать с походом к врачу, особенно при наличии симптомов или хотя бы одного из факторов риска.
Источник: SilaSerdca.ru
Симптомы заболевания ХИБС
Хроническая ИБС отличается постепенным развитием, при котором признаки заболевания то появляются, то исчезают. Если не лечить болезнь на этом этапе, оно будет прогрессировать и может привести к летальному исходу.

При хронической ишемии выражены следующие симптомы:
- повышение артериального давления;
- тяжесть или приступообразная боль за грудиной с отдачей в левую руку, плечо, иногда – в лопатку, спину, в область живота;
- боль, возникающая на фоне любых нагрузок и проходящая в состоянии покоя;
- перебои в работе миокарда (изменение сердечного ритма);
- отечность нижних конечностей;
- одышка, затрудненное дыхание;
- сильная слабость при незначительных нагрузках;
- выраженная бледность кожи;
- беспокойство, панические состояния.
Из-за застоя крови в сосудах ухудшается работа внутренних органов: желудка, печени и почек.
Диагностика заболевания
Для диагностики хронической ИБС на ранней стадии существует целый ряд современных информативных методов. С их помощью уточняется клинический диагноз и определяется способ последующего лечения.
Первым делом врач проводит детальный опрос пациента, аускультацию, анализирует жалобы, выясняет семейный анамнез.
Далее происходит осмотр больного: наличие отечности конечностей, шумы в сердце, нарушения сердечного ритма – эти симптомы, характерные при хронической ИБС, дополняют данные опроса.
Следующий этап – лабораторные анализы для выявления различных воспалительных процессов в организме пациента и других нарушений. Для этого проводится:
- биохимический и общий анализ крови;
- коагулограмма;
- липидограмма.

Инструментальные методы исследования
Использование специфических инструментальных методик в диагностике дает довольно точную картину заболевания.
ЭКГ – метод диагностики, регистрирующий электрическую активность миокарда. Он выявляет различные изменения сердечного ритма, а также способен обнаружить инфаркт миокарда или его последствия. Различные варианты ишемической болезни давно изучены, и методом электрокардиографии можно получить достаточно информации по изменениям ЭКГ во время обследования.
Методом ЭхоКГ можно измерить размеры сердечной мышцы, исследовать сократительную способность сердца, сердечные полости и клапаны, акустические шумы. Сочетание УЗИ диагностики с физической нагрузкой (стресс эхокардиография) позволяет зарегистрировать ишемические нарушения в миокарде.
Велоэргометрия – распространенная функциональная проба. С ее помощью выявляются изменения в деятельности сердца, которые незаметны в состоянии покоя, но только при физической нагрузке – в частности, в виде упражнений на велотренажере.
Для фиксации нарушений в деятельности миокарда используют специальный аппарат – холтеровский монитор. Его закрепляют на поясе или плече больного, и в течение полных суток аппарат снимает показания. Для более точного исследования пациент должен вести дневник наблюдения за самочувствием.

Такое тщательное мониторирование дает возможность специалистам выяснить и изучить:
- при каких условиях у больного возникают проявления хронической ИБС;
- характер нарушений в работе миокарда, степень их тяжести;
- изучить частоту перебоев сердечного ритма;
- уловить сердечные перебои.
Чрезпищеводная электрокардиография (ЧПЭКГ) – очень точный метод исследования с помощью датчика, введенного в пищевод, где он регистрирует показатели работы миокарда без помех, создаваемых внешними проявлениями жизнедеятельности человека.
Метод коронарографии применяется в тяжелых случаях. Коронарография исследует сосуды сердечной мышцы, определяет нарушения их проходимости, степень стеноза, локализации пораженных артерий с помощью введения специфического вещества. Этот метод исследования позволяет диагностировать ХИБС, отличить ее от какого-либо схожего заболевания. Коронарография помогает в решении вопроса о необходимости операции на сосудах миокарда.
Левую вентрикулографию проводят в одно время с коронарографией. Этот метод также используют для уточнения показаний для оперативного вмешательства.
Радионуклидное исследование помогает провести более точную диагностику миокарда, его функционального состояния, на основании которой можно судить об эффективности хирургической операции для пациента.
Для диагностики симптомов осложнений ишемического заболевания – аневризмы миокарда, некоторых проявлений сердечной недостаточности назначают рентгенологическое исследование.
Проведя полную диагностику заболевания, врач назначает пациенту должное лечение.
Методы лечения ХИБС
В зависимости от клинических форм заболевания, лечение ишемии сердца проводится по основным направлениям:
- терапия без применения лекарственных препаратов;
- медикаментозная терапия;
- хирургическое вмешательство.
Не лекарственная терапия
Не лекарственная терапия направлена на исправление образа жизни пациента. Физическая нагрузка требует усиленного снабжения сердца кислородом, но во время болезни организм удовлетворить эту потребность не может из-за пораженных сердечных артерий. Поэтому в процессе лечения активность пациента сводится к минимуму.
Больному назначается лечебная физкультура и короткие пешие прогулки – такие нагрузки помогают сердцу приспособиться к ограниченному кровоснабжению в период заболевания.
На процесс выздоровления оказывает влияние рацион больного. Ограничивается количество соли в пище и употребление воды, чтобы уменьшить нагрузку на сердце. Для улучшения состояния сосудов и нормализации веса при ожирении, пациенту назначается диета с низким содержанием жиров, включающая в себя клетчатку, фрукты, овощные и рыбные продукты. Из рациона исключаются:
- животные жиры;
- жареное;
- копченое;
- сдоба;
- алкогольные напитки.
Медикаментозная терапия
Медикаментозная терапия при хронических формах ИБС проходит по формуле «А-В-С» и состоит из антиагрегантов, β-адреноблокаторов и гипохолестеринемических препаратов. А также пациентам назначают:
- диуретики;
- антиаритмические, антиангинальные препараты;
- нитриты;
- ингибиторы АПФ;
- блокаторы кальциевых каналов;
- антикоагулянты;
- статины;
- фибраты.

Лекарственные препараты назначаются каждому пациенту индивидуально. Учитывается возраст, особенности протекания заболевания и отсутствие патологий у больного. Заниматься самолечением, принимать препараты без рекомендаций врача-специалиста – опасно для жизни.
Хирургическое вмешательство
Хирургическая операция необходима, если медикаментозная терапия не приносит необходимого результата. Прежде чем ее назначать, кардиохирург проводит тщательную диагностику для определения:
- сократительной функции миокарда;
- состояния венечных артерий;
- уровня и локализации сужения венечных артерий;
- тяжести заболевания;
- устойчивости заболевания к медикаментозной терапии.
Хирургическое вмешательство направлено на восстановление проходимости закупоренных сосудов и улучшения в них кровотока. Операция назначается в условиях:
- нестабильной стенокардии, устойчивой к терапии лекарственными препаратами;
- сужение ствола левой коронарной артерии на 70%, поражение трех венечных артерий;
- поврежденного коронарного русла с сужением артерии на 75%;
- ишемическая дисфункция миокарда;
- непереносимость минимальных физических нагрузок на сердце;

Основные оперативные методы при хронической ИБС:
- аорто-коронарное шунтирование;
- коронарная ангиопластика;
- стенирование.
В отдельных случаях эти операции противопоказаны некоторым группам пациентов:
- страдающим сопутствующими тяжелыми заболеваниями;
- в случаях с постоянно повышенным АД;
- имеющим лишний вес;
- с определенными поражениями в области миокарда.
Осложнения хронической ИБС
Ишемическая болезнь сердца провоцирует крайне негативные последствия для всего организма человека, если ее не лечить.
Стенокардия – основное проявление ишемического заболевания миокарда. Причины ее возникновения – тромбы, закрывающие проход в артериях, которые образуются при возникновении гиперагрегации (повышенной склеиваемости) тромбоцитов из-за спазмов в сосудах.
Методы лечения стенокардии широко известны и доступны, но болезнь плохо им поддается. Это заболевание может быть вызвано не только ИБС, существует множество других причин нарушений сердечного ритма.
При хронической ИБС эти нарушения возникают именно из-за наличия очагов ишемии в сердечной мышце.
Стабильная, или стенокардия напряжения, возникает под влиянием физических или эмоциональных нагрузок. Она проявляется болями, которые можно снять приемом нитроглицерина. Иногда они уходят сами, если спокойно полежать в хорошо проветриваемом помещении.
При нестабильной стенокардии (покоя и напряжения), болевые ощущения возникают независимо от физических или эмоциональных нагрузок, чаще в состоянии покоя. По сути, это промежуточный этап между хронической ишемией сердца и инфарктом. Появление таких приступов означает, что заболевание прогрессирует и сердце испытывает недостаток кислорода даже в покое. Если приступы боли становятся чаще и интенсивнее – это говорит о возможном развитии острого инфаркта миокарда.
Сердечная недостаточность также является осложнением хронической ИБС. Оно формируется под воздействием различных функциональных нарушений в работе сердечной мышцы.

Частое осложнение ишемии миокарда – образование застойной сердечной недостаточности (ЗСН). При ЗСН сердечная мышца слабо сокращается и потому перекачивает недостаточный объем крови, необходимый для нормальной работы внутренних органов. По этой причине в них возникают различные нарушения. Приобретая хроническую форму, застойная сердечная недостаточность резко сокращает шансы больного на выживание.
Осложнение ХИБС в форме хронической сердечной недостаточности выражено такими симптомами, как:
- отеки;
- одышка;
- неспособность к физическому напряжению;
- необратимые изменения во внутренних органах.
Острая сердечная недостаточность (ОСН) чаще всего развивается при различных заболеваниях сердца. Синдром ОСН поражает левый желудочек миокарда, у больного появляются признаки отека легких в виде одышки, отделения розовой мокроты во время кашля. Острая сердечная недостаточность часто переходит в инфаркт или инсульт.
Аритмия также является осложнением хронической ИБС. Это довольно частая патология. Самые распространенные виды аритмии:
- синусовая тахикардия;
- брадикардия;
- экстрасистолии;
- нарушение проводимости сердца (блокада).

Аритмия порой протекает незаметно и больные не придают ей серьезного значения. Такое отношение опасно, так как любая форма аритмии может привести к летальному исходу.
Хроническая форма ишемии сердца – довольно опасное заболевание. Практически любые из перечисленных осложнений ХИБС приводят к смерти больного без своевременного и правильного лечения.
Острая форма ишемической болезни
Острая ишемическая болезнь сердца – еще одна форма заболевания миокарда, выраженная такими осложнениями, как:
- инфаркт миокарда;
- кардиогенный шок;
- внезапная коронарная смерть (первичная остановка сердца).
Инфаркт миокарда – очень распространенное осложнение острой ишемии сердца. Причина его возникновения заключается в закупорке одной из сердечных артерий образовавшейся бляшкой. Инфаркт бывает крупноочаговым и мелкоочаговым.
Симптомы инфаркта:
- Резкая боль слева за грудиной, отдающая в левую часть тела (руку, лопатку, нижнюю челюсть). Возникает внезапно или быстро нарастает в короткий промежуток времени. В течение получаса с момента приступа, при отсутствии медицинской помощи, боль усиливается.
- Сильная одышка. При попытке сделать глубокий вдох усиливается болезненность за грудиной, что не дает больному нормально дышать. Ощутимо проявляется недостаток кислорода, может наступить удушье.
- Резкое падение АД, приводящее к потере сознания. Причины – спонтанное изменение сердечного ритма, снижение сократительной функции сердца.
- Прием нитроглицерина при инфаркте не устраняет болезненность из-за серьезного нарушения жизнеспособности кардиомиоцитов (миокардиальные клетки, отвечающие за сократительную способность сердца).
Осложнения острой формы
Еще одно из тяжелых проявлений острой формы ишемической болезни сердца – кардиогенный шок. Его признаки:
- стремительное падение артериального давления;
- бессознательное состояние;
- крайне слабый пульс;
- поверхностное дыхание.
Недостаток кровоснабжения приводит к серьезным осложнениям в работе внутренних органов:
- развивается острая почечная и печеночная недостаточность;
- отек легких;
- наблюдаются сбои в работе ЦНС.
В этом состоянии человеку необходима срочная медицинская помощь, чтобы не допустить смертельного исхода.
Внезапная коронарная смерть тоже является осложнением острой ИБС. Смерть может настигнуть человека в одно мгновение или в течение шести часов от начала приступа. Приближение ВКС можно определить по нескольким признакам:
- возникшее и усиливающееся чувство удушья;
- сильное давление за грудиной;
- тяжесть в плечах;
- расширенные зрачки;
- потеря сознания;
- остановка дыхания;
- прекращение сердечной деятельности.
Чаще всего, она настигает активных мужчин, не жалующихся на здоровье. Причина ВКС – в нарушении сердечного ритма: сокращение волокон миокарда происходит хаотично, вразнобой, частота сердечных сокращений в минуту – более трехсот.
Редко удается спасти человека в таком состоянии. Даже при своевременном проведении всех возможных реанимационных процедур смерть наступает в четырех случаях из пяти.
Если на фоне острой ишемии миокарда возникает синдром сердечной недостаточности, он проявляется кардиальной астмой или отеком легких.
Человек с любой острой формой ишемического заболевания нуждается в экстренной помощи. Для реанимации используют такие средства, как:
- обезболивающие лекарства;
- тромболитики;
- плазмозамещающие препараты;
- проведение дефибрилляции.

Меры профилактики ВКС
Люди, умершие внезапно, порой не имеют явных признаков приближения летального исхода. Но следует знать, что крайне редко человек мгновенно умирает без наличия какой-либо патологии в сердечно-сосудистой системе. Это означает, что можно и нужно внимательно ориентироваться на свои нездоровые ощущения. В первую очередь это касается тех, кто перенес инфаркт миокарда.
В процессе изучения случаев ВС установлено, что почти половина пациентов имела явные признаки ее приближения за несколько часов до смерти. Это значит, что у них была возможность избежать трагедии при своевременном обследовании и лечении.
Другая группа риска – больные с ишемией миокарда, у которых нет болевых ощущений или других симптомов заболевания или они выражены крайне слабо. По этой причине, люди не проходят необходимое обследование и не занимаются лечением. Смерть в этом случае возникает из-за серьезного нарушения сердечного ритма.
Третья группа лиц, имеющая риск ВКС – больные, у которых выявить острое нарушение миокарда не представляется возможным никаким способом. Здесь остается только надеяться на экстренную медицинскую помощь, так как предугадать внезапную смерть в данном случае не представляется возможным.
Смерть при ишемической болезни сердца случается достаточно часто из-за недостаточно серьезного отношения к терапии заболевания. Для профилактики ВС врачи обязаны информировать пациентов о возможных угрожающих последствиях их болезни. В основном признаки внезапной смерти проявляются довольно часто. Важно не оставлять их без внимания, чтобы не стать жертвой собственного безразличия к своему здоровью.

Меры профилактики рецидива заболевания
Чтобы предотвратить рецидив заболевания, после выписки из стационара, больному следует соблюдать все рекомендации лечащего врача и соблюдать определенные правила:
- не оставлять прием лекарств, прописанных врачом;
- заниматься физиотерапией;
- в стрессовых ситуациях ходить на прием к психотерапевту;
- пройти санаторно-курортное лечение;
- регулярно контролировать АД;
- поддерживать нормальный вес;
- придерживаться полезного рациона;
- избегать состояний длительного напряжения (вождение автомобиля, длительные перелеты на самолете, нахождение в плохо проветриваемом помещении);
- занятия спортом только под наблюдением специалиста по лечебной физкультуре.
Не следует увлекаться нетрадиционной медициной без совета врача. Народные средства достаточно эффективны в лечении различных заболеваний, но какие из них и как использовать должен назначать специалист.
Профилактические меры для предотвращения ишемической болезни почти такие же, как рекомендации по поддержанию здоровья после госпитального лечения ХИБС.
Источник: serdechka.ru
| Процедуры и операции | Средняя цена |
| Кардиология / Диагностика в кардиологии / ЭФИ в кардиологии | от 100 р. 937 адресов |
| Кардиология / Консультации в кардиологии | от 600 р. 718 адресов |
| Кардиология / Диагностика в кардиологии / УЗИ сердца | от 300 р. 711 адресов |
| Кардиология / Диагностика в кардиологии / ЭФИ в кардиологии | от 1000 р. 617 адресов |
| Консультации / Консультации взрослых специалистов / Консультации в терапии | от 500 р. 789 адресов |
| Кардиология / Диагностика в кардиологии / Исследования при помощи нагрузочных тестов | от 850 р. 182 адреса |
| Кардиология / Диагностика в кардиологии / Исследования при помощи нагрузочных тестов | от 1000 р. 170 адресов |
| Кардиология / Диагностика в кардиологии / УЗИ сердца | от 2300 р. 107 адресов |
| Кардиология / Диагностика в кардиологии / Томография артериальных сосудов | от 6600 р. 92 адреса |
| Кардиология / Операции на сердце / Операции на венечных артериях | 93613 р. 70 адресов |
Источник: www.KrasotaiMedicina.ru
Особенности течения и лечения
 По классификации ВОЗ (Всемирная организация здравоохранения), выделяют несколько вариантов течения ХИБС (код по МКБ 10 I20-I25).
По классификации ВОЗ (Всемирная организация здравоохранения), выделяют несколько вариантов течения ХИБС (код по МКБ 10 I20-I25).
К ним относят:
- стенокардию;
- инфаркт миокарда (с подъемом сегмента ST, субэндокардиальный вариант — без подъема сегмента ST);
- безболевую ишемию миокарда;
- ишемическую кардиомиопатию.
Медикаментозная терапия
Нитраты — препараты, оказывающие антиангинальный коронарорасширяющий эффект. Нитраты короткого действия (Нитроглицерин, Нитроминт) применяются для снятия приступов ангинозной боли за грудиной в виде сублингвальных таблеток или спрея-аэрозоля (более эффективная форма лекарственного препарата, не разрушающаяся под воздействием света).
 К нитратам продолжительного действия относят:
К нитратам продолжительного действия относят:
- Кардикет;
- Нитросорбид;
- Изолонг;
- Изомак Ретард;
- Кардикс;
- Нитрокор;
- Моночинкве;
- Нитронг форте и другие.
Продолжительность их действия составляет 6–12 и более часов в зависимости от препарата и дозы.
Существуют также трансдермальные формы, которые выпускаются в виде мазей и пластырей. Сюда относят мазь с 2% масляным раствором нитроглицерина (наносится на переднюю поверхность грудной клетки), пластыри и диски:
- Демонит;
- Нитродерм;
- Трансдерм-нитро и другие.
Однако применение этих лекарственных форм ограничено из-за их неудобства и частоты побочных реакций.
Бета-адреноблокаторы — результатом применения этой группы препаратов является снижение нагрузки на сердечную мышцу, что оказывает положительный эффект при ХИБС.
 В лечении хронической ишемии сердца используются как селективные бета-блокаторы:
В лечении хронической ишемии сердца используются как селективные бета-блокаторы:
- Атенолол;
- Эгилок;
так и неселективные:
- Анаприлин;
- Сотагексал.
Блокаторы медленных кальциевых каналов — эффект этой группы препаратов при хронической ишемической болезни сердца связан с вазодилатацией и уменьшением нагрузки на миокард.
Для лечения ХИБС допустимо применение следующих медикаментов:
- Амлодипин;
- Дилтиазем;
- Верапамил и др.
Другие лекарственные препараты для лечения:
- Дезагреганты — их действие направлено на предупреждение тромбообразования:
- Аспирин;
- Кардиомагнил;
- Кардиаск.
- Статины — действуют непосредственно на причину хронической сердечной ишемии (атеросклеротическое поражение сосудистых стенок), снижают уровень холестерина и триглицеридов крови:
- Симвастатин;
- Аторвастатин;
- Флувастатин;
- Ловастатин и др.
- Диуретики — лечебный эффект при ХИБС обусловлен выведением лишней жидкости из организма. Как следствие, уменьшается нагрузка на миокард:
- Индапамид;
- Верошпирон;
- Фуросемид;
- Диувер и др.
Реваскуляризация миокарда
 Реваскуляризация — хирургическое вмешательство, целью которого является восстановление адекватного кровотока в ишемизированном участке миокарда у больных с хронической ишемической болезнью сердца.
Реваскуляризация — хирургическое вмешательство, целью которого является восстановление адекватного кровотока в ишемизированном участке миокарда у больных с хронической ишемической болезнью сердца.
При неэффективности проводимого лечения, стенокардии 3–4 классов, а также подозрении на стеноз ствола коронарной артерии, больному проводится коронарография и последующая реваскуляризация миокарда.
К методам реваскуляризации относят:
- аортокоронарное шунтирование (АОКШ);
- баллонную ангиопластику;
- коронарное стентирование;
- трансмиокардиальную лазерную реваскуляризацию миокарда.
Существует также экспериментальный метод ударно-волновой терапии (на данный момент не рекомендуется пациентам из-за недоказанной эффективности процедуры).
АОКШ — предполагает восстановление кровообращения ишемизированного участка миокарда прямым методом с помощью аортокоронарных шунтов. В ходе оперативного вмешательства создается добавочный анастамоз (добавочный, искусственно созданный путем хирургической операции, сосуд для беспрепятственного тока крови) между аортой и коронарной артерией в обход измененного атеросклеротическим поражением сосуда.
Трансмиокардиальная лазерная реваскуляризация миокарда — эта современная высокотехнологичная процедура показана пациентам с выраженным атеросклеротическим поражением сосудов, когда проведение АОКШ невозможно. Суть метода сводится к тому, что в самом миокарде при помощи специального лазерного аппарата создаются каналы, через которые восстанавливается кровоток в ишемическом участке сердечной мышцы.
Баллонная ангиопластика. Суть метода: с помощью катетера в сосуд вводится баллон с целью расширения пораженной атеросклерозом артерии и возобновления нарушенного кровотока при ХИБС. Перед ангиопластикой больному проводят ангиографическое исследование, при котором определяют места сужений сосудов. Операция является малоинвазивным методом.
Коронарное стентирование — в пораженный сосуд вводится специальный стент-эндопротез, который расширяется с помощью баллона и закрепляется в этом положении. В результате происходит восстановление нарушенного кровотока. Оперативное вмешательство проводится под контролем рентгена.
Эффективность приведенных выше методов реваскуляризации достаточно высока: восстановление нормального кровоснабжения после проведенного хирургического вмешательства сохраняется несколько лет.
Лечение ХИБС у некоторых категорий больных
Пожилые люди
Лечение хронической ишемии миокарда в пожилом возрасте предполагает учет соответствующих возрастных изменений со стороны всех систем организма и сопутствующей патологии у конкретного пациента.
В связи с этим существуют особые рекомендации для лечения хронической ИБС в пожилом возрасте:
- лечение не должно ухудшать течение сопутствующих заболеваний, а назначаемые препараты не должны нейтрализовать действие друг друга (обязательна совместимость лечения ХИБС и сопутствующей патологии);
- медикаментозное лечение начинают с малых доз и впоследствии увеличивают дозировку до максимально эффективной;
- необходимо по возможности избегать одновременного назначения множества препаратов, начинать лечение следует с выбора простых схем.
Молодые люди
Обычно хроническая ишемическая болезнь сердца у молодых людей выявляется внезапно на фоне значительной физической нагрузки.
Рекомендации для лечения хронической сердечной ишемии в молодом возрасте:
- активное направление больных на коронарографию с целью выявления атеросклеротического поражения и определения дальнейшей тактики лечения;
- при выявлении значительного атеросклеротического поражения артерий в молодом возрасте предпочтительнее использование методов реваскуляризации миокарда;
- медикаментозная терапия молодых пациентов проводится по общим принципам терапии хронической ишемии миокарда.
Особенности лечения пациентов с артериальной гипертонией
- Необходима коррекция и нормализация уровня АД с помощью антигипертензивных средств.Чаще всего используются ингибиторы АПФ (ангиотензинпревращющего фермента) вследствие их доказанной эффективности при сочетанном диагнозе ХИБС и АГ (артериальной гипертензии):
- Эналаприл;
- Каптоприл;
- Лизиноприл и др.
Возможно использование комбинированных препаратов — ингибитор АПФ плюс диуретик:
- Капозид;
- Нолипрел;
- Ко-Перинева.
А также сочетания: блокатор рецепторов ангиотензина 2 + диуретик:
- Микардис плюс;
- Лориста Н;
- Лозап плюс.
- Желательно использование антигипертензивных препаратов длительного действия.
- Замена одного медикаментозного средства на другой должна осуществляться только при отсутствии гипотензивного эффекта.
Ведение больных после стентирования или шунтирования
- В первые дни ограничить физические нагрузки.
- В дальнейшем лечебная физкультура: кардиологическая ЛФК ежедневно не менее получаса в день.
- Лечебная диета.
- Медикаментозная терапия: предотвращение образования тромбов — Аспирин, Плавикс (под контролем показателей МНО — международное нормализованное отношение), статины, коррекция АД и сопутствующей патологии.
Проведение повторной реваскуляризации миокарда
 Показано при:
Показано при:
- тяжелом течении ХИБС;
- выраженном поражении большого числа сосудов;
- неэффективности шунта (тромбоз, атеросклеротические изменения);
- выявлении хронических окклюзий артерий.
Обязательным условием проведения повторной реваскуляризации миокарда при хронической ИБС является хорошее состояние дистальных концов сосудов. Повторные реваскуляризации являются более сложным технически оперативным вмешательством, чем первичные.
Прогноз
Прогноз больных хронической ишемической болезнью сердца вариабелен.
Прогноз в большей степени зависит от развития угрожающих жизни осложнений. При дестабилизации течения хронической ишемической болезни сердца прогноз ухудшается.
Полезное видео
О профилактике и лечении ишемической болезни сердца смотрите в этом видео:
Заключение
- Хроническая ишемическая болезнь сердца — заболевание, требующее особенного внимания со стороны кардиологов и терапевтов, постоянного мониторинга состояния больного с целью подбора адекватной медикаментозной терапии для увеличения продолжительности и улучшения качества жизни пациента.
- Высокая смертность от ХИБС и ее осложнений, развитие болезни в более раннем, трудоспособном возрасте, частая инвалидизация создают необходимость постоянного пересмотра и оптимизации методов лечения у конкретного больного.
- Проблема ведения и терапии пациентов с хронической сердечной ишемией в настоящее время остается острой и не теряет своей актуальности.
- В последнее время появились новые фармацевтические препараты, в том числе и комбинированные, для лечения сердечно-сосудистой патологии, обладающие доказанной эффективностью при минимальных побочных эффектах; активно внедряются методы реваскуляризации в соответствии с оценкой рисков и показаний в конкретной ситуации.
- Все это в сочетании с профилактической работой сотрудников здравоохранения в отношении пациентов с факторами риска, ранней диагностикой заболевания и адекватным подбором терапии, может существенно снизить уровень заболеваемости и смертности от сердечно-сосудистой патологии.
Источник: cardiolog.online
Классификация ИБС
Заболевание рассматривается в различных рубрикаторах, классификаторах и открытых базах данных. Но наиболее часто используется Международная классификация болезней 9-го и 10-го пересмотра. По МКБ-10 ИБС стоит под I20-I25 шрифтом, а в МКБ-9 — под 410-414.
Согласно материалу из Википедии термин “ишемическая болезнь сердца” походит из лат. morbus ischaemicus cordis от др.-греч. ἴσχω — “задерживаю, сдерживаю” и αἷμα — “кровь”.
В группе ИБС выделяют следующие клинические формы:
- Стенокардия, которая в свою очередь разделяется на нестабильную и стабильную, или стенокардию напряжения.
- Инфаркт миокарда (первичный).
- Инфаркта миокарда (повторный).
- Ранее перенесенный инфаркт миокарда, выражающийся в постинфарктном кардиосклерозе.
- Внезапная коронарная смерть, которая может заканчиваться успешной реанимацией и летальным исходом.
- Сердечная недостаточность.
При постановке диагноза обязательно должна быть указана клиническая форма заболевания, например: “ИБС: стабильная стенокардия II ФК”. Некоторые клинические формы рассматриваются в отдельных классификациях, согласно которым требуемое обозначение обязательно указывается в заключительном диагнозе.
Классификация нестабильной стенокардии по Браунвальду
| А – есть внешняя причина, усиливающая ишемию.Вторичная нестабильная стенокардия | B – внешней причины стенокардии нет.Первичная нестабильная стенокардия | С – возникает в течение 2-х недель после инфаркта миокарда.Постинфарктная стенокардия | |
| I – впервые возникшая, прогрессирующая стенокардия, без стенокардии покоя | IA | IB | IC |
| II – стенокардия покоя в течение месяца, но не в ближайшие 48 часов | IIA | IIB | IIC |
| III – стенокардия покоя в ближайшие | IIIA | IIIB | IIIC |
А – есть внешняя причина, усиливающая ишемию.Вторичная нестабильная стенокардия B – внешней причины стенокардии нет.Первичная нестабильная стенокардия С – возникает в течение 2-х недель после инфаркта миокарда.Постинфарктная стенокардия
I – впервые возникшая, прогрессирующая стенокардия, без стенокардии покоя IA IB IC
II – стенокардия покоя в течение месяца, но не в ближайшие 48 часов IIA IIB IIC
III – стенокардия покоя в ближайшие 48 часов IIIA IIIB IIIC
Кроме приведенной классификации в группе нестабильной стенокардии выделяют раннюю постинфарктную СК, прогрессирующую и впервые возникшую, а также Принцметала, или вариантную.
Классификация инфаркта миокарда очень объемная и рассматривается по стадиям развития, масштабу и анатомии поражения, локализации некротического очага, течению заболевания. Кроме этого действуют более современные классификации, разработанные на основе общих соображений европейских, американских и всемирных кардиологических сообществ.
Причины ИБС
Развитие болезни напрямую связано с недостаточным количеством кислорода, который поступает к сердечной мышце. Из-за кислородного голодания миокард начинает терять способность к выполнению своих функций, и чем больше участок поражения, тем сильнее будет выражена клиника болезни. В некоторых случаях кровообщение в коронарных сосудах прекращается настолько резко, что возникает острый дефицит кислорода со всеми вытекающими из этого последствиями
Почему прекращается кровоток в коронарных сосудах? В этом могут быть задействованы один или несколько патологических механизмов:
- Атеросклероз и тромбоз.
- Атеросклероз венечных сосудов.
- Спазм кровеносных сосудов.
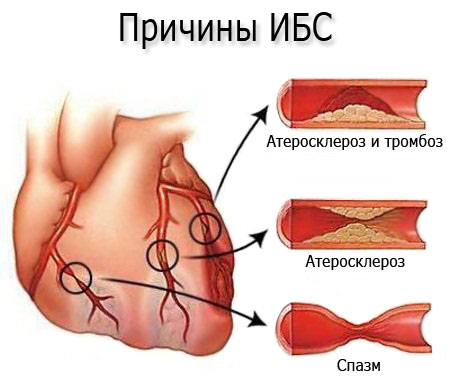
Также существуют так называемые внесосудистые этиологические факторы, способствующие развитию ИБС. В некоторых случаях немаловажную роль играют факторы риска, способствующие проявлению клинической картины вялотекущего процесса.
Факторы развития
Ключевым этиологическим фактором развития ИБС является атеросклероз. При этой патологии наблюдается сужение просвета венечных артерий, из-за чего потребности миокарда в кровоснабжении не совпадают с реальными возможностями кровеносного русла.
При атеросклерозе формируются специфические бляшки, которые в некоторых случаях на 80% перекрывают просвет сосуда. Тогда развивается инфаркт миокарда, или же, как более “легкий” вариант, — стенокардия.
Формирование атеросклеротической бляшки происходит не одномоментно. На это могут уйти месяцы и даже годы. В начале на стенках венечных сосудов откладываются липопротеиды низкой плотности, которые начинают постепенно поражать эпителий, расположенный рядом.

На месте поражения скапливаются тромбоциты и другие форменные элементы крови, из-за чего просвет сосуда перекрывается все более выступающей частью бляшки. Если патологическое образование занимает до 50% просвета сосуда, тогда клиника болезни вяло или вовсе не выражена. В противном случае развивается ИБС в той или иной клинической форме.
Каждая венечная артерия кровоснабжает конкретный участок миокарда. Чем дальше от ее дистального конца находится пораженная атеросклерозом область сосуда, тем обширней может быть ишемия или некроз. Если в патологический процесс вовлекается устье левой коронарной артерии или основной ствол, тогда развивается самая тяжелая ишемия.сердечной мышцы.
Кроме факторов развития, лежащих внутри сосуда, существуют еще экстравазальные причины. В первую очередь это артериальная гипертензия, которая чаще всего провоцирует спазм венечных сосудов. Образованию ИБС способствует частая и выраженная тахикардия, а также гипертрофия миокарда. В последних двух случаях потребности сердечной мышцы в кислороде резко возрастает и при их неудовлетворении развивается ишемия.
Факторы риска
Современными учеными и ведущими клиницистами важное значение в образовании ИБС отводится предрасполагающим обстоятельствам. На их фоне с высочайшей вероятностью может развиться патологическое состояние со всеми вытекающими последствиями. Факторы риска ИБС во многом схожи с таковыми при атеросклерозе, что связано с непосредственным участием атеросклеротической бляшки в частичном или полном перекрытии просвета сосуда.
Ишемическая болезнь сердца связана со многими факторами риска (ФР), поэтому потребовалась своеобразная классификация, чтобы упорядочить их для лучшего восприятия.
- Биологические ФР:
- Мужчины чаще болеют, чем женщины.
- У пожилых людей чаще определяется атеросклероз, а значит и выше вероятность образования ишемии миокарда.
- Наследственные предрасположенности, которые способствуют развитию сахарного диабета, гипертонии, дислипидемии, а значит и ИБС.
2. Анатомо-физиологические и метаболические ФР:
- Сахарный диабет, в основном инсулинзависимого типа.
- Повышенная масса тела и ожирение.
- Артериальная гипертензия.
- Повышенное количество липидов в крови (гиперлипидемия) или нарушение процентного соотношения различных видов липидов (дислипидемия).
3. Поведенческие ФР:
- Неправильное питание.
- Наличие плохих привычек, особенно курения и употребления алкоголя.
- Гиподинамия или избыточная физическая нагрузка.
Мышечно-эластическая гиперплазия интимы артерий, включая коронарные — еще один возможный фактор риска появления ИБС, но на сегодня он в процессе изучения. Изменения в сосудах по типу гиперплазии определяют уже среди детей, поэтому существуют предположения о способствовании подобного ФР к развитию ИБС в более старшем возрасте. В дополнение изучается роль гена CDH13 и его мутация в формировании ишемии, но пока это предположение до конца не доказано.
Виды ИБС
У больных ИБС чаще всего определяются такие клинические формы как инфаркт миокарда и стенокардия. Другие разновидности не столь часто встречаются, да и в диагностике они более сложны. На основании этого будут рассмотрены клиника и течение инфаркта миокарда, стенокардии, внезапной коронарной смерти и постинфарктного кардиосклероза.
Инфаркт миокарда
Подобный диагноз может устанавливаться в том случае, когда имеется подтвержденный клиническими, лабораторными и инструментальными методами некроз миокарда. Он может быть мелким или крупным, но независимо от этого больной должен быть в кратчайшие сроки отправлен в отделение реанимации и интенсивной терапии.
- Крупноочаговый инфаркт миокарда характеризуется патогномоничными изменениями, которые определяются на ЭКГ и в ходе лабораторной диагностики. Особенно важное значение имеет повышение в сыворотке крови лактатдегидрогеназы, креатинкиназы и ряда других белков.
Подобные ферменты указывают на активность окислительно-восстановительной реакции, проходящей в организме. Если в норме эти составляющие находятся только в клетках, то при их разрушении белки переходят в кровь, поэтому по их количеству можно косвенно судить о масштабе некроза.
- Мелкоочаговый инфаркт миокарда часто переноситься больными “на ногах”, поскольку клиника может быть не выражена, а изменения на ЭКГ и в анализах также не столь критически, как в случае с крупноочаговым ИМ.
Стенокардия
Болезнь имеет характерный клинический признак — загрудинную боль, которая может возникать от любого напряжения (физического или эмоционального). Боль может ощущаться как жжение, тяжесть или выраженный дискомфорт, при этом часто распространяется по нервным волокнам в другие участки тела (лопатку, нижнюю челюсть, левую руку.
Продолжительность приступа стенокардии чаще всего составляет 1-10 мин, намного реже — до получаса.
Еще одна характерная для стенокардии черта — купирование боли нитроглицерином, который при инфаркте миокарда практически не помогает. Также болезненные ощущения могут уйти самостоятельно, если был устранен эмоциональный или физический раздражитель.
Характеристика отдельных форм стенокардии напряжения:
- Впервые возникшая стенокардия — довольно вариабельна по своему течению, поэтому не сразу удается поставить точный диагноз. На это, как правило, дается времени до трех месяцев. На протяжении этого периода проводится наблюдение за состоянием больного, развитием болезни, которая может перейти в прогрессирующую или стабильную форму.
- Стабильная стенокардия — характеризуется возникновением болевых ощущений с определенной закономерностью. Тяжесть стабильной стенокардии определяется по функциональным классам, соответствующий ФК обязательно указывается в заключительном диагнозе.
- Прогрессирующая стенокардия — интенсивность болевых приступов довольно быстро нарастает, при этом у больного снижается устойчивость к физическим и эмоциональным нагрузкам. Такая форма стенокардии плохо купируется нитроглицерином и в тяжелых случаях может потребоваться введение наркотических анальгетиков.
Стенокардия бывает спонтанно возникает, при этом не связана с какими-либо физическими или эмоциональными раздражителями. Такая форма стенокардии нередко определяется в покое, в ночное или утреннее время. Подобная патология определяется как спонтанная стенокардия.
Внезапная коронарная смерть
Второе клиническое обозначение — первичная остановка сердца. Ее образование связывают с электрической нестабильностью миокарда. Подобный диагноз выставляется только в том случае, если нет подтверждений по определению другой конкретной формы ИБС. Например, сердце может остановиться из-за инфаркта миокарда, и тогда указывают в диагнозе на смерть от инфаркта миокарда.
Высокий риск внезапной коронарной смерти наблюдается у тех больных, у которых имеют на коронарографии признаки сужения большого количества венечных сосудов. Неблагоприятным состоянием считается расширение левого желудочка. Значительно возрастает вероятность развития внезапной коронарной смерти после перенесенного инфаркта. Также любая ишемия миокарда, в том числе без выраженных болезненных ощущением, может рассматриваться в качестве опасности из-за резкого прекращения сердечной деятельности.
Постинфарктный кардиосклероз
В клинической практике это заболевание считается осложнением ранее перенесенного инфаркта миокарда. Для постановки подобного диагноза отводиться не менее 2 месяцев. В некоторых случаях постинфарктный кардиосклероз рассматривается как самостоятельное заболевание, но для этого не должно подтверждаться наличие стенокардии, сердечной недостаточности и пр. В дополнение на ЭКГ должны присутствовать признаки очагового или диффузного кардиосклероза.
В относительно легких случаях больные чувствуют перебои в ритме сердца. Тяжелое течение болезни сопровождается одышкой, отеками, сердечными болями, неспособностью выносить нагрузку и пр. Сложность патологии заключается в том, что наблюдается более или менее заметное прогрессирование процесса, которое лишь на время может удержать грамотно подобранная терапия.
Видео: Виды и формы ишемической болезни сердца
Диагностика
Больными на ишемическую болезнь сердца занимается кардиолог, который в ходе первичного приема обращает внимание на клинические симптомы. При ИБС выделяют следующие характерные жалобы:
- Боль за грудиной, которая в большинстве случаев связана с эмоциональной и физической нагрузкой.
- Неправильная работа сердца, которая сопровождается слабостью и аритмией.
- Отеки на ногах, свидетельствующие о сердечной недостаточности.
- Ощущение одышки.
Немалое значение в ходе обследования имеет анамнез заболевания. Это когда врач задает уточняющие вопросы по характеру боли, ее продолжительности и пр. Также имеет значение объем физической нагрузки, который больной может относительно спокойно выдерживать. Для правильной диагностики должна быть получена информация об эффективности разных фармакологических препаратов, включая нитроглицерин. Дополнительно уточняются факторы риска.
Все больные с подозрением на ИБС проходят электрокардиографию. Этот непрямой метод диагностики не может точно указать, сколько кардиомиоцитов погибло, но с его помощью определяются такие функции миокарда, как автоматизм и проводящая способность.
На ЭКГ хорошо заметны следующие признаки инфаркта миокарда:
- Появление патологического зубца Q, который в некоторых отведениях сочетается с отрицательным зубцом Т.
- При остром инфаркте сегмент ST высоко поднимается и проявляется в виде “парусника” или “кошачьей спинки”..
- При ишемии миокарда отмечается депрессия сегмента ST.
- При наличии рубца в миокарде на ЭКГ на протяжении двух дней и более определяется отрицательный зубец Т слабой выраженности и патологический зубец Q.
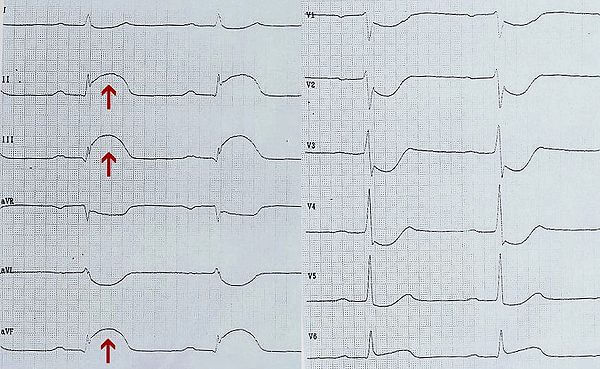
ЭКГ обязательно дополняется проведение УЗИ сердца. С помощью этого современного метода исследования можно в режиме реального времени оценить состояние сердечной мышцы, насколько пострадала от инфаркта сократительная способность сердца и есть ли нарушения в работе клапанного аппарата. При необходимости эхокардиография сочетается с доплерографией что позволяет оценить возможности кровотока.
Лабораторные исследования актуальны для диагностики инфаркта миокарда, поскольку в ходе развития патологического процесса изменяются различные биохимические показатели. В первую очередь определяются белковые фракции, которые в норме находятся только внутри клетки, а после разрушения кардиомиоцитов поступают в кровь. Например, в первые 8 часов после инфаркта повышается уровень креатинкиназы, а в первые сутки — миоглобин. До 10 суток определяются тропонины, также имеет значение количество лактатдегидрогеназы и аминотрансферазы.
При нарушении структуры миокарда наблюдается неспецифическая реакция в виде повышения концентрации АСТ и АЛТ, скорости оседания эритроцитов (СОЭ) и появление нейтрофильного лейкоцитоза.
У больных с ИБС обязательно должен быть обследован липидный профиль. Для этого определяются такие показатели, как общий холестерин, триглицериды, липопротеиды высокой и низкой плотности, аполипопротеины и индекс атерогенности.
Функциональные пробы в сочетании с регистрацией ЭКГ позволяют оценить возможности сердечной мышцы под действием физических нагрузок. Для ранней диагностики заболевания это крайне важно, поскольку не у всех пациентов в состоянии покоя наблюдаются клинические изменения. На человека может оказываться нагрузка различными способами. Самый распространенный — велотренажёр. Также нередко используется беговая дорожка, ходьба по лестнице и пр.
Дополнительные инструментальные исследования:
- КТ-ангиография (или ангиография венечных сосудов) — проводится с целью получения рентген-снимков с контрастирующими специальным веществом сосудами. На полученных изображениях видна закупорка артерий, их окклюзия, также оценивается степень проходимости.
- Мониторинг по методу Холтера — заключается в регистрации ЭКГ на протяжении суток-двое, для чего больной носит все время с собой специальный прибор. Исследование позволяет определить не ярко выраженные и скрытые изменения сердечной деятельности, когда стандартной ЭКГ невозможно зафиксировать изменения ввиду редкого возникновения приступа.
- Внутрипищеводная ЭКГ — выполняется в тех случаях, когда на стандартной ЭКГ не регистрируются изменения, но есть клинические признаки наличия дополнительных очагов возбуждения. Для проведения исследования в пищевод вводится активный электрод, которым изучается электрическая деятельность предсердий и атриовентрикулярного узла.
Лечение ИБС
Тактика проведения лечения основывается на классификации ишемической болезни сердца, поскольку для каждой клинической формы подходит своя конкретная методика терапии. Несмотря на это существуют общие направления ведения больных с ИБС, которые заключаются в следующем:
- Умеренное физическое напряжение — имеет важное значение в стабилизации больных с ИБС, поскольку чем выше физнагрузка, тем больше потребность в кислороде, а из-за нарушенного кровоснабжения сердечной мышцы подобное только усугубляет течение болезни провоцированием новых приступов. Если же больной идет на поправку, тогда постепенно физическая нагрузка возрастает.
- Диетическое питание — должно быть максимально щадящим для миокарда, поэтому уменьшается количество соли и объем воды. При определении атеросклероза из рациона исключаются такие продукты, как копчености, соленья, животные жиры. Также не рекомендуются к употреблению высококалорийные и жирные продукты. Если у больного ожирение, тогда особенно тщательно подходят к вопросу подсчету калорий, поскольку расход энергии должен соотносится к энергии, поступающей с пищей.
Медикаментозная терапия
Кардиологами США была предложена схема лечения под аббревиатурой “A-B-C”. Она основывается на применении препаратов из трех фармакологических групп: антиагреганты, бета-адреноблокаторы, статины (считаются гипохолестеринемическими лекарствами). Если определяется сопутствующее заболевание в виде гипертензии, тогда добавляются лекарства для лечения этой патологии.
- Антиагреганты — предотвращают склеивание эритроцитов и тромбоцитов, а также дальнейшее их прилипание к внутренней стенке сосуда. В результате улучшается реология крови, снижается риск развития тромбов. Из препаратов этой группы чаще всего используется ацекардол, аспирин, также назначается клопидогрель.
- Бета-адреноблокаторы — по механизму действия стимулируют адренорецепторы в клетках миокарда, что приводит к снижению сократимости сердца. Это в свою очередь благотворно влияет на состояние и работоспособность органа. Препараты из этой группы противопоказаны при некоторых легочных заболеваниях. Сегодня чаще всего применяют метопролол, карведилол, бисопролол.
- Статины и фибраты — относятся к антихолестеринемическим медикаментам, поскольку способствуют замедлению роста уже имеющихся атеросклеротических бляшек и предотвращению образованию новых. В некоторой степени могут облегчить тяжесть течения приступа ИБС. Из этой группы чаще всего назначается ловастатин, симвастатин, розувастатин, аторвастатин. Повышать уровень липопротеидов высокой плотности, имеющих антиатерогенное значение, могут фибраты, среди которых наиболее известен фенофибрат.
В зависимости от показаний и сопутствующей патологии больному могут назначаться нитраты (расширяют венозное русло и тем самым снимают нагрузку с сердца), антикоагулянты (не позволяют образовываться тромбам), диуретики (петлевые или тиазидные). Также могут назначаться антиаритмические средства в виде амиодарона для лечения и профилактики расстройства ритма.
Видео: Какие препараты применяют для лечения ишемической болезни сердца (ИБС)?
Натуральные гиполипидемические средства
В комплексной терапии могут использоваться такие гиполипидемические средства, как аспирин и поликозанол. Последнее название является общим термином для длинноцепных спиртов, которые производятся из растительных восков. На сегодня нередко определяются в различных пищевых добавках.
В процессе применения поликозанол не оказывает негативное влияние на коагуляцию, при этом способствует повышению концентрации липопротеидов высокой плотности и снижению фракции “вредных” липопротеидов низкой плотности. Дополнительно вещество оказывает антитромбоцитарное действие.
Эндоваскулярная коронароангиопластика
Является альтернативой открытому оперативному вмешательству. Используется при различных формах ИБС, даже в случае прогрессирования патологии и с целью профилактики осложнений. Этот метод сочетает коронароангиопластику и эндоваскулярные технологии, зачастую представленные транслюминальным и чрезпросветным инструментарием.
Для расширения спазмированных сосудов, из-за которых возникает ишемия миокарда, чаще всего используется стентирование, реже — балонная ангиопластика. Все манипуляции выполняются под контролем коронарной ангиографии и рентгеноскопии. Для введения требуемого инструментария выбирается крупный сосуд, в основном предпочтение отдается бедренной артерии.
Видео: Стентирование коронарных артерий
Хирургическое лечение
При некоторых обстоятельствах ишемическая болезнь сердца не поддается медикаментозному лечению. Тогда рассматривается вариант оперативного вмешательства, в частности, аортокоронарное шунтирование. Цель этой методики заключается в соединении коронарных сосудов с аортой посредством аутотрансплантанта (представленного, в основном, большой подкожной веной).
Основные показания к хирургическому вмешательству при ИБС:
- множественное поражение венечных сосудов;
- определение стволового стеноза в районе левого венечного сосуда;
- определение устьевых стенозов в районе правого или левого венечного сосуда;
- стеноз переднего венечного сосуда, который не поддается ангиопластике.
Оперативное лечение не может проводится в том случае, когда у больного определяются множественные поражения периферических венечных сосудов, располагаемые диффузно. Также противопоказанием считается низкая сократительная способность миокарда, наличие сердечной недостаточности в стадии декомпенсации и постинфарктное состояние, которому не больше 4 мес.
Немедикаментозное лечение
Консервативная терапия при необходимости может дополняться немедикаментозными методами воздействия, которые также помогают улучшить состояние миокарда.
Основные методы лечения немедикаментозного направления:
- Гирудотерапия — известна как лечение пиявками. В слюне этих существ имеются составляющие с антиагрегантным действием, в результате чего проводится профилактика тромбообразований. Об эффективности метода судить сложно, поскольку он не имеет одобрения из сферы доказательной медицины.
- Ударно-волновая терапия сердца — для реализации методики используется низкая мощность ударных волн. Под их действием начинают образовываться в миокарде новые сосуды, что заметно улучшает кровоснабжение в тканях. Подобное как раз необходимо для уменьшения зоны ишемии. Неинвазивный способ чаще всего используется при отсутствии эффективности от консервативного и хирургического лечения. По мнению некоторых исследователей, улучшение перфузии миокарда наблюдается практически у 60% больных.
- Усиленная наружная контрпульсация — по способу проведения подобна на внутреннюю контрпульсацию. Относится к безоперационным методам и основывается на работе специальных воздушных манжет, которые надеваются на ноги. За счет резкого выкачивания воздуха из манжет в период систолы снижается давление в сосудистом русле, а значит снимается нагрузка сердца. При этом в период диастолы кровеносное русло наоборот усиленно наполняется кровью, что позволяет улучшить состояние миокарда. После большого исследования в США метод получил одобрение и теперь широко используется в клиниках.
Прогноз
Заключение по развитию заболевания во многом зависит от выраженности клиники и тяжести структурных изменений в миокарде. В большинстве случаев дается относительно неблагоприятный прогноз, поскольку независимо от проводимого лечения обратить болезнь вспять невозможно. Единственное, терапия помогает улучшить самочувствие больного, сделать приступы реже, в некоторых случаях удается заметно повысить качество жизни. Без лечения болезнь очень быстро прогрессирует и приводит к летальному исходу.
Источник: arrhythmia.center
