Тромбоцитопения — стала частой темой в Ваших письмах. Меня часто спрашивают – что это такое, «когда в крови не хватает тромбоцитов»? Проблема серьёзная и не только потому, что вопросов много. А ещё и потому… Впрочем, из дальнейшего станет совершенно ясно – почему.
Так что же всё-таки за болезнь такая «когда в крови не хватает тромбоцитов»? И к чему это может привести? И поправимо ли это?
Что такое тромбоцитопения?
Чтобы легче нам было разговоры говорить, надо сразу определиться с терминологией. То есть, как и что правильно называть.
Когда в крови не хватает тромбоцитов, а точнее когда их количество в крови уменьшено, тогда врачи говорят о тромбоцитопении. А нижняя граница нормального количества тромбоцитов в периферической крови – 150000 в 1 мкл. Всё, что ниже этой границы – относят к тромбоцитопениям.
И сразу должен сказать, что в подавляющем большинстве случаев это патологическое состояние – приобретенное.
нечно, бывает и врождённая тромбоцитопения. Но это редкость. Причём я не обижу врачей, если скажу, что многие из них уже подзабыли (не знал, не знал, да и забыл) откуда есть пошли тромбоциты. И совсем не лишним для моих коллег будет освежить в памяти некоторые детали происхождения тромбоцитов, их жизни и, если хотите, и смерти тоже. Я для чего всё это говорю. Да для того лишь, чтобы любезные нашему сердцу пользователи не удивились некоторой «заглубленности» излагаемого материала.
Итак, тромбоцитопения может возникать вследствие уменьшения «рождаемости» тромбоцитов, увеличения их «смертности» в периферических артериях и венах или в том случае, если они где-то прячутся (или как говорят мои коллеги «секвестрируются». Дифференциация (т.е. разграничение) этих форм тромбоцитопений возможна. Но только в результате исследования костного мозга. В норме при микроскопическом исследовании в поле зрения от 3 до 7 мегакариоцитов. Увеличение количества последних свидетельствует о возрастании секвестрации («упрятывании» или накоплении) в селезёнке (тогда говорят о гиперспленизме) и/или о повышенном разрушении («умирании») тромбоцитов там же. Как правило, если в периферической крови содержится более 50000 тромбоцитов в 1 мкл, то о выраженной кровоточивости говорить не приходится.
Советы больным тромбоцитопенией
- Людям, страдающим тромбоцитопениями, следует помнить о необходимости обращения к врачу в случае любой травмы, даже безобидной на первый взгляд. А ещё лучше, если больной человек травм будет избегать.
- Нелишним будет, наверное, сказать и о том, что надо бы этим людям избегать и клизм, и вообще ректальные исследования свести к минимуму, и внутримышечные инъекции им не надо бы выполнять. А при внутривенных инъекциях, место вкола иглы следует прижать (в пределах разумного) на 10-12 минут.
- Вообще этим людям надо к себе относиться, как бы это лучше и точнее сказать, с любовью и вниманием. Прежде чем приобрести зубную щётку надо поинтересоваться – не слишком ли твёрдая щетина у неё. А опасные бритвы, зубные нити вообще исключить из «своего рациона».
И ещё – больным с тромбоцитопениями нельзя применять препараты, которые подавляют функцию тромбоцитов. Например, нестероидные противовоспалительные средства – та же Ацетилсалициловая кислота и все её производные, производные пиразолидиндиона: Бутадион, Пирабутол, Реопирин; производные фенилпропионовой, фенилуксусной, индолуксусной и антраниловой кислот: Ибупрофен, Ортофен, Индометацин, Напроксен, Пироксикам и др.
Какой бывает тромбоцитопения
Давайте рассмотрим некоторые формы или виды тромбоцитопений.
- Иммунная тромбоцитопения. Эта форма заболевания возникает в результате повышенного разрушения тромбоцитов под воздействием антител. Т.е. в организме больного человека возникает такое состояние, когда собственные тромбоциты становятся как бы «чужими», или «неузнаваемыми» и, как следствие, иммунная система, будучи постоянно на страже, сразу же вырабатывает против своих, но «неузнанных» тромбоцитов антитромбоцитарные антитела.
о заболевание возникает у здоровых до этого людей. Аналогичный симптомокомплекс может сочетаться с хроническим лимфолейкозом, лимфомой, системной красной волчанкой.Выявляемый при этом уровень тромбоцитов чаще всего становится ниже 50000 в 1 мкл. Количество же мегакариоцитов в костном мозге остаётся нормальным либо незначительно повышенным. Надо отметить, что хроническая форма заболевания отмечается, как правило, у взрослых и в этом случае далеко не всегда удаётся выявить провоцирующий фактор, а вот острая форма (иммунная тромбоцитопеническая пурпура) развивается чаще всего у детей через 10-15 дней после перенесенной вирусной инфекции. Эта форма болезни имеет свойство спонтанно заканчиваться в течение полугода – чаще через 5-6 недель. Иммунная тромбопеническая пурпура – это самое частое нарушение гемостаза у детей. При хронической форме спонтанные ремиссии редки; у подавляющего большинства больных полная или частичная ремиссия отмечается либо в результате применения глюкокортикоидов, либо после оперативного вмешательства – удаления селезёнки (спленэктомии).
Глюкокортикоидные препараты назначают немедленно после выявления признаков тромбоцитопении. Дозировок намеренно не называю, потому что назначение глюкокортикоидов это не прерогатива самого заболевшего человека. Для увеличения тромбоцитов в периферической крови необходима, как правило, двухнедельная терапия глюкокортикоидами. И как только количество тромбоцитов становится более чем 100000 в 1 мкл дозу глюкокортикоидного препарата постепенно начинают снижать. Полная ремиссия после лечения только глюкокортикоидами отмечается у четверти больных.
Удаление селезёнки – спленэктомия – выполняется больным, которым не удаётся добиться желаемого эффекта от применения глюкокортикоидов, или применение их может дать (уже дало) серьёзные осложнения, или же применение их дало временный положительный эффект и тромбоцитопения вновь и вновь рецидивирует. В ответ на многочисленные письма с вопросами и вопросами- утверждениями типа: «Моему сыну (дочери, племяннику, брату и т.д.) наши врачи предлагают операцию по удалению селезёнки, а мы не уверены, надо ли?» ( или, «но мы не соглашаемся») скажу вот что – эта операция зачастую является жизнеспасающей при угрожающем кровотечении и я, как опытный врач-хирург, знаю много примеров тому, когда родственники не соглашались на выполнение этой операции… Кусать локти – это в духе нашего народа, к сожалению.
Обычно после спленэктомии наблюдается быстрый подъём уровня тромбоцитов. Не могу не сказать о том, что спленэктомия далеко не безобидная и далеко не простая операция. Эта операция, ещё раз повторю, выполняется только по жизненным показаниям – в случае кровотечения, не поддающегося консервативной терапии. Перед спленэктомией вводят пневмококковую вакцину, а после неё – продолжают клюкокортикоидную терапию до нормализации числа тромбоцитов. И лишь потом их постепенно отменяют.
После операции ремиссия наступает у двух третей больных хронической формой иммунной тромбоцитопенией. Иногда бывают казуистические случаи (а как же без них?). Это когда после выполнения спленэктомии – снова рецидив и причиной тому является наличие добавочной селезёнки, которую можно обнаружить с помощью изотопных методов исследования. В этих случаях удаление добавочной селезёнки может привести к ремиссии. Ну а если и операция не привела к успеху, если и после неё сохраняется выраженная тромбоцитопения с кровоточивостью. Тогда показаны иммуносупрессоры – Циклофосфан (Циклофосфамид, Цитоксан, Эндоксан) или Винкристин длительными курсами. У многих больных, несмотря на низкие показатели уровня тромбоцитов (иногда даже ниже 30000 в 1 мкл) нет выраженной кровоточивости. Что делать тогда? В таких случаях длительная терапия иммуносупрессорами безосновательна.
Я не устану повторять, что лечение тромбоцитопений без участия врача – очень опасно. Иногда повышение числа тромбоцитов в периферической крови способно вызвать длительное применение антигонадотропных препаратов (например Даназола, Данола, Дановала). Особенно эффективно применение вышеназванных препаратов у людей старше 45 лет. При иммунной тромбоцитопении перед предстоящей хирургической операцией или при тяжёлых кровотечениях показано переливание тромбоцитарной массы. Но перелитые тромбоциты недолго циркулируют в русле – быстро разрушаются. В этих же случаях применяют Иммуноглобин. Ещё раз скажу, доз я не указываю намеренно.
- Диагноз лекарственной тромбоцитопении устанавливается на основании единовременности развития тромбоцитопенической пурпуры и приёма того или иного препарата. Так какие же препараты чаще всего могут стать провоцирующими? Вот они: противоопухолевые средства, эстрогены, тиазидные диуретики, спиртсодержащие средства, хинидин, гепарин, золотосодержащие препараты, сульфанилаимиды.
Существует давнее правило, которым нельзя пренебрегать – у больных с тромбоцитопениями неустановленного происхождения надо отказаться от приёма всех лекарственных средств, кроме тех, конечно, без которых жизни больного возникает угроза.
Часто тромбоцитопения исчезает через несколько дней после исключения лекарственного препарата её спровоцировавшего, но иногда может сохраняться и несколько недель и даже месяцев. Например, препараты золота крайне медленно элиминируются из организма.
- Часто на страницах писем наших читателей встречаются вопросы – а может ли быть тромбоцитопения из-за переливания крови, или во время беременности, или при «ветрянке» (так чаще всего называют ветряную оспу), при системной красной волчанке, при краснухе? Да может. После переливания крови, особенно после массивных переливаний или в результате применения аппарата искусственного кровообращения. Довольно легко корригируется трансфузией (переливанием) тромбоцитарной массы. И во время беременности тоже может быть – до 10 % беременных в той или иной степени переносят тромбоцитопению, но обычной без серьёзных последствий для самой женщины и плода.
Но надо знать, что если женщина страдает хронической иммунной тромбоцитопенией, то у ребёнка – повышенный риск развития тяжёлой тромбоцитопении, что довольно часто выявляется в форме внутричерепных кровоизлияний.
И при ветряной оспе может развиться и потом исчезнуть бесследно. И при краснухе – редко, правда – у одного из 3-4 тысяч больных. При системной красной волчанке кроме тромбоцитопении отмечается, как правило, и малокровие (анемия) и уменьшение количества лейкоцитов (лейкопения). И при цитомегаловирусной инфекции и при инфекционном мононуклеозе может развиться тромбоцитопения, увеличение селезёнки (спленомегалия). Хотя о них, как о провокаторах тромбоцитопении в письмах не спрашивали. Но ведь могут спросить.
Из других причин развития тромбоцитопении можно назвать туберкулёз, онкологические заболевания (в том числе и опухолевые заболевания крови), миелофиброз, коагулопатии (нарушения в системе свёртывания крови), недостаток в организме витамина В –12, фолиевой кислоты, различные бактериальные, вирусные и риккетсиозные инфекции.
Как ни печально об этом говорить, но приходят письма и от людей, участвовавших в ликвидации аварии на Чернобыльской АЭС, т.е.
trong>в той или иной степени перенёсших лучевую болезнь. Низкий поклон этим людям! Да. И в этом случае развивается тромбоцитопения, а точнее – панцитопения – когда снижается уровень содержания не только тромбоцитов, но и всех клеток крови, особенно наиболее чувствительных к действию ионизирующих излучений – лимфоцитов (развивается лимфопения), нейтрофилов ( развивается нейтропения) и тромбоцитов – понятно что развивается. - А вот теперь о самом грустном. В самом начале заметки я писал о том, что эта тема становится болезненной в буквальном и переносном смысле. И вот почему… Уже ни для кого не секрет, что ВИЧ – инфекция приобретает характер эпидемии. Если уже не приобрела. Причём количество ВИЧ-инфицированных, которые зарегистрированы отнюдь не соответствует истинному количеству их. И гуляют ретровирусы по плоти человеческой (ломая при этом и души и тромбоциты тоже, коль скоро мы об этом сейчас говорим). Тромбоцитопения очень часто является самым первым проявлением ВИЧ-инфекции. Наряду с нейтропенией, лимфопенией и умеренным повышением СОЭ (скорости оседания эритроцитов).
- Надо помнить и о существовании так называемой сосудистой пурпуры. Это заболевание развивается при нормальном функциональном состоянии тромбоцитов и нормальных показателях свертывающей системы крови как результат длительной глюкокортикоидной терапии, а также как проявление простой пурпуры, старческой пурпуры, аллергической пурпуры, цинги, амилоидоза, холодовой глобулинемии (криоглобулинемии), синдрома Иценко – Кушинга (в основе которого лежит избыточная продукция кортикостероидных гормонов, что ведёт к гиперкортицизму).
Врач обязательно должен участвовать в лечении!
Излагая этот материал, я неоднократно повторялся, что лечение тромбоцитопений должно проводиться при обязательном участии врача. Хотя бы потому уже, что для того, чтобы успешно лечиться надо правильно разобраться в причинах, вызвавших тромбоцитопению.
Именно поэтому называя медикаменты, используемые в лечении, я избегал указания дозировок. В каждом конкретном случае врач подберёт именно для больного подходящую дозу. Нет и быть не может унифицированных доз. Схемы всегда таят в себе опасность. Опасность упрощенческого подхода к лечению больного человека.
Знаете, чем отличаются врачи от фельдшеров (да простят меня фельдшера!). Или вернее, чем должны они отличаться друг от друга. Тем лишь, что врач (я имею в виду только настоящих врачей, способных мыслить, анализировать, обобщать, сострадать, читать книги, побуждающие думать) на биохимическом, биофизическом, клеточном и ином уровне анализирует причины возникновения того или иного заболевания, всякий раз пытаясь влезть в самую суть состояния больного человека (обязательно учитывая и психологическое состояние). Фельдшеру это не позволяет сделать не его нежелание или нелюбовь к больным, а просто отсутствие глубоких знаний, дать которые способен лишь медицинский ВУЗ. При условии, если обучавшийся в нём человек хотел получить эти знания, а не только диплом, позволяющий назваться врачом.
Есть знаменитое увещевание Герберта Спенсера. Оно гласит: «Есть принцип, ставящий преграду перед всякой информацией; его приводят как доказательство против любого аргумента, и он не может не обречь человека на вечное невежество. Это принцип презрения ещё до изучения». Так вот, лишь тогда фельдшер выше врача, если последний следует этому принципу – принципу презрения ещё до изучения. Да и не врач он тогда, а просто человек, имеющий диплом врача. Это не одно и то же.
Лечение лекарственными травами
А вот теперь я назову лекарственные травы, используя которые, можно бороться и побеждать. Это:
- цветки Акации белой
- кожура Апельсинов
- семена Арбуза обыкновенного
- плоды Рябины черноплодной (Аронии черноплодной)
- плоды Арахиса подземного
- настойка цветков Арники горной (осторожно!)
- трава Астрагала шерстистоцветкового
- настои и отвары корневищ Бадана толстолистного
- настойка и настой из листьев Барбариса обыкновенного
- настойка листьев Барбариса амурского
- отвар травы Барвинка малого
- сок Вербейника обыкновенного
- ягоды Винограда (начинать с 200 г – за 1,5 часа до завтрака, за 2 часа до обеда и за 1 час до ужина)
- порошок из высушенных листьев Винограда (по 200 г внутрь) дают как маточное кровоостанавливающее
- отвар плодоножек Вишни обыкновенной
- препараты Водяного перца
- настой травы, бутонов и цветков Гвоздики пышной (нельзя применять беременным женщинам из-за опасности выкидыша)
- препараты Герани кроваво-красной
- препараты из корневищ Горца змеиного (змеевика)
- отвары и настои из корня и травы Гравилата городского
- кора Дуба обыкновенного
- настой и свежий сок травы Дымянки лекарственной
- настой Зопника клубненосного (1 столовую ложку травы залить 1 стаканом кипятка и настоять 4 часа; принимать по 40-50 мл 3 раза в день за 25-30 минут до еды)
- настой Зюзника европейского (1 столовую ложку травы залить 200 мл крутого кипятка, настаивать до охлаждения, после чего процедить; принимать по 40-50 мл 4 раза в день за полчаса до еды)
- Ива белая – применять можно и настойку и отвар и порошок коры (по 1 г 3-4 раза в день перед едой)
Отмечу, что несмотря на причудливость названий некоторых растений все они распространены на территории нашей страны и отнюдь не экзотичны. Как готовятся отвары, настои и настойки знают многие, если не большинство, тем паче в сельской местности.
Правда, не иссякают письма даже из сёл и деревень Центральной России, Сибири с просьбой прислать им настойку Подорожника, или отвар Зверобоя продырявленного. Помилуйте, люди добрые. Вы ходите по Подорожнику и Зверобою. Смотрите под ноги. Читайте старые (и новые) книги и рукописи, посвящённые этим замечательным растениям и другим лекарственным средствам. Вся аптека у Вас под ногами. Это не призыв к самолечению. Это призыв к разумному подходу в лечении того или иного недуга.
Вы можете помочь врачу в излечении себя или своих родных и близких.
Если, конечно, врач способен идти на сотрудничество с Вами (а он должен это делать), если он преисполнен искреннего желания помочь Вам, а не ничем немотивированного снобизма.
Убеждён, знаю, что в России огромное число вдумчивых врачей, уверенно, умело применяющих и апитерапию, и траволечение, и скальпель, и … Одним словом, всё, что имеется в арсенале медицины, в тысячелетней сокровищнице врачебных знаний. Накопление врачебных знаний началось задолго до Авиценны и Гиппократа.
И тогда, и сейчас, и впредь слово врача значило, значит и будет значить очень много. Если, конечно, это доброе, из души рвущееся слово. Если врач не будет способен сказать больному человеку или родственнику тяжелобольного: «А что Вы хотите? Это заболевание неизлечимо» и, повернувшись, спокойно уйти. Ну, а если, паче чаяния, Вам не очень повезло и Вы не встретили такого врача, то старайтесь помочь себе сами.
Люди, попавшие в кораблекрушение, способны спасти себе жизнь, не дожидаясь или не дождавшись помощи от спасательных служб. Таким примерам несть числа.
Все письма в рубрике «Сердце и сосуды»
Источник: horoshev.ru
Описание
Тромбоциты, или “кровяные пластинки”, — очень мелкие безъядерные составляющие, образуемые в костном мозге вместе с другими видами клеток крови. Они проходят через кровеносные сосуды в места поражения и под действием броуновского движения склеиваются, что позволяет остановить кровотечение, которое может произойти в результате разрыва кровеносного сосуда.
Процесс слипания тромбоцитов еще называется коагуляцией. При этом образованный кровяной сгусток — тромбом. Если тромбоцитов недостаточно, тогда и возникает тромбоцитопения.
Нормальный показатель тромбоцитов у взрослых составляет от 150 000 до 450 000 тромбоцитов на микролитр крови. Количество тромбоцитов менее 150 000 тромбоцитов на микролитр ниже нормы указывает на наличие тромбоцитопении.
Наибольший риск развития кровотечения наблюдается при значительном снижении количества тромбоцитов — менее 10 000 или 20 000 клеток на микролитр. Мягкое кровотечение иногда возникает, когда количество тромбоцитов меньше 50 000 на микролитр.
Механизмы развития тромбоцитопении могут быть следующие:
- Костный мозг не вырабатывает тромбоцитов в достаточном количестве.
- Костный мозг производит достаточное количество тромбоцитов, но организм самостоятельно их уничтожает (аутоиммунные процессы) или активно их использует (кровотечения).
- Селезенка (орган-кладбище клеток крови) в большом количестве уничтожает тромбоциты.
- Вышеуказанные факторы комбинируются, что также может привести к низкому количеству тромбоцитов.
Тромбоцитопения может быть физиологической, если наблюдается незначительное снижение тромбоцитов на фоне менструации у женщин, нарушенного питания и пр.
Основные факты о тромбоцитопении:
- Женщины болеют чаще, чем мужчины. При этом в детском возрасте ситуация обстоит иначе. От 2 до 8 лет ТП чаще определяется у мальчиков.
- Наибольшая частота заболеваемости наблюдается в возрасте до 20 лет и после 50 лет.
- У ¾ новорожденных с низким весом определяется тромбоцитопения
- У 5% больных развивается сильная кровопотеря или кровоизлияние в мозг из-за чего они погибают.
- При беременности у 7% женщин во второй половине срока диагностируется тромбоцитопения.
Причины
Многие факторы могут вызывать тромбоцитопению, поэтому выделяют наследственные и приобретенные ТП. “Унаследованные” — это когда через родителей был передан пораженный ген потомству. “Приобретенные” — это когда заболевание развивается на протяжении жизни. Иногда причина заболевания неизвестна, тогда говорят об идиопатической тромбоцитопении.
Тромбоцитопения может развиться по следующим причинам:
Костный мозг не делает тромбоциты в достаточном количестве
Костный мозг — это губчатая ткань, находящаяся внутри костей. Он содержит стволовые клетки, которые развиваются в различные клетки крови: эритроциты, лейкоциты и тромбоциты. Когда стволовые клетки повреждаются нарушается весь процесс гемопоэза, в результате чего тромбоцитам неизчего образовываться.
- Рак
Раковое состояние по типу лейкемии или лимфомы может повредить костный мозг и уничтожить стволовые клетки крови. Лечение рака также негативно сказывается на количестве тромбоцитов, именно поэтому при радиационной и химиотерапии чаще всего диагностируется тромбоцитопения.
- Апластическая анемия
Это редкое и серьезное заболевание крови способствует прекращению образования в костном мозге достаточного количества новых клеток крови. В конечном итоге это влияет на количество тромбоцитов.
- Токсичные химические соединения
Воздействие многих токсичных химических веществ по типу пестицидов, мышьяка и бензола может замедлить производство тромбоцитов.
- Медикаменты
Некоторые лекарства, такие как диуретики и хлорамфеникол, могут замедлять синтез тромбоцитов. Хлорамфеникол (антибиотик) редко используется в Соединенных Штатах и других странах мира. Обычные безрецептурные лекарства, такие как аспирин или ибупрофен, также могут влиять на тромбоциты.
- Алкоголь
Алкогольные напитки способны замедлить производство тромбоцитов. Временное снижение их количества довольно распространено среди употребляющих алкоголь, особенно если они едят продукты с низким содержанием железа, витамина B12 или фолиевой кислоты.
- Вирусные заболевания
Ветряная оспа, эпидемический паротит, краснуха, вирус Эпштейна-Барра или парвовирус могут на некоторое время уменьшать количество тромбоцитов. Люди, у которых СПИД, также часто страдают тромбоцитопенией.
- Генетическая предрасположенность
Некоторые генетические состояния могут вызвать снижение количества тромбоцитов в крови. Примеры включают синдромы Вискотта-Олдрича и Май-Хегглина.
Организм разрушает собственные тромбоциты
Низкое количество тромбоцитов может определяться, даже если костный мозг создает достаточное количество тромбоцитов. Тело может разрушить свои тромбоциты из-за аутоиммунных заболеваний, определенных лекарств, инфекций, хирургии, беременности и некоторых состояний, которые вызывают повышенную коагуляцию.
- Аутоиммунные заболевания
Возникают при ошибочном уничтожении иммунной системой организма тромбоцитов и других клеток крови. Если аутоиммунное заболевание приводит к разрушению тромбоцитов, тогда может развиться тромбоцитопения.
Одним из примеров такого типа аутоиммунного заболевания является иммунная тромбоцитопения (ИTП). При этом расстройстве развивается непрекращающееся кровотечение, то есть кровь не сворачивается, как следует. Предполагается, что аутоиммунный ответ вызывает большинство случаев ИTП.
К другим аутоиммунным заболеваниям, при которых разрушаются тромбоциты, относится волчанка и ревматоидный артрит.
- Медикаменты
Реакция на некоторые лекарства может выражаться в разрушении организмом собственных тромбоцитов. Примерами лекарств, которые могут вызвать подобное расстройство, служат хинин; антибиотики, содержащие сульфат; и некоторые лекарства против судорог, такие как дилантин, ванкомицин и рифампицин.
При лечении гепарином может также развиться патологическая реакция, приводящая к тромбоцитопении. Это состояние называется гепарин-индуцированной тромбоцитопенией (ГИТП). Ее развитие чаще всего связано с больничным лечением.
При ГИТП иммунная система организма атакует вещество, образованное гепарином и белком, расположенным на поверхности тромбоцитов. Эта атака активирует тромбоциты, и они начинают образовывать сгустки крови. Тромбы могут образовываться глубоко в ногах (тромбоз глубоких вен), или они разрываются и перемещаются в легкие (легочная эмболия).
- Инфекционное заболевание
Низкое количество тромбоцитов может быть результатом насыщения крови бактериальной инфекцией. Вирусы, такие как мононуклеоз или цитомегаловирус, также могут приводить к недостаточному количеству тромбоцитов.
- Хирургия
Тромбоциты могут быть разрушены, когда они проходят через искусственные сердечные клапаны, трансплантаты кровеносных сосудов или аппараты и трубки, используемые для переливания крови или шунтирования.
- Беременность
Примерно у 5% беременных женщин развивается мягкая тромбоцитопения, особенно в предродовой период. Точная причина подобного нарушения неизвестна.
Дополнительно, некоторые редкие и серьезные заболевания могут привести к низкому содержанию тромбоцитов. Примерами подобного являются тромбоцитопеническая пурпура и диссеминированная внутрисосудистая свертываемость крови.
Видео: Почему падает уровень тромбоцитов
Клиника
На фоне как умеренных кровотечений, так и серьезных кровопотерь развиваются основные симптомы тромбоцитопении. Кровотечение может возникнуть внутри организма (внутреннее кровотечение), а также под кожей или на ее поверхности (внешнее кровотечение).
Признаки и симптомы могут появляться внезапно или со временем. У легкой тромбоцитопении часто нет признаков или симптомов. Как правило, она обнаруживается во время обычного лабораторного исследования крови.
При тяжелой тромбоцитопении может возникать кровотечение почти в любой части тела. В некоторых случаях большая кровопотеря приводит к неотложной медицинской помощи, за которой нужно своевременно обратиться.
Внешнее кровотечение обычно является первым признаком низкого количества тромбоцитов. На коже оно нередко выражается пурпурой или петехиями. Пурпура — фиолетовые, коричневые и красные синяки, которые могут возникать довольно легко и часто. Петехии — мелкие красные или фиолетовые точки на коже.
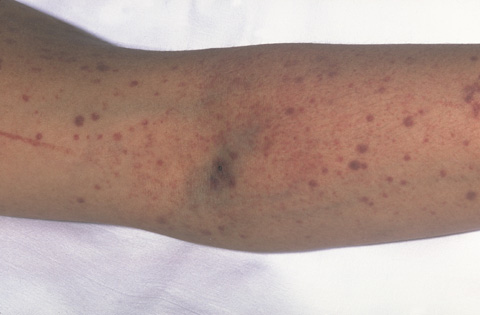
На фотографии видно пурпурные (синяки) и петехиальные (красные и фиолетовые точки) образования на коже. Кровотечение под кожей вызывает появление пурпурного, коричневого и красного цвета.
Другие признаки внешнего кровотечения включают:
- Длительное кровотечение, даже из-за незначительных повреждений
- Кровотечение из рта или носа, а также во время чистки зубов
- Вагинальное кровотечение (особенно при тяжелом менструальном цикле)
- Кровотечения после операции, медицинских манипуляций или стоматологического лечения.
Внутреннее кровотечение кишечника или кровоизлияние в мозг является серьезным состоянием и может быть фатальным. Признаки подобной патологии включают:
- Кровь в моче / стуле или кровотечение из прямой кишки. При этом стул может быть с красными прожилками крови или темного окраса. (Прием добавок железа также может вызвать темный, смолистый стул.). Подобные симптомы более характерны для кровотечения с отделов ЖКТ
- Головные боли, головокружение, парезы, помутнение зрения и другие неврологические симптомы. Эти проблемы свойственны для кровоизлияния в мозг.
Диагностика
Заключительный диагноз тромбоцитопении ставится на основании истории болезни, физического осмотра и результатов анализов больного. При необходимости пациентом занимается гематолог. Это врач, который специализируется на диагностике и лечении заболеваний крови.
После диагностики тромбоцитопении важно, чтобы была определена причина ее развития. Для этого используются различные методы исследования: анализ истории болезни, лабораторные анализы и инструментальная диагностика.
История болезни
В ходе изучения истории болезни врач обязательно узнает у больного ответы на следующие вопросы:
- Какие лекарства принимаются, включая безрецептурные препараты и травяные средства. Также выясняется содержание хинина, который часто встречается в питьевой воде и продуктах питания.
- Есть ли заболевания крови у близких родственников.
- Было ли выполнено за последнее время переливание крови, часто ли меняются сексуальные партнеры, вводятся ли внутривенно лекарства и происходит ли контакт с зараженной кровью или вредными жидкостями на работе.
Физический осмотр
Во время физического осмотра могут быть определены симптомы кровотечения, такие как синяки или пятна на коже. Обязательно проводится проверка на наличие признаков инфекции, таких как лихорадка. Также прощупывается (пальпируется) живот, что позволяет определить увеличенную селезенку или печень.
Общий анализ крови
С помощью этого анализа измеряется уровень эритроцитов, лейкоцитов и тромбоцитов в крови. Для его проведения берется небольшое количество крови, обычно из пальца руки больного, и затем исследуется под микроскопом. При тромбоцитопении результаты этого теста покажут недостаточное количество тромбоцитов.
Мазок крови
По специальной методике проверяется внешний вид тромбоцитов, для чего используется микроскоп. Для этого теста также берется небольшое количество крови, чаще всего из пальца руки.
Исследование костного мозга
Для изучения функциональных возможностей костного мозга проводятся два теста — аспирацию и биопсию.
Аспирация костного мозга может быть сделана, чтобы выяснить, почему не создается достаточное количество клеток крови. Для этого теста врач берет образец костного мозга с помощью иглы, который далее исследуется под микроскопом. При патологии определяются дефектные клетки.
Биопсия костного мозга часто проводится сразу после аспирации. Для этого теста врач берет образец костного мозга через иглу. Далее ткань исследуется, для чего проверяется количество и типы клеток, включая тромбоциты.
Другие способы диагностики
В зависимости от показаний делается ультразвуковое исследование, компьютерная томография, магнитно-резонансная томография. При наличии сопутствующих заболеваний делается изучение пораженных органов.
Лечение
В зависимости от тяжести и причины тромбоцитопении назначают соответствующую терапию. Основная цель лечения:
- предотвратить смерть;
- снизить риск развития инвалидности;
- улучшить общее самочувствие пациента;
- повысить качество жизни больного.
При легкой степени ТП специфическое лечение не проводится. В таких случаях нередко достаточно придерживаться общих рекомендаций, даваемых больным с ТП, чтобы предотвратить случайное кровотечение. Также состояние больного часто улучшается при лечении основной причины болезни.
- Если ТП является реакцией на принимаемое лекарство, тогда врач может назначить другой препарат. Большинство людей выздоравливают после того, как были использованы подобные изменения.
- Для гепарин-индуцированной тромбоцитопении прекращение использования гепарина может быть недостаточным. В таких случаях должно обязательно назначаться другое средство, позволяющее предотвратить свертывание крови.
- Если иммунная система способствует снижению уровня тромбоцитов в крови, тогда врач может назначить лекарства для подавления иммунной реакции организма.
Лечение тяжелой формы тромбоцитопении
Для улучшения состояния больного с тяжелой формой тромбоцитопенией используются различные методы лечения: специальные лекарства, переливание крови / тромбоцитов или спленэктомия.
- Медикаменты
Врач может назначить кортикостероиды, которые также называются стероидами. С их помощью замедляется разрушение тромбоцитов. Эти лекарства вводятся через вену или принимаются в виде таблеток. Чаще всего в современной медицине используется преднизон.
Стероиды, используемые для лечения тромбоцитопении, отличаются от нелегальных стероидов, принимаемых некоторыми спортсменами, для повышения эффективности.
Дополнительно врач может назначить иммуноглобулины или лекарства, такие как ритуксимаб, которые помогают снизить реакцию иммунной системы. Эти лекарства вводятся через вену. Также могут быть назначены другие лекарства, такие как
элтромбопаг или ромиплостим, которые повышают количество тромбоцитов. Первый препарат принимается в виде таблеток, а второй — в качестве инъекций.
- Переливание крови или тромбоцитов
Используется для лечения людей с сильным кровотечением или с высоким риском кровотечения. Для выполнения этой процедуры делается внутривенный доступ, после чего вводится донорская кровь или тромбоцитарная масса.
- Спленэктомия
Во время этой операции проводится удаление селезенки. Чаще всего используется, если лечение лекарствами оказалось неэффективным. Главным образом показана взрослым, у которых диагностирована иммунная тромбоцитопения. Однако даже в таких случаях медикаменты часто являются первым видом лечения.
Профилактика
Возможность предотвратить тромбоцитопению зависит от конкретной причины ее развития. Существуют такие факторы риска, которые никак нельзя корректировать (возраст, пол, наследственность). Тем не менее, можно принять меры для предотвращения проблем со здоровьем, связанных с тромбоцитопенией. Например:
- Нужно избегать употребления алкоголя, поскольку он замедляет синтез тромбоцитов.
- Следует не контактировать с токсичными химикатами, такими как пестициды, мышьяк и бензол, которые могут замедлять производство тромбоцитов.
- Стоит избегать лекарств, которые в прошлом способствовали снижению количества тромбоцитов.
- Важно помнить о лекарствах, которые могут повлиять на коагуляцию и повысить риск кровотечения. Примерами таких лекарств являются аспирин и ибупрофен.
- При необходимости нужно поговорить с врачом о вакцинации от вирусов, которые могут повлиять на выработку тромбоцитов. В частности могут понадобиться вакцины против эпидемического паротита, кори, краснухи и ветрянки.
Жизнь с тромбоцитопенией
Если диагностирована тромбоцитопения, тогда нужно следить за любыми признаками кровотечения. При его наличии нужно немедленно сообщить об этом своему врачу.
Симптомы кровотечения могут появляться внезапно или со временем. Тяжелая тромбоцитопения нередко вызывает кровотечение почти в любой части тела, которое может привести к неотложной медицинской помощи.
Должны быть приняты меры по избежанию проблем со здоровьем, связанных с тромбоцитопенией. В частности, нужно вовремя принимать назначенные лекарства, а также избегать травм и повреждений. Если развилась лихорадка или имеются другие признаки инфекционного заболевания, нужно об этом сразу сообщить врачу.
Медикаменты
Нужно рассказать своему лечащему врачу обо всех лекарствах, которые принимаются, включая лекарства без рецепта, витамины, добавки и травяные средства.
Для снижения риска кровотечения следует избегать аспирин и ибупрофен, а также все лекарства, которые могут содержать их в своей рецептуре.
Раны и повреждения
Следует избегать всех травм, которые могут вызвать кровоподтеки и кровотечения. По этой причине не стоит принимать участие в спортивных состязаниях, таких как бокс, футбол или каратэ. Эти виды спорта чаще всего приводят к травмам, которые могут осложниться даже кровоизлиянием в мозг.
Другие виды спорта, такие как катание на лыжах или верховая езда, также подвергают больного на ТП возникновению травм, которые могут вызвать кровотечение. Чтобы подобрать безопасную физическую активность, следует проконсультироваться с врачом.
Во время езды на автомобиле нужно соблюдать меры предосторожности, такие как использование ремня безопасности. Если предстоит работа с ножами и другими острыми или режущими инструментами, тогда следует одевать защитные перчатки.
Если у ребенка обнаружена тромбоцитопения, нужно защитить его от травм, особенно повреждений головы, которые могут вызвать кровоизлияние в мозг. Также можно спросить у лечащего врача, нужно ли ограничивать деятельность ребенка.
Инфекционные заболевания
Если была удалена селезенка, тогда повышаются шансы заболеть определенными видами инфекций. Нужно следить за лихорадочным состоянием или другими признаками инфекции, о чем своевременно сообщается лечащему врачу. Дополнительно могут понадобиться вакцины для предотвращения заражения определенными инфекциями.
Прогноз
Тромбоцитопения может быть фатальной, особенно если кровотечение тяжелое или возникло кровоизлияние в головной мозг. Тем не менее, общий прогноз для людей, имеющих это заболевание, является хорошим, особенно если причина низкого уровня тромбоцитов обнаружена и лечится.
Видео: Как увеличить количество тромбоцитов в крови
Источник: arrhythmia.center
Что такое тромбоцитопения?
Тромбоцитопения – патологическое состояние, характеризующееся снижением количества тромбоцитов (красных кровяных пластинок) в кровяном русле до 140 000/мкл и ниже (в норме 150 000 – 400 000/мкл).
Морфологически тромбоциты представляют собой лишенные ядра небольшие фрагменты мегакариоцитарной цитоплазмы. Это самые маленькие кровяные элементы, которые происходят от мегакариоцита – самого крупного клеточного предшественника.
Красные кровяные пластинки образуются путем отделения участков материнской клетки в красном костном мозге. Этот процесс недостаточно изучен, однако известно, что он является управляемым – при повышенной потребности в тромбоцитах резко увеличивается скорость их образования.
Продолжительность жизни тромбоцитов относительно невелика: 8-12 дней. Старые дегенеративные формы поглощаются тканевыми макрофагами (около половины красных кровяных пластинок заканчивает свой жизненный цикл в селезенке), а на их место из красного костного мозга поступают новые.
Несмотря на отсутствие ядра, тромбоциты обладают множеством интересных особенностей. К примеру, они способны к активному направленному амебоподобному движению и фагоцитозу (поглощению чужеродных элементов). Таким образом, тромбоциты участвуют в местных воспалительных реакциях.
Наружная мембрана тромбоцитов содержит специальные молекулы, способные распознавать поврежденные участки сосудов. Обнаружив мелкое повреждение в капилляре, кровяная пластинка прилипает к пораженному участку, встраиваясь в выстилку сосуда в виде живой заплатки. Поэтому при снижении количества тромбоцитов в кровяном русле возникают множественные мелкие точечные кровоизлияния, называемые диапедезными.
Однако самая главная функция тромбоцитов состоит в том, что они играют ведущую роль в остановке кровотечения:
- формируют первичную тромбоцитарную пробку;
- выделяют факторы, способствующие сужению сосуда;
- участвуют в активации сложной системы свертывающих факторов крови, что в конечном итоге приводит к формированию фибринового сгустка.
Поэтому при значительной тромбоцитопении возникают опасные для жизни кровотечения.
Причины и патогенез тромбоцитопении
В соответствии с физиологическими особенностями жизненного цикла кровяных пластинок, можно выделить следующие причины возникновения тромбоцитопении:
1. Сниженное образование кровяных пластинок в красном костном мозге (тромбоцитопения продукции).
2. Повышенное разрушение тромбоцитов (тромбоцитопения разрушения).
3. Перераспределение тромбоцитов, вызывающее снижение их концентрации в кровяном русле (тромбоцитопения перераспределения).
Снижение образования тромбоцитов в красном костном мозге
 Тромбоцитопении, связанные со сниженным образованием тромбоцитов в красном костном мозге, в свою очередь можно разделить на следующие группы:
Тромбоцитопении, связанные со сниженным образованием тромбоцитов в красном костном мозге, в свою очередь можно разделить на следующие группы:
- тромбоцитопении, связанные с гипоплазией мегакариоцитарного ростка в костном мозге (недостаточное образование клеток-предшественников тромбоцитов);
- тромбоцитопении, связанные с неэффективным тромбоцитопоэзом (в таких случаях образуется нормальное, или даже повышенное количество клеток-предшественниц, однако по тем или иным причинам нарушается образование тромбоцитов из мегакариоцитов);
- тромбоцитопении, связанные с метаплазией (замещением) мегакариоцитарного ростка в красном костном мозге.
Гипоплазия мегакариоцитарного ростка красного костного мозга (недостаточная продукция клеток-предшественников тромбоцитов)
О гипоплазии мегакариоцитарного ростка говорят в тех случаях, когда костный мозг не в состоянии обеспечить ежедневное замещение 10-13% тромбоцитов (необходимость такой быстрой замены связана с небольшой продолжительностью жизни кровяных пластинок).
Наиболее частая причина гипоплазии мегакариоцитарного ростка – апластическая анемия. При этом заболевании происходит тотальная гипоплазия всех кроветворных клеток (предшественников эритроцитов, лейкоцитов и тромбоцитов).
Гипоплазию костного мозга с развитием тромбоцитопении могут вызвать многие лекарственные препараты, такие как: левомицетин, цитостатики, антитиреоидные средства, препараты золота.
Механизмы действия лекарств могут быть различны. Цитостатики оказывают прямое угнетающее влияние на костный мозг, а левомецитин может привести к тромбоцитопении лишь в случае идиосинкразии (индивидуальной повышенной чувствительности костного мозга к данному антибиотику).
Есть экспериментальные данные, доказывающие угнетение мегакариоцитарного ростка под действием алкоголя. В таких случаях тромбоцитопения не достигает крайне низких цифр (до 100 000/мкл), не сопровождается выраженными кровотечениями и исчезает через 2-3 дня после полного отказа от приема алкоголя.
Что касается инфекций, то чаще всего гипоплазию мегакариоцитарного ростка вызывают вирусы. Описаны случаи транзиторной тромбоцитопении после вакцинации живой коревой вакциной. Иногда угнетение мегакариоцитарного ростка вызывает вирус паротита (свинки), вирусы гепатитов А, В и С.
Непосредственное цитопатическое действие на мегакариоциты оказывает также вирус иммунодефицита человека. Нередко у ВИЧ-инфицированных развивается выраженная тромбоцитопения продукции.
Иногда причиной угнетения мегакариоцитарного ростка становятся генерализованные бактериальные или грибковые инфекции (сепсис). Чаще всего такого рода осложнения развиваются в детском возрасте.
Длительная гипоксия также может приводить к угнетению мегакариоцитарного ростка и слабо выраженной тромбоцитопении.
Врожденная мегакариоцитарная гипоплазия, как правило, является следствием тяжелых наследственных заболеваний, таких как анемия Фанкони (конституциональная апластическая анемия) и др.
Крайне редко встречается врожденная амегакариоцитарная тромбоцитопения, для которой характерно изолированное поражение мегакариоцитарного ростка костного мозга. Клинические проявления этого заболевания развиваются рано, но выражены умеренно.
Приобретенная изолированная амегакариоцитарная тромбоцитопеническая пурпура также является редким заболеванием, механизм развития которого до сих пор не изучен.
Неэффективный тромбоцитопоэз, как причина тромбоцитопении (нарушение образования тромбоцитов из клеток-предшественниц)
 Торможение образования тромбоцитов из клеток-предшественниц также может быть вызвано несколькими причинами.
Торможение образования тромбоцитов из клеток-предшественниц также может быть вызвано несколькими причинами.
Одной из причин такого рода тромбоцитопении может быть врожденный недостаток тромбопоэтина – вещества, стимулирующего образование тромбоцитов из мегакариоцитов. Сегодня эту патологию можно распознать при помощи определения уровня тромбопоэтина в крови.
Неэффективный тромбоцитопоэз характерен для мегалобластной анемии (анемии связанной с авитаминозом В12 и/или недостатком фолиевой кислоты). В таких случаях, вследствие авитаминоза, нарушается нормальное образование кровяных пластинок. Тромбоцитопения исчезает после назначения витаминотерапии.
Тромбоцитопоэз нарушается при тяжелой железодефицитной анемии, поскольку нормальный уровень железа в крови необходим для образования тромбоцитов и усвоения витамина В12 гемопоэтическими клетками.
Кроме того, нарушение тромбоцитопоэза может быть вызвано вирусными инфекциями, хронической алкогольной интоксикацией, а также некоторыми врожденными заболеваниями, при которых тромбоцитопения сочетается с тромбоцитопатией (образованием дефектных тромбоцитов).
К таким врожденным заболеваниям относятся редкая аутосомно-доминантная аномалия Мей-Хегглина, синдромы Бернарда-Сулье и Вискота-Олдрича и др.
Метаплазия (перерождение) мегакариоцитарного ростка в красном костном мозге, как причина тромбоцитопении
Метаплазия мегакариоцитарного ростка чаще всего возникает при следующих патологических состояниях:
1. Последние стадии рака (замещение костного мозга метастазами).
2. Онкологические заболевания системы крови (замещение опухолевыми клетками):
- лейкозы;
- миеломная болезнь;
- лимфомы.
3. Миелофиброз (замещение красного костного мозга фиброзной тканью).
4. Саркоидоз (замещение специфическими гранулемами).
В таких случаях, как правило, страдают все ростки кроветворной ткани, что проявляется панцитопенией (снижением количества клеточных элементов в крови – эритроцитов, лейкоцитов и тромбоцитов).
Повышенное потребление (разрушение) тромбоцитов
Ускоренное разрушение тромбоцитов является самой частой причиной тромбоцитопении. Как правило, повышенное потребление кровяных пластинок приводит к гиперплазии костного мозга, увеличению количества мегакариоцитов и, соответственно, к повышению образования тромбоцитов. Однако когда скорость деструкции превышает компенсаторные возможности красного костного мозга, развивается тромбоцитопения.
Тромбоцитопении разрушения можно разделить на обусловленные иммунологическими и неиммунологическими механизмами.
Разрушение тромбоцитов антителами и иммунными комплексами (иммунная тромбоцитопения)
Тромбоцитопения у лиц с нормальной продукцией кровяных телец в преимущественном большинстве случаев обусловлена разрушением тромбоцитов под влиянием различных иммунных механизмов. При этом образуются антитромбоцитарные антитела, которые можно обнаружить при специальном иммунологическом обследовании.
Для всех иммунных тромбоцитопений без исключения характерны следующие признаки:
- отсутствие выраженной анемии и лейкопении;
- размеры селезенки в пределах нормы, или увеличены незначительно;
- увеличение количества мегакариоцитов в красном костном мозге;
- снижение продолжительности жизни тромбоцитов.
При этом по типу развития различают три группы иммунологических тромбоцитопений:
1. Изоиммунные — обусловленные продукцией аллоантител (антител к антигенам тромбоцитов другого организма).
2. Аутоиммунные — обусловленные продукцией аутоантител (антител к антигенам тромбоцитов собственного организма).
3. Иммунные — спровоцированные приемом лекарственных препаратов.
Иммунные тромбоцитопении, возникающее при попадании в организм «чужих» тромбоцитов
Изоиммунные тромбоцитопении возникают при попадании в организм «чужих» тромбоцитов (переливание крови, беременность). К этой группе патологий относится неонатальная (младенческая) аллоиммунная тромбоцитопеническая пурпура, посттрансфузионная пурпура и рефрактерность (устойчивость) пациентов к переливанию крови.
Неонатальная аллоиммунная тромбоцитопеническая пурпура (НАТП) возникает при антигенной несовместимости матери и ребенка по тромбоцитарным антигенам, так что в кровь плода поступают материнские антитела, уничтожающие тромбоциты плода. Это достаточно редкая патология (1:200 – 1:1000 случаев), тяжесть которой зависит от силы иммунного ответа матери.
В отличие от несовместимости матери и плода по резус фактору, НАТП может развиться во время первой беременности. Иногда тромбоцитопения у плода возникает уже на 20-й неделе внутриутробного развития.
Патология проявляется генерализованной петехиальной сыпью (точечные кровоизлияния) на коже и слизистых оболочках, меленой (дегтеобразный кал, свидетельствующий о внутренних кровотечениях), носовыми кровотечениями. У 20% детей развивается желтуха. Особую опасность представляют внутримозговые кровоизлияния, которые развиваются у каждого третьего ребенка с НАТП.
Посттрансфузионная тромбоцитопеническая пурпура развивается через 7-10 дней после переливания крови или тромбоцитарной массы, и проявляется выраженными кровотечениями, геморрагической кожной сыпью и катастрофическим падением количества тромбоцитов (до 20 000/мкл и ниже). Механизм развития этого крайне редкого осложнения до сих пор не изучен.
Рефрактерность (нечувствительность) пациентов к переливанию тромбоцитов развивается крайне редко при повторных переливаниях препаратов крови, содержащих тромбоциты. При этом уровень тромбоцитов у больных остается неизменно низким, несмотря на поступление донорских кровяных пластинок.
Аутоиммунные тромбоцитопении
Аутоиммунные тромбоцитопении связаны с преждевременной гибелью тромбоцитов в результате действия антител и иммунных комплексов, выработанных к тромбоцитам собственного организма. При этом различают первичные (идиопатические, неизвестной этиологии) и вторичные (вызванные известными причинами) аутоиммунные тромбоцитопении.
К первичным относят острую и хроническую идиопатическую аутоиммунную тромбоцитопеническую пурпуру. Ко вторичным – множество заболеваний, при которых возникают аутоантитела к кровяным пластинкам:
- злокачественные опухоли лимфоидной ткани (хронический лимфолейкоз, лимфомы, лимфогранулематоз);
- приобретенная аутоиммунная гемолитическая анемия (синдром Эванса-Фишера);
- системные аутоиммунные заболевания соединительной ткани (системная красная волчанка, ревматоидный артрит);
- органоспецифические аутоиммунные заболевания (аутоиммунный гепатит, неспецифический язвенный колит, болезнь Крона, аутоиммунный тиреоидит, анкилозирующий спондилоартрит);
- вирусные инфекции (краснуха, ВИЧ, опоясывающий герпес).
Отдельно, как правило, выделяют аутоиммунные тромбоцитопении, ассоциированные с приемом медицинских препаратов. Список лекарственных средств, способных вызвать такого рода патологическую иммунную реакцию, достаточно длинный:
- Ампициллин;
- Аспирин;
- Пенициллин;
- Бисептол;
- Рифампицин;
- Гентамицин;
- Гепарин;
- Героин;
- Морфин;
- Ранитидин;
- Циметидин;
- Фуросемид;
- Цефалексин и др.
Для такой патологии характерна выраженная геморрагическая сыпь. Заболевание самоизлечивается при отмене препарата.
Неиммунные причины разрушения тромбоцитов
Прежде всего, повышенное разрушение тромбоцитов может происходить при патологиях, связанных с нарушением состояния внутренней выстилки сосудов, таких как:
- пороки сердца;
- постоперационные изменения (искусственные клапаны, синтетические шунты сосудов и т.п.);
- выраженный атеросклероз;
- поражение сосудов метастазами.
Кроме того, тромбоцитопения потребления развивается при синдроме внутрисосудистого свертывания, при ожоговой болезни, при длительном пребывании в условиях повышенного атмосферного давления или гипотермии.
Снижение количества тромбоцитов также может наблюдаться при сильной кровопотере и массивных трансфузиях (при внутривенном вливании большого количества растворов – так называемая тромбоцитопения разведения).
Нарушение распределения тромбоцитов
 В норме от 30 до 45% активных тромбоцитов кровяного русла находятся в селезенке, которая является своеобразным депо кровяных пластинок. При повышении потребности в тромбоцитах кровяные пластинки выходят из депо в кровь.
В норме от 30 до 45% активных тромбоцитов кровяного русла находятся в селезенке, которая является своеобразным депо кровяных пластинок. При повышении потребности в тромбоцитах кровяные пластинки выходят из депо в кровь.
При заболеваниях, сопровождающихся значительным увеличением селезенки, количество тромбоцитов, находящихся в депо, значительно увеличивается, и в отдельных случаях может достигать 80-90%.
При длительной задержке тромбоцитов в депо происходит их преждевременное разрушение. Так что со временем тромбоцитопения распределения переходит в тромбоцитопению разрушения.
Чаще всего такого рода тромбоцитопения происходит при следующих заболеваниях:
- цирроз печени с развитием портальной гипертензии;
- онкологические заболевания системы крови (лейкозы, лимфомы);
- инфекционные заболевания (инфекционный эндокардит, малярия, туберкулез и др.).
Как правило, при значительном увеличении селезенки развивается панцитопения (снижение количества всех клеточных элементов крови), а тромбоциты становятся более мелкими, что помогает в диагностике.
Классификация
Классификация тромбоцитопении по механизму развития неудобна по той причине, что при многих заболеваниях задействовано несколько механизмов развития тромбоцитопении.
Так, тромбоцитопения при алкоголизме обусловлена непосредственным угнетающим влиянием алкоголя на костный мозг с развитием гипоплазии мегакариоцитарного ростка, а также нарушением образования тромбоцитов из клеток-предшественниц. А в случае развития алкогольного цирроза печени с портальной гипертензией возникает спленомегалия (значительное увеличение селезенки), приводящая к тромбоцитопении перераспределения.
В случае злокачественных опухолей причиной тромбоцитопении может быть:
- вытеснение мегакариоцитарного ростка опухолевыми клетками;
- угнетение костного мозга токсинами;
- образование аутоантител к тромбоцитам с развитием иммунной тромбоцитопении разрушения;
- увеличение селезенки с возникновением тромбоцитопении перераспределения.
Тромбоцитопения является одним из ранних признаков ВИЧ-инфекции. При этом снижение количества тромбоцитов вызывается как непосредственным угнетающим влиянием вирусов на клетки мегакариоцитарного ростка, так и аутоиммунными реакциями. А при тяжелых инфекционных осложнениях — на стадии развернутого СПИД и увеличения селезенки с развитием тромбоцитопении перераспределения.
Недостатки патогенетической классификации учтены при разработке более простых вариантов.
Таким образом, все тромбоцитопении разделяются на первичные и вторичные (симптоматические). К первичным относят самостоятельные патологии (идиопатическая тромбоцитопеническая пурпура), а ко вторичным – те случаи, когда тромбоцитопения является осложнением основного заболевания (тромбоцитопения при лейкозе, циррозе печени, ВИЧ-инфекции и т.п.).
Кроме того, различают врожденные (неонатальная аллоиммунная тромбоцитопеническая пурпура) и приобретенные (острая или хроническая идиопатическая тромбоцитопеническая пурпура) тромбоцитопении.
Симптомы
 Независимо от причины возникновения тромбоцитопении, снижение количества кровяных пластинок в крови проявляется следующими симптомами:
Независимо от причины возникновения тромбоцитопении, снижение количества кровяных пластинок в крови проявляется следующими симптомами:
- склонность к внутрикожным кровоизлияниям (пурпура);
- кровоточивость десен;
- обильные менструации у женщин;
- носовые кровотечения;
- желудочно-кишечные кровотечения;
- кровоизлияния во внутренние органы.
Следует отметить, что перечисленные симптомы неспецифичны, и могут проявляться также при других патологиях. Например, при тромбоцитопатиях (продукции дегенеративных тромбоцитов), при заболеваниях сосудов микроциркуляторного русла, в том числе связанных с авитаминозом С (цинга).
Поэтому о тромбоцитопении можно говорить лишь в тех случаях, когда геморрагический синдром сопровождается снижением количества тромбоцитов в крови.
Степени тромбоцитопении
Выраженность симптомов тромбоцитопении зависит от степени снижения уровня тромбоцитов в крови. Так, если их концентрация в крови превышает 30 000 – 50 000/мкл, то заболевание может протекать субклинически.
В таких случаях возможно появление склонности к носовым кровотечениям, длительным и обильным месячным у женщин, а также к образованию внутрикожных кровоизлияний при незначительных повреждениях.
Так что легкую степень заболевания нередко обнаруживают случайно, при проведении планового обследования или исследования картины крови по поводу каких-либо других заболеваний.
При тромбоцитопении средней тяжести (20 000 – 50 000/мкл) появляется характерная геморрагическая сыпь – пурпура, которая представляет собой множественные мелкие кровоизлияния на коже и видимых слизистых оболочках, возникающие самопроизвольно.
Если уровень тромбоцитов в крови падает ниже 20 000/мкл, то возможно развитие тяжелых желудочно-кишечных кровотечений и кровоизлияний во внутренние органы.
Первичная тромбоцитопения. Идиопатическая аутоиммунная тромбоцитопеническая пурпура
Идиопатическая аутоиммунная тромбоцитопеническая пурпура (ИТП) – аутоиммунное заболевание, характеризующееся разрушением кровяных пластинок под действием аутоантител. При этом продукция кровяных пластинок в костном мозге — нормальная или повышенная. Причина возникновения патологии неизвестна.
Различают острую и хроническую формы течения заболевания. Острая форма характерна для детей, хроническая – для взрослых. Продолжительность заболевания при острой форме не превышает 6 месяцев.
Первичная тромбоцитопения у детей. Острая идиопатическая аутоиммунная тромбоцитопеническая пурпура
Острая идиопатическая тромбоцитопеническая пурпура (острая ИТП) развивается чаще всего у детей в возрасте 2-6 лет через 2-4 недели после перенесенной вирусной инфекции (реже вакцинации). В этом возрасте заболевание встречается с одинаковой частотой у мальчиков и девочек. Однако в период полового созревания девочки заболевают в 2 раза чаще.
Начинается процесс, как правило, бурно. Геморрагический синдром развивается быстро, часто внезапно. Характерными чертами пурпуры у детей являются:
- полихромность (буквально «разноцветность») – на коже можно обнаружить геморрагии различной окраски, от багровых до зеленоватых;
- полиморфность – встречаются как точечные (петехии), так и более крупные элементы (экхимозы);
- несимметричность;
- спонтанность возникновения (новые элементы обнаруживаются утром после сна).
Типичным симптомом острой ИТП являются кровотечения (носовые, из лунки удаленного зуба, у девочек пубертатного периода – маточные). В тяжелых случаях может наблюдаться мелена (дегтеобразный кал, характерный для желудочно-кишечных кровотечений), иногда видимая невооруженным глазом гематурия (содержание крови в моче). В дальнейшем может развиться постгеморрагическая анемия.
Кровоизлияния во внутренние органы и головной мозг встречаются относительно нечасто (2-4% случаев). Предвестниками тяжелых осложнений могут служить высыпания на слизистой оболочке рта, обильная кровоточивость, кровоизлияния в сетчатку глаза.
Приблизительно у 10% детей наблюдается умеренная спленомегалия (увеличение селезенки). Температура тела при отсутствии сопутствующих заболеваний – нормальная.
Длительность течения острой ИТП — 4-6 недель, реже — до 6 месяцев. Прогноз при острой форме заболевания — в целом благоприятен. Спонтанные ремиссии наблюдаются в 80% случаев.
Однако у определенной части больных острая ИТП переходит в хроническую форму. Предрасполагающими факторами к такому течению болезни являются:
- склонность к кровотечениям, наблюдавшаяся за полгода и более до появления криза;
- «беспричинное появление» криза;
- наличие у пациента очагов хронической инфекции;
- лимфоцитарная реакция в костном мозге;
- выраженные и упорные кровотечения в сочетании с генерализованной пурпурой, резистентные к проводимому лечению;
- развитие острой аутоиммунной идиопатической тромбоцитопенической пурпуры у девочек в период полового созревания.
У детей и подростков спонтанные ремиссии возможны и при хронической форме заболевания. В остальном хроническая идиопатическая тромбоцитопеническая пурпура протекает у детей, также как и у взрослых.
Первичная тромбоцитопения у взрослых. Хроническая идиопатическая аутоиммунная тромбоцитопеническая пурпура
 Хроническая идиопатическая тромбоцитопеническая пурпура (хроническая ИТП) развивается, как правило, в возрасте 20 – 40 лет. Женщины болеют значительно чаще мужчин (соотношение мужчин и женщин среди заболевших: 1,2 к 3).
Хроническая идиопатическая тромбоцитопеническая пурпура (хроническая ИТП) развивается, как правило, в возрасте 20 – 40 лет. Женщины болеют значительно чаще мужчин (соотношение мужчин и женщин среди заболевших: 1,2 к 3).
Заболевание развивается постепенно. При этом провоцирующий фактор, как правило, выявить не удается. Некоторые авторы отмечают связь с наличием очагов хронической инфекции (хронический тонзиллит), продолжительный контакт с некоторыми химическими веществами (краски, нитроэмали, пестициды).
Длительный период заболевание протекает в субклинической форме, и может быть выявлено случайно. Постепенно развивается геморрагический синдром, который может быть различной степени выраженности: от единичных синяков и петехиальных (точечных) внутрикожных кровоизлияний до выраженных кровотечений (кровохарканье, кровавая рвота, кровавый понос, видимая кровь в моче).
Геморрагии на коже располагаются, как правило, на передней поверхности туловища и конечностей. Нередко они появляются на месте инъекций. Кровоизлияния на коже лица, на конъюнктиве и слизистой оболочке губ, свидетельствуют о тяжелом течении заболевания.
В крайне тяжелых случаях происходят кровоизлияния в сетчатку глаза и головной мозг, развивается тяжелая анемия. Предвестником кровоизлияний в мозг могут быть геморрагические везикулы и буллы (наполненные кровью пузырьки и пузыри) на слизистой оболочке ротовой полости.
Спонтанное самоизлечение у взрослых больных наступает крайне редко.
Тромбоцитопения при беременности
Тромбоцитопения при беременности встречается у 7% женщин и развивается, как правило, в последнем триместре. При этом чаще всего наблюдается снижение количества тромбоцитов до 100 000 – 150 000/мкл, так что клинических проявлений не наблюдается. Лишь у 1% беременных регистрируется тромбоцитопения ниже 100 000/мкл.
Механизм развития данной патологии до конца не изучен. Предполагается, что в таких случаях могут иметь место как неиммунные (тромбоцитопеническое действие эстрогенов), так и иммунные механизмы (образование аутоантител к кровяным пластинкам).
Иммунная тромбоцитопения при беременности может представлять опасность для здоровья ребенка, поскольку антитела могут проникать через плаценту и вызывать разрушение тромбоцитов у плода.
Однако в большинстве случаев тромбоцитопении у беременных прогноз благоприятен – и для матери, и для ребенка. Исключением является тромбоцитопения при эклампсии.
Эклампсия протекает с тромбоцитопенией у 10-35% женщин, а в тяжелых случаях позднего гестоза снижение уровня тромбоцитов наблюдается у каждой. Нередко возникают серьезные осложнения, требующие экстренного вмешательства.
Источник: www.tiensmed.ru
