Нарушение мозгового кровообращения ишемического характера – это прекращение кровотока по церебральным сосудам вследствие закупорки их просвета или спазма. Если инсульт произошел по причине образования тромба, то показано применение тромболитических препаратов (тромболизис).
Что такое тромболизис при ишемическом инсульте
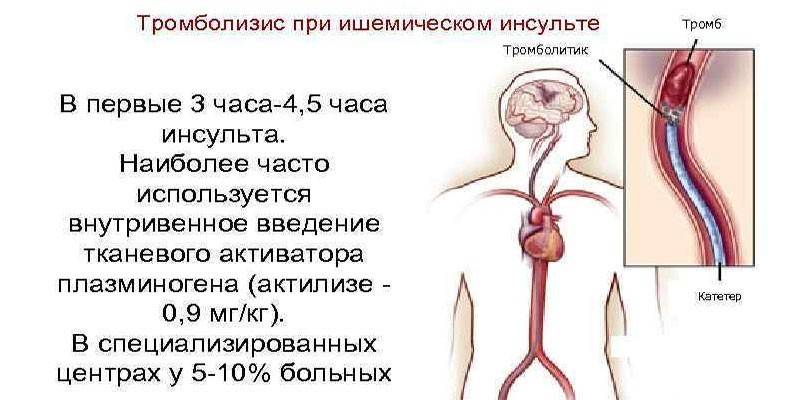
Процедура тромболизиса при ишемическом инсульте – это метод терапии, который направлен на быстрое разрушение и срочную эвакуацию тромбов из церебральных сосудов. Медикаментозное воздействие проводится двумя способами: локальным или системным. Метод введения и доза фармакологических препаратов определяется тяжестью состояния пациента, наличием сопутствующих заболеваний. Тромболизис при инсульте осуществляется при помощи лекарственных средств, улучшающих состав крови и ее основные свойства.
Растворение тромбов при проведении тромболизиса достигается при помощи стимуляции превращения плазминогена в активный фермент плазмин, который разрушает структуры фибрина. Процедура введения лекарственных средств должна проводиться только в отделении нейрореанимации или интенсивной терапии при обязательном условии наличия компьютерной или магнитно-резонансной томографии.
Тромболитическую терапию проводят строго после исключения острого нарушения мозгового кровообращения геморрагического характера, вследствие чего проведение процедуры невозможно на догоспитальном этапе. Перед введением препаратов необходимо первичное проведение ТКДГ (транскраниальной допплерографии) для уточнения локализации окклюзии и определения ее характера.
Показания
Своевременное выполнение тромболизиса значительно улучшает прогноз при ишемическом инсульте. К основным показаниям для введения тромболитиков относят:
- сгущение крови;
- эмболия сосудов головного мозга;
- инфаркт сердечной мышцы;
- гипертонус сосудов;
- стеноз, окклюзия периферических сосудов.
 Тромболизис — современный метод лечения инсульта
Тромболизис — современный метод лечения инсульта
Виды
Проведение тромболизиса целесообразно в течение первых 2-3 часов с момента начала развития симптомов острого нарушения мозгового кровообращения. По истечению этого времени нарастает риск развития геморрагических осложнений. Кроме того, реперфузия должна быть кратковременной. Введение фибринолитических лекарственных средств осуществляется:
- Системно. Метод применяют при отсутствии достоверных данных о расположении тромба. Медикамент вводят внутривенно, после чего он разносится по всей кровеносной системе, растворяя атеросклеротические бляшки и тромбы в сосудах, что является преимуществом системного тромболизиса. При этом дозировка лекарства выше, чем при других вариантах проведения манипуляции. Недостатком системного тромболизиса является высокий риск развития кровотечений и ухудшение общего состояния пациента.
- Локально (селективно). Способ характеризуется введением тромболитика непосредственно в месторасположения тромба с помощью катетера. Главными преимуществами являются небольшая дозировка препарата и быстрый эффект. Недостатком – сложная техника проведения манипуляции: селективный тромболизис проводится рентгенохирургом в операционной под контролем ангиографии или УЗИ.

Назначаемые для тромболизиса препараты
Для растворения тромбов применяют ферментные лекарственные средства. В настоящее время существует 5 поколений препаратов для проведения тромболизиса. Рассмотрите основные характеристики таких лекарственных средств:
|
Название лекарственного средства |
Показания к применению |
Дозировка |
Противопоказания |
Побочные эффекты |
Преимущества |
Недостатки |
|---|---|---|---|---|---|---|
|
Алтеплаза |
|
|
|
|
|
|
|
Стрептокиназа |
|
|
|
|
|
|
|
Анистреплаза |
|
|
|
|
|
|
|
Урокиназа |
|
|
|
|
|
|
|
Проурокиназа |
|
|
|
|
|
|
|
Актилизе |
|
|
|
|
|
|
|
Ретеплаза |
|
|
|
|
|
|
Техника проведения
При проведении тромболитической терапии необходим мониторинг основных жизненно важных функция (пульса, дыхания, сатурации кислородом, температуры тела) на протяжении 36 часов. При помощи специальных шкал для оценки неврологического дефицита обязательно контролируют динамику статуса каждые 10-15 минут, после завершения тромболизиса – ежечасно.
Во время введения тромболитических лекарственных средств проводится обязательный контроль артериального давления: систолическое не должно превышать показатель 185 мм рт. ст., а диастолическое – 105 мм рт. ст. Измерения проводятся с интервалом 15 мин на протяжении 2 ч от начала проведения манипуляции, затем каждые полчаса в течение 6 часов и ежечасно до 24 ч. При необходимости снижения артериального давления для проведения тромболизиса внутривенно применяют Клонидин. Медикамент помогает уменьшить риск геморрагической трансформации ишемического очага (кровоизлияний).
Кроме того, тромболизис должен сопровождаться применением Аспирина и Гепарина для снижения скорости адгезии (сцепление или слияние) и агрегации (прикрепление к эндотелию сосуда) тромбоцитов крови. Препарат ускоряет действие медикаментов, повышает их активность и помогает предотвратить клинические рецидивы нарушения мозгового или коронарного кровообращения.
 Селективный внутриартериальный тромболизис
Селективный внутриартериальный тромболизис
Осложнения и последствия
Риск возможных осложнений и последствий при условии соблюдения техники тромболитической терапии, составляет не более 15%. При проведении процедуры часто отмечают резкое понижение артериального давления и временное нарушение свертываемости крови, иммунные реакции на медикамент. Летальный исход встречается крайне редко, как правило, у пациентов с многочисленными патологиями других органов. Кроме того, существует риск развития следующих осложнений:
- гипертермии (повышения температуры тела);
- внутреннего кровотечения;
- острой сердечной недостаточности;
- аритмии;
- аллергии.

Противопоказания к тромболизису
Для проведения тромболизиса применяются сильнодействующие фибринолитические лекарственные препараты, которые могут спровоцировать серьезные осложнения, поэтому для проведения манипуляции существует множество противопоказаний. Тромболитическая терапия при ишемическом инсульте не проводится в следующих случаях:
- после начала развития инсульта прошло белее 3 часов;
- присутствуют симптомы внутричерепного кровотечения;
- при геморрагическом инсульте;
- при гестации (беременности) и лактации;
- при выраженной тромбоцитопении;
- если пациент находится в коме;
- в случае наличия неврологических расстройств;
- у пациентов пожилого возраста (старше 60 лет);
- при почечной недостаточности;
- при ретинопатии в анамнезе;
- при наличии эрозивно-язвенных патологий желудочно-кишечного тракта (язве, гастрите, панкреатите, новообразованиях);
- в постоперационном периоде;
- при наличии абсцессов;
- в случае применения Варфарина или Фенилина до госпитализации в стационар.
Источник: sovets.net
В лечении инфаркта миокарда можно выделить несколько основных направлений:
— купирование болевого приступа;
— восстановление коронарного кровотока;
— разгрузка миокарда;
— предупреждение опасных для жизни аритмий;
— лечение осложнений;
Оптимальное решение этих задач достигается при наличии организационных звеньев: специализированной кардиологической бригады скорой помощи, отделения реанимации и интенсивной терапии и кардиологического отделения
Максимально быстро поставленный диагноз инфаркта миокарда или хотя бы острого коронарного синдрома диктует два варианта лечебной тактики: у больных со стойким подъемом сегмента STнеобходимо всеми доступными методами (тромболизис, коронаро-ангиопластика, стентирование) восстановить коронарный кровоток, для остальных тромболизис неэффективен и лишь чреват осложнениями.
Восстановление артериальной проходимости, предотвращение дальнейшего тромбообразования, в том числе и микротромбов, нарушающих тканевой кровоток, — одна из основных задач в лечении острого инфаркта миокарда.
При этом, хотя процессы гиперкоагуляции могут носить распространенный характер, основное внимание уделяется, естественно, коронарному кровообращению.
Можно считать доказанной возможность спонтанного тромболизиса.
Однако для многих больных восстановление коронарного кровотока возможно лишь с помощью специальных мероприятий.
К тому же и спонтанный лизис обтурирующего коронарную артерию тромба может произойти в относительно поздние сроки.
В растворении фибринового тромба главную роль играет плазмин.
В плазме крови в значительном количестве содержится его неактивный предшественник плазминоген.
Эндотелий сосудов постоянно выделяет в сосудистое русло мощный фактор — тканевой активатор плазминогена, который в свою очередь нейтрализуется специфическим ингибитором активатора плазминогена.
Образующийся же в крови плазмин инактивируется другим специфическим ингибитором — а2-антиплазмином. Вся эта система находится в постоянном равновесии.
Если активность ингибиторов снижается и тем самым увеличивается образование плазмина в крови и замедляется его нейтрализация, плазмин может оказать фибринолитическое действие.
Спонтанный тромболизис с реканализацией коронарной артерии может произойти слишком поздно, когда гибель кардиомиоцитов уже неизбежна.
В то же время даже ранняя — спонтанная или индуцированная — реканализация необязательно сопровождается восстановлением кровотока и питания кардиомиоцитов.
Причиной этого могут стать отек кардиомиоцитов с застоем в капиллярах и нарушением микроциркуляции, а также «реперфузионное кровоизлияние» вследствие некроза элементов сосудистой стенки и просачивания крови.
В экспериментальных и клинических исследованиях показано, что в первые часы после возникновения инфаркта миокарда эффективная тромболитическая терапия существенно ограничивает размеры некроза миокарда, причем эффект тем больше, чем раньше начато лечение.
Тромболитическая терапия может осуществляться с помощью системного (внутривенное введение) и внутрикоронарного введения препаратов.
Создание высокой концентрации тромболитика непосредственно в коронарном русле должно повысить вероятность восстановления проходимости артерии и уменьшить число осложнений.
Однако применение обоих методов у сопоставимых групп больных показало, что частота успешного тромболизиса различается не столь разительно и зависит преимущественно от времени, прошедшего от появления болей до начала тромболитической терапии, и соблюдения методических требований относительно доз препаратов и контроля их эффективности.
Если же имеются условия для проведения внутри-коронарных вмешательств, то стремятся осуществить экстренную чрескожную коронароангиопластику.
Следует отметить, что снижение летальности происходит в группах больных с подъемом сегмента STили со свежей блокадой ножки пучка Гиса, там же, где инфаркт миокарда протекает с депрессией сегмента ST, эффективность тромболитиков не доказана (сюда не входят больные, у которых в первые часы от начала приступа депрессия сегмента STсменилась его подъемом).
Вместе с тем вопрос о сроке от начала инфаркта миокарда, в течение которого можно получить эффект от тромболитической терапии, не до конца понятен.
В ряде случаев пациент не может точно указать время начала ангинозного приступа, тем более когда имеется серия приступов различной продолжительности.
Частота восстановления коронарного кровотока даже при проведении тромболизиса в течение 12—24 ч от начала инфаркта миокарда может достигать 50%.
Кроме того, даже позднее восстановление кровотока улучшает репарацию миокарда и предотвращает его постинфарктное ремоделирование.
По-видимому, необходимо изучение более отдаленных результатов «позднего» тромболизиса, однако уже сейчас представляется целесообразным введение тромболитика при рецидивирующих ангинозных приступах и сохраняющейся элевации ST>O,1— 0,2 mVне менее чем в двух отведениях, даже если болевой приступ начался за 12—24 ч до предполагаемого введения тромболитика.
При наличии некупирующейся симптоматики острой левожелудочковой недостаточности (кардиогенный шок и/или отек легких), сохраняющейся элевации STи невозможности провести экстренную баллонную ангиопластику также показано введение тромболитика через 12—24 ч от начала ангинозного приступа, поскольку тромболизис в данном случае является единственной реальной попыткой улучшить прогноз и предотвратить летальный исход.
Цель исследования: Оценить эффективность тромболитической терапии при инфаркте миокарда
Материал и методы: В настоящее время в нашей больнице используются активаторы плазминогена — препараты нативной стрептокиназы и тканевой активатор плазминогена алтеплаза ( актилизе),
Показаниями к применению тромболитиков у больных ишемической болезнью сердца являются развивающийся инфаркт миокарда с подъемом сегмента STсвыше 0,1 mV не менее чем в двух отведениях, а также со свежей блокадой левой ножки пучка Гиса и с давностью от начала приступа не более 12 ч, затяжное и рецидивирующее течение инфаркта миокарда, тромбоэмболические осложнения в большом и малом круге кровообращения.
Обсуждалась целесообразность введения тромболитиков и в более поздние сроки для улучшения состояния или даже спасения относительно долго сохраняющейся перинекротической зоны ишемизированного миокарда.
Выделяют абсолютные и относительные противопоказания к тромболитической терапии.
В рекомендациях Американской коллегии кардиологов и Американской ассоциации сердца приводятся следующие абсолютные противопоказания к тромболизису: геморрагический инсульт любой давности; другие нарушения мозгового кровообращения (включая транзиторные ишемические атаки) в течение последнего года; внутричерепные опухоли; внутреннее кровотечение (за исключением месячных); подозрение на диссекцию аорты.
Относительные противопоказания (необходима особая осторожность):
АД свыше 180/110 мм рт. ст. к моменту предполагаемого начала тромболизиса;
цереброваскулярные расстройства или внутричерепная патология, не отнесенные к абсолютным противопоказаниям;
проводимое лечение антикоагулянтами при международном нормализованном отношении > 2—3;
геморрагические диатезы, травмы в последние 2—4 нед., включая травматичную или длительную (более 10 мин) сердечно-легочную реанимацию;
большие хирургические вмешательства в последние 3 нед.; пункции сосудов, не поддающихся компрессии;
недавнее (2—4 нед.) внутренне кровотечение; беременность; открытая пептическая язва;
длительная тяжелая артериальная гипертензия в анамнезе.
Не рекомендуется вводить стрептокиназу при проводившемся с ее помощью тромболизисе в прошлом — особенно в сроки до двух лет, но, возможно, и в гораздо большие сроки; поскольку при первом введении произошла выработка антител и повторная инъекция может вызвать тяжелые аллергические реакции.
Существует несколько схем введения стрептокиназы в остром периоде инфаркта миокарда.
Схемы введения различаются по «агрессивности», при этом выбор той или иной схемы определяется в основном наличием или отсутствием симптоматики сердечной недостаточности, обусловленной систолической дисфункцией миокарда.
При отсутствии симптомов или их незначительной выраженности обычно применяется «стандартная» схема введения стрептокиназы: первая болюсная доза в 500 тыс. ME, вводимая в течение 3—5 минут, с последующей капельной инфузией 1 млн ME в течение 60 мин.
При наличии симптомов кардиогенного шока и/или отека легких возможно применение более агрессивных схем:
— болюсная доза 500 тыс. ME с последующей капельной инфузией 1 млн ME в течение 30 мин;
— болюсное введение 1 млн 500 тыс. ME в течение 10 мин;
— болюсное введение 1 млн 500 тыс. ME с последующей капельной инфузией 1 млн 500 тыс. ME в течение 30—60 мин;
— болюсное введение 3 млн ME в течение 10 мин.
Последние три схемы потенциально могут быть опасны повышенным риском кровотечений, в связи с чем должны применяться только у больных с кардиогенным шоком или резистентным к стандартной терапии отеком легких при невозможности выполнить экстренную коронарную баллонную ангиопластику.
Наш относительно небольшой опыт свидетельствует о том, что подобные схемы позволяют в ряде случаев предотвратить летальный исход у больных с кардиогенным шоком, при этом частота геморрагических осложнений не больше, чем при «стандартной» схеме введения.
Высокой тромболитической активностью обладает тканевой активатор плазминогена (т-АП), выпускаемый под названиями алтеплаза
Первоначально стандартная схема введения включала внутривенное введение 6—10 мг т-АП (болюс) с последующим капельным введением 50—54 мг (всего 60 мг за 1 ч) и дальнейшим введением 40 мг в течение 2 ч
Европейское общество кардиологов рекомендовало ускоренное введение т-АП: 15 мг болюсом, далее в дозе 0,75 мг/кг в течение 30 мин и затем 0,5 мг/кг в течение не менее 60 мин (при общей дозе также не более 100 мг).
При назначении т-АП рекомендуется внутривенное введение гепарина в течение 48 ч. Следует помнить, как указывал В.И. Метелица (1996), что натриевая соль гепарина не совместима с т-АП.
В связи с риском ретромбоза после окончания введения тромболитика рекомендуется внутривенная инфузия гепарина в дозе 700—1200 ЕД/ч под контролем активированного частичного тромбопластинового времени (АЧТВ), которое должно быть в 1,5—2 раза больше нормальных значений.
При стабильном клиническом состоянии больного через 2—3 суток переводят на подкожное введение 12 тыс.—30 тыс. ЕД гепарина в сутки (обычно в 4 приема) под контролем АЧТВ с последующим постепенным снижением дозы в течение 3— 5 дней с последующей отменой.
Кроме того, можно применять низкомолекулярные гепарины, в частности фраксипарин по 15 тыс. ЕД в два приема.
Эти препараты не менее эффективны, чем внутривенно вводимый стандартный гепарин, реже вызывают кровотечения и не требуют лабораторного контроля.
Признаками восстановления коронарного кровотока и маркерами эффективного тромболизиса являются: исчезновение или существенное ослабление болевого синдрома, стабилизация гемодинамики при кардиогенном шоке, учащение или появление более сложных форм желудочковой аритмии, а также ускоренного узлового ритма.
Существуют также и ЭКГ-методы оценки эффективности тромболитической терапии. Достаточно простым и достаточно достоверным является оценка динамики сегмента STна ЭКГ, которые регистрируются до и через 3 ч после начала введения тромболитика.
При этом оцениваются изменения STлибо в одном отведении с наибольшей элевацией, либо изменения суммарной элевации во всех отведениях, где она превышает 0,1 mV.
Если элевация STв одном отведении или суммарная элевация STуменьшается через 3 ч от начала введения тромболитика более чем на 50%, то это свидетельствует о восстановлении коронарного кровотока в инфарктсвязанной артерии.
Одновременно ускоряется вымывание из гибнущих клеток ферментов и миоглобина с быстрым увеличением их концентрации в крови.
При проведении тромболизиса необходимо как можно более раннее назначение дезагрегантов — аспирина 125—325 мг/сут. и/или клопигрель 300 мг которые в последующем должны применяться длительно (по крайней мере не менее 1 года).
Результат исследования: В нашей больнице тромболизис проводиться с 2009 года. Сначала тромболизис проводили препаратом стрептокиназы, после предварительного введения глюкокортикоидов (преднизолона-30-60мг, что увеличивало зону инфаркта) и блокаторов Н2-гистаминных рецепторов (квамател-20мг.). В данный момент используется алтеплаза ( актилизе).
2009г- 14 тромболизисов ( стрептокиназа 15фл)
2010г- 47 тромболизисов ( стрептокиназа 50фл, актилизе 2 фл)
2011г- 19 тромболизисов ( стрептокиназа 8фл, актилизе 14 фл)
2012г- 25 тромболизисов ( актилизе 42 фл)
2013г( с января по сентябрь влючительно) — 24 тромболизисов (актилизе 34 фл). С 2013 года после проведения тромболизиса больные направляются на ЧКВ.
Проведен анализ историй болезни больных с ОКС с подъемом сегмента ST и инфарктом миокарда с зубцом Q 129. На основании данных ЭКГ до тромболизиса и после. Эффективность тромболизиса оценивалась клинически по купированию ангинозной боли и изменениями сегмента ST на ЭКГ, и появлению реперфузионного синдрома . (Реперфузионный синдром сопровождается ускоренной гибелью нежизнеспособных клеток, в зоне некроза могут возникнуть очаги геморрагии, в отдельных участках кровоток не восстанавливается вследствие необратимого повреждения микроциркуляторного звена в бассейне окклюзированной артерии.
Реперфузионные аритмии (практически никогда не приводящие к тяжелым последствиям) столь часты, что могут рассматриваться в качестве одного из маркеров реканализации коронарной артерии.), наблюдалось в 7 случаях.
Успешная реперфузия миокарда почти в 90% случаев сопровождается желудочковыми нарушениями ритма.
Чаще всего возникают поздние желудочковые экстрасистолы и ускоренный идиовентрикулярный ритм.
Сравнительно редким осложнением эффективной реперфузии является фибрилляция желудочков, 1 случай.
Обычно реперфузионные аритмии не ухудшают состояния больного кратковременно и не требуют применения антиаритмиков.
Для предупреждения реперфузионных аритмий может оказаться эффективным магния сульфат.
Обсуждение и выводы: Применение тромболитической терапии в лечении инфаркта миокарда улучшает прогноз заболевания. К положительным эффектам ТЛТ следует отнести и сохранение большего объема жизнеспособного миокарда и уменьшение степени постинфарктного ремоделирования. Эффективность актилизе выше, чем у стрептокиназы т.к. актилизе обладает прямой фибринолитической активностью и не вызывает сенсебилизации организма и может применяться при повторном инфаркте миокарда.
Источник: kaznmu.kz
Источник: www.KrasotaiMedicina.ru
Что это за процедура
Чтобы понять, что это такое – тромболизисное лечение, обратим внимание на составляющие слова. Название расшифровывается, как лизис тромба.
У здорового человека разрушением тромба занимаются специальные ферменты крови, но при ряде заболеваний защитные силы дают сбой и требуется искусственный или артифициальный тромболизис.
Необходимость лизиса или растворения тромбообразования возникает в следующих случаях:
- оторвавшийся кровяной сгусток полностью перекрывает просвет сосуда, препятствуя кровоснабжению тканей;
- скопление тромбов затрудняет сосудистый кровоток.
Тромболитическая терапия направлена на устранение тромбов с помощью медикаментозных средств. Средства, устраняющие агрегацию тромбоцитов, вводят внутривенно или внутрь затромбированного сосуда.
Разновидности тромболизиса
В зависимости от места введения необходимых для тромболизиса препаратов, врачи выделяют системную и локальную методики. Каждый из способов имеет недостатки и преимущества.
Системный
Тромболитические препараты вводят пациенту в вену на локтевом сгибе.
Преимущества способа следующие:
- общее разжижение крови;
- возможность растворить кровяной сгусток на труднодоступном участке;
- простота манипуляции (может выполняться, как в условиях стационара, так и в качестве первой помощи при острых тромбозах).
Локальный (селективный)
Устраняющие тромбоз лекарства вводят в сосуд, где располагается кровяной сгусток.
Плюсы введения:
- лечебный эффект достигается в короткие сроки;
- нет необходимости введения больших доз медикаментов;
- препараты меньше влияют на общую свертываемость крови;
- эффективен спустя 6 часов после прекращения кровотока к тканям.
Также тромболитическое лечение подразделяют на виды по свойствам вводимых медикаментов:
- генерализованный (применяются лекарства с широким спектром действия);
- селективный (используют медикаменты узко направленного влияния).
Какой метод будет использован – подбирают индивидуально. На выбор влияет время, прошедшее с момента тромбоза, характер сосудистых нарушений и множество других факторов.
Показания к тромболизису
Любые выраженные нарушения кровотока, вызванные образованием внутри сосуда кровяного сгустка.
Проведение тромболизиса показано в следующих случаях:
- Инфаркт миокарда (ОИМ). Тромболитическая терапия при инфаркте миокарда проводится с целью предотвращения повторного образования кровяных сгустков и повышения текучести крови. Показания к тромболизису при инфаркте миокарда – первые часы после приступа. Если ОИМ произошел 6 и более часов назад, то тромболитики не вводят, а назначаются медикаменты с кроворазжижающим эффектом из других групп.
- Инсульт. Тромболизис при ишемическом инсульте используется относительно часто. А вот при инсульте, вызванном разрывом сосуда (геморрагический) процедура не применяется из-за риска усилить кровотечение.
- ТЭЛА. Тромбоз легочной артерии является опасным для жизни состоянием. При ТЭЛА прекращается кровообращение в малом круге и человек погибает от недостатка кислорода. Показания к тромболизису при ТЭЛА – закупорка тромбом легочной артерии.
- Острый коронарный синдром (ОКС). Большинство ошибочно считает этот термин синонимом инфаркта сердечной мышцы. Но при ОКС страдает не только миокард: нарушается ритм и гемодинамика. Причиной коронарного синдрома может стать острая ишемия миокарда, приступ нестабильной стенокардии и некоторые другие сердечные нарушения. Показания для проведения тромболизисапациентам с ОКС связаны с наличием тромба в коронарных артериях. Инфаркт считается одной из форм ОКС.
- Острые формы тромбофлебита. У пациентов с острым тромбозом вен тромболизис позволяет снизить тяжесть состояния и улучшить кровоток в конечнстях.
Для тромболитической терапии показания связаны с непроходимостью вен или артерий из-за образовавшихся кровяных сгустков. Помимо перечисленных состояний, возможно применение тромболитиков и при других заболеваниях, сопровождающихся появлением внутрисосудистых тромбов.
Противопоказания к тромболизису
Врач учитывает при назначении тромболизиса показания и противопоказания. Тромболитическая терапия запрещена в следующих случаях:
- гипертонический криз;
- недавно проведенные операции (риск внутреннего кровотечения в месте хирургического вмешательства);
- болезни крови;
- возраст старше 70 лет (сосуды становятся хрупкими и возможно развитие геморрагий);
- наличие доброкачественных или злокачественных новообразований;
- склонность к кровотечениям (низкая свертываемость крови);
- сахарный диабет;
- недавно перенесенные ЧМТ (до 2 недель с момента получения);
- беременность;
- грудное вскармливание;
- язвенное поражение слизистой пищеварительного тракта;
- аневризма любой локализации;
- недостаточность функции печени или почек;
- индивидуальная непереносимость медикаментов.
Даже если перечисленные выше противопоказания не выявлены, то существуют следующие запреты для проведения процедуры при острых состояниях:
- При ОИМ. Условные противопоказания к тромболизису при инфаркте миокарда – наличие у пациента атеросклероза или с момента приступа прошло более 6 часов. Тромболизис при инфаркте в этих случаях будет слабо эффективен.
- При ОКС. Острый коронарный синдром возникает по разным причинам и противопоказанием к тромболитической терапии у пациентов с ОКС является отсутствие тромбоза.
- При инсульте. Тромболизисная терапия не всегда нужна пациентам с ОНМК. Если при ишемическом инсульте нежелательно делать процедуру, если с момента приступа прошло много времени, то тромболизис при инсульте геморрагического характера опасен усилением внутричерепных кровоизлияний.
- При ТЭЛА. Противопоказаний нет. При этой патологии отмечается выраженное нарушение или полное прекращение легочного кровотока и без медикаментозной помощи легочная тромбоэмболия заканчивается смертью. Проведение тромболизиса помогает спасти жизнь.
Но все противопоказания относительны. Нередко,
Лечебные методики
Как уже говорилось ранее, существуют системные и селективные способы введения медикаментозных средств. Ознакомимся, какой способ лучше с учетом характера возникшей патологии и как он проводится.
Системные
Считаются универсальными. Системный тромболизис делают, вводя через вену капельно лизирующие средства. Показан в следующих случаях:
- при инсульте;
- при инфаркте;
- при ТЭЛА.
Удобство заключается в том, что помощь может оказываться, как в стационаре, так и на догоспитальном этапе. Клинические рекомендации при проведении терапии – контроль ЭКГ и свертываемости крови.
Селективный
Другое название – катетерный тромболизис. При этом катетер ставит врач в пораженную тромбозом вену или артерию.
Как проводится процедура, зависит от локализации тромба:
- Локальный тромболизис при инфаркте делают делают в кардиологической реанимации внутривенным катетером. Способ служит альтернативой коронарному шунтированию.
- Селективный тромболизис при инсульте проводится редко из-за того, что сложно получить доступ к мозговым артериям. Тромболитическая терапия при ишемическом инсульте с применением катетеризации возможно только в клиниках, специализирующихся на помощи инсультникам.
- Тромбоз вен. При этой патологии лизис тромбов считается одним из простых. Врач вводит выбранное медикаментозное средство в вену конечности.
Какую из методик использовать – решается индивидуально.
Катетеризация затромбированного сосуда позволяет более эффективно устранить проблему, а внутривенное вливание тромболитиков дает возможность быстрее оказать помощь и предотвратить осложнения.
Препараты для тромболизиса
Тромболитическая терапия при инфаркте миокарда, инсульте или ТЭЛА проводится различными медикаментами. Тромболитические средства подбираются с учетом характера патологии, но иногда, возможно применение тех препаратов, что есть в аптечке (на скорой помощи перечень лекарств ограничен). Рассмотрим популярные препараты для тромболизиса:
Стрептокиназа. Классический препарат для растворения тромбов, используется при инфаркте миокарда или ТЭЛА, реже – как тромболитическая терапия при ишемическом инсульте. При тромбозе лекарство оказывает мощный лизирующий эффект, но сильно разжижает кровь и увеличивает проницаемость сосудистой стенки. Стрептокиназа считается тромболитиком с большим количеством побочных эффектов. Наиболее часто применяется при инфаркте миокарда и ТЭЛА.Актилизе. Механизм действия: тромболитики и фибринолитики. Компоненты препарата, вступив в реакцию с фибриногеном, провоцируют лизис кровяного сгустка. Несмотря на то, что Актилизе относится к тромболитическим препаратам второго поколения, средство дает мало побочных эффектов и часто применяется в стационарах. Актилизе и другие препараты нового поколения считаются наиболее востребованными средствами.Урокиназа. В классификации 4 поколения считается удобным лекарством для лизирования тромбов. При использовании дает мало побочных эффектов, но стоит дорого.Фортелизин. Как и Актилизе, относится ко второму поколению (этот список препаратов наиболее популярен для терапии тромбозов). Фортелизин считается одним из лучших для проведения тромболизиса препаратов с небольшим количеством нежелательных реакций.




Названия лекарств из группы тромболитиков 5 поколения перечислять не стоит. Эти современные препараты имеют минимум противопоказаний, хорошо переносятся, но стоят дорого и применяются только в крупных клиниках.
Пероральных средств для тромболизиса нет – лекарства применяются только в инъекционных растворах. Но некоторые пациенты ошибочно путают тромболитики и антикоагулянты(Варфарин), которые выпускаются в таблетках и показаны для длительного приема.
Скорая помощь с тромболизисом при неотложных состояниях
В системе неотложных мероприятий для лиц, работающих на скорой, указаны следующие клинические рекомендации:
- ТЭЛА. При возникновении этого состояния показана терапия тромболизисными средствами, вне зависимости от возможных противопоказаний.
- Инсульт. Если нет уверенности в характере инсультных поражений, то введение тромболитиков нежелательно. Рекомендации врачам и фельдшерам «скорой» указывают, что лучше провести поддерживающую терапию, чтобы исключить риск внутричерепного кровотечения при геморрагическом инсульте.
- ОИМ. Тромболизис при инфаркте миокарда на догоспитальном этапе поможет в первые часы. Если с момента приступа прошло более 6 часов, то рекомендована только введение наркотических анальгетиков и доставка пациента в стационар.
Все назначения делает врач, а, в некоторых случаях, фельдшер. Перед применением тромболизиса на догоспитальном этапе учитывается возможная польза и вред для пациента.
Какие бывают осложнения
Тромболитики считаются «тяжелыми» для человеческого организма средствами. Рассмотрим часто встречающиеся осложнения тромболитической терапии:
- лихорадка до 38° и выше;
- острая недостаточность сердечной функции;
- церебральные геморрагические кровоизлияния (при ишемическом инсульте);
- нарушения сердечного ритма;
- медикаментозной гипотензии;
- внутренние и внешние кровотечения.
Чтобы избежать нежелательных реакций, тромболизис проводят под контролем электрокардиографии и свертываемости крови.
Как оценивают эффективность
Насколько помогает процедура, оценивается при помощи МРТ или допплерографии. Рассмотрим основные критерии эффективности тромболизиса:
- Нулевая. Средства не воздействуют на кровяной сгусток.
- Первая. Отмечается незначительный лизис структуры тромба.
- Вторая. Появляется кровоток, но кровеносное русло освобождено частично.
- Третья. Максимальный терапевтический эффект – кровеносное русло полноценно функционирует.
Нужен тромболизис или нет – решают индивидуально. Но если процедура необходима, то отказываться не следует – рассасывание (лизис) тромба улучшит кровообращения и предотвратит осложнения болезни.
Источник: sosudyinfo.ru
Что такое тромболизис
Тромболизис — это процедура введения лекарственных средств, способных растворять образовавшиеся в крови тромбы.
Справка. Естественный процесс тромболизиса осуществляется специальными ферментами в крови, однако они могут справиться только с небольшими единичными тромбами.
Более крупные сгустки крови могут частично либо полностью перекрывать просвет сосуда, результатом чего является нарушение циркуляции крови. Это в свою очередь ведет к нарушению процесса снабжения тканей питательными веществами и кислородом.
Дисфункция пораженных зон головного мозга, сердечной мышцы и прочих органов может привести к инвалидности или даже к летальному исходу.
Здесь крайне важно своевременное лечение, поэтому в таких случаях довольно часто прибегают к тромболизисной терапии, как к одному из эффективных методов устранения опасных сгустков в кровеносной системе.
Данная методика стала разрабатываться в ХХ веке, а впервые была применена на практике для лечения больного в 1995 году в США. Выяснив, что такое тромболизис, перейдем к рассмотрению проведения самой процедуры и особенностей ее назначений.
Проведение тромболизиса
Сегодня в медицине тромболитическая терапия выполняется 2 методами:
- системным;
- локальным.
Системный способ проводится в тех ситуациях, когда нет точной информации о месте нахождения тромба.
Препарат вводится внутривенно, распределяется по всему кругу кровообращения и растворяет сгусток в любом месте.
Способ технически прост в выполнении, однако требует применения повышенной дозировки медикамента, что создает дополнительную нагрузку на кровеносную систему.
Справка. К недостаткам такого способа относится повышенный риск возникновения кровотечения.
Локальная методика является более сложной, поскольку лекарственное средство вводится максимально близко к области локализации сгустка крови.
Подача вещества происходит через катетер, причем в сосуд дополнительно вводится и контрастное вещество. Параллельно проводится транслюминальная катетерная ангиография.
Врач контролирует ход процедуры с помощью рентгеновского оборудования.
Справка. Плюсом метода является низкая вероятность кровотечений и возможность применения даже при серьезных хронических недугах.
После процедуры на протяжении суток контролируется самочувствие больного. У пациента измеряют следующие показатели:
- артериальное системное давление;
- ЧСС;
- температура тела.
Эффект выражается в восстановлении кровотока и устранении болезненности уже спустя 1 час после проведения процедуры.
Медикаменты для тромболизиса
Тромболитические средства, используемые в медицине, непрерывно совершенствуются.
На сегодняшний день препараты для тромболизиса классифицируются на 4 группы на основании характера влияния на организм человека:
- натуральные ферменты («Фибринолизин», «Стрептокиназа», «Стрептодеказа», «Урокиназа») — используются при системном методе. Действуют направленно на восстановление процесса фибринолиза. Воздействуют не только на сгусток, поэтому могут возникнуть кровотечения. Также наблюдаются аллергические реакции. Такие особенности ограничивают их использование;
- медикаменты генной инженерии («Актилизе», «Альтеплаза», «Проурокиназа») — избирательно восстанавливают фибриноген в кровяном сгустке. Не способны оказывать общего воздействия;
- усовершенствованная группа средств («Ретеплаза», «Тенектеплаза», «Ланотелеплаза») — характеризуются избирательным и длительным воздействием;
- комбинированные медикаменты («Урокиназа — Плазминоген») — сочетают в себе несколько медикаментов.
Самой изученной является вторая группа. Несмотря на то, что они обладает наивысшей скоростью растворения, используются осторожно, поскольку часто вызывают различные осложнения.
Остальные группы отличаются узконаправленным воздействием, и их применением рассматривается в каждом конкретном случае.
Противопоказания
Противопоказаниями для проведения тромболизиса являются все те ситуации, при которых существует угроза неожиданного кровотечения:
- Гипертензия — повышенные показатели артериального давления.
- Сахарный диабет.
- Аллергическая реакция на медикаменты.
- Диабетическая ретинопатия.
- Онкология.
- Нарушения свертываемости крови.
- Период беременности.
- Недостаточность почек и печени.
- Язвенная болезнь желудка.
- Недавно перенесенные оперативные вмешательства.
- Прием антикоагулянтов.
- Хронические патологии, влияющие на возникновение кровотечений (острый панкреатит, аневризма аорты, перикардит).
- Черепно-мозговые травмы сроком давности до 2 недель.
Возрастных ограничений процедура не имеет. Но вместе с этим установлена предельная возрастная граница, равная 75 годам.
Осложнения
Тромболизисная терапия могут возникать некоторые осложнения, среди которых самыми распространенными являются следующие:
- кровотечения — интенсивные (со снижением гемоглобина, тромбоцитов) либо несущественные (кровоточивость десен, в месте укола);
- повышение показателей температуры тела, озноб;
- гипотензия — понижение АД;
- кожная сыпь — если случай тяжелый, но назначаются кортикостероиды.
Кроме того, специалисты исходя из возможных последствий, могут установить четкие противопоказания для проведения процедуры.
Показания к применению
Показания к применению тромболиза объединяют в себе разные сердечно — сосудистые патологии, связанные с образованием тромбов:
- ишемический инсульт;
- острый инфаркт;
- тромбоэмболия артерии легкого;
- закупоривание глубоких вен, шунта либо стента, периферических артерий.
Показания при разных недугах устанавливаются в стационаре в каждом конкретном случае.
Справка. Приемлемый срок для начала лечения — первые 3 часа.
Но на ряду с этим учитываются полсуток с момента возникновения симптоматики.
Заключение
Стремительное развитие медицины позволяет повысить эффективность лечения многих серьезных патологий, а значит сохранить жизнь и здоровье человека.
Такая процедура как тромболизис дает возможность устранить тромб без хирургических вмешательств и улучшить состояние больного в кратчайшие сроки.
Источник: varikoznik.com
