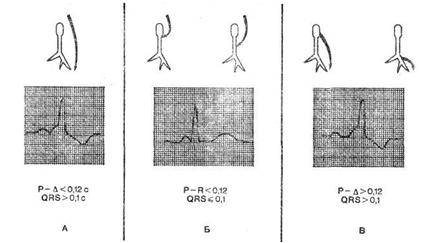
А – дополнительный атриовентрикулярный путь, феномен WPW, Б – атрионодальный и атриофасцикулярный тракты, феномен укороченного интервала Р – Q, В – нодовентрикулярный и фасцикуловентрикулярный тракты, феномен предвозбуждения с нормальным интервалом Р – Q
В зависимости от того, по каким из добавочных путей осуществляется преждевременное возбуждение желудочков, выделяют различные виды синдромов и феноменов предвозбуждения.
Синдромы преждевременного возбуждения желудочков (синдром WPW)
Типичная картина феномена предвозбуждения возникает при проведении импульса по добавочным атриовентрикулярным путям (пучкам Кента).
В этих случаях на ЭКГ выявляются все 3 характерных признака феномена WPW: укорочение интервала Р– Q, расширение комплекса QRS и Δ-волна.
В зависимости от формы комплекса QRS на ЭКГ различают феномен WPW 3 основных типов: А, В и АВ.
Тип А характеризуется положительной Δ-волной в отведении V1, где имеется высокий и широкий зубец R. В остальных грудных отведениях зубец R также преобладает. Электрическая ось сердца отклонена вправо. Этот тип бывает при преждевременном возбуждении базальных отделов левого желудочка.
При типе В выявляется отрицательная Δ-волна в отведении V1, где комплекс QRS имеет форму QS или qrS. В левых грудных отведениях выявляется преобладающий зубец R. Электрическая ось сердца отклонена влево. Нередко при этом типе отмечаются желудочковые комплексы типа QS в отведениях II, III и aVF. Феномен WPW типа В характерен для преждевременного возбуждения правого желудочка.
Тип АВ сочетает в себе признаки типов А и В. В отведении V1 Δ-волна направлена вверх (как при типе А), а электрическая ось сердца отклонена влево (как при типе В). Данный тип свойствен преждевременному возбуждению заднебазальных отделов правого желудочка. Реже встречаются другие типы феномена WPW.

Феномен WPW нередко имитирует электрокардиографические признаки инфаркта миокарда. Деформация желудочкового комплекса у больных с данным синдромом резко затрудняет, а иногда даже делает невозможным распознавание электрокардиографических проявлений гипертрофии желудочков, дистрофических изменений миокарда и т. д. В связи с этим большую диагностическую ценность имеют медикаментозные пробы, позволяющие временно устранить признаки синдрома WPW на ЭКГ. Для этой цели используют пробы с атропином, аймалином, новокаинамидом и др.
Для синдрома WPW характерны нарушения ритма сердца: пароксизмальная суправентрикулярная тахикардия, приступы мерцательной аритмии, экстрасистолия. Эти расстройства есть приблизительно у 50% больных с синдромами преждевременного возбуждения желудочков. Наиболее часто наблюдается пароксизмальная тахикардия, возникающая по механизму повторного входа возбуждения.
Активация желудочков при этом чаще осуществляется импульсом, проходящим через атриовентрикулярный узел, а обратно импульс проходит по добавочному пути. Комплекс QRS во время такого приступа имеет нормальную форму и ширину. Реже во время приступа тахикардии желудочковый комплекс имеет аберрантную форму, характерную для синдрома WPW, что имитирует желудочковую тахикардию. Такую тахикардию называют псевдожелудочковой. Деформация комплекса QRS обусловлена активацией желудочков через аномальный путь с возвращением импульса по атриовентрикулярному узлу.

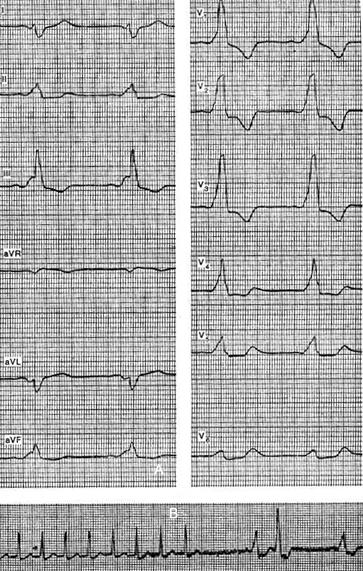
На рисунке представлена ЭКГ больной 54 лет с диагнозом: ишемическая болезнь сердца, атеросклеротический кардиосклероз, гипертоническая болезнь III стадии, синдром WPW. У больной наблюдались частые приступы пароксизмальной тахикардии с аберрантными желудочковыми комплексами. Регистрация внутрипредсердного отведения ЭКГ (нижняя кривая) позволила выявить зубцы Р перед каждым комплексом QRS, что доказывает суправентрикулярное происхождение тахикардии.
Приступы мерцательной аритмии у больных с синдромом WPW встречаются реже, чем пароксизмальная тахикардия. При этих приступах также возможна активация желудочков через аномальный путь, который способен пропускать более частые импульсы, чем атриовентрикулярный узел. Во время таких приступов мерцания или трепетания предсердий с аберрантными желудочковыми комплексами может наблюдаться резкая тахикардия, иногда более 250 сокращений желудочков в минуту.

Данное нарушение ритма мы наблюдали у больного С, 39 лет, с диагнозом: гипертоническая болезнь II стадии. У него был синдром. WPW типа АВ. Периодически (1–2 раза в год) возникали приступы сильного сердцебиения с резкой слабостью и головокружением. Во время одного из таких приступов больной был госпитализирован. При поступлении состояние тяжелое, бледность, одышка, резчайшая тахикардия до 260 уд/мин с большим дефицитом пульса, снижением артериального давления до 70/60 мм рт. ст.
На ЭКГ – мерцательная тахиаритмия с преходящей аберрацией желудочковых комплексов. Деформированные желудочковые комплексы имели принципиально ту же форму, что и вне приступа аритмии, т. е. характерную для синдрома WPW. Форма желудочковых комплексов была изменчивой (феномен гармошки). Неправильный ритм сердечной деятельности позволил исключить пароксизмальную тахикардию и диагностировать фибрилляцию предсердий.
Приступ купирован с помощью электрической дефибрилляции, после чего состояние больного улучшилось. Через несколько дней он был выписан.
Мерцательная аритмия с высокой частотой ритма и аберрантными желудочковыми комплексами у больных с синдромом предвозбуждения считается неблагоприятным прогностическим признаком, так как при этом возможно возникновение фибрилляции желудочков.
Синдромы преждевременного возбуждения желудочков (синдром укороченного интервала P–Q)
Феномен укороченного интервала P-Q при нормальной ширине и форме комплекса QRS возникает при функционировании добавочных атрионодальных или атриофасцикулярного путей. Нормальная ширина комплекса QRS при данном феномене объясняется тем, что добавочные пути заканчиваются выше разветвления пучка Гиса и поэтому последовательность возбуждения желудочков не нарушена.
Иногда картина феномена укороченного интервала P-Q на ЭКГ чередуется с картиной типичного феномена WPW, что связано с попеременным прохождением импульса по атриовентрикулярному и атрионодальному путям.
Синдрому укороченного интервала P–Q свойственны такие же нарушения ритма, что и при синдроме WPW.

Примером может служить больной Н., 49 лет, с диагнозом: ишемическая болезнь сердца, стенокардия, синдром преждевременного возбуждения желудочков. На ЭКГ постоянно отмечалось укорочение интервала P-Q до 0,11 с, причем ширина комплекса QRS не превышала 0,08 с, периодически регистрировались предсердные экстрасистолы с аберрантным желудочковым комплексом.
У больного наблюдались частые приступы мерцательной тахиаритмии с желудочковыми комплексами как аберрантной, так и нормальной формы, а также пароксизмальная наджелудочковая тахикардия. Интересно, что в аберрантных желудочковых комплексах на рисунке, А и Б четко выявляется Δ-волна. Это указывает на прохождение импульса не только по атрионодальному пучку, но и по другим аномальным путям.
Укорочение интервала P–Q на ЭКГ может быть связано не только с активацией желудочков по аномальным проводящим путям, но и с ускорением прохождения импульса через атриовентрикулярный узел, что иногда наблюдается у больных инфарктом миокарда, тиреотоксикозом и некоторыми другими заболеваниями. Такие случаи, не имеющие клинического сходства с синдромом преждевременного возбуждения, можно отнести к так называемому синдрому Клерка – Леви – Кристеско (CLC).
Синдромы преждевременного возбуждения желудочков (синдром преждевременного возбуждения типа Махейма)
Данный вариант синдрома проявляется типичными изменениями желудочкового комплекса без укорочения интервала P-Qn нарушениями сердечного ритма, свойственными синдрому предвозбуждения. При этом варианте преждевременное возбуждение желудочков осуществляется через нодовентрикулярный или фасцикуловентрикулярный аномальные пути.

В качестве примера синдрома предвозбуждения типа Махейма приводим выдержку из истории болезни больной Ф., 56 лет, с диагнозом: гипертоническая болезнь III стадии, ишемическая болезнь сердца, постинфарктный кардиосклероз, сахарный диабет. В течение нескольких лет у больной наблюдались частые приступы сердцебиения и перебоев. Больная неоднократно лечилась в стационарах в связи с пароксизмами мерцательной аритмии, повышением артериального давления, болями в области сердца. На ЭКГ отмечались изменения желудочкового комплекса, характерные для синдрома преждевременного возбуждения, но без укорочения интервала P-Q, который был равен 0,16 с.
Наблюдались также синусовая аритмия, изменчивость формы желудочковых комплексов (феномен гармошки), что видно во II отведении. Периодически картина синдрома предвозбуждения исчезала, интервал P-Q при этом удлинялся до 0,19 с (второй комплекс в III отведении). В клинике у больной неоднократно были приступы фибрилляции предсердий.
На рисунке представлена ЭКГ, записанная во время пароксизма мерцательной брадиаритмии с ранними желудочковыми экстрасистолами. На следующий кривой зарегистрирован другой приступ фибрилляции предсердий с измененными и отдельными типичными комплексами QRS, единичными желудочковыми экстрасистолами (2-й комплекс) и группой атипичных комплексов такой же формы, со слегка неправильным ритмом и частотой около 160 в минуту. Этот короткий пароксизм, имитирующий желудочковую тахикардию, на самом деле является мерцательной тахиаритмией с атипичными комплексами QRS, характерными для синдрома преждевременного возбуждения.
Во время одного из таких приступов развилась фибрилляция желудочков, которая была устранена с помощью электрической дефибрилляции. Для предупреждения приступов аритмии назначен индерал. Состояние улучшилось, установилась стойкая мерцательная брадиаритмия. Пароксизмов тахисистолии не наблюдалось в течение 2 нед. Больная была выписана в удовлетворительном состоянии. Через неделю дома возник приступ сердцебиения, во время которого она внезапно умерла. Приведенная история болезни иллюстрирует возможность злокачественного течения аритмий при синдроме преждевременного возбуждения желудочков и трудности диагностики как самого синдрома, так и связанных с ним нарушений ритма.
Скрытый синдром преждевременного возбуждения. Электрофизиологические исследования [Sung R. J. et al., 1977; Chan A. Q., Pick A., 1979, и др.] показали возможность избирательной ретроградной проводимости через добавочные пути, что создает условия для пароксизмальной тахикардии. Во время приступов тахикардии форма желудочковых комплексов обычно не изменена. Диагностировать скрытый синдром преждевременного возбуждения можно только с помощью электрофизиологического исследования.
Парасистолия
Парасистолией называют особую разновидность эктопической аритмии с активным гетеротопным очагом, функционирующим независимо от основного водителя ритма. Парасистолический центр защищен от проникновения импульсов основного (обычно синусового) ритма так называемой блокадой входа. Импульсы из парасистолического очага вызывают возбуждение и сокращение миокарда тогда, когда застают его вне рефрактерной фазы после возбуждения, вызванного основным источником ритма.
При парасистолии имеется также «блокада выхода», препятствующая распространению части эктопических импульсов из парасистолического центра. Таким образом, данное нарушение связано с расстройством как образования, так и проведения импульса, что позволяет отнести его к комбинированным аритмиям в отличие от экстрасистолии и пароксизмальной тахикардии, возникающих по механизму повторного входа возбуждения [Кушаковский М. С, Журавлева Н. Б., 1981; Томов Л., Томов Ил., 1979, и др.], хотя некоторые авторы считают, что имеется связь между механизмами парасистолии и повторного входа возбуждения [Н. А. Мазур, 1982; Pick A., Langendorf R., 1979, и др.].
Распознавание парасистолии основано на нескольких диагностических критериях.
ним из важнейших признаков данной аритмии является независимость эктопических сокращений от основного ритма, что проявляется непостоянством так называемого экстрасистолического интервала, т. е. расстояния от предшествующего нормального комплекса до эктопического. Этот признак позволяет отличить парасистолические экстрасистолы от обычных. Однако при определенных условиях возможна парасистолия с фиксированным экстрасистолическим интервалом [Ковалева Л. И. и др., 1984; Chung E. К., 1983 и др.].
Второй диагностический признак парасистолии – постоянство кратчайшего межэктопического интервала, или существование общего временного делителя для расстояний между эктопическими комплексами. Это связано с тем, что парасистолический центр вырабатывает импульсы в определенном, довольно постоянном, ритме, и его колебания незначительны.
Хотя не все эктопические импульсы вызывают возбуждение миокарда (вследствие его рефрактерности и «блокады выхода»), кратчайший интервал между двумя эктопическими комплексами укладывается во все межэктопические промежутки целое число раз.
Большинство авторов, описывающих парасистолию, отмечали небольшие колебания кратчайших эктопических интервалов. По данным Е. К. Chung, эти колебания не превышают 0,13 с и выражены тем больше, чем длиннее данный интервал. Замечено, что указанный интервал укорачивается, если в него попадают синусовые комплексы. Существует интермиттирующая форма парасистолии с временным прекращением деятельности эктопического центра. При этом может нарушаться кратность межэктопических интервалов.
Парасистолия (сливные сокращения)
При парасистолии есть сливные сокращения – это комбинированные комплексы, образующиеся при одновременном возникновении импульсов основного и эктопического водителей ритма. При этом одна часть миокарда возбуждается от одного источника, другая– от второго, а на ЭКГ регистрируется комплекс, имеющий промежуточную форму. Эти сливные сокращения являются одним из диагностических признаков парасистолии.
М. С. Кушаковский (1981) выделяет брадикардическую и тахикардические формы парасистолии. Кроме того, выделяют предсердную, атриовентрикулярную и желудочковую парасистолию. Брадикардическая форма по клиническим и электрокардиографическим признакам имеет много общего с экстрасистолией, а тахикардические формы – с непароксизмальной или пароксизмальной тахикардией.
В связи с этим представляется целесообразной следующая классификация парасистолии:
- по клиническим проявлениям – парасистолическая экстрасистолия, парасистолическая пароксизмальная тахикардия, парасистолическая непароксизмальная тахикардия, парасистолический ускоренный эктопический ритм;
- по локализации эктопического очага – предсердная, атриовентрикулярная, желудочковая, сочетанная.
Наиболее часто встречается желудочковая парасистолия.

Типичным примером парасистолической желудочковой экстрасистолии может служить представленная на рисунке ЭКГ больного 72 лет с диагнозом: ишемическая болезнь сердца, постинфарктный кардиосклероз. На рисунке можно видеть правожелудочковые экстрасистолы с меняющимся экстрасистолическим интервалом. Некоторые экстрасистолы появляются после очередного зубца Р. Расстояние между экстрасистолами в миллисекундах обозначены под ЭКГ. Межэктопические промежутки равны и кратны, 4-й желудочковый комплекс сливной, на что указывает его форма, имеющая признаки как синусовых, так и эктопических комплексов.
Реже парасистолия проявляется в виде ускоренных эктопических ритмов, непароксизмальной или пароксизмальной тахикардии. Иногда наблюдается двойная, или сочетанная, парасистолия с двумя эктопическими очагами.

Примером такой аритмии является ЭКГ больного 67 лет с диагнозом: ишемическая болезнь сердца, острый заднедиафрагмальный инфаркт миокарда. Аритмия развилась после электрической дефибрилляции, произведенной по поводу фибрилляции желудочков. Оба парасистолических центра локализовались в желудочках. На верхнем отрезке кривой – синусовый ритм 76 в минуту, политопные желудочковые экстрасистолы.
Форма экстрасистолических комплексов изменчива, по-видимому, вследствие того, что некоторые из них являются сливными сокращениями (например, 3-й комплекс справа).
На средней кривой можно видеть желудочковые комплексы трех типов: два типа соответствуют различным видам эктопических желудочковых сокращений, третий соответствует по форме синусовым. В межэктопических интервалах однотипных комплексов можно установить общие делители, обозначенные над и под кривой, что указывает на парасистолическое происхождение этих комплексов. На этом отрезке кривой можно видеть только один синусовый комплекс (6-й), за ним следуют предсердная экстрасистола и сливное сокращение. На нижнем отрезке ЭКГ зарегистрирована непароксизмальная желудочковая тахикардия с частотой 115 в минуту. Форма желудочковых комплексов соответствует форме комплексов одного из парасистолических ритмов, и межэктопические интервалы имеют общий делитель. Таким образом, у больного имелись двойная желудочковая парасистолия, непароксизмальная тахикардия. Аритмия продолжалась несколько часов, а затем самостоятельно прошла.
Нередко парасистолические аритмии имеют весьма длительное и упорное течение, сохраняются многие годы и плохо поддаются лечению антиаритмическими средствами.
Источник: studopedia.ru
Синдром Вольфа-Паркинсона-Уайта (WPW) – синдром с предвозбуждением желудочков сердца по дополнительному (аномальному) предсердно-желудочковому соединению (ДПЖС) и наджелудочковой тахиаритмией по механизму re-entry.
 |
 |
 |
| Синдром WPW. Механизмы |  |
 |
 |
| Диагностика | ||
 |
 |
 |
| Лечение | ||
 |
 |
 |
Определение
Синдром Вольфа-Паркинсона-Уайта (WPW) – синдром с предвозбуждением желудочков сердца по дополнительному (аномальному) предсердно-желудочковому соединению (ДПЖС) и наджелудочковой тахиаритмией по механизму re-entry.
Что такое ДПЖС
При синдроме WPW субстратом аритмии является дополнительное предсердно-желудочковое соединение (ДПЖС). ДПЖС – аномальная быстро проводящая мышечная полоска миокарда, соединяющая предсердие и желудочек в области предсердно-желудочковой борозды в обход структур нормальной проводящей системы сердца.
По ДПЖС импульс распространяется более быстро, чем по нормальной проводящей системе сердца, что приводит к предвозбуждению (преэкзитации) желудочков. С возникновением предвозбуждения желудочков на ЭКГ регистрируется Δ-волна (дельта-волна).

ЭКГ при синдроме WPW. Более быстрое распространение импульса через дополнительный проводящий путь (ДПЖС) приводит к более раннему возбуждению части желудочков – возникает Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS.
Распространенность
По данным различных авторов, распространенность синдрома WPW в общей популяции колеблется от 0,15 до 0,25%. Соотношение между мужчинами и женщинами составляет 3:2.
Синдром WPW встречается во всех возрастных группах. В большинстве случаев клиническая манифестация синдрома WPW возникает в молодом возрасте (от 10 до 20 лет) и гораздо реже – у лиц старшей возрастной группы.
Синдром WPW не связан со структурной патологией сердца. В ряде случаев синдром WPW сочетается с врожденными пороками сердца (дефект межпредсердной и межжелудочковой перегородки, тетрада Фалло, аномалия Эбштейна).
Прогноз
Приступ тахикардии при синдроме WPW редко связан с угрозой развития остановки кровообращения.
Фибрилляция предсердий является жизнеугрожающей у пациентов с синдромом WPW. В этом случае при ФП проведение на желудочки осуществляется в соотношении 1:1 с высокой частотой (до 340 в минуту), что может привести к развитию фибрилляции желудочков (ФЖ). Частота случаев внезапной смерти среди пациентов с синдромом WPW варьирует от 0,15 до 0,39% в течение периода динамического наблюдения от 3 до10 лет.
Механизмы
В основе синдромов предвозбуждения лежит участие дополнительных проводящих структур, являющихся коленом макрориентри атриовентрикулярной тахикардии. При синдроме WPW субстратом патологии является дополнительное предсердно-желу-дочковое соединение (ДПЖС), представляющее, как правило, мышечную полоску миокарда, соединяющую предсердие и желудочек в области предсердно-желудочковой борозды.
Дополнительные предсердно-желудочковые соединения (ДПЖС) можно классифицировать по:
1. Расположению относительно фиброзных колец митрального или трикуспидального клапанов.

Анатомическая классификация локализации дополнительных предсердно-желудочковых соединений (ДПЖС) при синдроме WPW по F.Cosio, 1999 год. В правой части рисунка представлено схематичное расположение трехстворчатого и митрального клапанов (вид со стороны желудочков) и их соотношение с областью локализации ДПЖС.
Сокращения: ТК — трикуспидальный клапан, МК — митральный клапан.
2. Типа проводимости:
– декрементное – нарастающее замедление проведения по дополнительному пути в ответ на увеличение частоты стимуляции,
– не декрементное.
3. Способности на антеградное, ретроградное проведение или их сочетание. ДПЖС, способные только на ретроградное проведение, считаются «скрытыми», а те ДПЖС, которые функционируют антеградно – «манифестирующими», с возникновением предвозбуждения желудочков на ЭКГ в стандартных отведениях регистрируется Δ-волна (дельта- волна). «Манифестирующие» ДПЖС обычно могут проводить импульсы в обоих направлениях – антероградном и ретроградном. Дополнительные пути только с антероградной проводимостью встречаются редко, а с ретроградной – наоборот, часто.
Атриовентрикулярная реципрокная тахикардия (АВРТ) при синдроме WPW
Атриовентрикулярная тахикардия при синдроме WPW по механизму re-entry подразделяется на ортодромную и антидромную.
Во время ортодромной АВРТ импульсы проводятся антероградно по АВ узел и специализированной проводящей системе из предсердия в желудочки, а ретроградно – из желудочков на предсердия по ДПЖС.
Во время антидромной АВРТ импульсы идут в обратном направлении, с антероградным проведением из предсердий в желудочки через ДПЖС, и ретроградным проведением – через АВ узел или второй ДПЖС. Антидромная АВРТ встречается лишь у 5-10% пациентов с синдромом WPW.

Схема механизмов формирования антидромной и ортодромной атриовентрику-лярной тахикардии при синдроме WPW.
А – механизм формирования ортодромной атриовентрикулярной тахикардии при антеградной блокаде предсердной экстрасистолы (ЭС) в правостороннем дополнительном предсердно-желудочковом соединении. Возбуждение антеградно распространяется через предсердно-желудочковый узел (ПЖУ) и ретроградно активирует предсердия через дополнительный аномальный путь (ДПЖС);
Б – формирование антидромной атриовентрикулярной тахикардии при блокаде предсердной экстрасистолы в ПЖУ и антеградным проведением импульса по левостороннему дополнительному аномальному пути. Ретроградно импульс активирует предсердия через ПЖУ;
В – антидромная атриовентрикулярная тахикардия с участием двух дополнительных контралатеральных аномальных путей (правостороннего – ДПЖС1, левостороннего -ДПЖС2). Внизу представлены схемы электрограмм правого (ЭГ ПП) и левого (ЭГ ЛП) предсердий и ЭКГ во II стандартном отведении во время тахикардии.
Классификация синдрома WPW
Манифестирующий синдром WPW устанавливается пациентам при наличии сочетания синдрома предвозбуждения желудочков (дельта волна на ЭКГ) и тахиаритмии. Среди пациентов с синдромом WPW самая распространенная аритмия атриовентрикулярная реципрокная тахикардия (АВРТ). Термин «реципрокная» является синонимом термина «re-entry» – механизма данной тахикардии.
Скрытый синдром WPW устанавливается, если на фоне синусового ритма у пациента отсутствуют признаки предвозбуждения желудочков (интервал PQ имеет нормальное
значение, нет признаков ∆-волны), тем не менее имеется тахикардия (АВРТ с ретроградным проведением по ДПЖС).
Множественный синдром WPW устанавливается, если верифицируются 2 и более ДПЖС, которые участвуют в поддержании re-entry при АВРТ.
Интермиттирующий синдром WPW характеризуется преходящими признаками предвозбуждения желудочков на фоне синусового ритма и верифицированной АВРТ.
Феномен WPW. Несмотря на наличие дельта волны на ЭКГ, у некоторых пациентов возможно отсутствие аритмии. В этом случае ставится диагноз феномен WPW (а не синдром WPW).
Только у одной трети бессимптомных пациентов в возрасте моложе 40 лет, у которых имеет место синдром предвозбуждения желудочков (дельта волна) на ЭКГ, в конечном итоге появлялись симптомы аритмии. В то же время ни у одного из пациентов с синдромом предвозбуждения желудочков, впервые выявленном в возрасте после 40 лет, аритмия не развивалась.
Большинство бессимптомных пациентов имеют благоприятный прогноз; остановка сердца редко является первым проявлением заболевания. Необходимость проведения эндо-ЭФИ и РЧА у данной группы пациентов вызывает споры.
Клинические проявления синдрома WPW
Заболевание протекает в виде приступов частого ритмичного сердцебиения, которое начинается и прекращается внезапно. Продолжительность приступа от нескольких секунд до нескольких часов, а частота их появления от ежедневных приступов аритмии до 1-2 раз в год. Приступ тахикардии сопровождается сердцебиением, головокружением, предобморочным состоянием, обмороком.
Как правило, вне приступов у пациентов не выявляются признаки структурной патологии сердца или симптомы каких-либо других заболеваний.
Диагностика синдрома WPW
Электрокардиография (ЭКГ) в 12 отведениях позволяет диагностировать синдром WPW.
ЭКГ проявления вне приступа тахиаритмии зависят от характера антеградного проведения по ДПЖС.
При синдроме WPW во время синусового ритма на ЭКГ могут регистрироваться:
1. Более быстрое распространение импульса через дополнительный проводящий путь (ДПЖС) приводит к более раннему возбуждению части желудочков – возникает Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS. Этот вариант ЭКГ соответствует манифестирующей форме синдрома WPW, ДПЖС функционируют антеградно и характеризуется постоянным наличием Δ-волны на фоне синусового ритма.

ЭКГ при синдроме WPW. Более быстрое распространение импульса через дополнительный проводящий путь (ДПЖС) приводит к более раннему возбуждению части желудочков – возникает Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS.
2. Признаки предвозбуждения желудочков на фоне синусового ритма (Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS) могут носить преходящий характер. Чередование ЭКГ с Δ волной и ЭКГ без каких-либо изменений соответствует интермиттирующей форме синдрома WPW.
3. При нормальном синусовом ритме на ЭКГ не выявляется каких-либо изменений. Скрытые ДПЖС не функционируют в антеградном направлении, даже при проведении стимуляции вблизи от места их предсердного проникновения. Диагностика основывается на верификации эпизодов тахикардии АВРТ.
Электрокардиограмма во время тахикардии при синдроме WPW
Ортодромная тахикардия обычно имеет частоту в пределах 140-240 уд/мин. Комплекс QRS обычно узкий, и в этом случае зубцы Р видны после окончания желудочкового комплекса с характеристикой R-P < P-R. У верхних и задних левосторонних ДПЖС ретроградные зубцы Р отрицательны в отведениях I и AVL и положительны или двухфазны в нижних отведениях. У нижних парасептальных, правых нижних и левых нижних ДПЖС зубцы Р отрицательны во II, III и AVF. В то время как АВРТ с использованием левостороннего ДПЖС имеет преимущественно положительный зубец Р в отведении V1. 
Синдром WPW. ЭКГ при ортодромной АВРТ. После комплекса QRS регистрируется ретроградные зубцы Р. Зубцы Р отрицательные в нижних отведениях. ДПЖС имеет левую нижнюю парасептальную локализацию.
Антидромная АВРТ имеет широкий комплекс QRS и зубцы Р или не видны, или предшествуют комплексу QRS.

Синдром WPW. ЭКГ при антидромной АВРТ. Комплекс QRS во время тахикардии широкий и имеет конфигурацию блокады ПНПГ. Зубцы Р не видны.
ЭхоКГ
Трансторакальную ЭхоКГ выполняют у пациентов с синдромом WPW с целью исключения врожденных аномалий и пороков развития сердца (синдром соедини-тельнотканной дисплазии, пролапс митрального клапана, дефект межпредсердной и межжелудочковой перегородки, тетрада Фалло, Аномалия Эбштейна).
Электрофизиологическое исследование (ЭФИ)
Перед катетерной абляцией ДПЖС выполняется ЭФИ, целью которого является подтверждение наличия дополнительного пути, определение его электрофизиологических характеристик и роли в формировании тахиаритмии. После определения локализации дополнительного пути выполняется РЧА ДПЖС с использованием управляемого абляционного катетера.
Лечение приступа тахиаритмии при синдроме WPW
Начальная помощь при эпизоде ортодромной АВРТ состоит из вагусных приемов.
Вагусные пробы: проба Вальсальвы (натуживание на высоте вдоха), массаж каротидного синуса (односторонне нажатие в области сонного треугольника продолжительностью не более 10 с), кашлевой и рвотный рефлексы, обкладывание лица кусочками льда. Эффективность вагусных проб при наджелудочковой тахикардии достигает 50%.
Если известно, что у пациента имеется синдром WPW, врач может предпочесть не использовать аденозин, поскольку он способен индуцировать ФП. Вместо этого можно использовать в/в пропафенон или прокаинамид.
В качестве альтернативы возможно выполнить сразу наружную электрическую кардиоверсию. При гемодинамически значимой симптоматики на фоне АВРТ (синкопэ, пресинкопэ, стенокардия, гипотензия, нарастание признаков сердечной
недостаточности) показана незамедлительная наружной электрическая кардиоверсия (100 Дж). Если не имеется ассоциированных факторов риска системной эмболизации электрическая кардиоверсия не требует антикоагуляции.
У пациентов при тахикардии с синдромом WPW не следует использовать препараты, действующие на АВ-узел! Использование β-адреноблокаторов, блокаторов кальциевых каналов и сердечных гликозидов противопоказано из-за того, что они замедляют проведение по АВУ и не влияют на проведение по ДПЖС антероградное или даже усиливают его. В конечном итоге это является потенциально опасным в отношении трансформации АВРТ в желудочковую тахикардию и/или ФЖ.
Лечение синдромa WPW
Методом выбора в профилактике рецидивов тахикардии у пациентов с WPW является катетерная абляция.
До проведения указанной процедуры или в случаях отказа от проведения операции могут использоваться препараты IC класса (флекаинид и пропафенон), амиодарон, соталол. На фоне их приема у 35% пациентов в течение года АВРТ не рецидивирует.
Медикаментозная терапия данной патологии не всегда может помочь этим больным, кроме того, резистентность к антиаритмическим препаратам развивается у 56—70% пациентов с синдромом WPW в течение 1—5 лет после начала терапии.
РЧА ДПЖС
Эпоха интервенционного устранения ДПЖС началась в 1982 году.
В большинстве наблюдений первичная эффективность катетерной абляции ДПЖС составила приблизительно 95%. Эффективность при катетерной абляции ДПЖС, локализованных в боковой стенке левого желудочка, немного выше, чем при катетерной абляции дополнительных путей другой локализации. Рецидивы проведения по ДПЖС возникают приблизительно в 5% случаев, что связано с уменьшением отека и воспалительных изменений, обусловленных повреждающим действием РЧ энергии. Повторная РЧА, как правило, полностью устраняет проведение по ДПЖС.
Осложнения при проведении эндо-ЭФИ и РЧА дополнительных путей можно разделить на 4 группы:
1) осложнения, обусловленные лучевой нагрузкой;
2) осложнения, связанные с пункцией и катетеризацией сосудов (гематома, тромбоз глубоких вен, перфорация артерий, артериовенозная фистула, пневмоторакс);
3) осложнения при катетерных манипуляциях (повреждение клапанов сердца, микроэмболия, перфорация коронарного синуса или стенки миокарда, диссекция коронарных артерий, тромбоз);
4) осложнения, обусловленные РЧ воздействием (артериовентрикулярная блокада, перфорация миокарда, спазм или окклюзия коронарных артерий, транзиторное нарушение мозгового кровообращения, цереброваскулярные осложнения).
Летальность, связанная с процедурой абляции дополнительных путей, не превышает 0,2%.
Более «частыми» серьезными осложнениями являются полная АВ блокада и тампонада сердца. Частота возникновения необратимой полной АВ блокады колеблется от 0,17% до 1,0%. Частота тампонады сердца варьирует от 0,13% до 1,1%.
Источник: heart-master.com
Пройти онлайн тест (экзамен) по теме «Нарушения сердечной проводимости»…
Синдром Вольффа-Паркинсона-Уайта (Wolff, Parkinson, White) — обусловлен наличием дополнительного аномального пути проведения между предсердиями и желудочками. Другие названия синдрома — синдром WPW, синдром преждевременного возбуждения желудочков.
Дополнительный путь возбуждения проходит через пучок (в большинстве случаев это пучок Кента), который обладает всеми свойствами пучка Гиса и располагается параллельно ему. Предсердный импульс проходит от предсердий к желудочкам как по основному пути (пучку Гиса), так и по добавочному. Причем, по добавочному пути импульс возбуждения идет быстрее, т.к. не задерживается в атриовентрикулярном узле, следовательно, достигает желудочков раньше, чем положено. В результате на ЭКГ регистрируется ранний комплекс QRS с укороченным интервалом PQ. После того, как импульс достигает желудочков, он распространяется необычным путем, поэтому, возбуждение проводится медленнее нормы — ЭКГ регистрирует дельта-волну, за которой следует остальная часть комплекса QRS (это «обычный» импульс догнал импульс, проведенный необычным путем), имеющая нормальную форму.
Характерным признаком синдрома WPW является наличие дельта-волны (обусловленной импульсом, проведенным по добавочному аномальному пути) перед нормальным или почти нормальным комплексом QRS (который обусловлен возбуждением через атриовентрикулярный узел).
Существует два типа синдрома WPW:
- Тип А (более редкий) — добавочный путь проведения импульсов расположен слева от атриовентрикулярного узла между левым предсердием и левым желудочком, что способствует преждевременному возбуждению левого желудочка;
- Тип Б — добавочный путь проведения импульсов расположен справа между правым предсердием и правым желудочком, что способствует преждевременному возбуждению правого желудочка.
Как уже упоминалось выше, при синдроме WPW аномальный импульс возбуждения распространяется по пучку Кента, который может быть расположен справа или слева от атриовентрикулярного узла и пучка Гиса. В более редких случаях аномальный импульс возбуждения может распространяться через пучок Джеймса (соединяет предсердие с конечной частью АВ узла или с началом пучка Гиса), или пучок Махайма (проходит от начала пучка Гиса к желудочкам). При этом ЭКГ имеет ряд характерных особенностей:
- Распространение импульса по пучку Кента приводит к появлению укороченного интервала PQ, наличию дельта-волны, уширению комплекса QRS.
- Распространение импульса по пучку Джеймса приводит к появлению укороченного интервала PQ и неизмененного комплекса QRS.
- При распространении импульса по пучку Махайма регистрируется нормальный (реже удлиненный) интервал PQ, дельта-волна и уширенный комплекс QRS.
Источник: diabet-gipertonia.ru
