Аритмия является одним из наиболее распространенных кардиологических заболеваний. Она сопровождается увеличением, уменьшением частоты сердечных сокращений или нарушением ритма биения сердца. Изначально аритмия не несет серьезной опасности для жизни больного, но может существенно снижать ее качество, а впоследствии отрицательно сказываться на сократительной активности сердца и вызывать ряд осложнений. При наличии других кардиологических патологий она может приводить к тяжелым последствиям. Поэтому людям с аритмией показано комплексное лечение, а иногда и хирургическое вмешательство.

Около 80% людей как минимум единожды сталкивались с аритмией. У 20% нарушения сердечного ритма имеют стойкий характер. И только 2–5 % вовремя обращаются за медицинской помощью.
Как работает сердце человека
У каждого человека сердце имеет 4 камеры: 2 желудочка и 2 предсердия. Здоровое сердце ритмично сокращается и расслабляется. Изначально кровь по венам поступает в предсердия, после чего они сжимаются и кровь выталкивается через клапаны в расслабленные желудочки. После этого подходит очередь сокращаться желудочкам. В результате кровь из них поступает в аорту и легочную артерию, а клапаны не дают ей вернуться обратно в предсердия. Наступает короткая пауза, в течение которой кровь из вен снова подается в предсердия и цикл повторяется. Таким образом, сокращения камер занимают около 0,43 секунд, а период отдыха – 0,4 секунды. Поэтому сердце взрослого человека успевает совершить в среднем 70 циклов в минуту.

За своевременность сердечных сокращений отвечает проводящая система. Она представляет собой комплекс атипичных мышечных волокон, расположенных внутри сердца: синусо-предсердный и предсердно-желудочковый узлы. Именно они под действием образующихся в мышечных клетках сердца импульсов обеспечивают автоматизм работы главной мышцы человеческого тела.
Синусо-предсердный узел называют водителем ритма первого порядка или главным. Он образован небольшим скоплением кардиомиоцитов (особых мышечных клеток). Они генерируют электрические импульсы, которые передаются по нервным волокнам в левое предсердие, откуда по специальным анатомическим образованиям проходят в желудочки. Это гарантирует первоначальное сокращение предсердия, а затем желудочка, т. е. нормальную работу сердца.

Что такое аритмия
В норме сердце сокращается ритмично с примерно одинаковой частотой. Для взрослого человека нормальными показателями пульса считается 60–90 ударов в минуту, для детей в связи с особенностями анатомии эти показатели выше и рассчитываются для каждого возраста отдельно. Усредненно нормальной частотой сердечных сокращений (ЧСС) у детей можно считать 70–140 ударов в минуту. Причем чем меньше ребенок, тем выше показатели сердцебиения.
У тренированного человека сердце сокращается реже, так как регулярные серьезные физические нагрузки приводят к увеличению массы миокарда и повышению его мышечной силы. Поэтому сердце делает более сильные выбросы крови, что позволяет сократить частоту сокращений без снижения качества кровообращения. У спортсменов ЧСС может составлять 50 ударов в минуту, что будет расцениваться в качестве нормы и не вызывать отрицательных последствий.
Всемирная организация здравоохранения считает аритмией любой ритм сердца, который отличается от нормального синусового ритма. Но в определенных случаях подобные изменения расцениваются кардиологами в качестве нормы или физиологической аритмии. В других же изменения сердечного ритма однозначно признаются патологией и требуют начала адекватной ситуации терапии во избежание развития тяжелых нежелательных последствий.

Причины аритмии
Основной причиной нарушения ритма сердцебиения являются кардиологические нарушения, при которых наблюдается изменение структуры сердца, например, гипотрофия, ишемия, деструкция и другие. Поэтому аритмия зачастую становится следствием возникновения других заболеваний:
- ИБС;
- кардиальной миопатии;
- воспалительных процессов;
- пролапса митрального клапана;
- врожденных и приобретенных пороков сердца.
Некоторые лекарства также способны приводить к нарушениям ритма сокращения сердца разной степени выраженности. Подобным действием отличаются:
- сердечные гликозиды;
- мочегонные препараты;
- симпатомиметики и др.
Иногда к аритмии приводит дефицит или избыток определенных веществ в организме, в частности, калия, магния. Никотин, алкоголь и наркотические вещества также оказывают весьма пагубное воздействие на состояние сосудов и сердца, поэтому при наличии пристрастия к ним аритмия, как и другие кардиологические патологии, возникает значительно чаще.
Сегодня аритмия диагностируется и у взрослых, и у детей, причем с каждым годом все чаще. Главным образом, увеличение частоты случаев возникновения заболевания кроется в изменении условий современной жизни и нарастании количества и выраженности факторов риска, одновременно воздействующих на человека.

Способствуют нарушению сердечного ритма:
- Наследственная предрасположенность – наличие врожденных аномалий развития является весомым фактором, значительно повышающим риск развития аритмии, а некоторые виды, к примеру, синдром Вольфа-Паркинсона-Уайта, наследуются детьми от родителей.
- Заболевания щитовидной железы – вырабатываемые щитовидной железой гормоны оказывают непосредственное влияние на скорость протекания обменных процессов в организме. Они могут как замедлять, так и ускорять их, что становится причиной повышения или сокращения ЧСС.
- Гипертония – увеличение артериального давления провоцирует развитие ИБС, при которой отмирает часть клеток миокарда. Это соответственно может вызывать развитие аритмии.
- Гипогликемия – снижение уровня сахара (глюкозы) в крови приводит к расстройству сердечной деятельности.
- Ожирение – является одним из важных факторов развития артериальной гипертензии, наличие которой приводит к аритмии. Кроме того, наличие лишнего веса провоцирует увеличение нагрузки на сердце, что еще более усугубляет ситуацию.
- Повышение уровня холестерина и атеросклероз – отрицательно сказываются на состоянии кровеносных сосудов, сужают их просвет и провоцируют развитие гипертонии, ИБС, и, как следствие, аритмии.
- Железодефицитная анемия – дефицит железа становится причиной того, что многие клетки человеческого тела испытывают нехватку кислорода. Это со временем может приводить к нарушениям сердечного ритма.
- Нарушения гормонального фона – чаще всего аритмия становится следствием климактерических изменений.
- Остеохондроз – изменение высоты межпозвоночных дисков может приводить к ущемлению нервных волокон. В результате передача импульсов по ним ухудшается, что приводит к нарушениям иннервации сердца и аритмии.
Очень важно понимать, что тело человека – это единый организм, в котором все системы и органы довольно тесно взаимосвязаны. Поэтому аритмия может являться следствием большого количества разнообразных причин, среди которых остеохондроз и гипертония, которая, в свою очередь, также может являться следствием остеохондроза, а также причин, которые способны как косвенно способствовать возникновению аритмии, так и вызывать ее напрямую.
тинные причины возникновения некоторых заболеваний, в том числе и аритмии, порой могут лежать достаточно глубоко и быть неочевидны. Так, например, к аритмии сердца может приводить гипоксия головного мозга, которая может быть вызвана как железодефицитной анемией, способной также быть и самостоятельной причиной аритмии, так и заболеваниями шейного и верхнегрудного отделов позвоночника, в частности, остеохондрозом, так как разросшиеся костные тела пережимают определенные артерии.
Часто у истоков аритмии сердца стоит остеохондроз. Это обусловлено тем, что вследствие развития данного заболевания происходит дегенерация позвоночных структур, в результате чего нарушается снабжение тканей и органов нервами, которые обеспечивают их связь с центральной нервной системой (иннервация). Позвонки и межпозвоночные диски смещаются, края костных пластинок разрастаются, и вследствие этого происходит ущемление нервных волокон и крупных кровеносных сосудов. Это расстройство передачи нервных импульсов ведет к появлению симптомов аритмии и изменению частоты сердечных сокращений. Также, нередко возникает болезненность за счет того, что деформированные костные тела давят на спинномозговые корешки.
Деструктивно-дегенеративные изменения в позвоночнике при остеохондрозе зачастую способствуют сдавливанию расположенной вдоль позвоночного столба вертебральной артерии, что и приводит к расстройству сердечного ритма. Ущемление данного сосуда наиболее свойственно шейному остеохондрозу, хотя и не только ему. Чаще всего сдавливание позвоночной артерии осуществляется костными наростами (остеофитами).
Помимо этого, остеохондроз способен приводить к развитию осложнений, также способствующих сжатию вертебральной артерии, а именно:
- мышечных спазмов, которые возникают в качестве ответа на ущемление чувствительных нервных окончаний;
- протрузий;
- межпозвоночных грыж.
Более того, когда на фоне остеохондроза происходит сдавливание позвоночной артерии, за счет повышения внутрисосудистого давления развивается тахикардия. Из-за сдавливания данного сосуда организм вынужден прикладывать больше усилий для пропускания через него крови, с целью чего увеличивается частота сердечных сокращений. Со временем сердечная мышца перестает справляться с повышенными нагрузками, и у человека возникают аритмии и экстрасистолии.
При поясничном остеохондрозе в процесс патологии включаются внутренние органы по причине общности иннервации. В связи с тем, что катехоламины начинают вырабатываться корой надпочечников в избыточном количестве, повышается их концентрация, это провоцирует спазм сосудов, и, как следствие, перепады артериального давления и учащенное сердцебиение. Ситуация осложняется и увеличением продуцирования простагландинов, так как они усиливают выраженность симптоматики.
Поэтому очень важно не откладывать лечение и обращаться за медицинской помощью при первых признаках остеохондроза, пока он не привел к необратимым последствиям и не вызвал развитие других патологий.
Тем не менее, не всегда изменение ЧСС является признаком патологии. Существуют физиологические факторы, способствующие кратковременному увеличению или уменьшению частоты сердечных сокращений. Это:
- Кратковременные или длительные стрессовые ситуации. Переживания провоцируют выброс в кровь катехоламинов и кортизола, что приводит к активизации всех систем организма и его перегрузке. Поэтому подобное не может не отразиться на качестве работы сердца. У здорового человека наблюдается увеличение частоты сердечных сокращений (тахикардия), что бесследно проходит спустя несколько минут после окончания действия отрицательно влияющего фактора. Но при наличии других кардиологических заболеваний этого бывает достаточно для развития инфаркта миокарда или инсульта.
- Неадекватно большая физическая нагрузка для конкретного человека. При выполнении слишком тяжелой физической работы, к которой организм не готов, наблюдается повышенная стимуляция структур сердца, что приводит сначала к ускорению его работы, а затем замедлению. У физически неподготовленных людей подобное может привести к кардиогенному шоку.
- Интоксикация. Употребление алкоголя, психостимулирующих веществ, солей тяжелых металлов, передозировка определенными кардиологическими препаратами отрицательно влияют на состояние сосудов и сердечный ритм.
- Дефицит или избыток жидкости в организме. Изменение реологических свойств крови может приводить к нарушениям сердечного ритма разной степени выраженности.
В 40% случаев аритмия спровоцирована физиологическими причинами. В остальных 60% случаев она возникает из-за наличия патологических изменений в работе сердца и других органов.
Симптомы
Аритмия может протекать в разных формах и провоцироваться огромным количеством различных заболеваний, что и определяет характер возникающих изменений в самочувствии человека. Общими проявлениями всех видов аритмии является:
- ощущение перебоев в работе сердца;
- дискомфорт в левой половине груди;
- изменения ЧСС;
- слабость;
- холод в руках и ногах;
- приливы жара;
- повышение тревожности;
- возникновение страха.

При запущенных состояниях нередко наблюдаются боли в области груди, предобморочные состояния и обмороки. Нередко дополнительно наблюдается побледнение кожи, скачки артериального давления.
Виды аритмии
Сегодня выделяют несколько десятков разновидностей аритмий. Практически всегда они сопровождаются снижением или увеличением частоты ритма сердечных сокращений и их нерегулярностью.
Деление на виды осуществляется в зависимости от того, какие функции сердца нарушаются. Поэтому выделяют аритмии, сопровождающиеся:
- Нарушениями автоматизма: синусовая тахикардия и брадикардия, синдром слабости синусового узла, нарушения водителя ритма (нижнепредсердный, атриовентрикулярный и идиовентрикулярный ритм).
- Нарушениями возбудимости: экстрасистолии, пароксизмальные тахикардии.
- Нарушениями проводимости: WPW-синдром, уменьшения проводимости (блокады ножек пучка Гиса, внутрипредсердная, синоартикулярная и другие).
- Смешанные: мерцание или трепетание желудочков или же предсердий.

Определение вида аритмии имеет большое значение, в первую очередь, для оценки возможных последствий и разработки правильной схемы лечения. Рассмотрим наиболее часто встречающиеся виды аритмии.
Синусовая тахикардия
Синусовая тахикардия диагностируется при увеличении ЧСС до 90 уд/мин и более, вплоть до 150–180 уд/мин. В основе ее развития лежит увеличение автоматизма синусового узла, который вырабатывает и посылает большее количество импульсов за единицу времени. Как правило, синусовая тахикардия наблюдается у здоровых людей при:
- занятиях спортом, выполнении физической работы;
- эмоциональном перенапряжении;
- приеме определенных препаратов;
- употреблении спиртных напитков, а также содержащих кофеин;
- курении.
Она может возникать при развитии анемии, обусловленной различными воспалительными процессами, лихорадке, пониженном давлении и ряде других патологий. Непосредственно диагноз «синусовая тахикардия» ставят в тех случаях, когда на протяжении 3 месяцев у человека в состоянии абсолютного покоя и активности наблюдается стойкое увеличение частоты сердцебиения до 100 и более ударов в минуту. При проведении ЭКГ в подобных случаях обнаруживается только повышенное ЧСС, но другие отклонения от нормы отсутствуют.
Синусовая тахикардия – самый распространенный вид аритмии.

Чаще всего синусовая тахикардия диагностируется у женщин, причем молодого возраста. Обычно это объясняется перевозбуждением симпатической нервной системы, что сопровождается развитием вегетососудистой дистонии и ряда других нарушений. В таких ситуациях все силы направляют на ликвидацию причины развития заболевания.
Синусовая брадикардия
Синусовой брадикардией называют состояние, при котором ЧСС снижается до 60 уд/мин и ниже. Подобное нельзя однозначно расценивать в качестве патологии, поскольку синусовая брадикардия может присутствовать и у абсолютно здоровых людей со спортивной формой.
Но если уменьшение ЧСС сочетается с появлением головокружения, потемнения в глазах, обмороком или возникновением одышки, говорят о наличии патологической причины возникновения брадикардии. В таких ситуациях она может быть следствием:
- инфаркта миокарда;
- гипотиреоза;
- повышенного внутричерепного давления;
- вирусных инфекций.

Механизм ее развития заключается в повышении тонуса парасимпатической нервной системы, что приводит к первичному поражению синусового узла и снижению количества посылаемых им в камеры сердца импульсов.
Если синусовая брадикардия сопровождается возникновением изменений в самочувствии больного и появлением вышеописанных симптомов, это требует назначения медикаментозного лечения, а иногда и электрокардиостимуляции. Но при сохранении абсолютно нормального самочувствия терапия при синусовой брадикардии не показана.
Синусовая аритмия
Состояния, сопровождающиеся чередованием периодов присутствия тахикардии и брадикардии, называют синусовой аритмией. Она может протекать в разных формах и зависеть от действия различных факторов. Чаще всего обнаруживается дыхательная аритмия, сопровождающаяся увеличением ЧСС во время вдоха и снижением этого показателя при выдохе.
Синусовая аритмия становится результатом колебания тонуса блуждающего нерва и неритмичным образованием импульсов в синусовом узле из-за изменения качества кровенаполнения сердечных камер во время дыхания. Нередко она диагностируется при ВСД и инфекционных болезнях.
При проведении ЭКГ в таких ситуациях регистрируется эпизодическое увеличение и сокращение интервалов R–R с определенной периодичностью, которые находятся в прямой зависимости от фаз дыхания. Остальные показатели не изменяются, поскольку в сердце отсутствуют изменения, способные повлиять на прохождение импульсов по его проводниковой системе.
Синдром слабости синусового узла
Аритмия такого рода возникает при ослаблении или прекращении работы синусового узла. Подобное может становиться следствием:
- ишемии (нарушения питания) тканей в области синусового узла;
- кардиосклероза;
- кардиомиопатии;
- микорадита;
- инфильтративного поражения сердца;
- врожденных особенностей строения проводящей системы.
Если синусовый узел прекращает работу, для компенсации его функций активизируется второй узел проводящей системы сердца – атриовентрикулярный. Крайне редко синусовый узел полностью отключается, значительно чаще он сохраняет функциональность, но работает с продолжительными перерывами.

При синдроме слабости синусового узла наблюдаются кратковременные остановки сердца, что не всегда вызывает у больных дискомфорт. Но со временем аритмия этого вида может приводить к возникновению сердечной недостаточности и ухудшению кровоснабжения головного мозга. При ней также наблюдается синусовая брадикардия, что также может сочетаться с другими разновидностями аритмий.
Экстрасистолия
Экстрасистолия – наиболее часто встречающийся вид аритмии, сопровождающийся нарушением возбудимости сердца. В таких ситуациях наблюдается преждевременное сокращение сердца при образовании импульса вне синусового узла.
Экстрасистолия может наблюдаться в том числе у здоровых людей. Нормой считается возникновение до 200 экстрасистол в сутки.

Аритмия этого вида развивается в ответ на:
- неспособность сердечной мышцы справляться с повышенной частотой сердечных сокращений, возникающей вследствие сдавливания вертебральной артерии на фоне остеохондроза;
- нервное напряжение;
- переутомление;
- прием алкоголя или кофеина;
- курение.
Для людей со здоровым сердцем экстрасистолия не представляет серьезной опасности. Но у тех, кто имеет органические поражения миокарда, она может приводить к тяжелым осложнениям.
Экстрасистолы могут возникать с повышенной частотой при миокардите. В зависимости от того, где образуются импульсы, различают:
- предсердные;
- атриовентрикулярные;
- желудочковые.
При этом не всегда существует только один источник патологических импульсов. Нередко их несколько, тогда диагностируют политопную экстрасистолию.
Пароксизмальная тахикардия
Пароксизмальной тахикардией называют внезапный приступ увеличения ЧСС от 130 до 200 уд/мин. Он может продолжаться пару секунд или несколько дней. Такая аритмия является результатом образования очага возбуждения на любом участке проводящей системы, который с большой скоростью создает импульсы. В зависимости от его локализации различают предсердную и желудочковую пароксизмальную тахикардию.
Этот вид аритмии является прямым следствием:
- кислородного голодания миокарда;
- эндокринных заболеваний;
- нарушения электролитного баланса;
- ИБС;
- кардиомипатии;
- врожденных и приобретенных пороков сердца.

При этом наблюдается:
- сильное ощущение сердцебиения;
- дискомфорт, вплоть до болей в груди;
- одышка, чувство нехватки воздуха;
- озноб;
- ком в горле.
Особую опасность представляет желудочковая пароксизмальная тахикардия, так как она способна переходить в фибрилляцию желудочков, при которой сокращаются лишь отдельные их волокна, причем только в хаотичном ритме. Это приводит к невозможности сердца реализовывать свои функции.
Блокады сердца
В результате нарушения проводимости импульсов могут возникать синарикулярная, внутрипредсердная, антриовентрикулярная блокада. Они развиваются на фоне атеросклероза, воспалительных процессов в сердце или кардиосклероза.
В течение аритмии выделяют 3 стадии: замедления прохождения импульса, частичное блокирование и полная блокада. Результатом запущенной формы заболевания является остановка сердца.

Смешанные аритмии
Чаще всего встречается фибрилляция предсердий, что называют мерцательной аритмией. В таких ситуациях наблюдается хаотичное сокращение предсердий с частотой до 400–600 раз в минуту. Это создает высокий риск образования тромбов, что может привести к инсульту.
Мерцательная аритмия сопровождается:
- резким учащением сердцебиения;
- сильной слабостью;
- затруднением дыхания;
- болью в груди;
- сильным страхом.
Приступы могут длиться несколько минут и проходить самостоятельно. Если этого не происходит, больному требуется медицинская помощь.

Осложнения аритмии
При отсутствии своевременно начатого, адекватно подобранного лечения аритмии разных видов способны приводить к:
- остановке сердца – в 15% случаев возникает спонтанно без присутствия каких-либо проявлений заболевания ранее и может привести к смерти, если вовремя не провести реанимацию;
- кардиогенному шоку – становится следствием резкого падения кровяного давления в ответ на замедление сердечного ритма (вероятность смерти составляет 90%);
- инфаркту миокарда – некроз части клеток сердца, становящийся следствием нарушения их питания в связи с недостаточным уровнем поступления крови (может возникать на фоне пароксизмальной или мерцательной тахикардии);
- инсульту – нарушение питания головного мозга, что приводит к развитию выраженных неврологических нарушений с высоким риском летального исхода;
- тромбоэмболии – образующиеся в сердце тромбы могут отделяться и перемещаться по сосудам, закупоривая их и блокируя кровообращение.
Риск развития осложнений находится в прямой зависимости от вида аритмии, наличия сопутствующих заболеваний, а также длительности их существования. Поэтому очень важно как можно раньше диагностировать аритмию и проводить соответствующее ситуации лечение. В противном случае вероятность летального исхода или инвалидизации возрастает многократно.

Диагностика аритмии
При возникновении признаков аритмии больным рекомендуется сразу же обратиться к кардиологу. Врач проведет тщательный опрос и осмотр пациента. Это позволит точно определить, присутствуют ли в жизни человека факторы, которые могли привести к возникновению нарушений сердечного ритма, и тяжесть протекания заболевания.
Кардиолог обязательно измеряет давление и определяет пульс. Также врач проводит аускультацию сердца с помощью фонендоскопа. На этом этапе он может оценить характер тонов сердца и сделать предварительные выводы о качестве его функционирования.
Для подтверждения диагноза и точного определения вида аритмии назначаются инструментальные методы исследований:
- ЭКГ;
- УЗИ;
- холтеровский мониторинг.

Также показано сдать общий анализ крови и биохимический. Иногда для точного выявления имеющихся нарушений и причин развития аритмии используются МРТ и КТ. Также в отдельных случаях может проводиться ангиография.
Если приступы аритмии наблюдаются редко и не фиксируются на ЭКГ, пациенту предлагается пройти несколько тестов:
- ЭКГ при физической нагрузке, например, во время работы на велотренажере или бега.
- Тест с наклонным столом – показан при частых предобморочных состояниях и потере сознания. Он заключается в том, что сначала ЭКГ снимается, когда пациент лежит на горизонтальной поверхности, а затем в вертикальном положении.
В нашей клинике вы также можете более подробно узнать о составе своего тела и состоянии сосудистой системы, которая участвует в кровоснабжении внутренних органов, скелетно-мышечной мускулатуры, головного мозга. Наши опытные доктора подробно разъяснят Вам полученные данные. Биоимпендансометрия высчитывает соотношение жира, мышечной, костной и скелетной массы, общей жидкости в организме, скорости основного обмена. От состояния мышечной массы зависит интенсивность рекомендуемой физической нагрузки. Обменные процессы в свою очередь влияют на способность организма восстанавливаться. По показателям активной клеточной массы можно судить об уровне физической активности и сбалансированности питания. Это простое и быстрое в проведении исследование помогает нам увидеть нарушения в эндокринной системе и принять необходимые меры. Помимо этого, нам также очень важно знать состояние сосудов для профилактики таких заболеваний, как инфаркты, гипертоническая болезнь, сердечная недостаточность, сахарный диабет и многое другое. Ангиоскан позволяет определить такие важные показатели, как биологический возраст сосудов, их жесткость, индекс стресса (что говорит о сердечном ритме), насыщение крови кислородом. Такой скрининг будет полезен мужчинам и женщинам после 30, спортсменам, тем, кто проходит длительное и тяжелое лечение, а также всем, кто следит за своим здоровьем.
Лечение аритмии сердца
После того, как диагноз поставлен, вид аритмии и степень тяжести ее течения определены, кардиолог может разработать оптимальную тактику лечения пациента. В каждом случае она будет своя и обязательно полностью учтет индивидуальные особенности конкретного человека.
При аритмии лечение всегда комплексное и в первую очередь направлено на устранение причины ее развития. Оно включает медикаментозную терапию, мануальную терапию, коррекцию образа жизни.
При аритмии важно перейти на здоровый образ жизни, т. е. отказаться от курения и злоупотребления алкоголем, ежедневно гулять на свежем воздухе, больше двигаться и перейти на правильное питание. Это необходимо, поскольку никотин, алкоголь, малоподвижный образ жизни, жирные и соленые продукты являются провокаторами развития аритмии и способствуют развитию осложнений. Не менее важно нормализовать психоэмоциональное состояние, а также соблюдать режим труда и отдыха.

В рамках медикаментозной терапии пациентам могут назначаться препараты разных групп:
- блокаторы кальциевых каналов;
- сердечные гликозиды;
- блокаторы натриевых каналов;
- антиаритмические средства;
- блокаторы калиевых каналов;
- β-адреноблокаторы;
- витамины.
Двум разным людям с одинаковыми симптомами может назначаться разная схема лечения аритмии. Поэтому самостоятельно приобретать те или иные лекарственные средства только потому, что соседке или родственнику их назначали, категорически нельзя. Подобная самодеятельность может привести к еще большему усугублению ситуации и критическому нарушению сердечного ритма.
Например, при экстрасистолии, сопровождающейся органическими поражениями сердца, прием антиаритмических препаратов и β-адреноблокаторов может вызывать опасные для жизни осложнения.
Также, обязательно проводится лечение сопутствующих заболеваний, ставших следствием или причиной развития аритмии. Поэтому пациентам, кроме помощи кардиолога, может потребоваться консультация невролога, эндокринолога и других узких специалистов. В результате при эндокринных заболеваниях может назначаться заместительная терапия, при неврологических – ноотропы, цереброваскулярные средства, при склонности к образованию крови рекомендуются тромболитические препараты и т. д.
При необходимости пациентам может проводиться электрическая кардиоверсия. Это достаточно болезненная процедура, поэтому ее проводят только под наркозом или седацией. Она используется с целью нормализации ритма при трепетании или мерцании желудочков или предсердий. Электрическая кардиоверсия заключается в пропускании электрического тока через грудную клетку с помощью дефибриллятора. Манипуляция проводится под контролем ЭКГ и в большинстве случаев одного разряда достаточно для нормализации сердечного ритма.

Мануальная терапия при аритмии сердца
Грамотно проведенные сеансы мануальной терапии способны существенно улучшить состояние пациентов за счет нормализации нервной проводимости. Особенно они эффективны при наличии остеохондроза, который сегодня присутствует практически у каждого взрослого человека в большей или меньшей степени.
Поскольку в таких ситуациях аритмия становится следствием нарушения работы вегетативной нервной системы, устранение компрессии спинномозговых корешков положительно отражается на работе сердечной мышцы. Справиться с этой задачей по силам мануальному терапевту, в особенности владеющему методикой проведения лечения по методу Гриценко.
Она позволяет за счет воздействия на позвоночник, восстановления правильного положения позвонков и улучшения качества питания межпозвоночных дисков добиться остановки прогрессирования возникших в них на фоне остеохондроза дегенеративных процессов и восстановления нормальной структуры. Метод Гриценко имеет около сотни патентов и признан эффективной методикой лечения не только остеохондроза, но и массы других заболеваний, которые стали результатом возникновения нарушений в позвоночнике.
После курса сеансов удается не только уменьшить проявления аритмии или полностью устранить их, но и укрепить весь организм в целом. Это положительно отражается на общем самочувствии больного.

Хирургическое лечение аритмии сердца
В определенных случаях сохранить жизнь пациенту можно только за счет проведения операции. Сегодня при лечении аритмии могут проводиться следующие хирургические вмешательства:
- радиочастотная абляция;
- электрокардиоверсия;
- установка искусственного водителя ритма или дефибриллятора.
Чтобы избежать проведения достаточно опасных и дорогостоящих операций на сердце, стоит не запускать заболевание и своевременно начинать лечение, пока справиться с ним можно безоперационным путем.

Первая помощь при приступе аритмии
При возникновении приступа аритмии важно не теряться и точно следовать полученным от врача рекомендациям. В первую очередь необходимо:
- Измерить артериальное давление и оценить пульс.
- Принять назначенный кардиологом препарат.
- Открыть окно, чтобы обеспечить приток свежего воздуха в помещение.
- Ослабить галстук, воротник или снять ювелирные изделия с шеи, препятствующие свободному дыханию.
- Лечь на кровать и постараться сохранять абсолютное спокойствие (дополнительно можно принять успокоительное средство на растительной основе).
- Подождать четверть часа. Если самочувствие остается стабильно плохим, следует немедленно вызывать бригаду скорой помощи.
Во время приступа аритмии запрещено:
- принимать контрастный душ или ванну;
- выполнять физическую работу;
- принимать неизвестные лекарственные средства.
Прогноз при аритмии
Наиболее благоприятное течение и прогнозы характерны для единичных экстрасистол, синусовой тахикардии и брадикардии. В 80–90% случаев их удается полностью победить, а осложнения возникают только у 2–5% больных.
Но при диагностировании угрожающих жизни видов аритмий прогноз в первую очередь определяется скоростью начала лечения и его качеством. Если проигнорировать заболевание, вероятность летального исхода составляет около 70%. Проведение же адекватной терапии снижает этот риск до 15%.
Таким образом, аритмия является достаточно коварным состоянием, так как имеет множество разновидностей, которые имеют очень похожие симптомы. Поэтому самостоятельно оценить степень тяжести собственного состояния и величину риска невозможно. Но при проявлении должного внимания к собственному здоровью и своевременном обращении за медицинской помощью удается стабилизировать состояние и избежать развития опасных последствий.
Источник: institut-clinic.ru
Синусовый ритм. Цифры и факты
- В норме импульсы, заставляющие биться наше сердце, генерируются в синусовом узле.
- Синусовый узел — группа специализированных клеток, размером от 7ми до 20 мм, располагается в правом предсердии.
- За сутки сердце человека сокращается примерно 100 000 раз. Т.е. синусовый узел генерирует 100 000 импульсов
- Чем больше животное, тем реже у него бьется сердце. Так, у некоторых видов мышей сердце бьется 500 раз в минуту, у человека 60-100 ударов в минуту, у слона 25 раз в минуту, у синего кита 20 раз в минуту.
Синусовая аритмия
Чаще всего с термином синусовая аритмия люди сталкиваются после прохождения электрокардиографического исследования (ЭКГ, электрокардиограмма). Гораздо реже синусовая аритмия выводится в диагнозах.
Выше мы описали основные характеристики синусового ритма, теперь определимся, что такое синусовая аритмия.
Синусовая аритмия — это состояние, при котором колебания времени между двумя импульсами синусного узла превышают 120 миллисекунд, т.е. это [незначительное] нарушение регулярности сердечных сокращений. Вот как это выглядит на электрокардиограмме.
Виды синусовой аритмии
В медицинской практике принято различать три вида синусовых аритмий
- Дыхательная синусовая аритмия
- Синусовая аритмия, не связанная с дыханием
- т.н. вентрикулофазная синусовая аритмия
Дыхательная синусовая аритмия. Как следует из названия, этот вид синусовой аритмии связан с дыханием и обусловлен тем, что экскурсия диафрагмы стимулирует блуждающий нерв. Соответственно, синусовая аритмия может быть не связанной с актом дыхания.
И в том и в другом случае синусовая аритмия является вариантом нормы и не требует ни лечения, ни дальнейшего диагностического поиска.
Вентрикулофазная синусовая аритмия связана с такой серьезной патологией, как атриовентрикулярная блокада, но в этом случае основной и очевидной проблемой является не собственно синусовая аритмия, а именно АВ-блокада.
Синусовая аритмия. Резюме и выводы
- Синусовая аритмия в детском возрасте и синусовая аритмия, связанная с дыханием, является вариантом нормы.
- Не менее 20% здоровых взрослых людей имеют синусовую аритмию
- В случаях, когда синусовая аритмия не связанная с дыханием, ассоциирована с какой-либо болезнью или патологическим состоянием, она не имеет самостоятельного значения.
- Синусовая аритмия не требует ни лечения, ни какого-либо диагностического поиска.
Источник: MedSpecial.ru
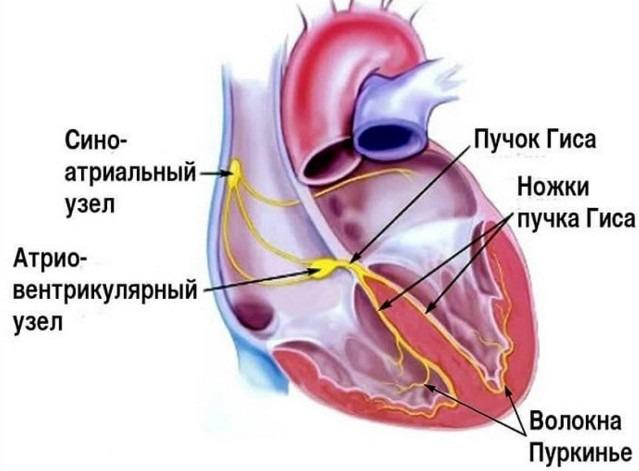
Проводящая система сердца начинается синусовым узлом, который расположен в верхней части правого предсердия. Его длина 10-20 мм, ширина 3-5 мм. Именно в нем возникают импульсы, которые вызывают возбуждение и сокращение всего сердца. Нормальный автоматизм синусового узла составляет 50-80 импульсов в минуту. Синусовый узел является автоматическим центром I порядка.
Импульс, возникший в синусовом узле мгновенно распространяется по предсердиям, заставляя их сократиться. Но распространиться дальше и сразу же возбудить желудочки сердца эта волна не может, так как миокард предсердий и желудочков разделен фиброзной тканью, которая не пропускает электрические импульсы. И только в одном месте этой преграды не существует. Туда и устремляется волна возбуждения. Но именно в этом месте находится следующий узел проводящей системы, который называется атриовентрикулярным (длина около 5 мм, толщина — 2 мм). В нем происходит задержка волны возбуждения и фильтрация входящих импульсов.
Далее нижняя часть узла, утончаясь, переходит в пучок Гиса (длина 20 мм). В последующем пучок Гиса разделяется на две ножки — правую и левую. Правая ножка проходит по правой стороне межжелудочковой перегородки и разветвляясь ее волокна (волокна Пуркинье) пронзают миокард правого желудочка. Левая ножка проходит по левой половине межжелудочковой перегородки и делится на переднюю и заднюю ветви, которые снабжают волокнами Пуркинье миокард левого желудочка. После задержки в результате прохождения атриовентрикулярного узла волна возбуждения, распространяясь по ножкам пучка Гиса и волокнам Пуркинье, мгновенно охватывает всю толщу миокарда желудочков, вызывая их сокращение. Задержка импульса имеет огромное значение и не дает сократиться предсердиям и желудочкам одновременно — сперва сокращаются предсердия, и только вслед за этим — желудочки сердца.
В атриовентрикулярном узле, так же как и в синусовом узле, имеются два вида клеток — Р и Т. Атриовентрикулярный узел вместе с начальной частью пучка Гиса является автоматическим центром II порядка, который может самостоятельно вырабатывать импульсы с частотой 35-50 в минуту.
Конечная часть пучка Гиса, его ножки и волокна Пуркинье также обладают автоматизмом, однако могут вырабатывать импульсы лишь с частотой 15-35 в минуту и являются автоматическим центром III порядка.
Между автоматическими центрами I, II и III порядков возникают следующие взаимодействия. В норме импульс, возникающий в синусовом узле, распространяется на предсердия и желудочки, вызывая их сокращения. Проходя на своем пути автоматические центры II и III порядков импульс каждый раз вызывает разрядку этих центров. После этого в автоматических центрах II и III порядков снова начинается подготовка очередного импульса, которая каждый раз вновь прерывается после прохождения возбуждения из синусового узла. По сути дела, в норме автоматический центр I порядка подавляет активность автоматических узлов II и III порядков. И только в случае отказа синусового узла или нарушения проведения его импульсов на нижележащие отделы включается автоматический узел II порядка, а при его отказе — автоматический узел III порядка.
Регуляция и координация сократительной функции сердца осуществляются его проводящей системой. Проводящая система сердца образована атипичными кардиомиоцитами (сердечные проводящие кардиомиоциты). Эти кардиомиоциты богато иннервированы, имеют небольшие размеры (длина — около 25 мкм, толщина — 10 мкм) по сравнению с кардиомиоцитами миокарда. Клетки проводящей системы не имеют Т-тру-бочек, соединяются между собой не только концами, но и боковыми поверхностями. Эти клетки содержат значительное количество цитоплазмы и мало миофибрилл. Клетки проводящей системы обладают способностью проводить раздражение от нервов сердца к миокарду предсердий и желудочков. Сердце обладает автоматизмом — способностью самостоятельно сокращаться через определенные промежутки времени. Это становится возможным благодаря возникновению электрических импульсов в самом сердце. Оно продолжает биться при перерезке всех нервов, которые к нему подходят.Импульсы возникают и проводятся по сердцу с помощью так называемой проводящей системы сердца. Рассмотрим компоненты проводящей системы сердца:синусно-предсердный узел,предсердно-желудочковый узел,пучок Гиса с его левой и правой ножкой,волокна Пуркинье. 1)синусно-предсердный узел (= синусовый, синоатриальный)— источник возникновения электрических импульсов в норме. Именно здесь импульсы возникают и отсюда распространяются по сердцу (рисунок с анимацией внизу). Cинусно-предсердный узел расположен в верхней части правого предсердия, между местом впадения верхней и нижней полой вены. Слово “синус” в переводе означает “пазуха”, “полость”. Фраза “ритм синусовый” в расшифровке ЭКГ означает, что импульсы генерируются в правильном месте — синусно-предсердном узле. Нормальная частота ритма в покое — от 60 до 80 ударов в минуту. Частота сердечных сокращений (ЧСС) ниже 60 в минуту называется брадикардией, а выше 90 — тахикардия. У тренированных людей обычно наблюдается брадикардия. 2) предсердно-желудочковый узел (атриовентрикулярный, AV; от лат. ventriculus — желудочек) является, можно сказать, “фильтром” для импульсов из предсердий. Он расположен возле самой перегородки между предсердиями и желудочками. В AV-узле самая низкая скорость распространения электрических импульсов во всей проводящей системе сердца. Она равна примерно 10 см/с (для сравнения: в предсердиях и пучке Гиса импульс распространяется со скоростью 1 м/с, по ножкам пучка Гиса и всем нижележащим отделам вплоть до миокарда желудочков — 3-5 м/с). Задержка импульса в AV-узле составляет около 0.08 с, она необходима, чтобы предсердия успели сократиться раньше и перекачать кровь в желудочк 3) Пучок Гиса (= предсердно-желудочковый пучок) не имеет четкой границы с AV-узлом, проходит в межжелудочковой перегродке и имет длину 2 см, после чего делится на левую и правую ножки соответственно к левому и правому желудочку. Поскольку левый желудочек работает интенсивнее и больше по размерам, то левой ножке приходится разделиться на две ветви — переднюю и заднюю.4) Волокна Пуркинье связывают конечные разветвления ножек и ветвей пучка Гиса с сократительным миокардом желудочков. Способностью генерировать электрические импульсы (т.е. автоматизмом) обладает не только синусовый узел. Природа позаботилась о надежном резервировании этой функции. Синусовый узел является водителем ритма первого порядка и генерирует импульсы в частотой 60-80 в минуту.
Источник: studfile.net
Открытие
В жаркий летний день в 1906 году Мартин Флэк, студент-медик, изучал микроскопические срезы сердца крота, тогда как его наставник Артур Кейт и его жена катались на велосипеде по красивым вишневым садам возле своего коттеджа в Кенте, Англия. По возвращении Флэк взволнованно показала Кейту “чудесную структуру, которую он обнаружил в ушке правого предсердия крота, именно там, где в эту камеру входит верхняя полая вена”. Кейт быстро понял, что эта структура очень напоминает атриовентрикулярный узел, описанный Сунао Таварой в начале этого года. Дальнейшие анатомические исследования подтвердили ту же структуру в сердцах других млекопитающих, которую они назвали “синусоидальным узлом” (sino‐auricular node). Наконец, был обнаружен долгожданный генератор сердечного ритма.
Начиная с 1909 года, используя гальванометр с двумя струнами, Томас Льюис одновременно записывал данные с двух участков с поверхности сердца собаки, делая точные сравнения прихода волны возбуждения в разные точки. Льюис идентифицировал синусоидальный узел как кардиостимулятор сердца двумя инновационными подходами.
- Во-первых, он стимулировал вышестоящую полую вену (SVC), коронарный синус и левое ушко и показал, что только кривые вблизи синусового узла были идентичны нормальному ритму.
- Во-вторых, было известно, что точка, в которой начинается сжатие, становится электрически отрицательной относительно неактивных точек мышц. В результате электрод возле САУ неизменно имел первичную отрицательность, указывающую: “Узловая область SA — это то место, в котором зарождается волна возбуждения”.
Охлаждение и нагревание синусового узла для изучения реакции сердечного ритма осуществлял G Ganter и другие, которые также указывали на местоположение и первичную функцию синусоидального узла. Когда Эйнтховен был удостоен Нобелевской премии в 1924 году, он щедро упомянул Томаса Льюиса, говоря: “Я сомневаюсь, что без его ценного вклада у меня была бы привилегия стоять перед вами сегодня». [2 — Silverman, M.E.; Hollman, A. (1 October 2007). «Discovery of the sinus node by Keith and Flack: on the centennial of their 1907 publication]
Место нахождения и структура
Синоатриальный узел состоит из группы специализированных клеток, расположенных в стенке правого предсердия, только поперечно к устью полых вен на стыке, где верхняя полая вена входит в правое предсердие. Узел SA располагается в миокарде. Это глубокое образование упирается в сердечные миоциты, принадлежащие правому предсердию, а его поверхностная часть покрыта жировой тканью.
Эта удлиненная структура, которая простирается от 1 до 2 см справа от края ушка, представляет собой гребень правого предсердного придатка, и проходит по вертикали в верхнюю часть концевой канавки. Волокна узла SA являются специализированными кардиомиоцитами, которые смутно напоминают нормальные, сократительные сердечные миоциты. У них есть некоторые сократительные нити, но при этом они не сжимаются так же крепко. Кроме того, волокна СА-узла заметно более тонкие, извилистые и окрашиваются менее интенсивно, чем сердечные миоциты.
Иннервация
Синусовый узел богато иннервирован парасимпатической нервной системой (десятым черепным нервом (блуждающим нервом)) и волокнами симпатической нервной системы (спинномозговые нервы грудного отдела на уровне хребцов 1-4). Это уникальное анатомическое расположение делает узел СА восприимчивым к явно спаренным и противостоящим вегетативным воздействиям. В состоянии покоя работа узла в основном зависит от блуждающего нерва или его “тонуса”.
- Стимуляция через блуждающие нервы (парасимпатические волокна) вызывает снижение скорости работы узла СА (что в свою очередь уменьшает частоту сердечных сокращений). Таким образом, парасимпатическая нервная система через действие блуждающего нерва оказывает отрицательное инотропное воздействие на сердце.
- Стимуляция через симпатические волокна вызывает увеличение скорости работы узла СА (при этом увеличивается частота сердечных сокращений и сила сокращений). Симпатические волокна могут увеличивать силу сокращения, потому что помимо иннервации синусового и атриовентрикулярного узлов они непосредственно воздействуют на предсердия и желудочки.
Таким образом, нарушение иннервации может приводить к развитию различных расстройств сердечной деятельности. В частности, может повышаться или понижаться ЧСС и возникать клинические признаки.
Кровоснабжение
Узел СА получает кровоснабжение от артерии узла СА. Исследования анатомической диссекции показали, что это питание может быть ветвью правой коронарной артерии в большинстве (около 60-70%) случаев, а ветвь левой коронарной артерии кровоснабжает СА узел примерно в 20-30% случаев.
В более редких случаях может отмечаться кровоснабжение как правой, так и левой коронарными артериями или двумя ветвями правой коронарной артерии.
Функциональные возможности
- Главный водитель ритма
Хотя некоторые из сердечных клеток обладают способностью генерировать электрические импульсы (или потенциалы действия), которые вызывают сердечное сокращение, синоатриальный узел обычно инициирует сердечный ритм просто потому, что он генерирует импульсы быстрее и сильнее, чем другие области с потенциалом генерации импульсов. Кардиомиоциты, как и все мышечные клетки, имеют рефрактерные периоды после сокращения, в течение которых дополнительные сокращения не могут быть вызваны. В такие моменты их потенциал действия переопределяется синоатриальным или атриовентрикулярным узлами.
В отсутствие внешнего нейронного и гормонального контроля клетки в синоатриальном узле, расположенные в правом верхнем углу сердца, будут естественным образом разряжаться (создавать потенциалы действия) более 100 ударов в минуту. Поскольку синоатриальный узел отвечает за остальную часть электрической активности сердца, его иногда называют основным кардиостимулятором.
Клиническое значение
Дисфункция синусового узла выражается в нерегулярном сердцебиении, вызваннои неправильными электрическими сигналами сердца. Когда синусовый узел сердца неисправен, сердечный ритм становится ненормальным — как правило, слишком медленным. Иногда появляются паузы в его воздействии или комбинации, и очень редко ритм бывает быстрее, чем обычно.
Окклюзия артериального кровоснабжения синусового узла (чаще всего из-за инфаркта миокарда или прогрессирующей болезни коронарной артерии) может вызвать ишемию и гибель клеток в СА узле. Это нередко нарушает пейсмекерную активность САУ и приводит к синдрому слабости синусового узла.
Если узел СА не работает или сгенерированный в нем импульс блокируется до того, как он проходит вниз по электропроводящей системе, группа клеток, расположенных дальше по сердцу, выполняют роль водителей ритма второго порядка. Этот центр обычно представлен клетками внутри атриовентрикулярного узла (AV-узла), который является областью между предсердиями и желудочками, внутри предсердной перегородки.
Если узел AV также терпит неудачу, волокна Пуркинье иногда могут действовать как кардиостимулятор по умолчанию. Если же клетки волокон Пуркинье не контролируют сердечный ритм, то чаще всего по той причине, что они генерируют потенциалы действия с более низкой частотой, чем узлы AV или SA.
Дисфункция синусового узла
Дисфункция узла СА относится к ряду состояний, вызывающих физиологическое несоответствие показателей предсердий. Симптомы могут быть минимальными или включать слабость, непереносимость усилий, учащенное сердцебиение и обморочное состояние. Диагноз ставится на основании ЭКГ. Симптоматическим пациентам требуется кардиостимулятор.

Дисфункция синусового узла включает
- Жизнеопасную синусовую брадикардию
- Чередующуюся брадикардию и предсердные тахиаритмиями (синдром брадикардии и тахикардии)
- Синоатриальную блокаду или временную остановку работы САУ
- Выходную блокаду САУ
Дисфункция синусового узла возникает преимущественно у пожилых людей, особенно при наличии других сердечных расстройств или сахарного диабета.
Остановка синусового узла — это временное прекращение активности синусового узла, наблюдаемое на ЭКГ в виде исчезновения P-волн в течение нескольких секунд.
Пауза обычно вызывает активность эвакуации в более низких кардиостимуляторах (например, предсердный или соединительный), сохраняя частоту сердечных сокращений и функцию, но длительные паузы становятся причиной головокружения и обмороков.
При выходной блокаде СА узла его клетки деполяризуются, но при этом нарушается передача импульсов в миокард предсердий.
- При блокаде САУ 1-й степени импульс немного замедляется, но при этом ЭКГ остается нормальным.
- При блокаде САУ 2-й степени I типа импульсная проводимость замедляется вплоть до полной блокады. На ЭКГ нарушения видны как интервалы P-P, которые постепенно уменьшаются до тех пор, пока P-волна вообще не исчезает. Вместо нее появляется пауза и сгруппированные удары. Продолжительность задержки импульсов составляет менее 2 циклов P-P.
- При блокаде САУ 2-й степени II типа проводимость импульсов блокируется без предшествующего замедления, в результате создается пауза, которая является кратной интервалу P-P и проявляется на ЭКГ сгруппированными сердцебиениями.
- При блокаде САУ 3-й степени проводимость импульсов полностью блокируется; Р-волны отсутствуют, что приводит к полному отказу синусового узла.
Этиология
Дисфункция синусового узла может развиваться, когда электрическая система сердца повреждена из-за органических или функциональных нарушений. Причины дисфункции синусового узла включают:
- Старение. Со временем связанный с возрастом износ сердца может ослабить работу синусового узла и заставить его неправильно функционировать. Возрастное повреждение сердечной мышцы является наиболее распространенной причиной дисфункции синусового узла.
- Лекарственные препараты. Некоторые медикаменты для лечения высокого артериального давления, болезни коронарных артерий, аритмий и других сердечных заболеваний могут вызывать или ухудшать функцию синусового узла. К таким препаратам относятся бета-блокаторы, блокаторы кальциевых каналов и антиаритмические средства. Все же принимать сердечные лекарства чрезвычайно важно и при выполнении врачебных рекомендаций они в большинстве случаев не вызывают проблем.
- Операция на сердце. Хирургические вмешательства с участием верхних камер сердца могут привести к образованию рубцовой ткани, которая блокирует электрические сигналы от синусового узла. Послеоперационные рубцы на сердце обычно являются причиной дисфункции синусового узла у детей с врожденным пороком сердца.
- Идиопатический фиброз узла СА, который может сопровождаться дегенерацией ниже расположенных элементов проводящей системы.
Другими причинами являются наркотики, чрезмерный вагусный тонус и различные ишемические, воспалительные и инфильтративные расстройства.
Симптомы и признаки
Часто дисфункция синусового узла не вызывает симптомов. Только когда состояние становится серьезным, возникают проблемы. Даже признаки болезни могут быть расплывчатыми или вызванными другими патологиями.
Симптомы дисфункции синусового узла включают:
- Обморок или предобморочное состояние, вызванное тем, что мозг не получает достаточное количество крови от сердца. Также может возникнуть головокружение.
- Боль в груди (по типу стенокардической), возникает тогда, когда сердцу не хватает кислорода и питательных веществ.
- Усталость, вызванная нарушением работы сердца, которое не прокачивает кровь достаточно эффективно. Когда кровоток уменьшается, жизненно важные органы недополучают кровь. Это может оставить мышцы без достаточного количества питания и кислорода, вызывая слабость или недостаток энергии.
- Одышка, возникает в основном при присоединении к дисфункции СА узла сердечной недостаточности или отека легких.
- Плохой сон, вызванный ненормальным сердечным ритмом. Апноэ сна, при котором человек испытывает паузы во время дыхания, может способствовать дисфункции синусового узла из-за уменьшения подачи кислорода к сердцу.
- Нарушенное сердцебиение, изменяется чаще всего в сторону его учащения (тахикардии). Иногда ощущается, что ритм неправильный или наоборот чувствуется стук в груди.
Диагностика
После врачебного сбора медицинской истории и проведения физического обследования, назначаются тесты, используемые для диагностики дисфункции синусового узла. Чаще всего к ним относится:
- Стандартная электрокардиограмма (ЭКГ). Широко используется для выявления нерегулярного сердечного ритма. Перед исследованием на грудь, руки и ноги помещаются электроды, чтобы обеспечить разностороннее измерение сердца. Посредством проводов электроды прикрепляются к аппаратуре, которая измеряет электрическую активность сердца и преобразует импульсы в линии, выглядающие как ряд зубцов. Эти линии, называемые волнами, показывают определенную часть сердечного ритма. Во время анализа ЭКГ врач исследует размер и форму волн и количество времени между ними.
- Холтеровский мониторинг. Прибор постоянно регистрирует сердцебиение в течение 24-48 часов. Три электрода, прикрепленные к грудной клетке, подключены к устройству, которое больной носит в кармане или надевает на пояс / плечевой ремень. Дополнительно больной ведет дневник своих действий и симптомов во время ношения монитора. Это позволяет врачам определить, что именно происходило в момент нарушения ритма.
- Монитор событий. Этим методом регистрируется сердцебиение только тогда, когда испытываются симптомы болезни. Монитор событий может использоваться вместо монитора Холтера, если симптомы у больного встречаются реже, чем один раз в день. Некоторые мониторы событий имеют провода, которые соединяют их с электродами, прикрепленными к грудной клетке. Прибор автоматически начинает запись, когда обнаруживает нерегулярное сердцебиение, или больной начинает запись при возникновении симптомов.
- Нагрузочный тест на беговой дорожке. Это тестирование может быть выполнено для определения соответствующего ответа на тренировку, представляемого в виде изменения частоты сердечных сокращений.
Прогноз
Прогноз при дисфункции синусового узла неоднозначен.
При отсутствии лечения, смертность составляет около 2% / год, в основном в результате прогрессирования основного заболевания, нередко представляющего собой структурное поражение сердца.
Каждый год примерно у 5% пациентов развивается фибрилляция предсердий с возникновением таких осложнений, как сердечная недостаточность и инсульт.
Лечение
Выраженная дисфункция синусового узла чаще всего устраняется посредством имплантации электрокардиостимулятора. Риск фибрилляции предсердий значительно снижается, когда используется физиологический (предсердный или предсердный и желудочковый) кардиостимулятор, а не только желудочковый кардиостимулятор.
Новые двухкамерные кардиостимуляторы, которые минимизируют стимуляцию желудочков, могут дополнительно снизить риск возникновения фибрилляции предсердий.
Антиаритмические препараты используются для предотвращения пароксизмальных тахиаритмий, особенно после установки кардиостимулятора.
Теофиллин и гидралазин — это препараты, способствующие увеличению частоты сердечных сокращений у здоровых молодых пациентов с брадикардией без обморока в анамнезе.
Видео: Жить Здорово! Слабость синусового узла
Источник: arrhythmia.center
