| Аритмия | |
|---|---|
 |
|
| МКБ-10 | I4747. — I4949. |
| МКБ-9 | 427427 |
| МКБ-9-КМ | 427.9[1] |
| OMIM | 115000 |
| DiseasesDB | 15206 |
| MedlinePlus | 001101 |
| MeSH | D001145 |
Аритмия сердца (от др.-греч. ἀρρυθμία — «несогласованность, нескладность») — патологическое состояние, приводящее к нарушению частоты, ритмичности и последовательности возбуждения и сокращения сердца. Аритмия — любой ритм сердца, отличающийся от нормального синусового ритма (ВОЗ, 1978). При таком патологическом состоянии может существенно нарушаться нормальная сократительная активность сердца, что, в свою очередь, может привести к целому ряду серьёзных осложнений[B: 1][B: 2][B: 3].
Термин «аритмия» объединяет различные по механизму, клиническим проявлениям и прогностическому значению нарушения образования и проведения электрического импульса.
Этиология[править | править код]
Наиболее частые причины нарушений сердечного ритма и проводимости:
1. Кардиальные причины:
- ИБС, в том числе инфаркт миокарда и нестабильная стенокардия
- Сердечная недостаточность
- Кардиомиопатия
- Приобретённые пороки сердца
- Врождённые пороки сердца
- Миокардиты
- Пролапс митрального клапана
2. Лекарственные воздействия:
- Сердечные гликозиды
- Антиаритмические препараты (проаритмическое действие)
- Диуретики
- Симпатомиметики
3. Электролитные нарушения:
- Гипокалиемия
- Гиперкалиемия
- Гипомагниемия
- Гиперкальциемия и другие
4. Токсические воздействия:
- Курение
- Наркотические вещества (в том числе алкоголь)
- Тиреотоксикоз
5. Идиопатические аритмии
Патогенез[править | править код]
Под влиянием одного или нескольких этиологических факторов нарушается одна или несколько функций сердца:
- автоматизм (автоматическая генерация импульсов кардиомиоцитами водителем ритма)
- возбудимость (способность кардиомиоцитов генерировать потенциал действия в ответ на раздражение)
- проводимость (проведение импульса по проводящей системе сердца)
- сократимость (сокращение сократительных кардиомиоцитов)
- рефрактерность (электрическая инертность КМЦ некоторое время после проведения импульса, не допускающая возврат проведенного импульса и наложение последующего)
- абберантность (возможность проведения импульса по дополнительным путям проводящей системы сердца)
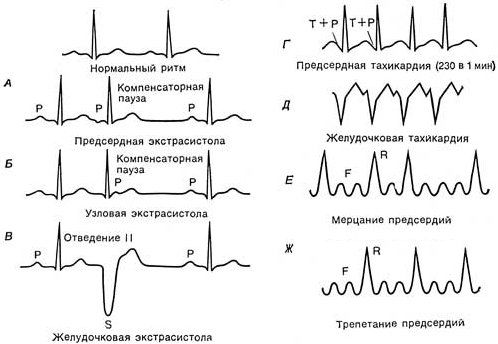
Так, наиболее известными механизмами нарушений возбудимости (экстрасистолий, пароксизмальных тахикардий) являются:
- механизм повторного обратного входа импульса (re-entry): macro-re-entry (циркуляция вокруг полых вен, при синдроме Вольфа-Паркинсона-Уайта: из предсердий через пучок Кента в миокард желудочков, затем через волокна Пуркинье, ножки и ствол пучка Гиса в атриовентрикулярный узел — обратно в предсердия; рис.
; micro-re-entry[прим. 1] (при дистрофических и некротических изменениях возникает неполный однонаправленный блок проведения возбуждения к миофибрилле рабочего миокарда предсердий или желудочков. Но в этом же месте сохраняется способность антидромного проведения импульса. Если импульс зацикливается один-два раза — возникает экстрасистолия, если три и более — пароксизмальная тахикардия; рис 2.) - неравномерная реполяризация миокарда
- увеличение амплитуды следовых потенциалов
- увеличение автоматизма гетеротопных очагов
В основе аритмии лежит изменение условий формирования возбуждения сердечной мышцы или аномалия путей его распространения. Аритмии могут быть вызваны как функциональными нарушениями, так и тяжёлыми органическими поражениями сердца. В некоторых случаях причиной нарушений сердечного ритма являются врождённые особенности проводящей системы сердца. Определённую роль в возникновении аритмии играет состояние нервной системы. Например, психическое, эмоциональное напряжение вызывает изменения в темпе, а зачастую — и в ритме сердечных сокращений, в том числе, и здоровых людей. Аритмия нередко возникает у людей с заболеваниями центральной и вегетативной нервной системы.
Разные заболевания, сопровождающиеся нарушением анатомической структуры сердца или происходящих в нём обменных процессов, вызывают различные по продолжительности и характеру виды аритмии, и установить диагноз может только врач, выводы которого основываются на клинико-электрокардиографических данных.
Классификация[править | править код]
В зависимости от нарушенной функции сердца в настоящее время принято выделять следующие группы аритмий:
- Нарушения автоматизма
- Номотопные (водитель ритма — в синусовом узле)
- синусовая тахикардия (СТ)
- синусовая брадикардия (СБ)
- синусовая аритмия (СА)
- синдром слабости синусового узла (СССУ)
- Гетеротопные (водитель ритма — вне синусового узла)
- нижнепредсердный ритм
- атриовентрикулярный ритм
- идиовентрикулярный ритм
- Номотопные (водитель ритма — в синусовом узле)
- Нарушения возбудимости
- Экстрасистолии
- По источнику: предсердные, атриовентрикулярные, желудочковые
- По количеству источников: монотопные, политопные
- По времени возникновения: ранние, интерполированные, поздние
- По частоте: единичные (до 5 в минуту), множественные (более 5 в минуту), парные, групповые
- По упорядоченности: неупорядоченные, аллоритмии (бигеминия, тригеминия, квадригеминия)
- Пароксизмальные тахикардии (предсердная, АВ, желудочковая)
- Экстрасистолии
- Нарушения проводимости
- Увеличение проводимости (WPW-синдром)
- Уменьшение проводимости (блокады: синоаурикулярная, внутрипредсердная, АВ, блокада ножек пучка Гиса)
- Смешанные (трепетание/мерцание предсердий/желудочков)
Вместе с тем, дискуссия об основаниях, которые следует положить в основу классификации аритмий, всё ещё продолжается в силу того, что за прошедшие уже более ста лет научного изучения аритмий сердца всё ещё не удалось достигнуть желаемого уровня эффективности проводимого лечения. Например, в 2014 году были высказаны[B: 4] аргументы, указывающие на необходимость различать как минимум три базовые типа патологических аритмий сердца:
- аритмии, которые следует считать вариантом нормальной реакции адаптации, но которые, тем не менее, приводят к тем или иным нарушениям гемодинамики, опасным для организма в целом (в том числе и врождённые механизмы саморегуляции популяционной динамики);
- аритмии, возникающие в результате нарушений адаптации из-за дезорганизации в цепях регуляции сердечной деятельности;
- аритмии, возникающие в результате нарушений адаптации из-за дезорганизации автоволновой функции сердца.
Характеристика отдельных нарушений сердечного ритма[править | править код]
Синусовая тахикардия[править | править код]
Синусовая тахикардия — учащение частоты сердечных сокращений от 90 до 160 в минуту при сохранении правильного синусового ритма. Диагностическое и прогностическое значение синусовой тахикардии определяется конкретной ситуацией, при которой она возникает.
Так, синусовая тахикардия является нормальным ответом сердечно-сосудистой системы на физическую нагрузку, психоэмоциональный стресс, употребление крепкого кофе и т. п. В этих случаях синусовая тахикардия носит временный характер и, как правило, не сопровождается неприятными ощущениями. Восстановление нормальной частоты сердечных сокращений происходит вскоре после прекращения действия факторов, вызывающих тахикардию.
Клиническое значение имеет синусовая тахикардия, сохраняющаяся в покое. Нередко она сопровождается неприятными ощущениями «сердцебиения», чувством нехватки воздуха, хотя некоторые больные могут не замечать увеличения ЧСС. В таких случаях выявить тахикардию возможно при помощи ЭКГ, или холтеровского мониторирования. Причинами такой тахикардии могут быть как экстракардиальные факторы, так и собственно заболевания сердца. На ЭКГ: положительный зубец P в I, II, avF, V4-V6 отведениях; отрицательный avR; интервалы PQ одинаковы, ритм правильный, учащённый. Интервалы RR укорочены. При выраженной тахикардии зубец Р наслаивается на Т.
Синусовая брадикардия[править | править код]
Синусовая брадикардия — это урежение ЧСС меньше 60 в минуту при сохранении правильного синусового ритма. Синусовая брадикардия обусловлена понижением автоматизма синоатриального узла.
У здоровых людей синусовая брадикардия обычно свидетельствует о хорошей тренированности сердечно-сосудистой системы и часто встречается у спортсменов.
Причинами экстракардиальной формы синусовой брадикардии, обусловленной токсическими воздействиями на синоатриальный узел или преобладанием активности парасимпатической нервной системы (вагусные воздействия), являются:
- гипотиреоз;
- повышение внутричерепного давления;
- передозировка лекарственных средств (β-адреноблокаторов, сердечных гликозидов, верапамила и др.);
- некоторые инфекции (вирусный гепатит, грипп, брюшной тиф, сепсис);
- гиперкальциемия или выраженная гиперкалиемия;
- метаболический алкалоз;
- обтурационная желтуха;
- гипотермия и др.
Интракардиальная форма синусовой брадикардии возникает при органическом или функциональном повреждении синоатриального узла и встречается при инфаркте миокарда, атеросклеротическом и постинфарктном кардиосклерозе и других заболеваниях сердца. На ЭКГ: правильный ритм, интервалы RR удлинены.
Пароксизмальная желудочковая тахикардия[править | править код]
Пароксизмальная желудочковая тахикардия — в большинстве случаев это внезапно начинающийся и так же внезапно заканчивающийся приступ учащенных желудочковых сокращений до 150—180 сокращений в минуту, обычно при сохранении правильного регулярного сердечного ритма.
Среди пароксизмальных ЖТ принято различать:
- Экстрасистолия — преждевременное сокращение сердца или его отделов. Может протекать бессимптомно, в ряде случаев больной ощущает «толчок» в груди, «остановку» сердца или пульсацию в подложечной области. При неврозах и рефлекторных экстрасистолиях у людей с заболеваниями внутренних органов наиболее важное значение имеет коррекция питания и образа жизни, а также лечение основной и сопутствующей патологии.
- Трепетание желудочков — частое (200—300 в 1 мин) ритмичное сокращение желудочков, обусловленное устойчивым круговым движением локализованного в них импульса. Трепетание обычно быстро переходит в фибрилляцию желудочков.
- Фибрилляция желудочков (мерцание желудочков) характеризуется хаотичным сокращением волокон миокарда с частотой 250—480 в 1 мин, отсутствие координированного сокращения желудочков. ФЖ часто является осложнением обширного трансмурального инфаркта миокарда и обычно заканчивается остановкой сердца с последующим выключением жизненных функций организма.
Диагностика[править | править код]
Основным методом диагностики аритмий является ЭКГ.[прим. 2] Для каждой аритмии выделяют свои ЭКГ-признаки.
Синусовая тахикардия:
1) ритм синусовый (зубцы P — перед каждым комплексом QRS)
2) ритм правильный (интервалы RR отличаются <10 %)
3) ЧСС >возрастной нормы
Синусовая брадикардия:
1) ритм синусовый (зубцы P — перед каждым комплексом QRS)
2) ритм правильный (интервалы RR отличаются <10 %)
3) ЧСС <возрастной нормы
Синусовая аритмия (дыхательная и недыхательная, недыхательная постоянная и периодическая):
1) ритм синусовый (зубцы P — перед каждым комплексом QRS)
2) ритм неправильный (интервалы RR отличаются >10 %)
3) ЧСС может быть нормальной, повышенной, сниженной
Синдром слабости синусового узла:
1) стойкая синусовая брадикардия
2) периодическое исчезновение синусового ритма (миграция водителя ритма)
3) периодическое возникновение синоаурикулярной блокады
4) стойкая брадисистолическая мерцательная аритмия
5) синдром тахикардии-брадикардии
Нижнепредсердный ритм:
1) ритм несинусовый (водитель ритма — в дистальном участке пучка Тореля, поэтому зубец P деформирован либо отрицателен; но при этом интервал PQ — сохранен, комплекс QRST — в норме);
2) ритм правильный либо неправильный
3) ЧСС нормальная либо изменена
Атриовентрикулярный ритм:
1) ритм несинусовый (водитель ритма — в атриовентрикулярном узле, поэтому зубец P отсутствует за счет наложения на QRS либо непрохождение импульса в предсердия при генерации в нижних отделах АВ узла, деформирован либо отрицателен, интервал PQ — отсутствует, комплекс QRST — в норме);
2) ритм правильный либо неправильный;
3) ЧСС = 40-60 уд/мин (таков автоматизм АВ узла)
Идиовентрикулярный ритм:
1) ритм несинусовый (водитель ритма — в пучке Гиса, его ножках либо волокнах Пуркинье, поэтому зубец P и интервал PQ отсутствуют, комплекс QRST — расширен, деформирован, зубец Т дискордантный);
2) ритм правильный либо неправильный;
3) ЧСС = 20-40 уд/мин (таков автоматизм пучка Гиса) либо <20 уд/мин (для ножек ПГ, волокон Пуркинье)
Предсердная экстрасистолия:
1) внеочередное, преждевременное возбуждение и сокращение сердца с источником возбуждения в предсердиях (поэтому зубец P в экстрасистоле деформирован либо отрицателен; но при этом интервал PQ — сохранен, комплекс QRST — в норме)
2) характерна неполная компенсаторная пауза (RRe+ReR1<RRn, где RRe — интервал между зубцом R предшествующего экстрасистоле комплекса и зубцом Re экстрасистолы, ReR1 — интервал между зубцом Re экстрасистолы и зубцом R1 следующего за экстрасистолой комплекса, RRn — нормальный интервал RR)
Атриовентрикулярная экстрасистолия:
1) внеочередное, преждевременное возбуждение и сокращение сердца с источником возбуждения в атриовентрикулярном узле (поэтому зубец P отсутствует за счет наложения на QRS либо непрохождения импульса в предсердия при генерации в нижних отделах АВ узла, деформирован либо отрицателен, интервал PQ отсутствует, комплекс QRST — в норме)
2) характерна неполная компенсаторная пауза (RRe+ReR1<=RRn, где RRe — интервал между зубцом R предшествующего экстрасистоле комплекса и зубцом Re экстрасистолы, ReR1 — интервал между зубцом Re экстрасистолы и зубцом R1 следующего за экстрасистолой комплекса, RRn — нормальный интервал RR)
Желудочковая экстрасистолия:
1) внеочередное, преждевременное возбуждение и сокращение сердца с источником возбуждения в желудочках (поэтому зубец P и интервал PQ отсутствуют, комплекс QRST — расширен, деформирован, зубец Т дискордантный)
2) характерна полная компенсаторная пауза (RRe+ReR1>RRn, где RRe — интервал между зубцом R предшествующего экстрасистоле комплекса и зубцом Re экстрасистолы, ReR1 — интервал между зубцом Re экстрасистолы и зубцом R1 следующего за экстрасистолой комплекса, RRn — нормальный интервал RR)
Пароксизмальная тахикардия (предсердная, атрио-вентрикулярная или желудочковая)
1) имеет вид ряда идущих одна за другой экстрасистол соответствующего происхождения
2) ЧСС>150 уд/мин
3) возникает внезапно в виде приступов (пароксизмов)
Синоаурикулярная блокада:
- I степени (замедление проводимости без выпадения комплексов) — чаще не имеет никаких ЭКГ признаков, возможна склонность к синусовой брадикардии
- II степени (замедление проводимости с периодическим выпадением комплексов):
- II М1 ст. (с периодикой Самойлова-Венкебаха — постепенно нарастающее замедление проводимости с последующим выпадением комплекса) — постепенное удлинение/укорочение интервалов RR с последующим выпадением сердечного комплекса (RR1<RR2<RR3…выпадение…RR или RR1>RR2>RR3…выпадение…RR);
- II М2 ст. (без периодики Самойлова-Венкебаха — перманентное замедление проводимости с периодическим выпадением комплексов) — интервалы RR перед выпадением одинаковые (RR1=RR2=RR3…выпадение…RR)
- III степени (полный блок проводимости) — изначально в виде изолинии (клинически — приступ Морганьи-Адамса-Стокса), затем включается другой водитель ритма (внутрипредсердный, атрио-вентрикулярный, пучок Гиса, его ножки либо волокна Пуркинье) с соответствующей данному ритму картиной; признаков функционирования синусового узла при этом на ЭКГ фактически не видно.
Внутрипредсердная блокада (чаще в пучке Бахмана, реже — Венкебаха, Тореля):
- I степени (замедление проводимости без выпадения комплексов) — зубец P расширен, может быть раздвоен по типу P-mitrale (M-образный зубец P при гипертрофии левого предсердия)
- II степени (замедление проводимости с периодическим выпадением комплексов):
- II М1 ст. (с периодикой Самойлова-Венкебаха — постепенно нарастающее замедление проводимости с последующим выпадением комплекса) — постепенное нарастающее расширение/раздвоение зубца P с последующим выпадением сердечного комплекса PQRST с сохранением первого «горба» зубца P (P1<P2<P3…выпадение …P);
- II М2 ст. (без периодики Самойлова-Венкебаха — перманентное замедление проводимости с периодическим выпадением комплексов) — зубцы Р перед выпадением одинаково расширены/раздвоены (Р1=Р2=Р3…выпадение…Р)
- III степени (полный блок проводимости) — изначально в виде дефектных укороченных зубцов P (клинически — приступ Морганьи-Адамса-Стокса), затем включается другой водитель ритма (внутрипредсердный, атрио-вентрикулярный, пучок Гиса, его ножки либо волокна Пуркинье) с соответствующей данному ритму картиной; на фоне несинусового ритма видны дефектные укороченные зубцы P, генерируемые с частотой синусового узла — диссоциация водителей ритма.
Атриовентрикулярная блокада:
- I степени (замедление проводимости без выпадения комплексов) — интервал PQ>0,2 сек (у детей >0,18 сек)
- II степени (замедление проводимости с периодическим выпадением комплексов):
- М1 Мобитц 1 (с периодикой Самойлова-Венкебаха — постепенно нарастающее замедление проводимости с последующим выпадением комплекса) — постепенное нарастающее удлинение/укорочение интервала PQ с последующим выпадением сердечного комплекса QRST (PQ1<PQ2<PQ3…выпадение …PQ или PQ1>PQ2>PQ3…выпадение …PQ);
- М2 Мобитц 2 (без периодики Самойлова-Венкебаха — перманентное замедление проводимости с периодическим выпадением комплексов) — интервалы PQ перед выпадением одинаково удлинены (PQ1=PQ2=PQ3…выпадение…PQ)
- III степени (полный блок проводимости) — изначально в виде отдельных зубцов P (клинически — приступ Морганьи-Адамса-Стокса), затем включается другой водитель ритма (идиовентрикулярный — пучок Гиса, его ножки либо волокна Пуркинье) с соответствующей данному ритму картиной; на фоне идиовентрикулярного ритма видны отдельные зубцы P, генерируемые с частотой синусового узла — диссоциация водителей ритма (диссоциация деятельности предсердий и желудочков).
Неполная блокада левой ножки пучка Гиса:
ЭКГ признаки практически соответствуют признакам гипертрофии левого желудочка (критерии Соколова-Лайона):
1) R1>R2>R3
2) S3>S2>S1
3) R1+S3>25мм (индекс Левиса)
4) RV6>RV5>RV4
5) SV1>SV2>SV3
6) RV6+SV1>35мм (индекс Соколова-Лайона)
Неполная блокада правой ножки пучка Гиса:
ЭКГ признаки практически соответствуют признакам гипертрофии правого желудочка (критерии, обратные критериям Соколова-Лайона):
1) R3>R2>R1
2) S1>S2>S3
3) RV1>RV2>RV3
4) SV6>SV5>SV4
WPW синдром (синдром Вольфа-Паркинсона-Уайта):
1) с аберрантностью в пучке Джеймса (соединяет правое предсердие и пучок Гиса) (синдром Lown-Gagang-Levine): P может быть деформирован, интервал PQ — укорочен или отсутствует, комплекс QRST — в норме
2) с аберрантностью в пучке Палладино-Кента (соединяет предсердие и желудочек): P может быть деформирован, интервал PQ — укорочен или отсутствует, комплекс QRST — деформирован (дельта-волна)
3) с аберрантностью в пучке Маххайма (соединяет пучок Гиса и ножку пучка Гиса): P — нормальный, интервал PQ — нормальный, комплекс QRST — деформирован (дельта-волна)
Трепетание предсердий:
1) ритм несинусовый: между комплексами QRS — волны F с частотой до 350 в минуту, регулярные, одинаковой формы и амплитуды («пилообразные»)
2) комплексы QRS — не изменены
3) как правило — желудочковый ритм правильный (интервалы RR одинаковые), тахикардия 150—160 в минуту; реже — ритм неправильный, нормо- или брадикардия
Мерцание предсердий (мерцательная аритмия, фибрилляция предсердий, delirium cordis):
1) ритм несинусовый: между комплексами QRS — волны f с частотой свыше 350 в минуту — нерегулярные, разной формы и амплитуды
2) комплексы QRS — не изменены
3) желудочковый ритм неправильный (интервалы RR разные), тахи-, нормо- или брадисистолия
Лечение[править | править код]
Применяют:
- Антиаритмические препараты
- Прямые антиаритмики, как правило влияющие на различные ионные каналы (амиодарон, ритмонорм, аллапенин и т. д.). К недостаткам относят большое количество побочных эффектов этих препаратов, в том числе и способность их самих провоцировать нарушения ритма.
- Препараты, влияющие на проводящую систему сердца (гликозиды, бета-блокаторы) влияют на автоматизм клеток сердца, урежают ЧСС.
- Upstream терапия — лечение нарушений сердечного ритма (фибрилляции предсердий) неантиаритмическими препаратами (иАПФ, БРА, статины и др.).
- Имплантация электрокардиостимулятора
- Радиочастотная катетерная аблация
Научно-образовательные мероприятия[править | править код]
- Всероссийский Съезд аритмологов (проводится один раз в 2 года с 2005 г.).[2]
- Международный славянский Конгресс по электростимуляции и клинической электрофизиологии сердца «Кардиостим» (проводится один раз в 2 года с 1993 г.).[3]
- Научно-практическая конференция с международным участием «Актуальные вопросы диагностики и лечения фибрилляции предсердий» (проводится ежегодно с 2012 г.).[4]
- Всероссийская школа-семинар с международным участием «Клиническая электрофизиология, интервенционная и хирургическая аритмология» (проводится ежегодно).[5]
- Школа-семинар «Актуальные вопросы аритмологии: механизмы возникновения, вопросы диагностики, лечения и прогноза нарушений ритма сердца» (проводится ежегодно).[6]
- Цикл «Базовые аспекты нарушений ритма и проводимости сердца» (проводится ежегодно).[7]
См. также[править | править код]
- Аритмия — художественный фильм режиссёра Бориса Хлебникова.
Источник: ru.wikipedia.org
Виды и симптомы аритмии
Существует несколько видов болезни, они имеют схожие проявления, но не идентичное происхождение.
Экстрасистолия единичная
Сопровождается кратковременным нарушением ритма сердца. Не несет большой опасности жизни и здоровью, но считается тревожным признаком. Существует риск трансформации процесса в сложную форму.
Выявить проблему трудно, поскольку перечень проявлений минимален, а у кого-то симптомов нет вообще.
Если прислушаться к собственному организму, можно отметить такие моменты:
- Плохая переносимость физической нагрузки. Еще не достигает значительной степени, но уже появляется одышка и ускорение ритма при подъеме по лестнице.
- Сонливость и слабость. Типичный симптом, особенно после физической активности. На нее редко обращают внимание, принимая проблему за банальную усталость.
В остальном, определить патологию по признакам не получится. Чаще всего экстрасистолия незначительного характера обнаруживается в процессе профилактической электрокардиографии. Это инцидентальная (случайная) находка.
Фибрилляция предсердий с низким ЧСС (не более 110)

Развивается в качестве осложнения артериальной гипертензии и проблем с сосудами. Обычно это длительные процессы, не леченые.
Под рассматриваемым термином понимается хаотичное сокращение сердечной мышцы под воздействием множества стимулов, возникающих самих кардиальных структурах.
Симптомы аритмии по типу фибрилляции предсердий таковы:
- Боли и тяжесть в грудной клетке незначительного характера.
- Проблемы с дыханием после средней физической нагрузки. Этот признак аритмии сердца обусловлен нарушением питания легких и отклонениями со стороны газообмена.
- Сердце пропускает удары, замедляется или ускоряется.
Это промежуточный процесс, по мере движения вперед он трансформируется в мерцательную аритмию, которая смертельно опасна и приводит к летальному исходу в 90% случаев (без лечения).
Экстрасистолии множественные

Групповые патологические сокращения предсердий, либо желудочков. В отличие от единичных изменений протекают тяжелее, ощущаются субъективно, но все еще в недостаточной мере.
Среди признаков:
- Невозможность физической активности интенсивного характера.
- Незначительные боли в груди.
- Одышка.
Летальность состояния велика. Вероятность смерти пациента от остановки сердца составляет 40% в течение 3-х лет без медицинской помощи.
Атриовентрикулярная блокада, полная или частичная

Нарушение проводимости особого промежуточного узла сердца, призванного направлять сигнал от синусовых структур далее по пучкам. На 2 стадии и выше (при полной блокаде) заканчивается летальным исходом. Лечение назначается в срочном порядке.
Среди проявлений:
- Одышка.
- Нарушение деятельности мышечного органа (пропускаются удары).
- Головокружение.
- Потеря сознания в результате изменения характера питания мозга.
- Слабость и сонливость.
На фоне полной блокады происходит остановка сердца без предваряющих признаков.
Пароксизмальные тахикардии

Имеют несколько форм, в зависимости от происхождения патологического процесса. Зачастую представлена наджелудочковая разновидность тахикардии. Она менее опасна. Иные типы летальны.
Проявления:
- Головная боль.
- Вертиго.
- Проблемы с дыханием, ночное апноэ.
- Субъективное ощущение биения сердца. Частота может достигать 200-300 ударов минуту.
- Непереносимость физической активности (невозможно даже пройтись по улице).
- Потеря сознания.
- Формирование отеков ног.
- По окончании приступа — обильное частое мочеиспускание, полиурия.
Пароксизмальная тахикардия имеет свойство укореняться в организме, переходя из временной формы в постоянную. Симптомы аритмии наблюдаются со стороны сердца, сосудов, выделительной системы. Существенно снижают качество жизни.
Синусовые отклонения
Ускорение ритма или его замедление. Процесс зарождается в соответствующем одноименном узле, развивается на фоне ослабления анатомической структуры. Опасности для жизни и здоровья не несет до определенного момента, время на диагностику и помощь есть.
Симптоматика:
- Изменение характера деятельности сердца.
- Боли в груди.
- Непереносимость физической нагрузки.
- Головокружение.
- Слабость и сонливость.
Причины аритмии
Элементы развития отклонений могут быть как кардиальными, так и иными, на связанными с работой мышечного органа. Причины возникновения аритмии в 40% случаев естественные, в 60% — патологические, сопряженные с болезнетворными процессами.
Физиологические
- Стрессовая ситуация. Как сиюминутного характера, так и длительно формирующаяся. Речь идет о выбросе некоторого количества катехоламинов и кортикостероидов, собственно гормонов, присущих перегрузке организма. Сказывается резкая стимуляция сердечной деятельности. Чем она может закончиться — предопределить сложно. У здоровых людей возникает классическая синусовая тахикардия. Проходит она через пару минут или по окончании тяжелой с психической точки зрения ситуации. Специфического лечения не требуется кроме случаев, когда пациент изначально страдает какой-либо патологией сердечнососудистой системы и есть подозрения на инфаркт или инсульт.
- Чрезмерная физическая нагрузка. Обычно неадекватная организму пациента. При большой механической активности возникает гиперстимуляция кардиальных структур. Отсюда ускорение, а затем и замедление ритма. У не тренированного человека все может закончиться кардиогенным шоком на фоне резкого падения уровня артериального давления. Основная рекомендация — дозировать физические нагрузки и наращивать интенсивность постепенно.
- Отравление химическими элементами. Сюда входят алкоголь (этиловый иные спирты), препараты для снижения артериального давления, гликозиды, соли тяжелых металлов, ртуть, мышьяк, кадмий, сурьма, никотин, психоактивные соединения (особенно кокаин).
- Наконец, может сказаться избыток или недостаток жидкости в организме (электролитический дисбаланс).
Патологические
- Ишемическая болезнь сердца (ИБС). Хроническое, малозаметное на первых этапах нарушение питания мышечного органа. Без специфического лечения в перспективе 3-5 лет заканчивается инфарктом миокарда.

- Стойкая артериальная гипертензия. Особенно часто аритмии различного типа (мерцательные, пароксизмальные) формируются у пациентов с приличным стажем ГБ. Цифры не играют большой роли, главное длительность. Если добавляется еще и качественная характеристика, вероятность осложнений подобного рода растет в разы.
- Инфаркт миокарда и следующий за ним кардиосклероз. В ходе патологического процесса наблюдается отмирание или некроз кардиальных структур. Функционально активные ткани замещаются рубцовыми, не способными ни к спонтанному возбуждению, ни к сокращению. Это своего рода заместители. Есть риск повторения инфаркта в будущем. Перспектива — 2-5 лет, бывает быстрее, в зависимости от агрессивности процесса и первопричины его развития.

- Врожденные и приобретенные пороки сердца. Не проявляют себя почти никак. Единственное, по чему можно заподозрить проблему — одышка, частично нарушение ритма незначительного характера. В остальных же случаях диагноз ставится постфактум, уже на столе у патологоанатома.
- Атеросклероз аорты или ее ветвей. Заканчивается сужением просвета сосуда, невозможностью нормального кровотока. Отсюда повышение артериального давления на фоне выраженной аритмии. Ситуация усугубляется по мере движения процесса вперед и приводит к инфаркту.

- Нарушение температурного показателя тела. Повышение приводит к ускорению работы сердца, падение — к ослаблению деятельности.
- Патологии желудочно-кишечного тракта. Обычно это язвенные дефекты различного рода, сопровождаются кровотечениями незначительного, но постоянного характера. Развивается вторичная анемия, приводящая к нарушению объема циркулирующей в организме крови. Среди возможных заболеваний — язва 12-и перстной кишки, желудка, реже раковые процессы.
- Повреждение головного мозга. Сотрясение, открытые ЧМТ. Приводит к формированию гематом или поражениям отдельных структур нервной системы.
- Травмы грудной клетки, затрагивающие сердце.
- Эндокринные патологии. Гипертиреоз, гиперкортицизм, сахарный диабет. Заканчиваются существенным нарушением обмена веществ. Коррекция проводится под контролем врача-эндокринолога.

- Инфекционные поражения организма. Может сказаться как банальная простуда, так и туберкулез, брюшной тиф, вирусные и бактериальные поражения органов дыхания и т.д.
- Проблемы с центральной нервной системой. Хроническая энцефалопатия, нарушение кровообращения, иные моменты схожего рода.
Не всегда представляется возможным установить причины патологического процесса. В такой ситуации говорят об идиопатическом генезе проблемы.
Сердечная аритмия — результат изменений со стороны сердечнососудистой, нервной, эндокринной или иных систем. Возможна смешанная этиология процесса.
Чем опасная патология?
Последствия аритмии таковы:
- Остановка сердца. Может не сопровождаться какими-либо предварительными проявлениями. Примерно в 15% случаев возникает спонтанно. Требует срочных реаниматологических мероприятий. Результат зависит от первопричины процесса.
- Кардиогенный шок. Резкое падение артериального давления на фоне снижения выброса крови. Это прямой путь к смерти, летальность варьируется в пределах 90% и более того.
- Инфаркт миокарда. Острое нарушение питания сердечных структур. Мышцы замещается рубцовыми тканями, фатальное осложнение развивается на фоне мерцательной или пароксизмальной тахикардии, реже в иных случаях.
- Инсульт. Дефицит трофики головного мозга. Приводит к формированию неврологической недостаточности, в зависимости от очага проблемы это может быть исчезновение речи, зрения, слуховая дисфункция, иные «сюрпризы».

- Тромбоэмболия. Образование кровяных сгустков в результате слипания тромбоцитов.

Вероятность осложнений определяется формой процесса, длительностью, качеством лечения. Аритмия сердца опасна летальным исходом как основным фактором или тяжелой инвалидностью.
Оказание первой помощи при приступе
Приступ аритмии снимается комплексом действий. Необходимо проявить внимание. Алгоритм первой помощи следующий:
- Измерить артериальное давление. Оценить частоту сердечных сокращений.
- Принять таблетку антиаритмического средства (Амиодарон), при наличии тахикардии дополнительно выпить Карвелдилол или Анаприлин (1 таб.).
- Использовать легкие седативные средства на основе растительных компонентов или фенобарбитала (Корвалол, Валокордин, пустырник, валериана).
- Открыть окно или форточку для обеспечения нормального притока воздуха в помещение.
- Лечь и двигаться как можно меньше.
- Ослабить воротник или украшения. Все, что сдавливает шею.
- Выждать, примерно, 15 минут. Если улучшений не наступило, необходимо вызвать скорую медицинскую помощь.
Чего делать нельзя: ванны, контрастные души противопоказаны, также не стоит использовать незнакомые или не названные препараты, заниматься физкультурой, проявлять иную активность. Первичные мероприятия по помощи проводят врачи бригады неотложки.
Что необходимо обследовать
Оценка состояния пациента осуществляется под контролем кардиолога. В меньшей степени прибегают к консультациям других специалистов: по гормональным проблемам, патологиям нервной системы.
Схема диагностики такова:
- Устный опрос пациента о жалобах и их характере. Могут использоваться стандартные опросники. Объективизация симптомом играет наибольшую роль.
- Сбор анамнеза. Привычки, образ жизни, семейная история болезней и иные моменты.
- Измерение артериального давления, частоты сердечных сокращений.
- Выслушивание звука (обычно тона разной громкости, хаотичные).
- Суточное мониторирование с помощью программируемого аппарата Холтера.
- Электрокардиография. Основная методика. Направлена на оценку характера функциональной активности мышечного органа. В «правильных» руках это информативный способ.
- Эхокардиография. УЗИ-визуализация. Назначается в ограниченном числе случаев. Особенно часто на фоне предполагаемых пороков развития или приобретенных органических изменений.
- Анализ крови общий и биохимический.
- По мере необходимости ангиография, КТ или МРТ. Перечень подбирается врачами, исходя из предполагаемого патологического процесса. Нарушение ритма сердца определяется на ЭГК, ЭХО-КГ.
Методы лечения сердечной аритмии
Прибегают к медикаментозным и хирургическим способам.
Лекарства:
- Антагонисты кальция. Верапамил, Дилтиазем и аналоги.
- Препараты для устранения проникновения ионов Ca+ в сосуды и ткани. Аллапинин, Этмозин.
- Средства для нормализации деятельности сердца. Амиодарон, Хиндин.
- Гликозиды. Настойка ландыша, Дигоксин.
- Препараты для восстановления работы миокарда. Кордалон и иные.
Антиаритмические медикаменты редко назначаются изолированно. Требуется комплексное терапевтическое воздействие несколькими группами, в зависимости от диагностированного вида патологического процесса.
Хирургические и малоинвазивные мероприятия:
- Радиочастотная абляция.
- Электрокардиоверсия.
- Постановки искусственного водителя ритма (кардиостимулятора) или дефибриллятора для установления нормальной активности.
Использование конкретных методик определятся врачом-специалистом, исходя из тяжести отклонений.


Идиопатическая аритмия не предполагает этиотропного лечения. Назначается симптоматическая терапия для устранения проявлений процесса. В остальном схема идентична.
Возможны иные методики. При эндокринных проблемах — заместительное воздействие, на фоне неврологического дефицита — прием цереброваскулярных средств и ноотропов.
Лечение аритмии комплексное. Медикаменты + специфические хирургические методики.
Прогностические оценки
Вероятный исход определяется не сразу. Следует какое-то время пить препараты, только потом можно говорить что-то конкретное.
Нужно учитывать несколько моментов:
- Так называемые неопасные формы (единичные экстрасистолы, синусовая тахикардия или брадикардия) отличаются благоприятным прогнозом, лечение направлено на устранение первопричины.
- Угрожающие разновидности требуют быстрого воздействия, время не ждет.
На фоне терапии мягкие типы отличаются хорошей излечимостью, вероятность составляет от 80 до 90%, риск осложнений — не более 2-5%.
Тяжелые формы без курации характеризуются летальностью в 70% случаев и свыше, на фоне терапии — 15%.
Благоприятные прогностические факторы:
- Отклик на лечение.
- Отсутствие отклонений со стороны миокарда.
- Раннее начало терапии.
- Неорганическое поражение.
Аритмия — это нарушение нормальной деятельности сердца. Проявляется ускорением, ослаблением или изменением функциональной активности органа. Лечение проводится в комплексе. Под контролем кардиолога и ряда других специалистов.
Источник: CardioGid.com
Аритмия может возникнуть по множеству причин, например:
- Во время инфаркта
- Из-за шрама, оставшегося после инфаркта
- Из-за изменений в структуре сердца, например, при кардиомиопатии
- Болезни артерий сердца (атеросклероз коронарных сосудов)
- Высокое артериальное давление
- Диабет
- Гиперактивная щитовидная железа (гипертиреоз)
- Гипоактивная щитовидная железа (гипотиреоз)
- Курение
- Злоупотребление алкоголем или кофеином
- Наркомания
- Стресс
- Некоторые лекарства
- Некоторые пищевые добавки и травы
- Электротравма
- Загрязнение воздуха
Как выглядит нормальное сердцебиение?
Сердце состоит из четырех камер (полостей) – двух верхних (предсердия) и двух нижних (желудочки). Ритмом сердцебиений управляет специальная область в правом предсердии – синусовый (или синоатриальный) узел. Синусовый узел посылает электрические импульсы, каждый из которых запускает сокращение сердца.
От синусового узла электрический импульс проходит через предсердия и вызывает сокращение предсердий – так предсердия проталкивают кровь в желудочки.
Далее электрический импульс проходит скопление клеток, которое называют атриовентрикулярным узлом – в норме это единственный путь для перемещения сигнала от предсердий к желудочкам.
Атриовентрикулярный узел задерживает электрические импульсы перед тем как пропустить их дальше в желудочки. Это позволяет желудочкам успеть наполниться кровью. Когда электрический импульс достигает желудочков, они сокращаются и выталкивают кровь в легкие и остальные части тела.В здоровом сердце эти процессы проходят плавно, в спокойном состоянии сердце сокращается с частотой 60-100 ударов в минуту. У спортсменов в покое частота сердечных сокращений меньше 60, так как их сердце сокращается очень эффективно.
Типы аритмий
Врачи разделяют аритмии не только по тому, откуда появляется электрический сигнал (в предсердиях или желудочках), но и по частоте сердечных сокращений:
- Тахикардия. Это учащение сердцебиения. В покое сердце сокращается более, чем 100 раз в минуту.
- Брадикардия. Это замедление сердцебиения. В покое сердце сокращается реже, чем 60 раз в минуту.
Не всегда тахикардия или брадикардия означают, что у вас больное сердце. Например, во время физических упражнений ускорение сердцебиения помогает доставить органам кровь, богатую кислородом. И наоборот, во время сна или в расслабленном состоянии сердце может биться медленнее.
Тахикардия предсердий
Тахикардия предсердий включает следующие типы аритмий:
- Фибрилляция предсердий. Это тип, при котором в предсердиях возникают частые хаотические электрические импульсы. В результате предсердия сокращаются быстро, нескоординировано и слабо. Эти хаотические сигналы достигают атриовентрикулярного узла и вызывают нерегулярные частые сокращения желудочков. Фибрилляция предсердий может возникать время от времени, но некоторые приступы не могут прекратиться без лечения. Фибрилляция предсердий может привести к таким серьезным осложнениям как инсульт.
- Трепетание предсердий. Трепетание предсердий очень походит на фибрилляцию предсердий. Но при трепетании электрические импульсы менее хаотичны и более ритмичны. Трепетание предсердий также ведет к серьезным осложнениям, например, инсульту.
- Наджелудочковая тахикардия. Этот термин представляет собой группу аритмий, которые образуются еще до распространения электроимпульса на желудочки – то есть в синусовом или атриовентрикулярном узле.
- Синдром Вольфа-Паркинсона-Уайта. Этот синдром – один из типов наджелудочковой тахикардии, при котором возникает дополнительный путь распространения сигнала от предсердий к желудочкам. Этот путь существует с самого рождения, но симптомы могут появиться у взрослого. Когда сигнал проходит по этому пути, он не попадает в атриовентрикулярный узел и ведет к быстрым сокращениям сердца.
Тахикардия желудочков
Тахикардия желудочков может возникать в нескольких случаях:
- Желудочковая тахикардия. Это быстрые ритмичные сокращения сердца, которые появляются из-за аномальных электрических сигналов в желудочках. Такой быстрый ритм не позволяет желудочкам эффективно наполняться кровью и сокращаться, чтобы выталкивать кровь и обеспечивать ею тело. Зачастую желудочковая тахикардия – это экстренная ситуация. Без надлежащей медицинской помощи желудочковая тахикардия может ухудшиться и превратиться в трепетание желудочков.
- Трепетание желудочков. Трепетание желудочков возникает, когда быстрые хаотичные электрические сигналы заставляют желудочки дрожать, вместо того, чтобы эффективно сокращаться, распространяя кровь по всему телу. Это очень серьезная проблема, она может оказаться летальной, если в течение нескольких минут ритм сокращения желудочков не будет восстановлен. Большинство людей, у которых возникает трепетание, имеют болезни сердца или перенесли серьезную травму, например, удар молнии.
- Синдром удлиненного QT. Это заболевание сердца, при котором повышен риск быстрых хаотичных сердцебиений, которые приводят к потере сознания и могут угрожать жизни. Они возникают из-за изменений электрической системы, отвечающей за сокращения. В некоторых случаях ритм сердца может быть настолько беспорядочным, что ведет к внезапной сердечной смерти. Вы можете с рождения иметь мутацию, которая повышает риск развития синдрома удлиненного QT. Кроме того, некоторые лекарственные препараты могут вызывать это состояние. Также причиной могут стать некоторые заболевания, например, врожденные пороки сердца.
Брадикардия – пониженная частота сокращения
Хотя и считается, что если частота сердечных сокращений меньше 60 ударов в минуту – это брадикардия, такое состояние не всегда является болезнью. Если вы регулярно занимаетесь спортом, то сердце у вас сокращается более эффективно, поэтому для вас сердечные сокращения реже 60 ударов в минуту могут оказаться достаточными. Кроме того, некоторые лекарства для лечения других болезней, например, высокого артериального давления, снижают частоту сердцебиений. Тем не менее, если у вас низкая частота сердцебиений, возможно, у вас один из этих типов брадикардий:
- Синусовая брадикардия. Если ваш синусовый узел, который отвечает за ритм сердца, генерирует импульсы неправильно, то сердце может биться реже или биться то быстрее, то медленнее. Также синусовая брадикардия может быть связана с рубцом рядом с синусовым узлом, который замедляет, нарушает или блокирует распространение импульсов.
- Нарушение проведения (блокады). Блокада – это нарушение проведения, которая обычно располагается в области атриовентрикулярного узла или рядом с ним. Также блокада может возникнуть по ходу распространения возбуждения в любом из желудочков. В зависимости от локализации и типа нарушения проведения, передача импульса от верхних камер сердца к нижним может быть замедлена или вовсе невозможна. Если проведение не происходит, клетки атривоентрикулярного узла могут взять на себя генерацию электрических импульсов, но возникающих реже, чем в норме. Некоторые блокады никак себя не проявляют клинически, а другие вызывают брадикардию или «выпадение» некоторых сокращений из общего ритма. Замедление сердцебиения или блокады могут проявляться усталостью, головокружением или обмороками.
Экстрасистолия
Хотя экстрасистолия ощущается как выпадение отдельных сердцебиений, на самом деле это возникновение дополнительных сердцебиений. Даже если время от времени вы ощущаете экстрасистолии, только в редких случаях это означает, что у вас серьезные проблемы. Тем не менее, экстрасистолия может дать начало длительному эпизоду аритмии – особенно у людей с болезнями сердца.
Экстрасистолии в основном вызываются такими стимуляторами как кофе, чай и прочими безалкогольными напитками, а также противопростудными лекарствами с псевдоэпинефрином и некоторыми лекарствами от астмы.
Источник: www.zdorovieinfo.ru
Нормальная сердечная деятельность
Человеческое сердце разделено на четыре камеры, две с которых наполняются артериальной кровью, а две — венозной. Верхние отделы принято называть предсердиями, а нижние — желудочками. Ток крови движется от вен через предсердия к желудочкам и затем к артериям. Продвижение крови указанным путем происходит за счет сердечных сокращений.

Обеспечением своевременных сокращений сердца занимается проводящая система. Ее главный водитель — синусовый узел, расположенный в верхнем правом углу правого предсердия (точнее, возле ушка предсердия). Сгенерированный в этом участке небольшой группой кардиомиоцитов электрический импульс передается по волокнам левому предсердию и далее по ниже расположенному атриовентрикулярному узлу, проходит по пучку Гиса и волокнам Пуркинье к желудочкам. Таким образом, сначала сокращаются предсердия, а потом — желудочки.
Тренированное сердце, например у людей, любящих спорт, может сокращаться менее часто, чем у обычного человека. Это связано с увеличенной массой миокарда за счет постоянных спортивных упражнений. Подобное позволяет сердцу делать более сильные выбросы в кровеносное русло. Поэтому в таких случаях ЧСС может составлять 50 уд/мин и менее, при этом будет считаться вариантом нормы поскольку не вызывает негативные последствия.
В случае с расстройством ритма Википедия указывает, что “термин “аритмия” объединяет различные по механизму, клиническим проявлениям и прогностическим нарушениям образования и проведения электрического импульса”.
Причины
Заболевание зачастую связано с кардиологическими патологиями, для которых характерно изменение структуры органа (деструкция, ишемия, гипотрофия и пр.). Расстройство ритма чаще всего выступает в роли осложнения при недостаточной деятельности сердца, ишемической болезни, кардиальных миопатиях, врожденных и приобретенных пороках, воспалении миокарда.
При воздействии некоторыми лекарственными веществами также возникает аритмия. В частности, неправильное использование сердечных гликозидов, диуретиков, симпатомиметиков, антиаритмических средств с проаритмическим действием способно привести к нарушению ритма различной степени выраженности.
В некоторых случаях последствия простой нехватки тех или иных микроэлементов выражаются развитием аритмии. Подобное чаще всего встречается при гипокалиемии, гипомагниемии, гиперкалиемии и гиперкальциемии.
Стоит помнить о явном вреде плохих привычек таких как курение, прием алкоголя и наркотических веществ. Подобные вещества способны оказывать токсическое воздействие на сердце и сосуды. В результате — нежелательные последствия в виде не только аритмии, но и более тяжелых заболеваний.
Факторы риска
С каждым годом диагноз “аритмия” все чаще выставляется больным различных возрастных категорий, что в первую очередь связано с факторами риска. Аритмией болеют взрослые и дети. Выявление той или иной причины болезни лежит в основе различных методов диагностики и скрининг-тестов. Также грамотное их использование позволяет проводить эффективную профилактику.
- Генетическая предрасположенность. Некоторые аритмии, по типу синдрома Вольфа-Паркинсона-Уайта, являются наследственными заболеваниями. Другие связаны с врожденными пороками.
- Патологии щитовидной железы. Этот эндокринный орган серьезно влияет на работу сердца. Щитовидная железа вырабатывает гормоны, ускоряющие или замедляющие метаболические процессы в организме. Соответственно, при тиреотоксикозе возникает тахикардия, а при недостаточной работе органа — брадикардия.
- Артериальная гипертензия. Повышенное давление в сосудах угрожает ишемической болезнью сердца, которая в свою очередь нередко осложняется нарушением ритма.
- Эпизоды гипогликемии. Временное понижение концентрации глюкозы в крови может способствовать развитию аритмии. При декомпенсированном сахарном диабете возникает гипертония и ИБС, а подобное также приводит к расстройству сердечной деятельности.
- Избыточный вес тела. Подобное состояние часто становиться причиной развития гипертонии, ИБС и других патологических нарушений. К тому же повышенная масса тела сама по себе оказывает дополнительную нагрузку на сердце, тем самым способствуя учащенному сердцебиению.
- Повышенный холестерин в крови. Этот показатель должен особенно тщательно проверяться у людей 55 лет и старше, когда повышается риск развития сердечно-сосудистых болезней, в том числе аритмии.
- Анемия — недостаток железа провоцирует развитие гипоксии различных тканей, в том числе сердечной. Подобное в свою очередь приводит к расстройству ритма.
- Гормональный дисбаланс — при климаксе у женщин чаще всего наблюдаются внеочередные сокращения и другие проявления аритмии.
- Остеохондроз — нарушение строения позвоночного столба приводит к сдавливанию нервных корешков, что в свою очередь способствует развитию расстройства вегетативных регуляций (включает блуждающий нерв и симпатическую нервную систему). От подобного в первую очередь страдает сердечная деятельность.
Симптомы
Аритмия проявляется в различных формах, поэтому и клиника зависит от специфики течения болезни. Все же есть общие проявления, характерные для всех видов нарушения ритма:
- Ощущение перебоя сердечной деятельность.
- Изменение частоты сердечных сокращений.
- Вегетативные расстройства (слабость, ощущение жара, похолодание конечностей).
- Появление страха и беспокойства.
В тяжелых случаях к перечисленным признакам добавляются сердечные боли, предобморочные и обморочные состояния. Также может определяться побледнение кожных покровов, повышенное или пониженное артериальное давление.
Характерные признаки отдельных форм аритмии:
- При различных видах тахикардии, когда даже армия противопоказана, определяется увеличение частоты сердечных сокращений. В частности, повышение ЧСС от 150 уд/мин свойственно для мерцательной аритмии, а при сочетании ЧСС от 400 уд/мин с потерей сознания нередко диагностируют фибрилляцию желудочков.
- Брадикардия характеризуется замедлением ритма, то есть у взрослых диагностируется ЧСС ниже 50 уд/мин.
- Экстрасистолия проявляется замиранием сердца и внеочередными сердечными сокращениями.
- Сердечные блокады выражаются тяжелыми нарушениями общего состояния больного. В частности, определяются судороги, обморок, отсутствие пульса.
Видео: Первые симптомы проблем с сердцем, которые не стоит игнорировать
Виды аритмии
Аритмией могут считаться различные виды нарушения ритма, поэтому в большинстве классификаций сегодня выделяют следующие группы:
- Расстройство автоматизма — выделяют несколько подгрупп: номотопные, когда водителем ритма является синусовый узел (синусовая тахикардия, дыхательная и недыхательная синусовая аритмия, синусовая брадикардия, синдром слабости синусового узла) и гетеротопные, когда определяется иной водитель ритма, чем синусовый узел (идиовентрикулярный, нижнепредсердный и атриовентрикулярный ритм).
- Расстройство возбудимости — чаще всего с ней связана пароксизмальная тахикардия (может быть желудочковой, атриовентрикулярной и наджелудочковой) и экстрасистолия (рассматривается отдельная классификаций по источнику, количеству источников, времени появления, частоте и упорядоченности).
- Расстройство проводимости — рассматриваются варианты увеличения проводимости (встречается при WPW синдром), а также ее уменьшения (характерно для блокад различных локализаций).
В зависимости от тяжести течения той или иной аритмии армия либо противопоказана, либо молодой человек допускается к строковой службе.
В некоторых случаях встречаются смешанные аритмии, когда кроме экстрасистолии диагностируется такое состояние, как мерцательная аритмия. Или же трепетание предсердий сочетается с трепетанием желудочков.
Скрининг и диагностика
Нарушением сердечного ритма занимается врач-кардиолог, который на приеме первым делом проводит опрос больного и внешний осмотр. Далее назначается инструментальное обследование, лабораторные анализы, консультаций смежных специалистов.
Практически всем без исключения кардиологическим больным назначается электрокардиография, которая в большинстве случаев позволяет определить многие формы аритмии. Для каждого случая характерны свои ЭКГ-признаки:
- Синусовая тахикардия — кроме увеличения частоты сердечных сокращений другие изменения ритма не определяются.
- Синусовая брадикардия — наблюдается уменьшение частоты сердечных сокращений относительно возрастной нормы.
- Синусовая аритмия — частота сердечных сокращений увеличивается, уменьшается или остается нормальной, при этом ритм становиться неправильным.
- Синдром слабости синусового узла — наблюдается постоянное уменьшение ЧСС синусового типа, иногда синусовый ритм исчезает, при этом периодически регистрируются синоаурикулярные блокады. Также на ЭКГ может диагностироваться синдром тахикардии-брадикардии.
- Гетеротопные аритмии — проявляются изменением частоты сердечных сокращений и правильностью ритма, которые чаще всего являются несинусовыми. При идиовентрикулярном ритме ЧСС составляет 20-40 уд/мин, а при атриовентрикулярном 40-60 уд/мин.
- Экстрасистолия — определяется при возникновении на ЭКГ внеочередных сокращений, которые могут быть единичные, парные, множественные. Также для этой формы аритмии характерна неполная компенсаторная пауза. В зависимости от источника возбуждения изменения могут отмечаться в предсердиях, атриовентрикулярном узле, желудочках.
- Пароксизмальная тахикардия — появляется внезапно, при этом ЧСС может достигать 150 уд/мин и выше.
- Сердечные блокады — определяются по выпадению комплексов соответствующей локализации, при слабой выраженности патологии может наблюдаться лишь замедление ритма.
- Трепетание предсердий — ЧСС составляет за минуту 150-160 уд., при этом желудочковые комплексы не изменяются, а ритм становится несинусовым.
Кроме электрокардиографии используют другие пассивные методы исследования. Это может быть холтеровское мониторирование, УЗИ сердца (эхокардиография). Если приступы аритмии возникают редко и они на ЭКГ не фиксируются, тогда применяются индуцирующие тесты:
- Пробы с физической нагрузкой — для этого используется велотренажер или беговая дорожка, при этом параллельно записывается ЭКГ.
- Тест с наклонным столом — часто применяется при частых и безосновательных предобморочных и обморочных состояниях. Для этого больного фиксируют на столе, который после снятия показателей в горизонтальном положении переводится в вертикальное и снова записывает сердечный ритм и артериальное давление.
- Электрофизиологическое исследование — проводится с целью определения аритмогенного очага, также при возможности проводится его ликвидация. Зачастую применяется при фибрилляциях предсердий.
Консервативное лечение
При наличии тяжелого течения аритмии используются антиаритмическая терапия. Их прием возможен только с согласия лечащего врача, поскольку в противном случае могут возникнуть нежелательные последствия.
Группы антиаритмических средств, используемых при аритмии:
- Препараты, оказывающие влияние на проводящую систему сердца. К этой группе относятся сердечные гликозиды, бета-адреноблокаторы. За счет подобного действия замедляется сердечный ритм, поэтому их чаще используют при тахикардии и мерцательной аритмии.
- Прямые антиаритмические средства — влияют на проницаемость ионных каналов, что в свою очередь уменьшает частоту сердечных сокращений. В списке препаратов из этой группы находится амиодарон, аллапенин, ритмонорм и другие.
Общие рекомендации включают следующее:
- При склонности к образованию тромбов стараются лечить тромболитическими препаратами, включая кардиологический аспирин, клопидогрель и другие подобные лекарства, назначаемые врачом. Также включение в питание семени льна, чеснока, сельдерея, петрушки способствует разжижению крови.
- Сердечную мышцу способны укрепить милдронат, рибоксин, АТФ. Врачом могут назначаться и другие препараты, широко используемые в кардиологической практике. В том числе полезно употреблять семя, орехи, сухофрукты, рыбу.
- Если аритмия является осложнением другого заболевания, в первую очередь проводится его лечение, тем самым позволяя без использования кардиологических препаратов устранить приступы аритмии.
Длительное лечение аритмии предполагает тщательное выполнение врачебных рекомендаций, тем самым снижая вероятность появления повторных приступов. В сложных случаях, когда консервативными средствами невозможно достичь желаемого эффекта, прибегают к имплантации электрокардиостимулятора или радиочастотной катетерной абляции.
Народные методы лечения аритмии
Нетрадиционная разновидность терапии может использоваться в сочетании с консервативной схемой терапии. В некоторых случаях, когда приступы нарушения ритма не сильно выражены и нет других кардиологических нарушений, стараются лечить только растительными препаратами. В любом случае лечение народными средствами предварительно согласовывается с врачом, иначе могут быть плачевные последствия.
- Адонис весенний — среди большого разнообразия препаратов зеленой аптеки показал свою высокую эффективность, единственное, его используют с осторожностью и не более двух недель, затем на такой же период делают перерыв. Для лечения берут настойку, которую принимают по 15 капель три раза в день. Адонис является сердечным гликозидом, поэтому его принимают совместно с диуретиками.
- Фиалка трехцветная — известна еще под названием “анютины глазки”. Для использования пригодна высушенная трава, которую в количестве 2 ч. л. заваривают стаканом кипяченной воды. После настаивания на протяжении нескольких часов настой готов к приему по 2 ст. л. до трех раз в день. Важно не передозировать лекарство, поскольку может развиться тошнота и рвота.
- Соцветия кислицы — используются для терапии нарушения ритма в виде настоя, который готовится из стакана кипятка и столовой ложки растения. Лекарство должно настояться, считается готовы к употреблению после остывания.
- Спаржа — мало кому известна, хотя с помощью ее побегов и корневищ можно успокоить сердечную деятельность и нормализовать ритм. Указанные составляющие должны быть мелко измельчены, из общего количества берется столовая ложка смеси и заливается стаканом кипятка. Далее порядка трех часов лекарство настаивается в тепле и затем принимается в небольшом количестве несколько раз за день. Таким образом можно лечится несколько месяцев, но с перерывами на 10 дней через каждые три недели приема.
- Боярышник — это растение широко себя зарекомендовало в лечении сердечно-сосудистых заболеваний. В основном берутся цветки, но могут быть использованы и плоды растения. На стакан крутого кипятка берется несколько столовых ложек цветков или плодов. На заваривание обычно достаточно 20 минут, затем можно пить по типу чая.

В некоторых случаях от аритмии рекомендуют принимать чеснок, но этот продукт далеко не всем подходит, особенно тем, у кого болит желудок. Беременность же не противопоказана к приему свежего чеснока, но все должно быть в меру. Мед также может оказать благотворное действие на сердце, но только если нет аллергии.
Народными средствами могут считаться смеси трав, которые обладают успокаивающим, общеукрепляющим, витаминизирующим действием. Какое бы лекарство не было выбрано, важно принимать его с согласия лечащего врача, иначе могут проявиться побочные эффекты.
Осложнения
В большинстве случаев аритмия не ощущается или вызывает незначительный дискомфорт, но при отсутствии адекватного лекарственного воздействия болезнь опасна не только для здоровья, но и жизни человека. Риск повышается при сочетании аритмии с другими кардиологическими заболеваниями. В частности, могут развиваться следующие патологии:
- Декомпенсированная сердечная недостаточность. Продолжительное течение тахикардии или брадикардии в тяжелых случаях приводит к застою крови в полостях сердца. При своевременном контроле частоты сердечных сокращений можно заметно улучшить состояние здоровья.
- Инсульт. Подобное осложнение более характерно для трепетания предсердий, которые не способны передавать желудочкам необходимую порцию крови. Если в предсердиях нарушен нормальный ток крови, тогда повышается риск образования сгустков крови, которые могут попадать в общий кровоток. Зачастую тромбы попадают в мозговые сосуды, впоследствии вызывая ишемию структур мозга.
- Остановка сердечной деятельности — самое грозное осложнение, которое нередко становится причиной фибрилляции желудочков. Если при этом состоянии вовремя не оказывается медицинская помощь, человек погибает.
Профилактика
Существует ряд профилактических мероприятий, которые позволяют не допустить развитие аритмии или снизить вероятность повторных приступов.
- При наличии инфекционных заболеваний нужно качественно и безотлагательно проводить их лечение.
- Сопутствующие заболевания в виде кардиологических патологий, заболеваний щитовидной железы и артериальной гипертензии должны своевременно лечиться.
- Питание должно полноценным и сбалансированным.
- При наличии усиленной физической тренировки нужно ее уменьшить, но при этом не переходить к другой крайности — гиподинамии.
- Недопустимо иметь вредную привычку по типу курения, также нужно отказаться от алкоголя.
- Стрессовые ситуации должны быть сведены к минимуму, а еще лучше — вовсе исключены.
- Некоторые показатели по типу глюкозы в крови, массы тела и холестерина должны находиться под постоянным контролем.
К какому врачу обратиться
Изучением природы аритмии, ее диагностикой, лечением и профилактикой занимается врач-аритмолог. При этом в большинстве клиник нет отдельной специализации по аритмологии, поэтому больных с нарушением ритма принимает кардиолог.
Функциональной диагностикой расстройств сердечного ритма занимает врач соответствующей специализации. С его помощью проводиться УЗИ, электрокардиография, а при необходимости — холтеровское мониторирование.
Наличие сопутствующей патологии может потребовать дополнительной консультации врачей смежных специальностей. Это может быть врач-эндокринолог, который занимается лечением щитовидной железы, или гинеколог, помогающий при патологическом течении климакса. Успешное лечение основного заболевания нередко позволяет справиться с приступами аритмии.
Неэффективность консервативной терапии является показанием к направлению больного на консультацию к кардиохирургу, который решает вопрос о необходимости радиочастотной абляции патологического очага. Также может проводится операция по имплантации кардиостимулятора.
Источник: arrhythmia.center
