Содержание
Определение
Пролапс митрального клапана — провисание (пролабирование) одной или обеих створок митрального клапана в полость левого предсердия в систолу ЛЖ. Термин предложен J.M. Criley и соавторами в 1966 г.
Эпидемиология
Частота регистрации пролапса митрального клапана в различных популяциях составляет от 5 до 20%, эхоКГ-методом — у 10%, методом ангиографии — у 43%. Синдром пролапса возможен у совершенно здоровых людей (5–15% в различных популяциях), у спортсменов, имевших высокие спортивные достижения. Во Фремингемском исследовании частота пролабирования створок митрального клапана была несколько выше у женщин (2,7%), чем у мужчин (2,1%). При изучении различных этнических групп частота выявления пролапса митрального клапана была наибольшей у лиц европеоидной расы — 3,1%, у народов Ближнего Востока — 2,7%, у китайцев — 2,2%.
Этиология и патогенез
Этиология первичного пролапса митрального клапана до настоящего времени окончательно не установлена, хотя частое сочетание его с врожденными метаболическими и структурными нарушениями соединительной ткани свидетельствует в пользу его генетической детерминированности. Первичный пролапс представляет собой обычно доброкачественное наследственное заболевание, при котором патология обусловлена своеобразной «избыточностью» митрального клапана или более длинными, чем в норме, сухожильными хордами.
Пролапс митрального клапана может развиваться в результате миксоматозного поражения клапанного аппарата, вследствие врожденной аномалии развития сердца и сосудов (объемная избыточность, фестончатость и утолщение створок) или генетически обусловленной слабости соединительной ткани.
Наиболее важная миксоматозная дегенерация митрального клапана, характерным признаком которой является накопление кислых мукополисахаридов, что приводит к значительному повышению гидрофильности створки и более рыхлой ее структуре. Миксоматозная дегенерация клапана ассоциирована с повышением активности матриксных металлопротеиназ, синтезом аномального фибриллина, что приводит к утрате нормальной плотности коллагеновой структуры и фрагментации коллагеновых волокон, она может распространяться не только на клапан, но также на сухожильные нити и AV-кольцо. В настоящее время расшифрован один из хромосомных локусов (Xq28), ответственных за развитие миксоматозной дегенерации.
Первичный пролапс митрального клапана может наследоваться по аутосомно-доминантному типу; выявлен локус MMVP1 в хромосоме 16p11.2-p12.1 и локус MMVP2 в хромосоме 11p15.4. Однако более убедительно выглядит концепция полигенной модели наследования, поскольку возможно появление пролапса митрального клапана при наследственных заболеваниях, в развитии которых принимают участие мутации различных генов.
Некоторые авторы рассматривают пролапс митрального клапана в рамках феномена дисплазии соединительной ткани, считая, что особенности строения структур митрального клапана могут быть обусловлены генетически детерминированными дефектами соединительной ткани. У больных с синдромами Элерса — Данло, Марфана, доброкачественной гипермобильности установлена связь между генетически детерминированными особенностями соединительной ткани и пролапсом митрального клапана, в настоящее время идентифицированы точное расположение и варианты мутаций на хромосомах у больных с синдромом Элерса — Данло.
Недавно установлено, что полиморфизм экзона 31-го гена коллагена типа III — альфа 1 (COL3A1) влияет на вероятность возникновения пролапса митрального клапана: при наличии аллеля G риск его возникновения возрастал в 2,3 раза, а у лиц гомозиготных по данному аллелю — в 7,4 раза, полиморфизм экзона 52-го гена COL3А1 такого влияния не оказывал (Chou H.T. et al., 2004).
Вторичный пролапс митрального клапана возникает при различных системных, воспалительных заболеваниях, ИБС (табл. 2.1).
Таблица 2.1
Основные причины и состояния, сочетающиеся с пролапсом митрального клапана
Классификация
Классификация пролапса митрального клапана основывается на выраженности провисания створки митрального клапана в левое предсердие по данным трансторакальной эхоКГ:
- I степень — пролабирование створки на 3–6 мм;
- II степень — пролабирование створки на 7–9 мм;
- III степень — пролабирование створки свыше 9 мм;
- отдельно описывается степень выраженности сопутствующей митральной регургитации.
Различают первичный (идиопатический) и вторичный (приобретенный) пролапс митрального клапана.
Клиническая картина
У большинства пациентов клинические признаки могут отсутствовать даже при пролабировании клапана I–II степени, не сопровождающегося гемодинамически значимой митральной регургитацией. К общим жалобам относят астеноневротические: раздражительность, эмоциональную лабильность, нарушение сна, головную боль, снижение работоспособности, быструю утомляемость.
Частым признаком является боль в области сердца (50–65%), которая носит разнообразный характер и локализуется обычно в зоне проекции верхушки сердца или за грудиной, длится от нескольких секунд до суток, не связана с физической нагрузкой, не купируется нитроглицерином.
В происхождении болевого синдрома при пролапсе митрального клапана ведущую роль отводят вегетативной нервной системе, полиморфизм боли свидетельствует о существовании различных механизмов вегетативных нарушений у этих больных.
Ощущение сердцебиения и перебои в работе сердца отмечают у 25–79% больных.
В отдельных случаях пациенты периодически слышат «писк» или шум в груди, который усиливается при физической и психоэмоциональной нагрузке, что нередко сопровождается кардиальным и психоэмоциональным дискомфортом. При аускультации определяется громкий «музыкальный» систолический шум над верхушкой, который чаще бывает изолированным, но может наслаиваться на определенную часть систолического шума, его звучание зависит от положения больного.
У 15–32% пациентов возникает одышка в покое или при незначительной физической нагрузке, неудовлетворенность вдохом, а также ощущение нехватки воздуха и препятствия на пути вдыхаемого воздуха, потребность периодически делать глубокий вдох.
Нередко единственными жалобами больных являются липотимия (комплекс ощущений, предшествующих потере сознания) и синкопальное состояние (4–86%). Ведущая роль в патогенезе синкопальных состояний отводится пароксизмальным нарушениям сердечного ритма (пароксизмальной желудочковой, суправентрикулярной тахикардии и экстрасистолии), ортостатическую гипотензию выявляют у 14% больных. У пациентов с пролапсом митрального клапана наличие обмороков не влияет неблагоприятно на прогноз, также нет доказательств относительно их роли в качестве предвестников внезапной смерти.
У больных выявляют большое разнообразие проявлений дисфункции вегетативной нервной системы, включая эпизоды повышения АД и ортостатической гипотензии, жалобы на повышенное потоотделение, немотивированное ощущение жара, гиперемию отдельных частей тела. Различного рода парестезии, расстройства терморегуляции, сосудистые проявления на коже конечностей (бледность, мраморный рисунок, синюшность), нарушения по типу феномена Рейно (похолодение и онемение пальцев кистей и стоп), повышенную утомляемость со снижением толерантности к физической нагрузке отмечают в 9–60% случаев. Вследствие эмоционально-аффективных и вегетативных расстройств могут возникать вегетативные кризы или «панические атаки», в ряде случаев они лежат в основе предобморочных состояний.
У 30% больных с первичным пролабированием митрального клапана удается выявить внешние признаки дисплазии соединительнотканных структур, которые укладываются в полные или неполные синдромы Марфана или Элерса — Данло.
Гемодинамические нарушения зависят от наличия и степени митральной регургитации, которая существенно влияет на прогноз и повышает риск различных осложнений — фибрилляции предсердий, СН, ишемического инсульта, инфекционного эндокардита.
Диагностика
При аускультации наиболее характерными признаками являются дополнительный тон (щелчок) в середину систолы и/или возникающий после него нарастающий систолический шум, продолжающийся до аортального компонента II тона. У многих больных специфическая звуковая картина отсутствует и не отражает выраженности пролабирования створки.
К достоверным аускультативным проявлениям пролапса митрального клапана относят:
- изолированный мезосистолический щелчок (50–54%);
- изолированный поздний систолический щелчок/шум;
- множественные систолические щелчки;
- пансистолический (голосистолический) шум.
Изменения ЭКГ неспецифичны, у большинства пациентов в покое не имеют отклонений от нормы. Наибольшей чувствительностью для выявления нарушений ритма и проводимости у больных с пролапсом митрального клапана является 24-часовое (холтеровское) мониторирование, на ЭКГ могут определять:
- уплощенные, двугорбые или отрицательные зубцы Т в отведениях II, III и aVF, реже в V5–6 и высокие зубцы Т в отведениях V1–2;
- снижение интервала S–Т в сочетании с инверсией зубца Т в тех же отведениях;
- удлинение интервала Q–T;
- различные нарушения ритма и проводимости: наиболее часто желудочковая и предсердная экстрасистолическая аритмия, пароксизмальная предсердная и желудочковая тахикардия, фибрилляция предсердий.
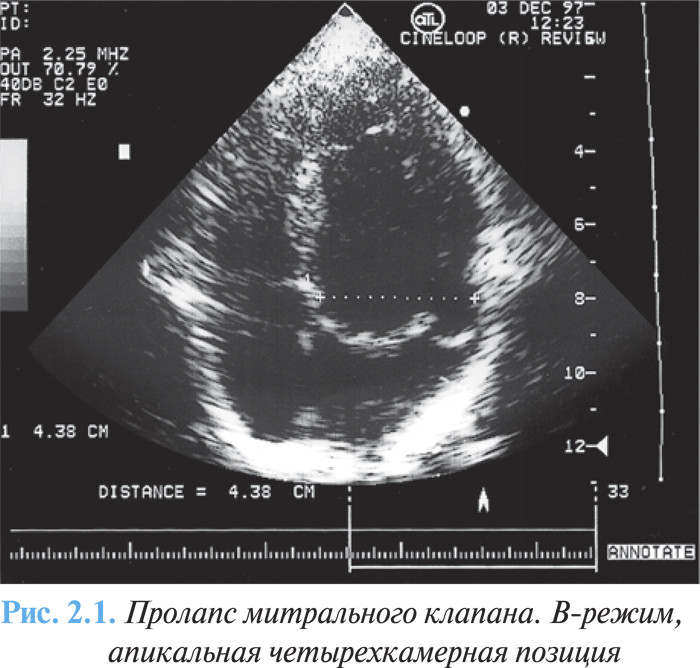
ЭхоКГ и допплеровская эхоКГ являются ключевыми исследованиями в диагностике пролапса митрального клапана. К его специфическим эхоКГ-признакам относят мезосистолическое, позднее и голосистолическое «гамачное» провисание задней или обеих створок митрального клапана в полость левого предсердия (рис. 2.1). Мезосистолическое провисание определяется наиболее часто, довольно стабильно коррелирует с аускультативными и ангиографическими проявлениями.
Лечение
При желудочковой и наджелудочковой аритмии препаратами выбора являются блокаторы β-адренорецепторов. У многих больных антиаритмическая терапия не оправдана, поскольку проявления нарушений сердечного ритма и проводимости являются незначительными.
Абсолютными показаниями для назначения антиаритмической терапии являются:
- клинически выраженная аритмия, проявляющаяся сердцебиением, головокружением, синкопе, синдромом Морганьи — Адамса — Стокса;
- частые суправентрикулярные и желудочковые экстрасистолы (более 10–12 в 1 мин), особенно если они ранние, групповые или политопные при суправентрикулярной или желудочковой тахикардии, синоаурикулярных, AV и внутрижелудочковых (моно- и бифасцикулярных) блокадах.
Широкое распространение получили хирургические методы лечения опасных нарушений ритма сердца, эффективна радиочастотная абляция дополнительных проводящих путей. У пациентов, перенесших эпизод остановки сердца, с целью вторичной профилактики внезапной смерти рекомендуется имплантация кардиовертера-дефибриллятора.
Некоторыми авторами показана эффективность ингибиторов АПФ у больных с пролапсом митрального клапана и выраженной митральной регургитацией с целью предотвращения прогрессирования снижения сократимости ЛЖ.
Ацетилсалициловую кислоту и дипиридамол можно применять профилактически для предотвращения эмболии мозговых сосудов у больных, имевших даже один необъяснимый церебральный эпизод.
Методом выбора у пациентов с митральной регургитацией является хирургическое лечение (вальвулопластика, протезирование митрального клапана), которое улучшает прогноз, обусловливает снижение риска инфекционного эндокардита, устраняет нарушения ритма сердца.
Больные без клинических симптомов пролапса митрального клапана подлежат профилактическим осмотрам каждые 2–3 года.
Пациентов с пролапсом митрального клапана относят к группе риска развития инфекционного эндокардита, перед проведением различных хирургических вмешательств, в том числе на дыхательных путях, при стоматологических манипуляциях (экстракции зуба, установке имплантатов), урологических вмешательствах (операциях на предстательной железе, цистоскопии) у них рекомендуется проводить антибиотикопрофилактику по следующим показаниям:
- наличие систолического щелчка в сочетании с систолическим шумом;
- наличие изолированного систолического щелчка в сочетании с эхоКГ-признаками пролапса митрального клапана и митральной регургитацией;
- наличие изолированного систолического щелчка в сочетании с эхоКГ-признаками высокого риска: утолщением створок, удлинением хорд, увеличением левого предсердия или ЛЖ.
Тактика первичной профилактики тромбоэмболических осложнений пролапса митрального клапана не разработана.
ЛИТЕРАТУРА
- Дядык А.И., Багрий А.Э., Онищенко А.В. и др. (1999) Пролапс митрального клапана: современные представления о номенклатуре, эпидемиологии, диагностике, прогнозе и тактике ведения. Метод. рекомендации. Донецк, 28 с.
- Коваленко В.Н., Несукай Е.Г. (2001) Некоронарогенные болезни сердца. Практ. руководство. Морион, Киев, 480 с.
- Мартынов А.И., Степура О.Б., Остроумова О.Д. и др. (1998) Пролапс митрального клапана. Кардиология, 2: 74-81.
- Оганов Р.Г., Фомина И.Г. (ред.) (2006) Болезни сердца: руководство для врачей. Литтерра, Москва,1328 с.
- Фомин В.В., Моисеев С.В., Саркисова И.А. (2001) Клинические особенности и диагностика пролапса митрального клапана. Клин. мед., 79: 65-69.
- Шиллер Н., Осипов М.А.(2005) Клиническая эхокардиография. 2-е изд. Практика, Москва, 344 с.
- Alpert J.S., Dalen J.E., Rahimtoola S.H. (2000) Valvular Heart Disease. Lippincott Williams & Wilkins, USA. 3rd ed., 478 p.
- Avierinos J.F., Gersh B.J., Melton L.J. et al.(2002) Natural history of asymptomatic mitral valve prolapse in the community. Circulation, 106: 1355-1361.
- Barber J.E., Ratliff N.B., Cosgrove D.M. (2001) Myxomatous mitral valve chordae. Mechanical properties. J. Heart Valve Dis, 10: 320-324.
- Braunwald E., Zipes D.P., Libby P. (Eds.) (2001) Heart disease: a textbook of cardiovascular medicine. W.B. Saunders Company, 6th ed., 1: 1-1231.
- Chou H.T., Hung J.S., Chen Y.T. et al. (2004) Association between COL3A1 collagen gene exon 31 polymorphism and risk of floppy mitral valve/mitral valve prolapse. Int. J. Cardiol., 95: 299-305.
- Disse S., Abergel E. Berrebi A. et al. (1999) Mapping of a first locus for autosomal dominant myxomatous mitral-valve prolapse to chromosome 16p11.2-p12.1. Amer. J. Hum. Genet., 65: 1242-1251.
- Fauchier J.P., Babuty D., Fauchier L. et al. (2000) Mitral valve prolapse, arrhythmias and sudden death. Arch. Mal. Coeur. Vaiss., 93: 1541-1547.
- Freed L.A., Acierno Jr. J.S., Dai D. et al. (2003) A locus for autosomal dominant mitral valve prolapse on chromosome 11p15.4. Amer. J. Hum. Genet., 72: 1551-1559.
- Freed L.A., Benjamin E.J., Levy D. et al. (2002) Mitral valve prolapse in general population. The benign nature of echocardiographic features in the Framingham Heart Study. J. Amer. Coll. Cardiol., 40: 1298-1304.
- Hayek E., Gring C.N., Griffin B.P. (2005) Mitral valve prolapse. Lancet, 365: 507-518.
- Iung B., Gohlke-Barwolf C., Tornos P. et al. (2002) Recommendations on the management of the asymptomatic patient with valvular heart disease. Eur. Heart J., 23: 1253-1266.
- Jowan J., Tapia M., Cook R. et al. (2004) Ischemic mitral valve prolapse: mechanisms and implications for valve repair. Eur. J. Cardiothorac. Surg., 26: 1112-1117.
- Kyndt F., Schott J.J., Trochu J.N. et al. (1998) Mapping of X-linked myxomatous valvular dystrophy to chromosome Xq28. Amer. J. Hum. Genet., 62: 627-632.
- Mills W.R., Barber E., Skiles J.A. et al. (2002) Clinical, echocardiographic and biomechanical differences in mitral valve prolapse affecting one or both leaflets. Amer. J. Cardiol., 89: 1394-1399.
- Nasuti J.F., Zhang P.J., Feldman M.D. et al. (2004) Fibrillin and other matrix proteins in mitral valve prolapse syndrome. Ann. Thorac. Surg., 77: 532536.
- Otto C.M. (2001) Evaluation and management of chronic mitral regurgitation. N. Engl. J. Med., 345: 740-746.
- Pellerin D., Brecker S., Veyrat C. et al.(2002) Degenerative mitral valve disease with emphasis on mitral valve prolapse. Heart, 88(IV): 20-28.
- Pepin M., Schwarze U., Superti-Furga A. et al. (2000) Clinical and genetic features of Ehlers-Danlos syndrome type IV, the vascular type. N. Engl. J. Med., 342: 673-680.
- Playford D., Weyman A.E. (2001) Mitral valve prolapse: time for a fresh look. Rev. Cardiovasc. Med., 2: 73-81.
- Porciani M.C., Attanasio M., Lepri V. et al. (2004) Prevalence of cardiovascular manifestations in Marfan syndrome. Ital. Heart J., 5: 647-652.
- Stefanaidas C., Toutouzas P. (2000) Mitral valve prolapse: the merchant of Venice or much ado about nothing? Eur. Heart J., 21: 255-258.
- Theal M., Sleik K., Anand S. et al. (2004) Prevalence of mitral valve prolapse in ethnic groups. Can. J. Cardiol., 20: 511-515.
- Topol E.J. (Ed.) (2007) Textbook of cardiovascular medicine. 3th ed. Lippincott Williams&Wilkins, 1628 p.
- Zoghbi W.A., Enriquez-Sarano M., Foster E. et al. (2003) Recommendations for evaluation of the severity of native valvular regurgitation with two dimensional and Doppler echocardiography. J. Am. Soc. Echocardiogr., 16: 777-802.
Источник: compendium.com.ua
Разновидности заболевания
Специалисты выделяют первичную и вторичную форму пролапса митрального клапана, поражение может затрагивать переднюю, заднюю или обе створки. Наблюдаются три степени патологии:
-
первая – с провисанием створок от 3 до 6 мм;
-
вторая – от 6 до 9 мм;
-
третья – больше 9 мм.
Заболевание разделяется по скорости обратного хода крови:
-
первая степень – в области створок;
-
вторая – в середине левого предсердия;
-
третья – на противоположном конце предсердия.
К начальному поражению относится пролапс митрального клапана 1 степени.
Источники развития
Патологическое состояние чаще регистрируется у женщин, наблюдается практически у 10% больных. Первичная форма заболевания относится к врожденным болезням и сочетается с иными генетическими аномалиями в соединительных тканях:
-
с дифференцированной формой врожденной соединительнотканной недостаточности – болезнью Марфана;
-
несовершенным десмогенезом – синдромом Черногубова — Элерса – Данлоса;
-
эластической псевдоксантомой;
-
несовершенным остеогенезом;
-
поликистозным поражением почек у взрослых.
Вторичная форма формируется в качестве осложнений:
-
нарушенного кровоснабжения в сосочковых мышцах;
-
ревматической лихорадки;
-
болезни Бенье – Бека – Шаумана;
-
ГКМП с патологическим утолщение левого желудочка.
У большинства пациентов заболевание выявляется при профилактическом обследовании – оно протекает без выраженной симптоматики.
Клинические симптомы
При пролапсе митрального клапана симптоматика напоминает проявления ВСД, особенно в молодом возрасте. Основные признаки представлены:
-
ощущением недостаточного поступления воздуха;
-
ознобом, частыми или редкими мочеиспусканиями, как ответной реакцией на психоэмоциональные нагрузки;
-
цефалгиями по утрам и вечерам, частыми перепадами настроения;
-
головокружения, кратковременными обмороками.
Дополнительные симптомы включают чувство сердцебиения, аритмии – выраженность зависит от степени тяжести патологии. Больные могут предъявлять жалобы на дискомфорт с левой стороны груди, которые не связаны с тяжелым трудом, занятиями спортом или психоэмоциональным состоянием.
Диагностическое обследование
При обращении в участковую поликлинику пациент направляется на консультацию к кардиологу. Врач просматривает историю болезни, задает вопросы о симптомах и общем состоянии больного. При осмотре предварительный диагноз выставляется по косвенным признакам во время прослушивания сердца.
При сокращении желудочков может наблюдаться посторонний звук, напоминающий щелчок и легкий шум, возникающий при обратном ходе крови. Легкая степень поражения указанной симптоматики не проявляет.
Лабораторное исследование не позволяет установить диагноз, основным считается инструментальное обследование. При проверке пациент проходит:
-
ЭКГ – пролапс митрального клапана не показывает специфических изменений. В некоторых случаях может наблюдаться блокада проводящих магистралей, экстрасистолы, признаки мерцательной аритмии.
-
УЗИ сердечной мышцы – эхокардиография считается точной методикой, позволяющей выявить наличие заболевания, оценить степень поражения и дисфункцию клапанов.
После подтверждения предположительного диагноза кардиолог приступает к расчету схемы терапии.
Особенности лечения
У пролапса митрального клапана нет специфических признаков, позволяющих точно определять патологию. Симптоматика схожа со многими болезнями, что не дает право на самостоятельную терапию по учебнику. Лечением должен заниматься врач, опираясь на данные диагностического обследования.
Терапия не проводится при пролапсе, не имеющем признаков недостаточности в митральном клапане или при нормальном ЭКГ, без видимых нарушений ритмичности сокращений сердца. За пациентом устанавливается наблюдение, с регулярным прохождением УЗИ – через год.
Больному рекомендуется снизить количество или полностью отказаться от употребления алкогольных напитков, чая или кофе. Пациент должен бросить курить. В качестве меры профилактики прописывается прием поливитаминного комплекса с магнием. Научно доказано, что при указанной патологии снижается содержание элемента в крови.
Медикаментозная терапия при пролапсе неактуальна и направлена на подавление присутствующих клинических симптомов. Для лечения болезни при сильном забросе крови в предсердие используется хирургическое вмешательство, с установкой протезаили пластикой пораженного клапана.
Возможные последствия
У большинства пациентов заболевание протекает без вторичных поражений. Последствия присутствуют у больных, имеющих утолщенные или удлиненные митральные створки, увеличенную полость в левом желудочке или правом предсердии, систолические шумы.
Основные осложнения патологии представлены:
-
отрывом сухожильных нитей;
-
переходом на следую стадию болезни;
-
скоплением высокомолекулярного белка на створках;
-
аритмическими отклонениями в сердцебиении;
-
ишемическими инсультами;
-
инфекционным полипозно-язвенным воспалением эндокарда.
При тяжелой степени недостаточности митрального клапана и отсутствии своевременной терапии проблема заканчивается летальным исходом. Врачи рекомендуют не отказываться от ежегодных профилактических осмотров в поликлинике и прохождения диагностического обследования. Своевременное обнаружение заболевания и вовремя проведенное хирургическое вмешательство поможет сохранить жизнь и вернуть частично потерянную трудоспособность.
Источник: aptstore.ru
Причины заболевания
Причина ПМК до конца не ясна. Известно, что ПМК часто наблюдается у пациентов, имеющих наследственные заболевания с дисплазией соединительной ткани. Например, при синдромах Элерса — Данло, Марфана, несовершенном остеогенезе.
Симптомы ПМК
В большинстве случаев пролапс митрального клапана протекает бессимптомно и его выявляют случайно при профилактическом обследовании.
К симптомам ПМК можно отнести:
- боли в левой половине грудной клетки (боли не связаны с физической нагрузкой и не купирующиеся при приеме нитроглицерина);
- чувство нехватки воздуха (возникает желание сделать глубокий, полноценный вдох);
- чувство частого сердцебиения или наоборот редкого биения сердца;
- головокружения, обмороки и предобморочные состояния;
- незначительное «беспричинное» повышение температуры;
- утренние и ночные головные боли.
Перечисленные симптомы не являются специфичными. Однако, при обследовании молодых людей с подобными жалобами часто выявляется ПМК.
Диагностика пролапса митрального клапана
При аускультации сердца терапевт или кардиолог может услышать характерный шум. При подозрении на порок сердца пациента направляют на электрокардиографию (ЭКГ) и эхокардиографию сердца (ЭХО-КГ).
Лечение
При бессимптомном те¬чении пролапса митрального клапана без признаков недостаточности митрального клапана нет необходимости в проведении лечения. Рекомендуют контрольное ЭХО-КГ 1 раз в год, наблюдение у кардиолога, отказ от употребления крепкого чая, кофе, алкоголя, курения.
Активное лечение необходимо лишь в том случае, когда пролапс сопровождается нарушениями ритма сердца и болями в сердце. В этом случае могут потребоваться специальные лекарственные препараты, которые назначит кардиолог.
При наличии митральной недостаточности в некоторых случаях показано выполнение пластики или протезирования клапана.
Осложнения
ПМК в большинстве случаев протекает благоприятно, однако иногда может приводить к серьезным осложнениям:
- митральная недостаточность;
- инфекционный эндокардит;
- аритмии.
Источник: www.VIDAL.ru

Пролапс митрального клапана – патология, при которой створки клапана продавливаются внутрь левопредсердной полости в момент систолы левого желудочка. При отсутствии нарушений митральный клапан плотно закрыт в момент сокращения желудочка и предупреждает обратный отток крови. При пролапсе часть крови после сокращения возвращается обратно в предсердие. Этот процесс носит название регургитации.
Патология обнаруживается у 2,5-3% людей, т.е. распространенность патологии не очень велика. Чаще всего диагностируется пролапс передней створки митрального клапана.
Факторы риска, каким бывает?
Пролапс митрального клапана не рассматривается как самостоятельная патология. Это синдром, который сопровождает различные заболевания. Точные причины его формирования не выяснены, однако считается, что вызывается патология особенностями строения соединительной ткани. Соединительно-тканная дисплазия приводит к нарушению функционирования всех органов, структура которых представлена соединительной тканью. Помимо клапанов сердца это органы зрения, хрящи, суставы и т.д.
Выделяют несколько типов пролапса митрального клапана в зависимости от степени регургитации:
- 1 степень. Прогиб створок составляет от 3 до 6 мм, поэтому обратный отток крови происходит в небольшом объеме и не провоцирует серьезного патологического процесса. Считается, что пролапс митрального клапана 1 степени относится к варианту нормы. Он не приводит к развитию негативной симптоматики и обнаруживается случайно. Допускаются физические нагрузки, однако от занятий на силовых тренажерах и тяжелой атлетики следует отказаться.
- 2 степень. На этой стадии прогиб створок может доходить до 9 мм. Необходимо медикаментозное лечение, направленное на устранение возникающих симптомов. Физические нагрузки необходимо обсудить с кардиологом.
- 3 степень. Прогибание створок на величину более 9 мм вызывает серьезные нарушения в работе сердечной мышцы. Изменения приводят к расширению левого предсердия, утолщению стенок желудочка. Последствиями таких изменений становится развитие недостаточности митрального клапана и аритмии. При пролапсе митрального клапана 3-й степени требуется хирургическое вмешательство.
Причины
Патология может быть идиопатической или вторичной.
Первичный пролапс митрального клапана является следствием врожденного дефекта соединительной ткани, возникшего вследствие негативного воздействия на плод в период беременности. Это могут быть заболевания, перенесенные беременной, гестозы, профессиональные вредности. В части случаев патология является унаследованной по материнской линии.
К причинам, приводящим к вторичному пролапсу митрального клапана, относятся:
- ишемическая болезнь сердца;
- инфаркт миокарда;
- ревматизм;
- миокардит;
- красная волчанка;
- травматизация грудной клетки;
- гипертиреоз.
Симптомы
Для идиопатического и вторичного пролапса характерны свои особенности.
Идиопатический проявляет себя с рождения. Основной симптом – возникновение болей в грудной клетке, которые в большинстве случаев беспокоят после перенесенных эмоциональных нагрузок. Боли носят покалывающий, ноющий характер. Продолжительность их может варьироваться от нескольких минут до нескольких дней.
Симптоматика идиопатического пролапса митрального клапана тесно связана с работой нервной системы. К признакам, характеризующим патологию, относятся “замирание” сердца, ускорение биения сердца, “перебои” в работе сердечной мышцы. Эти проявления свидетельствуют о повышенной активности работы ЦНС.
Вторичный пролапс возникает после таких перенесенных заболеваний как ангина, скарлатина, ревматическая лихорадка.
Дополнительно могут наблюдаться такие признаки как головокружения, повышенная утомляемость, одышка, учащенное сердцебиение. Лечение пациента проводится в стационаре.
Нужно отметить, что симптомы возникают только при значительной регургитации. Так как происходит заброс части крови обратно, то для обеспечения кровотока сердцу приходится выполнять дополнительную работу. Из-за повышенной нагрузки происходит более быстрый износ тканей. Вследствие этого развивается гипертрофия левого, а затем и правого желудочка. Пациенты жалуются на усиленное сердцебиение, потребность сделать более глубокий вдох, так как ощущают нехватку кислорода.
Диагностика
Оптимальным методом диагностики является УЗИ сердца. Благодаря этому методу можно оценить степень прогибания створок и объем оттока крови. На дисплазию соединительной ткани будут указывать дилатация аорты, ствола легочной артерии, открытое овальное окно.
Также в целях диагностики может проводиться рентгенография. При этом отмечается уменьшение или норма размера сердца, выбухание дуги легочной артерии. На ЭКГ отмечаются нарушения сердечного ритма.
Лечение
Пролапс митрального клапана не всегда требует лечения. Принимать меры целесообразно при возникновении болей и нарушениях сердечного ритма.
Однако даже при легких формах патологии необходимо придерживаться следующих рекомендаций:
- Соблюдение режима. Следует регулировать не только физические, но и эмоциональные нагрузки. Рекомендованы консультации психотерапевта, обучение техникам самоконтроля. Рабочее время должно быть нормированным, обязательно нужно делать обеденный перерыв. Сон – важнейший из компонентов отдыха, при нарушениях сна показано употребление легких снотворных препаратов.
- Действия, направленные на общее укрепление организма. Это прогулки на свежем воздухе, посещение бассейна, закаливающие процедуры.
Когда диагностирован пролапс митрального клапана, лечение проводится с использованием следующих групп препаратов:
- Адреноблокаторов. Применяются при развитии тахикардии и в качестве профилактического средства, предупреждающего возникновение аритмии. К препаратам этой категории относятся Пропранолол, Атенолол.
- Магнийсодержащие препараты. Позволяют нормализовать самочувствие пациентов с пролапсом митрального клапана, у которых наблюдаются признаки нарушения работы вегетативной нервной системы.
- Витамины. Рекомендован прием Никотинамида, Рибофлавина, Тиамина.
Медикаментозная терапия подразумевает также прием препаратов седативного действия. Это может быть пустырник, валериана. Назначение сильнодействующих препаратов обычно не требуется. В ряде случаев назначаются препараты, направленные на нормализацию метаболизма в миокарде.
При повышении артериального давления и аритмиях назначается прием антигипертензивных и антиаритмических препаратов. Для предупреждения развития инфекционного эндокардита назначаются антибиотики.
Хирургическое вмешательство проводится по следующим показаниям:
- поток регургитации превышает 50%;
- остаточная фракция выброса менее 40%;
- давление в легочной артерии превышает показатель в 25 мм рт.ст;
- объем полости левого желудочка в момент диастолы увеличивается в 2 раза и более.
Хирургическое вмешательство может выполняться 2-мя способами:
- фиксация створок;
- установка протеза.
Когда диагностируется пролапс митрального клапана, операция проводится в следующих случаях:
- при неэффективности медикаментозного лечения;
- при приступах мерцательной аритмии;
- при гипертензии в легочной артерии.
Осложнения
Пролапс митрального клапана может привести к развитию ряда осложнений. К ним относятся:
- Митральная недостаточность. При ней наблюдается нарастание регургитации. В таких случаях пролапс митрального клапана симптомы имеет аналогичные признакам сердечной недостаточности: появляется одышка, слабость, наблюдается снижение работоспособности.
- Инфекционный эндокардит. Изменение структуры клапанов приводит к повышению риска поражения инфекцией. Воспалительный процесс внутреннего слоя сердца усугубляет ситуацию и усиливает имеющиеся деформации, вплоть до формирования порока сердца.
- Патологии неврологической природы, вызванные эмболией церебральных сосудов.
- Летальный исход. Нестабильная работа сердца и выраженные аритмии могут привести к смерти пациента.
Прогноз
Пролапс митрального клапана 1-2 степени, как правило, протекает без осложнений и не требует придерживаться серьезных ограничений. Ограничивать следует только физические нагрузки. В таких случаях прогноз является благоприятным и не создает угрозы жизни пациента.
Пролапс третьей степени опасен развитием осложнений, поэтому прогноз при этом диагнозе ухудшается.
Профилактика
Даже с учетом того, что диагноз пролапс митрального клапана часто является врожденной патологией, можно снизить риск ухудшения ситуации.
Пациент должен состоять на учете у кардиолога. Все нагрузки, в том числе и связанные с работой, должны быть согласованы со специалистом.
Обследования для контроля состояния проводят регулярно: электрокардиограмму делают 1 раз в полгода, ЭхоКГ – 1 раз в год.
В профилактике любых сердечно-сосудистых заболеваний большую роль играет правильное питание. Необходимо ограничивать жирное, жареное, продукты, употребление которых приводит к повышению артериального давления. Прием медикаментов также должен быть согласован с врачом.
Важно уделять внимание терапии инфекционных заболеваний и следить за тем, чтобы лечение было доведено до конца.
Пациентам с врожденным пролапсом митрального клапана рекомендуется:
- Тщательно следить за гигиеной ротовой полости. Нужно чистить зубы не реже 2 раз в день, при необходимости использовать зубную нить, не реже 2 раз в год посещать стоматолога для профилактического осмотра. Эти действия помогут снизить риски развития инфекционного эндокардита.
- Отказаться от курения, употребления спиртных напитков, кофе и других веществ, которые провоцируют повышение артериального давления.
Источник: cardiology24.ru
Проводится дифференциальная диагностика с приобретенными пороками сердца, основанная, прежде всего, на аускультативных данных (в особенности при наличии систолического шума, который свидетельствует о митральной регургитации).
Дифференциальная диагностика идиопатического ПМК и миокардита. Аускультативно: при миокардите появившийся шум в течение нескольких дней постепенно прогрессирует по интенсивности и площади, а затем в той же последовательности регрессирует. Одновременно с этим наблюдается изменение границ сердца влево с последующим возвращением к прежнему уровню. При миокардите не выслушивается систолического «клика».
Подтверждением диагноза служат снижение фракции выброса и некоторое расширением камеры левого желудочка при эхокардиографическом исследовании, а также динамика биохимических изменений в крови.
При инфекционном эндокардите поражению митрального клапана обычно предшествует яркая клиническая картина, свидетельствующая об инфекционно-токсическом поражении. Присутствуют аускультативные признаки митральной регургитации, в связи с чем необходима дифференциальная диагностика. Проводится эхокардиография, при которой на пораженных створках выявляются
Указанные выше заболевания, так же как и кардиомиопатия, ишемическая болезнь сердца, артериальная гипертензия, сопровождаются вторичным пролабированием створок митрального клапана. Это связано в основном с ослаблением или разрывом хордальных нитей или изменением функции папиллярных мышц. Опорным пунктом в диагностике, в особенности при невозможности произвести эхокардиографию, выступает наличие постоянного грубого шума, интенсивность которого соответствует степени митральной регургитации и не зависит от нагрузочных проб, информативных для первичного ПМК.
Наследственные заболевания и синдромы, при которых встречается ПМК, наиболее часто распознаются при оценке внешнего вида пациента.
Опорные признаки:
1. Общие признаки:
— при синдроме Марфана: высокий рост, удлинение конечностей относительно величины торса, паукообразные пальцы (арахнодактилия), особенности строения черепа и грудной клетки;
— при синдроме Клайнфелтера (Klinefelter syndrome): укорочение конечностей по отношению к величине торса, их искривление и наличие псевдоартрозов при несовершенном
2. Грудная клетка: острый эпигастральный угол, вдавленная грудина, уменьшение переднезаднего размера грудной клетки,
3. Череп, лицо:
— при синдроме Марфана:
— при миотонической дистрофии (miotonia dystrophica): маскообразное лицо, опущенные веки, низкая линия роста волос при (часто сочетается с нарушением ритма сердца и проводимости);
— для многих наследственных заболеваний характерны низко посаженные уши.
4. Глаза:
5. Кожа: истонченность, многочисленные пигментные пятна типа веснушек, ранимость кожи при незначительных травмах (без существенного кровотечения), склонность к образованию мелкоточечных
6. Венозные сосуды:
7. Суставы: гипермобильность — возможность пассивного разгибания V пальца рук перпендикулярно к тыльной поверхности кисти, пассивное приведение I пальца до соприкосновения с предплечьем, переразгибание в локтевых и коленных суставах (гиперэкстензия), возможность дотронуться ладонями пола, не сгибая колен (при синдроме Элерса — Данло).
Также дифференциальный диагноз проводится с аневризмой межпредсердной перегородки, которая, как правило, располагается в области овального окна и связана с несостоятельностью соединительнотканных элементов. Она является врожденной аномалией развития или возникает при наследственных дисплазиях соединительной ткани, после спонтанного закрытия дефекта межпредсердной перегородки.
Аневризматическое выпячивание обычно небольшое, не сопровождается гемодинамическими нарушениями и не требует хирургического вмешательства. Подозрение на аневризму может возникнуть при наличии щелчков в сердце, аналогичных таковым при ПМК. Возможно также сочетание аневризмы и пролапса.
С целью уточнения характера звуковых изменений в сердце проводят эхокардиографию. Подтверждением аневризмы является наличие выпячивания межпредсердной перегородки в сторону правого предсердия в области овального окна. Дети с данным пороком предрасположены к развитию наджелудочковых тахиаритмий, синдрома слабости синусового узла.
Синдром Эванса-Ллойд-Томаса (Evans-Lloyd-Thomas, син. «подвешенное сердце»).
Диагностические критерии синдрома: упорные кардиалгии по типу стенокардитических, обусловленные конституциональной аномалией положения сердца.
Клиническая симптоматика: боли в области сердца, усиление прекардиальной пульсации, функциональный систолический шум.
Электрокардиография: отрицательные зубцы Т в отведениях II, III, avF.
Рентгенологически: в прямой проекции тень сердца не изменена, в косых — при глубоком вдохе тень сердца значительно отдаляется от диафрагмы («подвешенное» сердце), визуализируется тень нижней полой вены.
При дифференциальной диагностике синдрома «подвешенного сердца» и ПМК проводят эхокардиографическое исследование.
Изолированный пролапс трикуспидального клапана наблюдается казуистически редко. Его происхождение не изучено, но вероятно он носит аналогичный синдрому ПМК характер и имеет схожую с ПМК аускультативную картину. Однако при пролапсе трикуспидального клапана щелчки и поздний систолический шум слышны над мечевидным отростком и справа от грудины. При вдохе щелчки становятся позднесистолическими, при выдохе — раннесистолическими. Для дифференциации данных состояний проводят эхокардиографию.
Источник: diseases.medelement.com