Трансплантология сердца как отдельная сфера медицины возникла в пятидесятых годах двадцатого века. Именно тогда стали проводится исследования в этой области. А в восьмидесятых годах в Кейптауне и США впервые были проведены успешные операции. В советской России первая пересадка сердца (трансплантация) произведена в 1988году. По причине мало изученности принципов иммунологических реакций типа «трансплантат — реципиент» прогноз после операции продолжал оставаться неопределенным, а уровень жизни и её ожидаемая длительность не соответствовали желаемому итогу.
В настоящее время существенно продвинувшимся вперед исследованиям в области трансплантации человеческих тканей существует возможность свести к минимуму вероятность наступления неблагоприятных последствий после операционного вмешательства.
Достигнута достаточно долгая продолжительность жизни (меньше 50% прооперированных живут больше 10 лет).
Не исключена и повторная сердечная трансплантация. Яркий пример этому – Дэвид Рокфеллер, перенесший в возрасте 99 лет шестую операцию на сердце.
Показания
Из-за высокой стоимости и некоторых физиологических и морально – этических особенностей, трансплантология сердца одно самых редких направлений в кардиохирургии.
- К таким особенностям относятся:
- Ограниченное число вероятных доноров.
- Донором может выступать лицо без присутствия сердечных патологий и констатированной гибелью головного мозга.
- Ограниченное время поиска донора.
- Подбор донора согласно листам ожидания, занимает долгий период времени, в особенности при операции по пересадке сердца в детском возрасте.
- Этическая проблема.
- Неодобрение религиозными организациями идеи пересадки органов.
- Длительность и высокая стоимость реабилитационных мероприятий
- Время хранения донорского биоматериала не должно превышать 6 часов
Несмотря на эти трудности, операции, пусть и в малом количестве, успешно проводятся.
Общим показанием, при котором требуется пересадка сердца выступает ярко выраженное снижение функций сердечного органа, с невозможностью проведения консервативного лечения и малой ожидаемой продолжительностью жизни. При неэффективности традиционных методов лечения, симптомы – невозможность физической активности без проявления симптоматики, значительная задержка жидкости в организме и нарушение частоты дыхания могут потребовать замены сердца.
Состояние, требующее замену сердца наступает в следствии заболеваний:
- Гипертрофическая кардиомиопатия сердца.
- Поражение миокарда с увеличением размеров сердца. Выражается в постепенном замещении соединительной тканью клеток сердечной мышцы, что приводит к нарушению ритма сердца. Может быть спровоцировано дилатационной и ишемической кардиомиопатией.
- Пороки сердца разной природы
- Опухоли сердца различной природы
- Тяжелые нарушения функций сердца, не поддающиеся обычному лечению.
Помимо этих причин, в обязательном порядке учитываются данные комплексных обследований, которые включают в себя ультразвуковое исследование и данные катетеризации легочной артерии. Может рассматриваться показанием к трансплантации сердца при фракции менее 20% и отсутствии тяжелой формы гипертензии легких.
Кроме показаний должны соблюдаться другие условия — возраст пациента не должен превышать 65 лет и ответственность пациента при последующей терапии и соблюдении плана реабилитационных мероприятий
Требования к сердцу донора
Донором сердца выступает лицо с констатированной гибелью головного мозга, вследствие получения травм не совместимых с жизнью либо вследствие сосудистой катастрофы. Функциональная деятельность сердца у доноров, обеспечивается аппаратом искусственного жизнеобеспечения.
Чаще всего, такие пациенты поступают в больницу после ДТП или кровоизлияний в мозг. То есть человек в таком состоянии является фактически мертвым, а жизнеобеспечение организма поддерживается искусственными средствами. При проведении операции, сердце начнет функционировать самостоятельно уже в новом организме.
Для пересадки сердца необходимо согласие пациента, подписанное при жизни либо согласие его законных представителей. Если нет людей, выступающих законными представителями или личность пациента не опознана, то официальное согласие не требуется.
Проводится комиссия, состоящая из специалистов клиники и главного врача медицинского учреждения наблюдающего донора и составляются необходимые документы. По заключению комиссии, из трансплантологического центра присылают хирурга и ассистента и производится изъятие донорского сердца и производится транспортировка в специализированное учреждение.
Необходимо, чтобы сердце донора для операции по пересадке сердца было абсолютно здоровым и соответствовать следующим параметрам:
- Отсутствие заболеваний сердца.
- Отсутствие злокачественных новообразований.
- Отсутствие в крови вирусов иммунодефицита человека, гепатита С, В(HBV) и гепатита С(HCV).
- Группа крови донора и реципиента должна быть совместима.
- Совместимость размера сердец донора и реципиента.
Время ожидания
Пациенты, испытывающие необходимость в пересадке сердца должны обратиться в центр трансплантологии и пройти регистрацию в качестве лица нуждающегося в операции. Направление выдается наблюдающим врачом кардиохирургом или кардиологом, при наличии показания к операции по пересадке сердца. Центры трансплантологии заключают договор с профильными лечебными учреждениями в которых могут появиться вероятные доноры.
После регистрации пациента в качестве нуждающегося в оперативном вмешательстве может пройти длительное время до проведения самой операции, если не будет возможности найти донора, пациент рискует умереть, не дождавшись пересадки. При нахождении подходящего донора оперативное вмешательство назначают на ближайшее время.
Обычно на поиск донора уходит не больше одного года – это связано с вероятным прогнозом продолжительности жизни при пороке, вызвавшем необходимость в трансплантации.
Цена
Согласно законодательному акту о запрете на торговлю органами, принятом во всем мире допускается только трупная и родственная трансплантация. Благодаря этому выплачивается только стоимость самого оперативного вмешательства медикаментов до и после операции и реабилитационных предприятий. Само сердце не оплачивается.
Обычно цена операции по пересадке сердца составляет 250 тыс. долларов, но может доходить до полумиллиона.
В России есть возможность проведения льготной пересадки тканей. Указать цену и условия получения квоты в каждой конкретной ситуации может только специалист центра трансплантологии.
Российский центр производящий подбор донорских органов осуществляет деятельность в столице нашей родины. Операции по пересадке сердца осуществляются в специализированных центрах в Москве, Новосибирске и Санкт-Петербурге.
Сейчас в Российской Федерации не существует подробной законодательной базы, регулирующей основные принципы трансплантации тканей. Это одна из причин редкости данного вида операции – в 2014 году проведено всего 200, а, например, в США за тот же период времени провели 28 тысяч.
Также пробелы в принципах детской пересадки органов, в частности запрет на изъятие органов у пациентов моложе 18 лет, приводил к необходимости осуществлять лечение за границей. Только в 2015 году принят законодательный акт о порядке констатации смерти мозга у лиц старше 1 года. Который открывает возможности для совершенствования нормативно правовой базы в области детского донорства.
Противопоказания
Трансплантация не может быть проведена если имеются противопоказания к операции по пересадке сердца:
- Тяжелая форма сахарного диабета.
- Вирус иммунодефицита человека, активная форма туберкулеза.
- Наличие очагов острых инфекций.
- Острая почечная и печеночная недостаточность.
- Тяжелые формы нарушения иммунитета.
- Тяжелая форма хронической обструктивной легочной болезни.
- Алкоголизм и наркомания.
- Серьезная гипертензия легких.
- Онкология.
- Психические расстройства в активной стадии.
Подготовка
При обращении больного в специализированный центр трансплантологии, и включение его в очередь на трансплантологию составляется план обследования и проводится предоперационная подготовка, включающая в себя:
- Рентген грудной клетки.
- Анализы крови на вирусные инфекции.
- Общеклинический анализ мочи.
- Ультразвуковое исследование сердца, электрокардиограмма.
- Осмотр специалиста по кардиохирургии.
- Стоматологический осмотр.
- Клинический анализ крови.
- Осмотр оториноларинголога.
- Гинекологический или урологический осмотр.
Пациент, находящийся в списках на трансплантацию, должен быть готов срочно прибыть в центр трансплантологии при нахождении донора.
Для этого необходимые документы нужно иметь постоянно с собой:
- Общероссийский паспорт, полис обязательного медицинского страхования и пенсионное свидетельство.
- Выписки и результаты анализов из направляющих учреждений.
Проведение операции
Обычно операция по пересадке сердца длится не больше 6 часов:
- Проведение операции по пересадке сердца начинается с момента изъятия сердца из тела донора и погружения в специальную жидкость. Одновременно производится подготовка к операции по пересадке сердца реципиента, состоящая во введении обезболивающих и психолептиков.
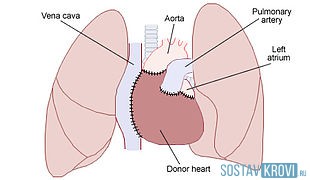
- Операцию проводят под общим наркозом. Сначала вскрывается передняя часть грудной клетки реципиента, и присоединяются к аппарату искусственного кровообращения крупные кровеносные сосуды.
- Затем отрезают желудочки сердца, и оставляют предсердие. Это делается для того что бы синусовый узел, отвечающий за ритмичность сокращений сердца продолжал функционировать.
- После пришивают к предсердиям сердца реципиента предсердия донора и устанавливают кардиостимулятор для обеспечения нормальных показателей сокращения сердца в послеоперационный период.
- Зашивается грудная клетка и накладывается повязка.
- После операции проводятся меры иммуносупрессивной и кардиотонической.
Угнетение собственного иммунитета необходимо, чтобы предотвратить вероятную реакцию отвергания трансплантированного органа и лучшего его ремплантирования.
Осложнения
Ранний послеоперационный период:
- Кровотечение и инфекции. При появлении кровотечения вскрывают место разреза и ушивают источник (место) кровотечения. Для профилактики инфекционных осложнений назначают прием антибиотиков и проводят иммуносупрессию.
Поздний послеоперационный период:
- Существует вероятность отвергания трансплантата и нарушения нормального функционирования коронарных артерий приводящее к развитию ишемической болезни.
Прогноз
Послеоперационный прогноз позитивный – 90% прооперированных живут больше одного года, 60% — больше пяти лет, и примерно половина от общего числа прооперированных могут прожить свыше 10 лет.
Образ жизни
Пересадка сердца накладывает определенные ограничения на последующий образ жизни после операции:
- Прием медикаментозных препаратов. Важнейший этап послеоперационного периода. Необходимо тщательно соблюдать дозировку и время приема лекарственных средств.
- Физическая активность. Первые месяцы соблюдается режим ограниченной активности, не распространяющийся на повседневную активность. Начинать водить автомобиль можно через 2 месяца, через 4 месяца после операции необходимо включить легкие физические нагрузки.
- Питание. Исключается никотина и алкоголя и вводится строгая диета.
- Защита от инфекций. Повышена вероятность заболевания различными инфекциями из-за проведения иммуносупрессивной терапии и угнетения собственного иммунитета. Рекомендуется не посещать места скопления людей и соблюдать профилактические меры личной гигиены.
После операции на сердце образ жизни пациентов существенно изменяется, но качество жизни без проявлений симптомов тяжелого сердечного заболевания изменяется в лучшую сторону.
Религиозный аспект
Отношение различных религиозных конфессий к трансплантологии всегда было сложным. Пересадка сердца с позиции религии считалась равносильной убийству, так как орган забирается у фактически живого человека и существует теоретическая возможность выхода человека из комы через некоторое время.
Однако отношение постепенно меняется, благодаря законодательному разграничению понятий кома и гибель мозга. Поэтому в последнее время большое количество служителей церкви придерживаются мнения что помочь после смерти выжить другому человеку – предназначение истинно верующего человека.
Источник: SostavKrovi.ru
Первая в мире операция и история уникальных случаев
Задолго до первой в мире успешной пересадки сердца учёными были проведены серьёзные исследования, прежде всего, в области кардиологии, трансплантологии и иммунологии. Было установлено, что приживаемость донорского органа зависит не только от совместимости состава крови на основании группы и резуса.
Первая трансплантация в мире была проведена в СССР, в 1962 году. В качестве пациента выступила собака, которой советский учёный Владимир Демихов успешно пересадил лёгкие и сердце. Первая пересадка сердца человеку была сделана в США, в штате Миссисипи, в 1964 году. Кардиохирурга, который её провёл, звали Джеймс Харди. Пациенту по имени Бойд Раш было 68 лет. Он поступил в клинику в состоянии кардиогенного шока по причине необратимых изменений в сосудах. Бригада врачей во главе с Харди оперативно пересадила умирающему больному сердце обезьяны. К сожалению, донорский орган оказался очень мал для поддержания жизнедеятельности пациента. Спустя полтора часа Раш умер, но этот первый клинический случай можно назвать историческим. Врачи научились сохранять органы до трансплантации, и после проведения операции на сердце недолго, но, всё же, работало!
В середине 60-х годов прошлого столетия хирурги пытались пересаживать людям органы животных (овец и разных видов обезьян). Организм человека отторгал биоматериалы этих животных, и больные умирали в течение нескольких часов после хирургического вмешательства.

В начале декабря 1967 года в Южноафриканской республике (г.Кейптаун) произошла драматическая история, положившая начало первой операции по пересадке сердца от человека к человеку. 25-летнюю девушку, Дениз Дарвалл, сбила машина. Она была доставлена в больницу Грот Шур с необратимыми повреждениями мозга. Несмотря на огромное горе, отец Дениз мужественно подписал документы о том, что он согласен на пересадку органов дочери другим пациентам. Больного, согласившегося на эксперимент, звали Луи Вашкански. У него была тяжёлая форма сахарного диабета, а жизненно важные органы постепенно “отказывались” работать. Донорское сердце умершей Дениз оказалось подходящим, и хирургическая бригада под руководством профессора Кристиана Барнарда приступила к операции. Вмешательство прошло успешно, Вашкански благополучно пришёл в себя и даже стал давать интервью журналистам. Увы, но его организм был сильно ослаблен основным заболеванием, и 18 дней спустя Луи скончался от двустороннего воспаления лёгких.
Смерть Вашкански опечалила врачей и общественность, но в то же время и воодушевила доктора Барнарда на проведение новых операций. Коллега Кристиана, врач-стоматолог Филипп Блайберг, согласился стать его следующим пациентом в начале 1968 года. Продолжительность его жизни после пересадки составила почти два года. Далее, доктор Барнард провёл целую серию хирургических операций, большая часть которых оказалась успешной. Он с радостью передавал свой опыт и умение коллегам, и в 1968 году врачи сделали уже больше 100 таких операций. Трансплантология быстро развивалась, и сейчас ортотопическая трансплантация сердца уже не является для людей каким-то немыслимым чудом.
Первая трансплантация сердца в России была сделана во времена СССР, в ноябре 1968 года. Руководил хирургической бригадой доктор А.А. Вишневский. Долгое время информацию об этом клиническом случае держали в секрете, потому что пациент прожил недолго и умер вскоре после вмешательства. Советским медикам пришлось пройти долгую бюрократическую волокиту, прежде чем добиться массового и удачного проведения таких операций. Первая трансплантация, которая завершилась успешно, была сделана хирургом Валерием Шумаковым в 1987 году. Его пациенткой стала девушка Александра Шалькова. Она прожила с пересаженным сердцем больше 8 лет.
Сколько стоит донорское сердце
Операция по трансплантации стоит очень дорого во всём мире. Её стоимость зависит от того, где находится клиника и от её статуса. На цену влияет и количество таких операций, ежегодно проводимых врачами – согласно мировому рейтингу. Цена трансплантации составляет от 250 до 370 тыс. долларов. Поскольку продавать органы человека нельзя, пересадку делают только после смерти донора, на основании письменного согласия его родных и близких. Пересадка сердца в России стоит дешевле, но получить донорский орган у нас гораздо труднее.
Донорское сердце достаётся пациенту бесплатно, но сама операция, период реабилитации после неё и лечение требуют огромных денег. В России для некоторых пациентов есть программа квоты. Эти люди срочно нуждаются в оперативном вмешательстве. После консультации у трансплантолога больной выясняет, есть ли у него шансы на бесплатную помощь.
В РФ есть центр подбора донорских органов. Он находится в Москве. У нас есть три крупных медицинских учреждения, в которых делают пересадку сердца:
- в трансплантологическом центре им. В.И Шумакова (Москва);
- в НИИ патологии кровообращения им. Е.Н. Мешалкина (Новосибирск);
- в научно-исследовательском центре им. В.А. Алмазова (Санкт-Петербург).
Поскольку донорство в РФ практикуют не так часто, как за рубежом, в нашем законодательстве есть много недоработок. Это становится проблемой, из-за которой невозможно помочь всем пациентам. В России за год делают 150-200 трансплантаций, а их число в США превышает 28 000 за этот же период. Именно поэтому многие пациенты едут за границу, чтобы их прооперировали как можно быстрее.

Показания и противопоказания к трансплантации
Есть ряд клинических показаний к трансплантации. Как правило, это заболевания, которые невозможно корректировать терапевтическими методами:
- тяжёлая форма сердечной недостаточности;
- глубокие дистрофические изменения сердечной мышцы (в результате прогрессирующей ИБС);
- растяжение стенок сердечных камер с патологией систолы (встречается при кардиомиопатиях);
- тяжёлая форма аритмии;
- врождённые анатомические дефекты и пороки. Есть патологии, которые не поддаются кардиопластике;
- серьёзные нарушения функций клапанов;
- стеноз коронарных сосудов при тяжёлых формах стенокардии;
- доброкачественные новообразования в виде фибром или миксом.
Есть и противопоказания, которые тоже нужно учитывать при обследовании пациентов:
- алкоголизм, наркомания, табакокурение;
- злокачественные новообразования;
- любая форма сахарного диабета;
- обострение хронических заболеваний;
- последние стадии ожирения;
- все воспалительные и инфекционные заболевания;
- стабильная лёгочная гипертензия;
- патологии аутоиммунного характера (геморрагические васкулиты, артрозы и артриты);
- все виды коллагенозов (системная красная волчанка, ревматические заболевания и склеродермия);
- психиатрические заболевания;
- тяжёлые сопутствующие патологии других органов и систем.
Возраст человека, которому показана операция, не должен превышать 65 лет, но иногда медики делают исключения. Многое зависит от общего состояния здоровья пациента. При беседе с больным врач должен понять, настроен ли человек на оперативное вмешательство и готов ли проходить реабилитацию и лечение после него. Бывает, что больной отказывается от трансплантации. В случае отказа ему разъясняют, какими будут последствия, но если человек решительно настроен против операции, вмешательство не проводят.
Время ожидания операции
Поиск доноров – процесс долгий и непростой. Длительность ожидания операции может составлять около двух лет. В течение этого времени жизнедеятельность пациента поддерживают с помощью сильнодействующих медикаментов. Трансплантологи постоянно сталкиваются с вопросом нехватки доноров, поэтому часть больных могут не дождаться нужного органа и умирают по истечении срока. Есть тяжёлые болезни, при которых трансплантация органа единственный выход.
Больной, которому необходима пересадка, должен быть помещён в список ожидания. Если человеку повезло и для него удалось подобрать подходящего донора, будет проведена плановая операция с необходимыми подготовительными мероприятиями. При ухудшении состояния пациента его кладут в кардиохирургическое отделение и назначают соответствующее лечение. Когда состояние больного улучшается, ему проводят оперативное вмешательство.
Каким должно быть донорское сердце
Подходящего донора сложно найти потому, что далеко не все органы у человека пригодны для пересадки. Есть несколько критерий, которым должно соответствовать донорское сердце:
- возраст человека – не более 45 лет;
- анатомическая структура – без патологических изменений;
- функции – без отклонений;
- соответствие группы крови и резуса с показателями у пациента;
- совместимость по показателям иммунологии (от неё зависит риск отторжения органа после пересадки);
- размеры органа – такие же, как сердце больного. Допустимы отклонения от 20 до 30%;
- отсутствие у донора зависимостей от алкоголя, табакокурения и наркотиков;
- у донора не должно быть системных хронических патологий других органов и систем. Это может плохо влиять на работу сердца.
Трансплантация детям
Детская трансплантология успешно развивается в мире. Россия отстаёт в этом плане от зарубежных коллег. В России пересаживают донорские сердца детям 10 лет и старше. За рубежом уже давно делают трансплантацию органов детям младше 4-5 лет.
Пересадку сердца от взрослого человека к ребёнку делать нельзя. Это связано с размерами органа и его ролью в процессе транспортировки крови по организму. Если ребёнку надо пересадить печень или почку, орган можно взять и у взрослого донора. Сердце должно быть только детским, а возраст маленького донора – таким же, как и у реципиента.
Пересадить сердце ребёнку намного сложнее, чем пациенту зрелого возраста. Донора найти ещё труднее, а организм не обладает достаточной крепостью и постоянно растёт. Ребёнок будет тяжелее переносить сильные лекарства, которые надо принимать после оперативного вмешательства. У детей младшего возраста риск позднего отторжения биологического материала гораздо выше, чем у взрослых, а смертельно опасные осложнения развиваются быстро.
Доноры сердца: кто они такие
В роли доноров часто оказываются люди, пострадавшие в тяжёлых автомобильных и железнодорожных катастрофах. Их отправляют в отделение реанимации. Такие пациенты находятся в коматозном состоянии, и врачи поддерживают их жизнь аппаратом искусственной вентиляции лёгких. Перед тем как рассматривать вопрос о донорстве, врачи должны прийти к выводу о безнадёжном состоянии пациента. Должна быть зафиксирована смерть мозга и отсутствие его работы. После исследований доктора могут обратиться с просьбой к родственникам больного. Практика показывает, что родственники часто принимают положительное решение о донорстве.
Если родственники выражают своё согласие на донорство, они подписывают несколько документов, а пациента отключают от системы жизнеобеспечения. Во многих случаях решение о донорстве принимают в экстренном порядке. Орган быстро изымают из тела и помещают в состав, сохраняемый его свойства, и доставляют больному, который нуждается в трансплантации.
Есть практика, которая постепенно становится реальной и в нашей стране. Есть люди, ещё при жизни оформляющие у нотариуса завещание. В завещании они указывают, что их органы могут послужить медицине и живым людям посмертно.

Что такое искусственное сердце
Искусственное сердце – эффективный аппарат, который используют для поддержания жизни людей, ожидающих появления донорского органа. Так, называется и устройство, применяемое кардиохирургами при проведении сложных операций в области открытого сердца. Аппарат, поддерживающий нормальный кровоток во время операций на открытых полостях органа, называется гемооксигенатором. Если необходимо временно заменить функцию сердечной мышцы и улучшить качество жизни пациента, говорят о кардиопротезе.
В марте 2010 года известный российский кардиохирург Лео Бокерия и его коллега из США провели операцию. Они заменили больное сердце пациента на кардиопротез. Это искусственное сердце снабжало кровью все ткани и органы человека, но аккумулятор у такого аппарата весил около 10 кг. Его было необходимо перезаряжать два раза в сутки, каждые 12 часов. Несмотря на риск и неудобства, искусственное сердце может спасти жизнь пациента и поддержать его, пока для него не найдут донора.
Подготовка больного к операции
Перед операцией больного осматривает кардиохирург и назначает ему медикаменты. Пациент сдаёт общий и развёрнутый анализы крови. Это подтверждает совместимость донорского сердца для исключения отторжения в послеоперационном периоде. Анализ крови помогает выявить СПИД, венерические заболевания и гепатиты. Кроме анализов крови, человек должен пройти такие обследования:
- рентгенографию или флюорографию грудной клетки;
- анализ мочи;
- ультразвуковое обследование сердца;
- осмотр у стоматолога и ЛОРа в целях исключения хронических заболеваний во рту и в носоглотке;
- женщины проходят профосмотр у гинеколога, а мужчины – у уролога.
При госпитализации в стационар при себе нужно иметь документы и их оригиналы. Это паспорт, СНИЛС, страховой полис, выписка с итогами всех исследований и направление из регионального ЛПУ (по месту регистрации).
Особенности операции
В среднем, операция по пересадке сердца длится 6-12 часов. Различают два способа, согласно которым проводят трансплантацию:
- гетеротопический;
- ортотопический.
Они отличаются топографическим расположением донорского органа. Если хирург использует гетеротопию, он не изымает больное сердце пациента из грудной клетки. Оно остаётся на прежнем месте, а донорский орган помещают ниже. В процессе вмешательства хирург создаёт несколько дополнительных соединений сосудов для улучшения кровотока. Достоинство такой технологии: если происходит отторжение трансплантата, его можно легко удалить. Недостатки метода в повышенном риске тромбообразования и сдавливания органов грудной клетки, в том числе, и лёгких.
Ортотопическая трансплантация – это полное удаление желудочков больного сердца. При иссечении тканей хирург оставляет на прежнем месте предсердия, соединяя их с предсердиями трансплантата. Сократительную активность предсердий поддерживают с помощью гемооксигенатора. Кардиостимулятор контролирует ритм и частоту сердечных сокращений.

Есть две технологии оперативного вмешательства:
- биатральная;
- бикавальная.
Биатральная технология – это соединение донорского органа с организмом больного. Хирург соединяет трансплантат с предсердиями, лёгочной артерией и аортой. При бикавальном способе соединения манипуляцию проводят через полые вены. Бикавальная технология менее опасна и даёт меньше осложнений в послеоперационном периоде.
Ближе к концу операции, после соединения крупных артерий с кровотоком больного, сердце может начать самопроизвольные сокращения. При их отсутствии деятельность органа стимулируют электрическим разрядом. Если удалось “запустить мотор”, хирурги проверяют, насколько прочно соединены сосуды. Операционную полость проверяют на внутренние кровотечения. При их отсутствии операцию завершают, а больного переводят в отделение реанимации.
Осложнения в послеоперационном периоде
После трансплантации у больного остаётся большой вертикальный шрам. Он продолжается от грудинно-ключичного сочленения до самого пупка. Пациенты скрывают его, надевая одежду с высоким воротником, или используют ретуширующую косметику.
В начале периода после трансплантации могут возникнуть такие осложнения:
- отторжение донорского органа;
- образование тромбов в магистральных сосудах;
- присоединение инфекционных заболеваний;
- внутренние кровотечения;
- воспаление лёгких в результате застоя в них;
- почечные и печёночные патологии;
- инфекционный перикардит;
- аритмические нарушения.
К поздним осложнениям относят:
- злокачественные новообразования;
- инфаркты миокарда;
- ишемические процессы;
- недостаточность сердечных клапанов;
- атеросклеротические изменения;
- сосудистые патологии.
Поздние осложнения могут проявиться через несколько месяцев или лет послеоперационного вмешательства.
Образ жизни после пересадки сердца
Жизнь больного после пересадки сердца включает несколько этапов реабилитации. Общий срок периода восстановления составляет около 12 месяцев.
В первые дни после операции больной находится в палате интенсивной терапии. Медицинский персонал тщательно контролирует его состояние и следит за работой донорского органа. После вмешательства пациент выполняет несложную дыхательную гимнастику для восстановления естественной вентиляции лёгких. В лежачем положении он должен совершать пассивные движения ногами (сгибать и разгибать их). Надо сгибать оба голеностопных сустава. Эта простая гимнастика служит профилактикой тромбообразования сосудов нижних конечностей.
Если в первые дни не происходит серьёзных осложнений, больного переводят в отделение кардиологии. Там он находится 3-4 недели. Ему назначают медикаментозное лечение сильными препаратами. Их называют иммуносупрессорами. Они временно подавляют деятельность иммунной системы, чтобы не произошло отторжения трансплантата. Кроме них назначают цитостатические средства, препараты для укрепления стенок сосудов и стимуляции сердечной активности.
Медики контролируют статус пациента, назначая ему ультразвуковое исследование сердца, ЭКГ, анализы мочи и крови. Анализы помогают выявить вторичную инфекцию и своевременно начать её лечение. Одно из осложнений, которое наблюдают во время приёма некоторых препаратов – это носовое кровотечение. Оно возникает в результате действия гепарина – средства, которое препятствует развитию тромбозов и стимулирует кровообращение.
После выписки из стационара больной продолжает реабилитационный период в домашних условиях. В первые несколько месяцев после того как сердце было пересажено, нужно проходить биопсию миокарда. Процедуру проводят каждые 14 дней. Она помогает определить приживаемость трансплантата и оптимальные дозы медикаментов. Регулярная биопсия помогает медикам вовремя определить начинающееся отторжение донорского органа.
Дома больной продолжает принимать иммуносупрессоры. Вероятность отторжения пересаженного органа высока в течение первых 12 месяцев после операции. В этот период важно соблюдать все назначения врача, вовремя ходить к кардиологу, проходить обследования и сдавать анализы. Нужно ответственно относиться к общему состоянию здоровья, избегать переохлаждения и инфекционных заболеваний. Поскольку иммунитет ослаблен препаратами, любое ОРЗ может закончиться серьёзными осложнениями.
В реабилитационном периоде следует исключить физические нагрузки и соблюдать диету. Также надо регулярно делать комплекс лечебных упражнений, который должен быть согласован с лечащим кардиологом. Нельзя кушать жареные, жирные, солёные продукты. Лучше всего готовить паровые блюда, есть больше фруктов и овощей. Категорически запрещено употреблять алкоголь, курить, посещать сауну и париться в бане.
Послеоперационная профилактика
Несмотря на ряд ограничений, пациенты полноценно живут после пересадки сердца, а их качество жизни становится намного выше. Известны случаи, когда больные жили 15 лет и более, соблюдая следующие меры профилактики:
- исключение серьёзных физнагрузок;
- регулярные прогулки на свежем воздухе;
- соблюдение режима сна, отдыха и питания;
- регулярный приём препаратов, прописанных врачом;
- исключение резких перепадов температуры;
- употребление пищи, которая прошла термическую обработку.
Также рекомендовано избегать мест, где собирается большое количество людей. Это помогает избежать психологической нагрузки и респираторных заболеваний, которые можно “подхватить” на массовых мероприятиях. При соблюдении этих ограничений пациент может вести обычный образ жизни без аритмии, одышки и отёков.
Источник: sosud-ok.ru
Первая пересадка сердца: история
Задолго до того, как трансплантация от человека к человеку когда-либо представлялась общественностью, ученые проводили новаторские медицинские и хирургические исследования, которые в конечном итоге привели бы к сегодняшним успехам в трансплантации. С конца 1700-х годов до начала 1900-х годов, в область иммунологии медленно развивается благодаря работам многочисленных независимых ученых. Среди заметных прорывов были открытие Эрлихом антител и антигенов, типирование крови Ланстайнера и теория Мечникова о сопротивлении хозяина.
Из-за достижений в технике швов в конце 19-го века, хирурги начали трансплантацию органов в своих лабораторных исследованиях. В начале 20-го века было проведено достаточно экспериментов, чтобы знать, что ксенотрансплантаты (перекрестные виды) неизменно терпели неудачу, аллогенные трансплантаты (между особями одного и того же вида) обычно терпели неудачу, в то время как автографты (в пределах одного и того же человека, как правило, кожные трансплантаты) почти всегда были успешными. Было также выражено понимание того, что повторные трансплантации между одним и тем же донором и реципиентом подвергаются ускоренному отторжению и что успех трансплантата является более вероятным, когда донор и реципиент имеют общие “кровные отношения”.
В отечественных СМИ появлялась информация о том, что Шварценеггер получил пересадку сердца, однако это не является правдой.
Первая операция по пересадке сердца человеку от шимпанзе
Первая клиническая трансплантация сердца была проведена в больнице университета Миссисипи 23 января 1964 года доктором Джеймсом Харди. Этой ортотопической трансплантации предшествовали обширные исследования на животных, и клиническая операция полностью поддержала ценность техник, которые ранее использовались в лаборатории.
Реципиентом был 68-летний белый человек, Бойд Раш, в терминальном шоке от чрезвычайно тяжелой атеросклеротической ишемической болезни сердца.
Предполагаемый реципиент пришел в терминальный шок приблизительно в 18:00, с кровяным давлением 70 и практически без дыхания, за исключением продолжающегося использования механической вентиляции через трахеотомическую трубку. Смерть была явно неизбежной, и было очевидно, что если пересадка сердца должна была быть проведена, это нужно было сделать сразу. – вспоминал Харди позже в своих мемуарах.
Несколько часов спустя, Харди и его команда сделали историю, выполнив первую операцию по пересадке сердца. Сердце шимпанзе билось 90 минут в груди Раша, но, к сожалению, оказалось слишком маленьким, чтобы сохранить свое новое человеческое тело живым. Пациент Харди умер вскоре после завершения операции.
Во время трансплантации донорское сердце хорошо сохранилось и легко дефибриллировалось. Сильное качество сокращений миокарда было зафиксировано при помощи видео, а трансплантат функционировал почти два часа после дефибрилляции. Прогрессирующее состояние предоперационного ухудшения обмена веществ у реципиента и размеры донорского органа способствовали как конечной декомпенсации трансплантированного сердца. Этот первый клинический опыт четко определил научную целесообразность трансплантации сердца у человека.
Решение Харди использовать сердце шимпанзе попало под немедленную атаку как со стороны общественности, так и со стороны медицинского сообщества. Операция вызвала интенсивные этические, моральные, социальные, религиозные, финансовые, правительственные и даже юридические проблемы.
В 2017 году бывший американский пауэрлифтер СиТи Флетчер перенес пересадку сердца.
В течение следующих нескольких месяцев некоторые критические замечания в медицинском сообществе ослабли после того, как Харди опубликовал статью в журнале американской медицинской ассоциации, в которой он описал строгие этические принципы, которым он и его команда следовали при оценке как донора, так и получателя.
Даже после первой успешной пересадки сердца от человека к человеку хирурги продолжали экспериментировать с сердечками животных. Между 1964 и 1977 годами сердца овец, бабуинов и шимпанзе были пересажены по крайней мере в четырех взрослых, все из которых умерли в течение нескольких дней после операции.
Первая пересадка сердца человеку от человека
Во второй половине дня в субботу 2 декабря 1967 года произошла трагедия, которая должна была привести в действие цепочку событий, которые сделали мировую историю.
Семья, отправившись в гости к друзьям в тот день и не желая приезжать с пустыми руками, остановилась напротив пекарни на главной дороге обсерватории Кейптауна. Мужчина и его сын ждали в машине, в то время как его жена и дочь пошли в магазин, чтобы купить торт. Через несколько минут они появились, начали переходить дорогу, и оба были сбиты проезжающим мимо автомобилем. Мать была убита мгновенно, и дочь была доставлена в больницу Грооте-Шуур в критическом состоянии, а затем объявила о смерти мозга. Эта юная леди в возрасте 25 лет была мисс Дениз Дарвалл.
Только те, кто пережил подобную катастрофу, могут почувствовать то, что пережил отец Дениз Дарвалл. Столкнувшись с потерей своей жены и дочери, мистер Эдвард Дарвалл имел мужество и любовь своих собратьев, чтобы согласиться на пожертвование сердца и почек своей дочери. Пересадка человеческого сердца без разрешения Эдварда Дарвалла была бы невозможной!
Вторая семья в Кейптауне должна была стать неразрывно связанной с трагедией Дарвалла. В конце 1967 года одним из пациентов, которых видели специалисты кардиологического отделения больницы Гроот Шур, был 53-летний доктор из Си-Пойнт. Он перенес ряд сердечных приступов, которые почти полностью вывели из строя его сердечную мышцу. Его тело было раздуто, он едва мог дышать, и он был близок к смерти. Врачи и его семья, однако, признали фантастический дух и мужество, с которыми он боролся, чтобы сохранить свою жизнь. Его звали Луи Вашкански.
Кардиологическое отделение отвечало за большинство пациентов-доноров хирургического отделения кардиоторакальной хирургии больницы Гроот Шур. Покойный профессор Вельва Шрире, возглавлявший эту группу специалистов, имел дальновидность и смелость признать, что используемые в то время хирургические методы не могут помочь всем формам тяжелой сердечной недостаточности. Встреча этого неукротимого пациента и дальновидного профессора кардиологии была еще одним звеном в цепи событий, которые должны были составить историю. Д-р Луи Вашкански был готов и достаточно храбр, чтобы воспользоваться шансом на неисследованное хирургическое лечение, первую пересадку сердца человеку в мире.
Заведующим кафедрой Кардиоторакальной хирургии больницы Гроот Шур в то время был профессор Кристиан Барнард. Он вырос и провел детство в регионе Кару, и стал высококвалифицированным и преданным хирургом и, наконец, одним из самых известных кардиохирургов нашего времени. К 1967 году он собрал команду талантливых хирургов, которые помогали ему. Однако, помимо замечательных хирургических способностей профессора Барнарда и его команды, требовались навыки многих других дисциплин. К ним относятся:
- кардиологи, которые оказали помощь в диагностической оценке пациента и подтвердили, что революционная хирургическая процедура является единственной возможной формой лечения;
- радиологи и рентгенологи, которые предоставили рентгеновские снимки;
- патологоанатомы и их технологи, которые обрабатывали лабораторные анализы;
- иммунологи, которые определили, что донорское сердце не будет отвергнуто пациентом;
- анестезиологи, которые предоставили безопасный анастетик и контролировали все жизненно важные функции;
- опытные медсестры в реанимационном отделении и палате, которые оказывали помощь врачам и оказывали квалифицированную медицинскую помощь на каждом этапе;
- технологи, эксплуатировавшие аппарат для лечения легких и другое оборудование;
- служба переливания крови, которая обеспечивала наличие достаточной и безопасной крови.
Кроме этих людей были и другие, которые поддерживали проект на заднем плане по-разному. Все отдельные звенья исторической цепи были выкованы, и вскоре после полуночи в эту субботу началась операция. В 6 утра в воскресенье 3 декабря 1967 года новое сердце в доктора Луи Вашканского было электрически потрясено в действии.
Первая успешная в мире трансплантация человеческого сердца была проведена в больнице Гроот Шур.
Это мероприятие привлекло международное внимание к больнице Гроот Шур и создало мировую осведомленность об опыте и способностях ее сотрудников. Профессор Барнард, без сомнения, имел соответствующую подготовку, опыт в исследованиях и необходимые хирургические навыки для выполнения этого замечательного подвига. Он также имел дальнозоркость и мужество, чтобы принять медицинский, этический и правовой риск, связанный с выполнением первой пересадки сердца в мире от человека. Однако следует помнить, что эта трансплантация никогда не могла произойти без навыков и поддержки многих других дисциплин.
Первая пересадка сердца в СССР
Первая трансплантация сердца в СССР была проведена 4 ноября 1968 года группой хирургов под руководством Александра Александровича Вишневского. Однако информация о данной операция была засекречена и не разглашалась, предполагается, что пересадка сердца завершилась неудачно.
Очень много бюрократических барьеров стояло на пути к проведению такой операции в СССР в последующие годы. Ключевым фактором было то, что смерть мозга не считалась причиной для изъятия донорских органов у человека и трансплантация в таком случае не разрешалась. Законодательство того времени разрешало изымать органы (почки, печень, сердце), только у доноров с работающим сердцем. В данных законах было полное отсутствие логики и здравого сердца. Валерий Шумаков был новаторским кардиохирургом, которому удалось преодолеть бюрократические барьеры и провести первую успешную трансплантацию сердца в СССР 12 марта 1987 году. Пациентом была 27-летняя Александра Шалькова.
Кто первым сделал пересадку сердца
В мире было сделано множество попыток про трансплантации сердца, однако мы приведем в пример только самые известные операции, которые вызвали резонанс в общественности и послужили к развитию отрасли трансплантации.
| Доктор | Место проведения | Пациент | Дата | Донор | Результат |
| Джеймс Харди | Оксфорд, Миссисипи, США | Бойд Раш | 23 января 1964 год | Шимпанзе | Реципиент умер через 90 минут |
| Кристиан Барнард | Кейптаун, ЮАР | Луи Вашкански | 3 декабря 1967 год | Дениз Дарвалл | Умер через 18 дней от воспаления легких |
| А. А. Вишневский | Военно-медицинская академия, Ленинград, СССР | неизвестно | 4 ноября 1968 год | неизвестно | Предположительно операция завершилась неудачно |
| В. И. Шумаков | Национальный медицинский исследовательский центр трансплантологии и искусственных органов имени В. И. Шумакова | 12 марта 1987 год | 12 марта 1987 год | Александра Шалькова | Удачная операция. Пациентка умерла через 10 лет. |
Когда требуется трансплантация сердца
Сегодня операция по пересадке сердца уже не воспринимается людьми как нечто фантастическое. Эта процедура прочно вошла в медицинскую практику во многих странах мира, включая Россию. Несмотря на всю сложность проведения, сердечная трансплантация является весьма востребованной операцией, так как число сердечников, для которых пересадка является лучшим, а, порой, даже единственным способом сохранить жизнь и вернуть здоровье, довольно велико.
Можно смело заявить, что история пересадки сердца началась в 1967 году – когда врач из ЮАР Кристиан Бернард трансплантировал орган пожилому неизлечимо больному пациенту Луи Вашканскому. Несмотря на успешность самой операции, Луис прожил недолго и скончался спустя восемнадцать дней из-за двухстороннего воспаления легких.
Благодаря совершенствованию техники трансплантации и применению препаратов, снижающих опасность иммунного отторжения пересаженного сердца, сегодня продолжительность жизни пациентов после операции превышает десять лет. Дольше всех прожил с трансплантированным сердцем пациент по имени Тони Хьюзман. Он ушел из жизни по причине рака кожи спустя тридцать лет после пересадки.
Показания для операции
Основное показание для трансплантации – это сердечные патологии на тяжелой стадии, во время которых лечение другими средствами является неэффективным.
Предпосылкой для пересадки является нормальная работа других важных органов для жизни человека и надежда на полное восстановление. Поэтому противопоказаниями к трансплантации являются необратимая почечная или печеночная недостаточность, а также тяжелые заболевания легких.
Когда назначается замена сердца
Основным показанием к трансплантации сердца является сердечная недостаточность.
Данная патология представляет собой нарушение функции миокарда. Различают 3 степени этого заболевания. При первой степени наблюдаются одышка с учащенным пульсом при сильной физической нагрузке и некоторое понижение трудоспособности. Вторая степень характеризуется отдышкой и сердцебиением даже при малых нагрузках. При третьей степени отдышка имеет место даже в состоянии покоя. Кроме того, по причине недостаточного кровоснабжения развиваются патологические изменения и в других органах – легких, печени, почках и т.д.
Трансплантацию сердца назначают больным с третьей степенью сердечной недостаточности. Прогрессирующее развитие этого недуга, приводящее к необходимости пересадки, может быть вызвано такими причинами как
- Нарушение способности сердца к сокращению на почве расширения одного или обоих желудочков.
- Тяжелая ишемия, сопровождающая сильной атрофией сердечной мышцы.
- Врожденные пороки сердца, не поддающиеся коррекции путем сердечной пластики.
- Доброкачественные опухоли в сердце.
- Опасные неизлечимые формы аритмии.
Когда трансплантация сердца противопоказана
Пересадка сердца имеет свои ограничения к применению. Эту операцию нельзя проводить в тех случаях, когда она нецелесообразна, или риск негативных последствий слишком велик, а потому неоправдан. Основными противопоказаниями к замене сердца являются различные патологии, в число которых входят:
- Устойчивая гипертония легочной артерии.
- Инфекционные поражения организма, носящие системный характер.
- Системные патологии соединительной ткани.
- Аутоиммунные заболевания.
- Нарушения психики и другие факторы, осложняющие коммуникацию врача и пациента.
- Онкологические заболевания со злокачественным течением.
- Запущенные тяжелые заболевания внутренних органов.
- Сахарный диабет при отсутствии лечения.
- Обостренные язвенные болезни желудка и двенадцатиперстной кишки.
- Вирусные гепатиты в активной форме.
- Чрезмерное употребление спиртных напитков, курение, наркотическая зависимость.
- Избыточный вес.
При наличии заболеваний, являющихся противопоказаниями к пересадке, назначается соответствующее лечение, если таковое возможно. Лишь при достижении ремиссии болезни пациента могут допустить к сердечной трансплантации.
Существуют также возрастные ограничения на проведение трансплантации. Возрастным порогом для пересадки сердца считается шестьдесят пять лет. Однако в некоторых случаях операция может быть сделана и пациентам старшего возраста. Решение о допустимости пересадки принимает врач, исходя из состояния здоровья конкретного больного.
Замена сердца не проводится и в том случае, если пациент отказывается от операции, либо не готов соблюдать врачебные предписания в реабилитационный период.
Как делают пересадку сердца
Процедура замены сердца включает в себя два этапа:
- Подготовка к хирургическому вмешательству.
- Сама операция трансплантации.
Подготовительный этап состоит в тщательном обследовании организма пациента для своевременного выявления противопоказаний к трансплантации.
Что включает в себя подготовка к сердечной трансплантации
Во время подготовки к пересадке сердца выполняются следующие диагностические процедуры:
- Определение показателей крови (группа, резус-фактор, свертываемость).
- Анализ крови на наличие вирусов гепатита и иммунодефицита.
- Обследование на наличие злокачественных новообразований, состоящее в маммографии и взятии мазка и взятии шейки матки для женщин, и анализе крови на простатический специфический антиген для мужчин.
- Обследование на зараженность вирусами герпетической природы.
Герпетические вирусы, такие как цитомегаловирус, вирус герпеса и вирус Эпштейна-Барр, могут активироваться при искусственном подавлении иммунитета, необходимом после трансплантации, и вызвать опасные заболевания – вплоть до общего поражения организма.
Помимо обследования общего состояния организма, производится исследование сердца и прилегающих к нему кровеносных сосудов. В случае необходимости производится шунтирование либо стентирование. Кроме того, пациенту обязательно проверяют легкие с помощью рентгена, а также функцию внешнего дыхания.
Подготовительный этап также включает в себя проведение лечебных процедур, направленных на купирование имеющихся сердечных заболеваний. Терапия включает в себя применение бета-блокаторов, сердечных гликозидов, диуретиков и т.д.
Крайне важной частью подготовки к операции является иммунологическое исследование тканей в соответствии с системой HLA. Согласно результатам этого тестирования будет подобрано подходящее донорское сердце.
Донором сердца для пересадки может стать человек, не достигший шестидесятипятилетнего возраста, чья жизнь трагически оборвалась в результате несчастного случая, например, автокатастрофы. Основной проблемой при трансплантации является своевременная доставка донорского органа, так как максимальный срок жизнеспособности у сердца, изъятого у трупа, составляет шесть часов от момента смерти. Желательно пересаживать сердце тогда, когда со времени его остановки прошло не более трех часов, поскольку позднее может начаться ишемия тканей.
В идеале, сердце для трансплантации должно быть лишенным ишемии и других патологий. Однако в случае необходимости срочной пересадки допускается использование органа с небольшими отклонениями от нормы.
Кроме тканевой совместимости, критерием выбора донорского органа является также его соответствие грудной клетке реципиента по размеру. Если сердце слишком велико, оно не сможет полноценно работать в условиях ограниченного пространства.
Как выполняется трансплантация сердца
Пересадка сердца является долгой операцией, на проведение которой требуется не менее десяти часов. Хирургическое вмешательство выполняется под общим наркозом. Важнейшей задачей во время трансплантации является обеспечение искусственного кровообращения.
Процедуре предшествует повторное взятие анализа крови на свертываемость и содержание глюкозы, а также измерение кровяного давления. Это позволит определить наиболее оптимальный режим проведения операции.
Замена сердца включает в себя следующие шаги:
- дезинфицирующая обработка зоны проведения операции;
- продольное разрезание тканей над грудиной;
- вскрытие грудной клетки;
- удаление желудочков сердца с сохранением предсердий и подходящих к ним сосудов;
- присоединение донорского органа к предсердиям и сосудам;
- наложение швов на ткани.
Существует гетеротопическая и ортотопическая трансплантация сердца. В первом случае пациенту не удаляют собственное сердце, а донорский орган размещают под ним справа. Этот метод трудоемок в осуществлении, и приводит к сдавливанию легких двумя сердцами, однако он более подходит для пациентов с повышенным давлением в малом круге кровообращения.
При ортотопической пересадке сердце пациента удаляют, а на его место подшивают орган донора.
После замены сердца пациенту назначается терапия, предупреждающая отторжение трансплантированного органа и заключающаяся в применении цитостатических и гормональных препаратов.
Реабилитационный период после замены сердца
После операции пациент обязательно должен проходить биопсию миокарда. В первый месяц после трансплантации частота этой процедуры составляет раз в 7-14 дней. В дальнейшем биопсию проводят реже.
В ранний послеоперационный период требуется постоянный контроль гидродинамики и общего состояния организма пациента. Для заживления раны, оставшейся после хирургического вмешательства, требуется 1-1.5 месяца.
После операции по пересадке сердца наибольшую опасность представляют следующие осложнения:
- Отторжение трансплантата, которое может произойти как сразу пересадки, так и спустя несколько месяцев.
- Открытие кровотечений.
При кровотечениях для устранения проблемы требуется повторная операция.
Возможны также осложнения на почве внесения в рану инфекции. Для их предупреждения пациенту назначают антибактериальные препараты.
В настоящее время в первый год после трансплантации выживает более 85% больных. Примерно у половины пациентов продолжительность жизни после пересадки превышает десять лет.
В норме длительность бесперебойной работы трансплантата составляет от 5 до 7 лет. В дальнейшем в органе начинаются процессы старения и атрофии, которые протекают значительно интенсивнее, чем в здоровом сердце. В результате постепенно развивается недостаточность донорского органа. По этой причине продолжительность жизни людей с трансплантатом меньше среднестатистического значения.
Сколько живут после пересадки сердца
Сегодня пересадка сердца – это единственный эффективный способ лечения людей с серьезными ишемическими сердечными заболеваниями. Годовая продолжительность жизни после пересадки сердца составляет около 85%, пятилетняя – 65%.
Продолжительность жизни
Жизнь после трансплантации сердца зависит от нескольких факторов:
- общая реакция организма;
- состояние иммунной системы пациента;
- возраст.
Невзирая на достижения медицины, вероятность побочных явлений сохраняется. С учетом развития различных патологий зависит, сколько живут после пересадки сердца и возможность улучшить качество жизни.
Осложнения на ранней стадии
Чаще всего происходит отторжение нового органа. Чтобы продлить жизнь после пересадки сердца пациенты обязана принимать медикаментозные средства, угнетающие синтез Т-лимфоцитов. Причем использование этих лекарств является пожизненным.
Клиническая симптоматика отторжения может варьироваться. Первые признаки:
- слабость;
- повышенная температура;
- одышка;
- мигрени.
Лечение отторжения состоит во введении повышенных дозировок глюкокортикостероидов, выполнении плазмофореза и иных мероприятиях, которые направлены на вывод токсических веществ.
Еще одно осложнение – инфекционный заболевания, являющиеся результатом снижения иммунитета человека.
Осложнения на поздней стадии
После нескольких лет вероятность инфекционных болезней и отторжения значительно уменьшается. Но человек сталкивается с другими осложнениями, наиболее частым является уменьшение просвета капилляров. Это основная причина смертельного исхода на поздних стадиях после пересадки.
Проблему сужения капилляр можно определить лишь, когда удастся преодолеть все осложнения на ранних стадиях. На сегодняшний день с этой патологией медики с успехом справляются. Спасти жизнь после замены сердца человека можно лишь с условием своевременного диагностирования сужения артерий.
Сегодня трансплантация сердца является методом выбора у многих больных с сердечно-сосудистыми болезнями. Количество людей, у которых уже выполнена эта операция, ежегодно увеличивается. Невзирая на то, что трансплантация несет множество осложнений, эта операция является очень востребованной.
Сколько стоит пересадка сердца
Сердечная трансплантация является очень дорогой операцией, так как требует высокой квалификации врачей и наличия современного дорогостоящего оборудования. В России замена сердца стоит порядка 100 тысяч долларов, а в западноевропейских странах и США – от 300 до 500 тысяч долларов. Цена в западных значительно выше, однако в эту стоимость включено все послеоперационное обслуживание.
Тем не менее, для пациента существует возможность бесплатной замены сердца. Для этого больной должен встать в очередь на пересадку сердца. Однако в связи с дефицитом органов для трансплантации, бесплатные операции весьма редки и немало людей, нуждающихся в пересадке, так и не дожидаются подхода своей очереди.
Источник: transplantaciya.com
