Что такое желудочковая тахикардия?
Желудочковая тахикардия — сердечная аритмия, характеризующаяся увеличением частоты сердечных сокращений желудочков.
Желудочек — отдел сердца, делится на правый и левый желудочки, получающие кровь из предсердий и перекачивающие её в артерии.
Этапы развития болезни:
- желудочки сокращаются слишком быстро и неорганизованно по отношению к предсердиям;
- они не заполняются адекватно;
- количество крови, перекачиваемой по кругу, уменьшается с каждым ударом;
- уменьшается артериальный контур;
- количество крови, которое насыщается кислородом и питает сердце, также уменьшается (коронарное кровообращение);
- сократительная эффективность сердца еще более снижена;
- дегенерация при фибрилляции желудочков;
- смерть.
Эта неудачная эволюция более вероятна в случае очень высокой частоты желудочков и в случае нарушения сердечной деятельности у пациентов с сердечной недостаточностью.
Желудочковая тахикардия относится к самым известным видам аритмий у пациентов с заболеваниями сердца. Хотя она также может происходить у здоровых людей, она представляет собой аритмию, которую нужно лечить с осторожностью: на самом деле она может перерасти в фибрилляцию желудочков, исход которой часто приводит к летальному исходу.
Желудочковая тахикардия вызывает очень сильное повышение частоты сердечных сокращений. Желудок бьется быстрее, поэтому количество ударов или сокращений возрастает с нормальных 60-100 в минуту до 150-200 в минуту.
Желудочковая тахикардия является одной из наиболее распространенных и наиболее опасных аритмий. Обычно это серьезное заболевание сердца, но оно также может встречаться у здоровых людей.
Последствия
Регулярное сокращение желудочка отвечает за сердечный выброс. Сердечный выброс означает насосное действие циркулирующей крови на легкие и ткани человеческого организма.
Измененный ритм желудочкового сокращения приводит к недостаточному сердечному выбросу. Следовательно, насыщенная кислородом кровь не орошает ткани и органы тела, в том числе сердце, которое в дальнейшем теряет свою сократительную эффективность. Если этот дефицит серьезен, пациент идет навстречу к смерти.
Эпидемиология
Данные о заболеваемости говорят, что:
- Желудочковая тахикардия связана с возрастом: чаще встречается у лиц среднего и пожилого возраста.
- 2-4% людей старше 60 лет без проблем с сердцем испытывают эпизоды желудочковой тахикардии.
- 4-16% людей старше 60 лет с сердечными заболеваниями испытывают эпизоды желудочковой тахикардии.
Кроме того, желудочковая тахикардия:
- Чаще проявляется в зимние месяцы.
- Имеет циркадный характер: пик заболеваемости наблюдается в утренние часы.
Причины и факторы риска
Основными причинами желудочковой тахикардии являются заболевания сердца.
Далее следуют причины, связанные с дисбалансом электролитов, которые изменяют электрическую активность сердца.
Наконец, существует ряд факторов риска, которые предрасполагают человека к эпизодам тахикардии.
Наиболее страдающими желудочковой тахикардией являются сердечные пациенты. Сердечные заболевания, наблюдаемые у этих пациентов:
- Ишемическая болезнь сердца и перенесенные инфаркты миокарда.
- Неисправности одного из клапанов сердца.
- Кардиомиопатия, то есть заболевания миокарда (сердечной мышцы).
Наиболее распространенными вальвулопатиями (патология клапана (клапанов) сердца) являются те, в которых задействован митральный клапан.
Кардиомиопатии носят ревматический характер: другими словами, они возникают в результате воспаления бактериального типа. В этих случаях мы говорим о миокардите.
Небольшой процент случаев желудочковой тахикардии также связан с врожденным пороком сердца. Самые известные из них:
- Синдром Бругада.
- Синдром Вольфа-Паркинсона-Уайта.
Менее часто, вместо этого:
- Тетралогия Фалло.
- Синдром Марфана.
— Ионный/электролитический баланс.
Импульс сокращения миокарда представляет собой электрический сигнал. Он перемещает ионы, которые имеют положительный и отрицательный заряд, присутствующие внутри клеток сердца. Движение этих ионов аналогично движению зарядов в электрической цепи и приводит к сокращению сердечной мышцы.
Основными ионами, с зарядом, являются: калий, магний, кальций и натрий. Среди них есть прекрасный баланс, который необходимо поддерживать таким, для правильного функционирования мышечной клетки и не только. Может случиться так, что этот баланс изменился. В результате уменьшается пульс сокращения и возникает желудочковая тахикардия. Основными ионными/электролитными дисбалансами являются:
- Гипокалиемия.
- Гипокальциемия.
- Гипомагниемия.
Факторы риска:
- Прием лекарств.
- Трициклические антидепрессанты.
- Злоупотребление кокаином.
- Злоупотребление алкоголем.
- Курение.
- Кофеин.
- Газовое отравление:
- Циклопропан.
- Угарный газ.
- Травма грудной клетки.
- Физический и эмоциональный стресс.
Симптомы и признаки

Основные симптомы болезни следующие:
- Сердцебиение.
- Боль в груди.
- Головокружение.
- Обморок.
- Одышка.
У большинства пациентов эта симптоматика связана с ишемической болезнью сердца или с нарушением кровотока (например, вальвулопатия).
Врач может обнаружить следующие клинические признаки:
- Ускоренный пульс.
- Гипотония.
- Беспокойство.
- Волнение.
- Потеря сознания.
Их появление зависит от степени поражения сердца: чем серьезнее, тем легче им проявить себя.
Осложнения
Желудочковая тахикардия может перерасти в фибрилляцию желудочков. Это происходит в основном у людей с заболеваниями сердца, в то время как у здоровых людей, страдающих пароксизмальной желудочковой тахикардией, возникает очень редко.
Фибрилляция желудочков обычно имеет фатальное течение. Это определяет смерть пациента:
- Внезапная сердечная смерть.
- Остановка сердца.
Диагностика
Можно использовать несколько методов, каждый из которых имеет определенное преимущество. Это:
- Электрокардиограмма (ЭКГ). Она измеряет электрическую активность сердца и позволяет идентифицировать форму желудочковой тахикардии, которая поражает пациента. Также возможно контролировать сердечную деятельность в течение 24 часов; в этом случае используется динамическая холтеровская ЭКГ. Это полезное исследование, когда форма желудочковой тахикардии является пароксизмальной, то есть со спорадическим и непредсказуемым началом.
- Эхокардиография. Это неинвазивный тест. Он использует ультразвук, чтобы оценить здоровье основных структур сердца: предсердий, желудочков и клапанов. Это полезно, когда есть подозрение на болезнь клапана.
- Рентген грудной клетки. Предоставляет информацию об отношениях между сердцем и легкими. При возникновении желудочковой тахикардии может возникнуть тромбоз легких. Это инвазивный тест, потому что он использует ионизирующее излучение.
- Коронарная ангиография. Это инвазивный метод диагностики. Он необходим при возникновении ишемической болезни сердца в начале желудочковой тахикардии. Измеряет положение и степень окклюзии коронарных артерий, чтобы спланировать возможное хирургическое вмешательство. Это деликатный тест, так как он рискует повредить коронарные сосуды, пересекаемые катетером.
- Анализы крови. Они предоставляют различную информацию о:
- Концентрации ионов/электролитов.
- Уровне кальция.
- Уровне магния.
- Уровне фосфатов.
- Концентрации некоторых препаратов, принимаемых пациентом.
- Концентрации некоторых сердечных маркеров.
Лечение
Когда в возникновении желудочковой тахикардии возникает заболевание сердца, цель лечения двояка:
- Разрешить основные болезни сердца. Основная цель.
- Решение аритмического расстройства. Вторичная цель.
Это объясняется тем, что вторая проблема является следствием первой.
У тех, кто не страдает сердечно-сосудистыми заболеваниями, желудочковая тахикардия может разрешиться спонтанно. Таким образом, использование препарата можно избежать. В любом случае желательно проконсультироваться с врачом и пройти тщательное обследование.
Если у пациента проявляются многочисленные эпизоды устойчивого типа, для блокирования приступа тахикардии можно использовать:
- Фармакологическую кардиоверсию.
- Электрическую кардиоверсию.
Фармакологическая кардиоверсия — это восстановление нормального сердечного ритма при приеме лекарств:
- Антиаритмические средства, для восстановления нормального сердечного ритма.
- Лидокаин.
- Амиодарон.
- Прокаинамид.
- Бета-блокаторы, чтобы замедлить частоту сердечных сокращений.
Электрическая кардиоверсия состоит из электрического разряда для сброса и восстановления нормального синусового ритма.
Использование устройства, оборудованного двумя пластинами, нанесенными на грудь пациента. Это метод, также известный как дефибрилляция. Сегодня существуют полуавтоматические и автоматические дефибрилляторы, способные оценить степень желудочковой тахикардии и придать правильный электрический разряд. Другое большое преимущество заключается в том, что они могут использоваться немедицинским персоналом.
Медикаментозная терапия такая же, как описано выше. Итак:
- Антиаритмические препараты.
- Бета-блокаторы.
К ним добавляются:
- Антикоагулянты, чтобы избежать образования тромбов и эмболий, обусловленных вальвулопатиями.
В дополнение к электрической кардиоверсии, может быть выполнена операция:
- Транскатетерная радиочастотная абляция. Через катетер, направляемый в сердце, в точке желудочка вводится радиочастотный разряд, который генерирует аритмию. Зона поражения разрушается, и это должно восстановить нормальный сердечный ритм. Это инвазивная техника.
- Имплантируемый дефибриллятор. Это обычный дефибриллятор, который, однако, имплантируется под кожу на левой стороне грудной клетки. Он связан с сердцем с помощью электродов, которые испускают электрический разряд, когда они испытывают аномальное увеличение частоты сердечных сокращений. Они работают 7-8 лет, после чего их необходимо заменить. Возможная проблема может быть связана с неисправностью прибора, которая может вызвать незапланированные электрические разряды.
Терапия, которая должна быть принята, должна выбираться, конечно, в каждом конкретном случае, не забывая, что первое терапевтическое вмешательство должно решить возможную патологическую проблему, которая вызывает желудочковую тахикардию.
Профилактика и рекомендация
Принятие здорового образа жизни — лучшая профилактика. Итак, рекомендуется:
- Бросить курить.
- Ограничить потребление алкоголя.
- Измените диету.
- Не употребляйте наркотики.
- Занимайтесь физическими упражнениями.
Табак и алкоголь ответственны не только за отдельные эпизоды тахикардии, но и за хронические изменения сердечного ритма. На самом деле, они являются одними из наиболее распространенных факторов риска развития сердечных заболеваний.
Изменение ваших привычек за столом является еще одним фундаментальным превентивным шагом. Желательно уменьшить жир, красное мясо и увеличить потребление фруктов и овощей.
Принятие здоровых привычек устраняет возможность дегенерации желудочковой тахикардии в фибрилляцию желудочков. Последнее почти всегда смертельно.
В зоне риска те, кто:
- Представляет патологические состояния, такие как гиперлипидемия, гипертония и диабет. Это способствует развитию болезней сердца.
- Имеет семейные истории ишемической болезни сердца.
- Курит.
- Злоупотребляет алкоголем.
Интересное
Источник: tvojajbolit.ru
В табл. 1.2 приведена классификация желудочковых аритмий в соответствии с их механизмом.
Автоматические желудочковые тахиаритмии
Аномальный автоматизм отвечает за относительно небольшое количество желудочковых тахиаритмий. Как и автоматические предсердные аритмии, автоматические желудочковые аритмии обычно связаны с острыми медицинскими состояниями, например ишемией миокарда, кислотно-основным дисбалансом, электролитными расстройствами и высоким адренергическим

Рис. 1.15. Типичное соотношение зубцов Р и комплексов QRS при четырех типах ППТ. Изображено стандартное отведение II поверхностной ЭКГ. А. При АБ-узловой реципрокной тахикардии зубец Р обычно находится внутри комплекса QRS и часто не различим даже при тщательном изучении всех 12-ти отведений ЭКГ. В. При опосредованной дополнительным путем тахикардии типа макрориентри отведения ЭКГ, отражающие нижнюю стенку ЛЖ, как правило, демонстрируют отрицательный зубец Р (ось которого направлена вверх, ибо предсердия активируются ретроградно). Кроме того, зубец Р следует за комплексом QRS и обычно расположен ближе к предшествующему комплексу QRS, нежели к последующему. С. При внутрипредсердном риентри обособленные зубцы Р почти всегда наблюдаются перед каждым комплексом QRS. Поскольку внутрипредсердная петля риентри может располагаться в любом месте предсердий, вероятна самая разнообразная морфология зубцов Р. Интервал PQ в большинстве случаев нормальный или короткий. D. При СА-узловом риентри зубцы Р и интервал PQ выглядят нормальными тонусом. У пациентов с автоматическими желудочковыми аритмиями чаще всего имеются острая ишемия, инфаркт миокарда или другие острые заболевания. Большинство аритмий, наблюдающихся в первые несколько часов острого инфаркта миокарда, считают автоматическими. Когда ишемизированная ткань отмирает или стабилизируется, исчезает и субстрат автоматизма.
В целом, лечение автоматических желудочковых аритмий состоит в коррекции основного заболевания в сочетании с антиаритмическими препаратами.
Таблица 1.2
Классификация желудочковых тахиаритмий
Автоматические аритмии
- Некоторые желудочковые тахикардии, связанные с острыми медицинскими состояниями
- Острый инфаркт миокарда или ишемия
- Электролитный или кислотно-основной дисбаланс или гипоксия
- Высокий симпатический тонус
Реципрокные аритмии
- Желудочковая тахикардия и фибрилляция, связанные с некоторыми хроническими заболеваниями сердца
- Предшествующий инфаркт миокарда
- Дилатационная кардиомиопатия
- Гипертрофическая кардиомиопатия
- Каналопатии
Триггерные аритмии (возможный механизм)
- Паузозависимая тахиаритмия типа torsades de pointes (РСД), связанная с препаратами, удлиняющими интервал QT
- Катехолзависимая тахиаритмия типа torsades de pointes (ПСД), связанная с дигиталисной интоксикацией или идиопатическая
Синдром Бругада и синдром внезапной необъяснимой ночной смерти
РСД — ранние следовые деполяризации; ПСД — поздние следовые деполяризации.
Реципрокные желудочковые тахиаритмии
В основе большинства желудочковых аритмий лежит механизм риентри. Состояния, продуцирующие автоматические желудочковые аритмии, обычно по своей природе являются временными (например, сердечная ишемия), а субстрат, необходимый для реципрокных желудочковых аритмий, однажды возникнув, обладает тенденцией к постоянству.
Петли риентри внутри миокарда желудочков обычно появляются после формирования рубцовой ткани в желудочковом миокарде, чаще всего у пациентов с инфарктом миокарда или кардиомиопатией. Если рубцовая ткань приводит к образованию петли риентри, эта петля присутствует всегда, и риск желудочковой аритмии также остается всегда. Поэтому «поздняя» внезапная смерть в постинфарктном периоде (от 12 часов до нескольких лет после острого периода) обычно наступает в результате реципрокных аритмий. Реципрокные желудочковые аритмии редко наблюдаются у пациентов с нормальными желудочками.
Большинство антиаритмических препаратов воздействуют на желудочковый миокард и, соответственно, используются для лечения желудочковых аритмий.
Желудочковые тахиаритмии, вызванные каналопатией
С каналопатией, вероятно, связано несколько определенных типов желудочковых тахиаритмий, по крайней мере две из которых сейчас хорошо изучены. К ним относятся желудочковые аритмии, связанные с триггерной активностью и синдромом Бругада.
Триггерная активность в желудочках
Желудочковые аритмии, связанные с триггерной активностью, встречаются достаточно часто, чтобы обеспокоиться их существованием, особенно если учесть, что этиология и лечение триггерных желудочковых аритмий сильно отличаются от таковых при более типичных аритмиях.
Идентифицированы два различных клинических синдрома, вызываемых триггерной активностью желудочков: ка- техолзависимые аритмии и зависимые от паузы аритмии. При обоих синдромах возникающие желудочковые аритмии похожи. Это классические полиморфные желудочковые тахиаритмии и обозначаются как torsades de pointes.
Катехолзависимые триггерные аритмии. Катехолзависимые триггерные аритмии вызываются ПСД, наблюдающимися в фазу 4 потенциала действия (рис. 1.16А). ПСД возникают в условиях дигиталисной интоксикации, ишемии сердца и у определенных пациентов с врожденным удлинением QT. Предполагают, что у таких пациентов имеется дисбаланс симпатической иннервации сердца с преобладанием сигналов от левого звездчатого ганглия, стимуляция которого может воспроизводить ПСД.
Катехолзависимые триггерные аритмии обычно полиморфны и возникают в условиях высокого симпатического тонуса. Поэтому пациенты с катехолзависимой триггерной активностью испытывают аритмии (часто проявляющиеся обмороком или остановкой сердца) во время выраженного эмоционального стресса или при физической нагрузке. ЭКГ в покое у них нередко нормальная, но на фоне нагрузки появляются аномалии QT. Начало аритмии не связано с паузой.
Симпатэктомия левого звездчатого ганглия устраняет аритмию у некоторых пациентов. Медикаментозное лечение обычно включает (3-блокаторы и блокаторы кальциевых каналов (полагают, что ПСД опосредованы кальциевыми каналами). Многим пациентам, однако, в конце концов имплантируют дефибриллятор.
Паузозависимые триггерные аритмии. Зависимые от паузы триггерные аритмии обусловлены следовыми деполяризациями, наблюдающимися в фазу 3 потенциала действия, а потому и названы ранними следовыми деполяризациями (РСД) (рис. 1.16В). Если РСД достигает уровня порогового потенциала сердечной клетки, может генерироваться другой потенциал действия, приводящий к аритмии. РСД обычно встречается только при состояниях, удлиняющих потенциал действия, например при электролитных нарушениях (гипокалиемия и гипомагниемия) или использовании определенных препаратов, преимущественно антиаритмических средств (табл. 1.3).
По-видимому, некоторая ограниченная часть здоровых людей предрасположена к возникновению РСД. Такие восприимчивые индивидуумы, вероятно, имеют тот или иной вид каналопатии, которые проявляются только при увеличении продолжительности потенциала действия под влиянием лекарственных препаратов или электролитных нарушений.


Рис. 1.16. Ранние и поздние следовые деполяризации. А. ПСД, которые, как полагают, ответственны за катехолзависимые триггерные аритмии. ПСД наблюдаются в фазу 4 потенциала действия. В. РСД, как полагают, ответственны за зависимые от паузы триггерные аритмии. РСД наблюдаются в фазу 3 потенциала действия
Развивающиеся в результате РСД аритмии обычно полиморфны и чаще всего склонны к рецидивированию короткими приступами, однако могут наблюдаться и пролонгированные эпизоды аритмии, приводящие к обмороку или внезапной смерти. При изменениях реполяризации, ответственных за такие аритмии (следовые деполяризации), на поверхностной ЭКГ конфигурация зубцов Т часто искажена, регистрируется
Таблица 1.3
Препараты, которые способны вызвать тахиаритмию
типа torsades de polntes
Антиаритмические препараты I и III классов
- Хинидин
- Прокаинамид
- Дизопирамид
- Пропафенон
- Соталол
- Амиодарон
- Бретилий
- Ибутилид
Трициклические и тетрациклические антидепрессанты
- Амитриптилин
- Имипрамин
- Доксепин
- Мапротилин
Фенотиазины
- Тиоридазин
- Хлорпромазин
Антибиотики
- Эритромицин
- Триметоприм-сульфаметоксазол
Прочие
- Бепридил
- Лидофлазин
- Пробу кол
- Галоперидол
- Хлоралгидрат
зубец U (отражающий, возможно, поверхностную манифестацию самих РСД). Аномалии зубцов Т и U динамичны и зависят от частоты ритма. Чем медленнее сердечный ритм, тем более выражены изменения зубцов Т и U (то есть данное состояние зависимо от пауз). Если генерируется эпизод желудочковой тахикардии (запускаемый РСД, амплитуда которых достигает порогового значения), он имеет тенденцию к реци- дивированию. На рис. 1.17 продемонстрирована вспышка полиморфной желудочковой тахикардии, которая вызывает

Рис. 1.17. Зависимые от паузы триггерные аритмии. Две верхние ЭКГ пациента, у которого наблюдалось развитие желудочковой тахикардии типа torsades de pointes после приема антиаритмического препарата класса IA, показывают типичную форму — после каждой вспышки полиморфной желудочковой тахикардии регистрируется компенсаторная пауза, которая, в свою очередь, вызывает последующий синусовый комплекс, после чего снова наблюдается вспышка желудочковой тахикардии. На нижней ЭКГ представлена устойчивая полиморфная желудочковая тахикардия, наблюдаемая после чередования синусовых комплексов и вспышек желудочковой тахикардии в течение нескольких минут. Обратите внимание на расширенные зубцы T-U на двух верхних ЭКГ, регистрируемые после каждого синусового сокращения. Полагают, что зубцы T-U отражают зависимые от паузы РСД, которые, вероятно, и являются причиной аритмии
компенсаторную паузу, а пауза приводит к последующему появлению синусового комплекса с выраженным зубцом U (то есть генерируется РСД с большой амплитудой). Такая РСД, в свою очередь, продуцирует очередную вспышку желудочковой тахикардии. Если регистрируется подобная картина
ЭКГ (особенно при явном удлинении интервала QT или в ситуациях, предрасполагающих к расширению QT), всегда необходимо подозревать наличие зависящей от паузы триггерной активности.
При экстренном лечении паузозависимой триггерной активности необходимо попытаться укоротить потенциал действия, устранить паузы (или добиться того и другого). Лекарственные препараты, которые удлиняют потенциал действия, незамедлительно отменяют и в последующем избегают их применения. Требуется как можно быстрее нормализовать электролитные нарушения. Внутривенное введение магния обычно подавляет аритмию даже при нормальном уровне магния в сыворотке. Однако основная задача экстренного лечения данной аритмии — устранение пауз (которые запускают аритмию) за счет повышения ритма. Этого в большинстве случаев достигают посредством электростимуляции предсердия и желудочка (обычно с частотой 100—120 имп/мин) или, в некоторых ситуациях, инфузией изопротеренола.
Справившись с основной задачей — ликвидацией причин РСД, назначают лечение, направленное на профилактику состояний, удлиняющих потенциал действия.
Синдром Бругада
Синдром Бругада характеризуется желудочковыми тахиаритмиями (зачастую вызавающими обморок или остановку сердца и часто происходящими во сне), при которых появляется необычный неишемический подъем сегмента ST в отведениях V1-V3 и «псевдо» блокада правой ножки пучка Гиса. Синдром Бругада обычно наблюдается у мужчин и, возможно, является таким же нарушением как синдром внезапной ночной смерти у мужчин азиатского происхождения.
У пациентов с синдромом Бругада присутствуют генетические нарушения в быстрых натриевых каналах. У них были идентифицированы несколько разновидностей натриевых канал опатий, по всей видимости, ответственных за некоторые клинические проявления синдрома Бругада. Например, у некоторых пациентов характерные изменения на ЭКГ проявляются только при назначении пациенту антиаритмических препаратов класса I (т. е. препаратов, действующих на натриевые каналы). Главная составляющая лечения синдрома Бругада — имплантируемый дефибриллятор.
Таблица 1.4
Клинические характеристики нетипичных желудочковых тахикардий
Идиопатическая левожелудочковая тахикардия
- Молодые пациенты без органической патологии сердца
- Индуцируемая ЖТ с БПНПГ и отклонением электрической оси вверх
- Эффективны 3-блокаторы и антагонисты кальциевых рецепторов
- Предполагаются как механизм риентри, так и триггерная активность
Тахикардия из выносящего тракта правого желудочка (рецидивирующая мономорфная ЖГ)
- Молодые пациенты без органической патологии сердца
- ЖТ происходит из выносящего тракта ПЖ; комплексы QRS имеют форму БЛНПГ, отклонение электрической оси вниз; ЖТ часто не индуцируется при ЭФИ
- Эффективны 3-блокаторы, блокаторы кальциевых каналов и катетерная абляция
- Предполагается автоматизм или триггерная активность
Желудочковая тахикардия, связанная с правожелудочковой дисплазией
- Молодые пациенты с ПЖ-дисплазией (часть ПЖ замещена фиброзной тканью)
- Желудочковая тахикардия с БЛНПГ, почти всегда индуцируется при ЭФИ
- Лечение сходно с таковым при реципрокной желудочковой тахикардии на фоне ИБС
Риентри с участием ножек пучка Гиса
- Пациенты с дилатационной кардиомиопатией и аномалиями внутрижелудочкового проведения
- Быстрая желудочковая тахикардия с морфологией QRS по типу БЛНПГ; петля риентри использует ПНПГ для проведения вниз и ЛНПГ — для проведения вверх
- Можно лечить путем радиочастотной абляции ПНПГ
БЛНПГ — блокада левой ножки пучка Гиса; БПНПГ — блокада правой ножки пучка Гиса; ЖТ — желудочковая тахикардия; ЛНПГ — левая ножка пучка Гиса; ПНПГ — правая ножка пучка Гиса; ПЖ — правый желудочек; ЭФИ— электрофизиологическое исследование.
Смешанные желудочковые аритмии
Описаны несколько клинических синдромов, включающих необычные желудочковые аритмии, которые нельзя однозначно отнести к какой-либо категории. Перечень таких аритмий не представлен в этой литературе, что говорит об отсутствии понимания их природы. В табл. 1.4 приведены основные характеристики нетипичных желудочковых аритмий. По всей вероятности, по крайней мере некоторые из них окажутся обусловленными каналопатией. Более подробно они обсуждаются в главе 12.
Источник: www.med24info.com
Понятие тахиаритмии, отличие от тахикардии
Таким термином называют сбои в ритме сердца, при котором учащаются сокращения и нарушается их периодичность. В этом случае пульс может достигать четырехсот ударов в минуту. Локализоваться патологически быстрый ритм может в нижних или верхних камерах сердца.
Патология отличается от тахикардии тем, что при тахикардии сокращения учащаются, но периодичность между ними сохраняется. В случае с тахиаритмией ситуация другая.
Виды и причины возникновения
Все нарушения ритма сердца в зависимости от частоты сокращений делят на тахикардию, при которой пульс превышает 80 ударов, и брадикардию, для нее характерно менее 60 сокращений в минуту.
При частом сердцебиении наблюдается синусовый и несинусовый ритм. Последнее характерно для тахиаритмии. При этом наблюдается частое и нерегулярное сокращение сердца.
Различают такие виды тахиаритмии:
- Синусовую. При этом преждевременно часто поступают импульсы к синусовому узлу, который в нормальных условиях должен задавать правильный сердечный ритм. Количество сокращений колеблется в пределах 90-120 ударов в минуту.
- Наджелудочковую или суправентрикулярную. Эта проблема обусловлена циркуляцией неправильных импульсов в предсердиях или атриовентрикулярном узле. Количество сокращений достигает 150 ударов.
- Желудочковую. При этом наблюдается развитие частой импульсации проводящих волокон в желудочках сердца. Сокращения в такой ситуации достигают четырехсот ударов. Это самая опасная форма, которая может привести к фибрилляции желудочков и остановке сердца.
 В большинстве случаев патология поражает людей в возрасте после 45 лет, но иногда наблюдается у молодежи и детей. Проблема может быть вызвана разными причинами.
В большинстве случаев патология поражает людей в возрасте после 45 лет, но иногда наблюдается у молодежи и детей. Проблема может быть вызвана разными причинами.
Синусовая тахиаритмия – это не признак поражений сердечной мышцы. Подобное нарушение поражает людей, переживающих стрессы, сильные эмоции или после физических нагрузок.
Остальные виды аритмии вызываются функциональными, внесердечными и сердечными причинами.
Первая группа включает факторы в виде:
- Нарушения тонуса сосудов в результате вегето-сосудистой дистонии.
- Легких сбоев в балансе электролитов. Это может произойти при обезвоживании, во время алкогольного отравления или похмельного синдрома.
Хоть эти причины и кажутся безобидными, но они могут привести к опасным последствиям в сочетании с тахиаритмией, поэтому необходимо обратиться за помощью врача.
Нарушение ритма сердца возникает также при патологических процессах в других органах и системах. Оно может быть связано с:
- Тиреотоксикозом. В этом состоянии повышается выработка гормонов щитовидной железой.
- Острыми инфекционными заболеваниями вроде ботулизма, гриппа, малярии и другими.
- Лихорадкой.
- Патологиями желудка и кишечника.
- Анемией на тяжелой стадии развития.
- Употреблением спиртных напитков и наркотических веществ.
Тахиаритмия может развиваться с заболеваниями сердечно-сосудистой системы. Данное нарушение наблюдается при:
- Артериальной гипертонии.
- Ишемической болезни сердца.
- Воспалительных поражениях сердечной мышцы.
- Перенесенных или острых инфарктах миокарда.
- Пороках сердца.
- Кардиомиопатиях. Они могут сопровождаться утолщением сердечной мышцы желудочков, нарушением расслабления миокарда, расширением камер сердца.
 Развитие тахиаритмии может наблюдать в детском возрасте. Подобные проблемы возникают в результате перенесенных воспалительных заболеваний сердечной мышцы или при врожденных пороках.
Развитие тахиаритмии может наблюдать в детском возрасте. Подобные проблемы возникают в результате перенесенных воспалительных заболеваний сердечной мышцы или при врожденных пороках.
Спровоцировать патологию могут и функциональные причины, которые сочетаются с различными негативными факторами.
Часто у детей наблюдают синусовую тахиаритмию. Она не связана с пороками сердца, миокардитами и оперативными вмешательствами.
В этом случае проблема связана с нарушением вегетативного влияния на сердце. Патология легко поддается корректировке.
Тахиаритмия: симптомы
Патологический процесс может развиваться в острой форме или беспокоит постоянно. Острые приступы называют пароксизмами. Больной при этом страдает от внезапных перебоев в работе сердца. Сердцебиение учащается, что приводит к появлению слабости, дискомфорта в грудной клетке, чувства нехватки воздуха.
У некоторых наблюдаются обморочные состояния, что вызвано снижением тока крови в головном мозге, повышение потоотделения и резкое побледнение кожного покрова. Самочувствие больного быстро ухудшается, поэтому важно оказать неотложную помощь своевременно.
 На протяжении длительного времени может протекать только мерцательная форма аритмии. Самопроизвольно ритм сердца в этом случае восстановиться не может. Клинические проявления слабо выражены.
На протяжении длительного времени может протекать только мерцательная форма аритмии. Самопроизвольно ритм сердца в этом случае восстановиться не может. Клинические проявления слабо выражены.
Большинство больных страдают от одышки при физических нагрузках и периодически возникающих давящих болей в грудной клетке.
Частота сокращений сердца может достигать разных показателей. Превышение нормы обычно незначительное.
Методы диагностики
Любой вид тахиаритмии можно обнаружить с помощью электрокардиографии. Если аритмия возникает периодическими приступами, то для ее обнаружения необходимо провести суточный мониторинг по Холтеру. Чтобы провести эту диагностическую процедуру к пациенту присоединяют аппарат. Это портативное устройство пациент должен носить на протяжении одного или двух дней. Оно записывает все показатели электрической активности в разное время суток.
В некоторых случаях такую диагностическую процедуру могут проводить на протяжении недели. После того как расшифруют результаты кардиограммы и установят вид аритмии, назначают дополнительные диагностические процедуры. В большинстве случаев прибегают к:
- Эхокардиографии. Для исследования камер сердца используют УЗИ-аппарат. С его помощью определяют наличие пороков сердца, которые могут стать причиной тахиаритмии.
- Дуплексному сканированию аорты, коронарографии, электрофизиологическому исследованию и другим диагностическим методам.
При отсутствии пороков сердца и поражений сосудов обследуют щитовидную железу, почки печень. Также пациенту следует сдать анализ крови.
Лечение тахиаритмии
Чтобы привести в норму работу сердца, необходимо устранить основную причину аритмии. После излечения болезни самочувствие больного нормализуется.
Проблему устраняют консервативными и хирургическими методиками.
 При экстракардиальных причинах болезни прибегают к медикаментозному лечению. Используют препараты, уменьшающие уровень гормонов щитовидки в крови, снижающие или поднимающие артериальное давление. Также важно устранить негативное влияние провоцирующих факторов в виде вредных привычек или стрессов.
При экстракардиальных причинах болезни прибегают к медикаментозному лечению. Используют препараты, уменьшающие уровень гормонов щитовидки в крови, снижающие или поднимающие артериальное давление. Также важно устранить негативное влияние провоцирующих факторов в виде вредных привычек или стрессов.
Если у пациента диагностировали сердечную недостаточность, то его самочувствие улучшают с помощью лекарств, укрепляющих сердце и сосуды, предотвращающих развитие аритмии.
При тахиаритмии, вызванной пороками сердца и серьезными заболеваниями сосудов назначают оперативное вмешательство. В зависимости от проблемы процедуры проводят разные:
- Если это атеросклероз, то прибегают к стентированию сосудов.
- При патологии межпредсердной перегородки нужна ее пластика.
- Если наблюдаются патологии митрального клапана, проводят протезирование.
- При дилатационной кардиомиопатии пересаживают сердце.
При сильно выраженной тахиаритмии кроме терапии основного заболевания проводят симптоматическое лечение.
 В случае с синусовой тахиаритмии прибегают к бета-адреноблокаторам, замедляющим сердцебиение. При пароксизмальных приступах назначают противоаритмические средства, которые быстро стабилизируют показатели.
В случае с синусовой тахиаритмии прибегают к бета-адреноблокаторам, замедляющим сердцебиение. При пароксизмальных приступах назначают противоаритмические средства, которые быстро стабилизируют показатели.
Если медикаментозное лечение не принесло результатов, то прибегают к установке кардиостимулятора. Он является искусственным водителем ритма, который контролирует сокращения и позволяет избежать развития аритмии.
При трепетании и фибрилляции сердечных камер применяют специфические методы лечения.
Во время трепетания проводят лечения антикоагулянтами, чтобы избежать закупорки сосудов тромбами. Восстановления ритма добиваются с применением противоаритмических средств. Могут использовать Амиодарон, Прокаинамид, Пропафенон. В тяжелых случаях прибегают к кардиоверсии.
Фибрилляция требует срочной помощи медиков. В этом случае используют дефибрилляцию, то есть воздействуют на сердце электрическим током.
Возможные осложнения и прогноз
Спрогнозировать, какими будут последствия, могут в зависимости от формы болезни:
- Наиболее безопасной считается синусовая тахиаритмия. Она в очень редких случаях сопровождается осложнениями. Их развитие возможно при отсутствии лечения на протяжении длительного времени.
- При пароксизмальной тахикардии последствия могут быть разными. В зависимости от локализации.
- Наличие предсердной тахиаритмии опасно высокой вероятностью тромбоэмболических осложнений.
- Если наблюдается фибрилляция предсердий, то может возникнуть инфаркт.
Самая опасная желудочковая тахиаритмия. Во время приступа развивается фибрилляция, которая больше, чем в половине случаев приводит к гибели пациента. Помощь важно оказать вовремя независимо от формы заболевания.
Источник: KardioPuls.ru
Что это такое
Под воздействием разных факторов внезапно начинает возникать эктопическое (аномальное) возбуждение в области ножек пучка Гиса или мелких волокон Пуркинье. Это приводит к незапланированному сокращению миокарда. Так образуется желудочковый импульс, или экстрасистола. Случаи появления единичных дополнительных сокращений сердца на фоне синусового ритма отмечаются даже у молодых и здоровых людей при волнении или увеличении влияния симпатической нервной системы.
Если такое явление становится частым и начинает замещать нормальные сокращения миокарда, то происходит нарушение гемодинамики с развитием острой сердечной недостаточности. При отсутствии адекватной помощи это приводит к гибели человека.
Виды и формы
Существует классификация желудочковой аритмии:
- Тахикардия. Характеризуется появлением на ЭКГ нескольких дополнительных комплексов (минимум три) с высокой частотой сокращений до 100/минуту и более. Пароксизм бывает устойчивым (продолжается от 0.5 часа и дольше, часто переходит в трепетание и фибрилляцию) и кратковременным, когда на ЭКГ регистрируется несколько «выскакивающих» комплексов.
Если Вы хотите знать о тахикардии все, советуем посмотреть видео ниже по ссылке. Причины, симптомы, диагностика и признаки того, что пора к врачу — обо всем этом за 7 минут. Приятного просмотра!
- Экстрасистолия. Появление деформированных комплексов на фоне обычного ритма без зубца P. Они могут быть полиморфными и мономорфными. Первые происходят из разных участков, а вторые – из одного. По количеству идущих подряд желудочковых импульсов различают единичные, парные и групповые экстрасистолы.
- Фибрилляция. Отмечается на кардиограмме в виде негомогенных волн в результате полного отсутствия синхронизации сокращений. При этом систола перестает быть эффективной и происходит нарушение сердечного выброса. Такое состояние требует немедленной реанимационной помощи.
Варианты развития фибрилляции желудочков можно представить в виде таблицы:
Все виды желудочковой аритмии могут переходить один в другой. Особую опасность представляют полиморфные, частые экстрасистолы, или длительные эпизоды тахикардии. Они чаще всего выливаются в фибрилляцию.
Причины
Единичный экстрасистолический комплекс из левого или правого желудочка может регистрироваться у здорового человека и не считается патологией. Проблемы появления частых аномальных сокращений миокарда с нарушениями гемодинамики чаще всего возникают в результате тяжелых заболеваний сердца и сосудов. В данном случае причиной может выступать:
- ишемия и ее последствия (стенокардия, кардиосклероз, инфаркт, аневризма);
- кардиомиопатия;
- воспаление миокарда и перикарда;
- сердечная недостаточность (как хроническая, так и острая);
- гипертоническая болезнь;
- клапанные нарушения;
- оперативное вмешательство.
Спровоцировать приступ могут и внесердечные причины:
- тяжелые заболевания легких;
- удар током;
- интоксикация в результате сильного отравления, печеночной или почечной недостаточности;
- применение ряда лекарственных средств (бронхолитики, сердечные гликозиды, мочегонные);
- снижение в крови уровня калия и повышение кальция.
Предрасполагающими факторами к развитию желудочковой аритмии являются вредные привычки (курение, наркотики, алкоголь, большие дозы кофе), постоянные физические и психоэмоциональные перегрузки.
Симптомы и признаки
Жалобы пациента при данной патологии зависят от ее разновидности. Единичные и редкие экстрасистолы из желудочков часто проходят бессимптомно, и определяются только с помощью холтеровского мониторирования. При учащении эпизодов нарушения ритма больной может указывать на следующие ощущения:
- чувство нехватки воздуха;
- «замирание» сердца;
- слабость и головокружение;
- боли за грудиной;
- страх и паника;
- мерцание и трепетание сопровождается потерей сознания.
Фибрилляция желудочков чрезвычайно опасна, она сопровождается резким падением давления. Полноценные сокращения отсутствуют, нарушается сердечный выброс. В результате человек теряет сознание и наступает смерть.
При обследовании отмечается снижение давления, бледность кожи и цианоз носогубного треугольника. Пульс становится нерегулярным, при фибрилляции может практически не прощупываться.
Критерии диагностики на ЭКГ
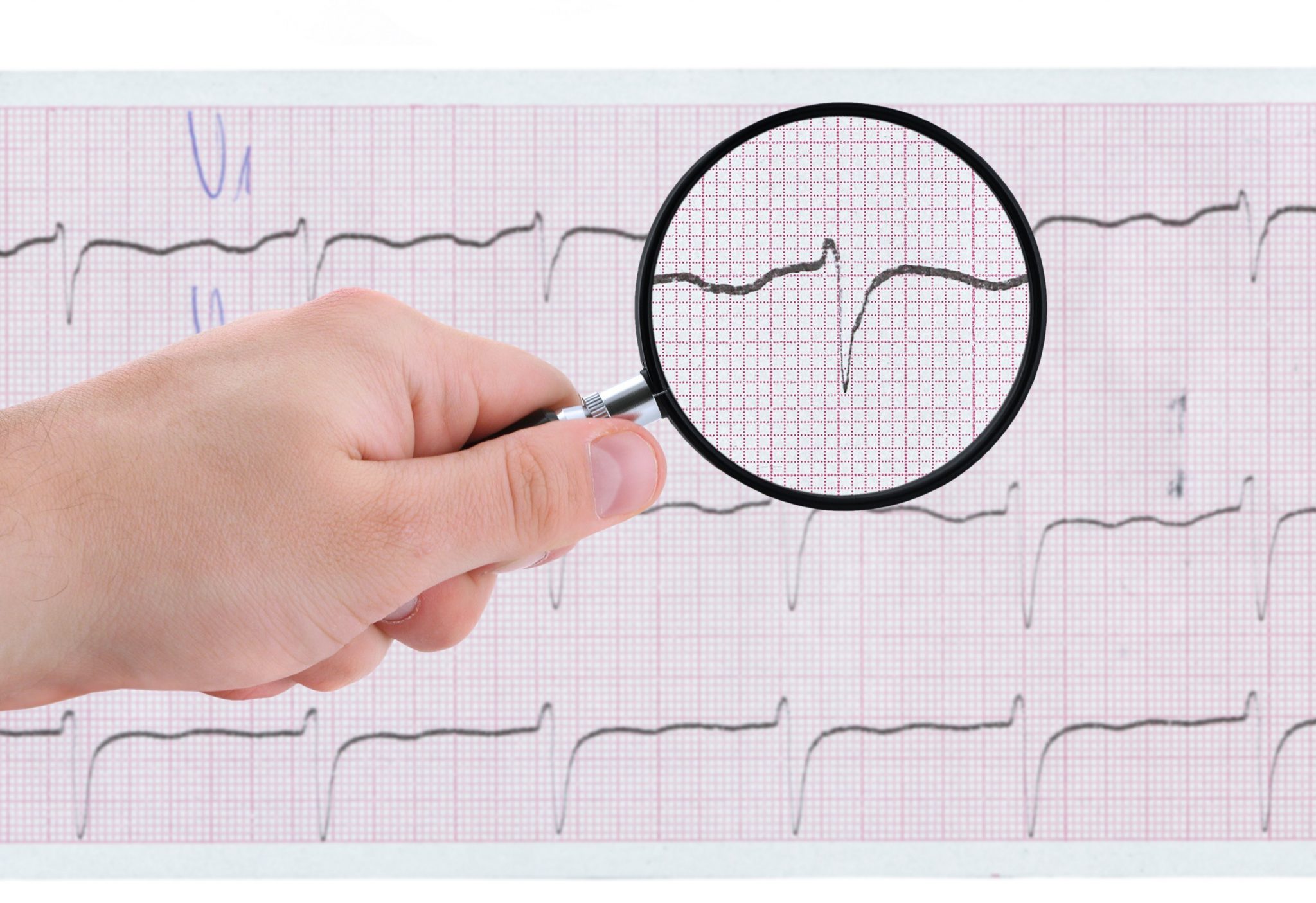
На кардиограмме экстрасистолический желудочковый комплекс появляется ранее обычного. Он выглядит деформированным, напоминая блокаду левой или правой ножки пучка Гиса. В отличие от эктопического предсердного импульса, имеет компенсаторную паузу, как это хорошо видно на фото 1.

При тахикардии (от 100 до 200/минуту), исходящей из желудочков, возникают деформированные, идущие один за другим комплексы. Одновременно наблюдается значительная депрессия ST и отрицательный зубец T, так проявляются признаки ишемии в результате перегрузки и недостатка снабжения сердца кислородом (фото 2).

Трепетание на ЭКГ регистрируется в виде разнообразных, быстро образующихся и сильно деформированных желудочковых комплексов, которые при мерцании возникают без всякой регулярности (фото 3).

Лечение
Лечение желудочковой аритмии не проводится в том случае, когда она проявляется единичными экстрасистолами и не приводит к нарушениям гемодинамики. Но чаще всего терапия этого симптома необходима, так как он сопровождает тяжелую патологию сердца.
Протокол лечения требует обязательного назначения лекарственных препаратов или использования кардиостимуляции. Обычно я и мои коллеги используем такие средства и методы:
- Бета-блокаторы (Бисопролол, Эгилок). Они помогают снизить частоту сердечных сокращений и восстановить ритм, повысить толерантность к физической нагрузке и предупредить возможность наступления внезапной смерти у пациентов группы высокого риска.
- При частой и рецидивирующей форме нарушения ритма к терапии добавляется Амиодарон или Соталол. Когда я делаю выбор между этими препаратами, всегда учитываю вероятность появления внесердечных осложнений и возможность развития брадикардии.
- При отсутствии результата рекомендуется проведение радиочастотной абляции или имплантация дефибриллятора-кардиовертера.
При остром состоянии с выраженным нарушением гемодинамики проводятся реанимационные мероприятия с применением дефибриллятора и непрямой массаж сердца. Используется одновременно внутривенное или внутрисердечное введение Адреналина, а также Лидокаина или Амиодарона.
Источник: cardiograf.com
