Кроме того, ингибиторы АПФ, уменьшая превращение ангиотензина I в ангиотензин II, приводят к повышению содержания ангиотензина I в крови и тканях.
Накопление же ангиотензина I способствует повышенному его превращению в ангиотензин-(1-7), обладающий вазодилатирующим и натрийуретическим действием.
Таким образом, антигипертензивное действие ингибиторов АПФ связано как с уменьшением образования вазоконстрикторных веществ (ангиотензина II, а также норадреналин, аргинин-вазопрессин, эндотелин-1), так и с увеличением образования или уменьшением распада вазодилатирующих веществ (брадикинина, ангиотензина-(1-7), оксид азота, простагландины).
Всего четыре ингибитора АПФ (каптоприл, либензаприл, лизиноприл и ценонаприл) непосредственно обладают биологической активностью.
r />Все другие известные ингибиторы АПФ сами по себе являются неактивными веществами, или пролекарствами.
Лишь после всасывания в ЖКТ в результате гидролиза они превращаются в активные диацидные метаболиты, например, эналаприл превращается в эналаприлат, фозиноприл – в фозиноприлат и т. д.
Таким образом, все ингибиторы АПФ можно разделить на две группы: 1) активные лекарственные формы и 2) пролекарства.
Класс 1. Липофильные лекарства
• Каптоприл (капотен)
Класс II. Липофильные пролекарства
• Подкласс IIА — препараты с преимущественно почечной элиминацией (более60%): беназеприл (лотензин), квинаприл (аккупро) периндоприл (престариум А, гиперник, перинпресс, пренеса) цилазаприл (инхибейс, прилазид) эналаприл, эналаприлат, зофеноприл (зокардис)
• Подкласс IIВ — препараты с двумя основными путями элиминации: моэксиприл (моэкс), рамиприл (тритаце, амприлан, хартил,дилапрел), фозиноприл (моноприл)
• Подкласс IIС — препараты с преимущественно печеночной элиминацией (более 60%): спираприл (квадроприл), трандолаприл (гоптен)
Класс III. Гидрофильные препараты
Лизиноприл (ирумед, диротон, даприл, лизигамма, синоприл) — препарат с высокими нефро- и кардиопротективными свойствами
Наиболее выраженное антигипертензивное действие ИАПФ оказывают на пациентов с повышенной активностью ренин-ангиотензин-альдостероновой системы.
r />Но ИАПФ не могут полностью подавить избыточную активность РААС, т.к. до 70-80% ангиотензина II синтезируется в органах и тканях без участия АПФ с помощью других ферментов (химаза, катепсин и т.д.), а при лечении ИАПФ синтез ангиотензина II может переключаться с АПФ-зависимого пути на химазный.
Это объясняет возможность феномена «ускользания» антигипертензивного эффекта при лечении ИАПФ, особенно на фоне высокосолевой диеты и служит обоснованием для применения препаратов, подавляющих активность ангиотензина II, независимо от пути его образования.
По продолжительности антигипертензивного эффекта ингибиторы АПФ можно разделить на три группы:
- Препараты короткого действия, которые необходимо назначать 2 или 3 раза в сутки (например, каптоприл).
- Препараты со средней продолжительностью действия, которые необходимо принимать не менее 2 раз в сутки (зофеноприл и эналаприл).
- Препараты длительного действия, которые в большинстве случаев обеспечивают круглосуточный контроль за уровнем АД при приеме 1 раз в сутки (квинаприл, лизиноприл, периндоприл, рамиприл, спираприл, трандолаприл, фозиноприл и др.).
Ингибиторы АПФ, как правило, хорошо переносятся больными.
Белые мужчины гораздо лучше переносят длительную терапию ингибиторами АПФ, чем белые женщины, а также негры и китайцы.
• Побочные эффекты, связанные с применением ингибиторов АПФ: специфические и неспецифические.
Специфические
• Нарушение функции почек при лечении ингибиторами АПФ чаще встречается у больных с явной или скрытой патологией почек, включая двусторонние поражения почечных артерий.
• Значительная гиперкалиемия (> 5,5 мэкв/л) нечасто встречается при лечении ингибиторами АПФ у больных с нормальной функцией почек (0%-6%).
• Наряду с почечной недостаточностью факторами риска развития гиперкалиемии у больных, получающих ингибиторы АПФ, считаются одновременное применение солей калия, калийсберегающих диуретиков (амилорида, спиронолактона, триамтерена) и нестероидных противовоспалительных средств (индометацина, диклофенака, сулиндака).
• С другой стороны, совместное применение петлевых и тиазидных диуретиков значительно снижает риск развития гиперкалиемии во время лечения ингибиторами АПФ
• Сухой кашель, по данным литературы, встречается при лечении ингибиторами АПФ с частотой от 1 до 48%.
• Частота кашля при лечении ингибиторами АПФ в значительной мере зависит от пола и расы больных.
• Например, у женщин кашель, связанный с применением ингибиторов АПФ, наблюдается значительно чаще, чем у мужчин (соотношение примерно 7:3).
r />• У некурящих частота кашля примерно вдвое выше, чем у курильщиков.
• По некоторым наблюдениям, периндоприл и фозиноприл реже вызывают развитие сухого кашля, чем каптоприл, лизиноприл и эналаприл.
• Ангионевротический отек (отек Квинке) также является характерным побочным эффектом ингибиторов АПФ.
• Встречается он гораздо реже, чем сухой кашель, — в 0,1-0,5% случаев, однако ангионевротический отек в отличие от кашля может представлять непосредственную угрозу жизни больных.
К неспецифическим побочным эффектам ингибиторов АПФ относят нарушения вкусовых ощущений, лейкопению (нейропению), кожные высыпания, диспептические расстройства, а также единичные случаи повреждения почек и печени и развития анемии.
Противопоказания
Не рекомендуется использовать ингибиторы АПФ в качестве антигипертензивных препаратов при двусторонних стенозах почечных артерий, стенозе артерии единственной функционирующей почки, тяжелой почечной недостаточности (уровень сывороточного креатинина выше 300 мкмоль/л или 3,5 мг/дл), выраженной гиперкалиемии (выше 5,5 ммоль/л), во время беременности и в детском возрасте, а также при индивидуальной гиперчувствительности к этой группе лекарственных препаратов (сухой кашель или ангионевротический отек в анамнезе).
С большой осторожностью ингибиторы АПФ следует применять у больных с облитерирующим атеросклерозом артерий нижних конечностей (из-за частого сочетания атеросклеротических поражений периферических и почечных артерий), распространенным атеросклерозом с поражением коронарных и сонных артерий, умеренной почечной недостаточностью, умеренной гиперкалиемией (от 5 до 5,5 мэкв/л), хроническим активным гепатитом или циррозом печени, а также у женщин детородного возраста (учитывая возможное неблагоприятное влияние препаратов на внутриутробное развитие плода).
4. Антагонисты рецепторов ангиотензина II (Блокаторы рецепторов АТ1)
В действии АII на сосуды различают два механизма – прессорный и депрессорный.
Прессорный механизм опосредуется влиянием АII на рецепторы 1-го типа и приводит к вазоконстрикции, задержке натрия и жидкости, увеличению симпатической активности, снижению тонуса блуждающего нерва, клеточной пролиферации и положительному инотропному эффекту.
Депрессорное действие АII реализуется через стимуляцию рецепторов 2-го типа, что приводит к вазодилатации, особенно выраженной в сосудах головного мозга и почек, натрийуретическому действию, антипролиферативному эффекту, активации кининогена, высвобождению оксида азота и простагландина I2.
Более эффективн.
p;ингибиторы АПФ воздействуют лишь на один из путей образования ангиотензина II, блокаторы АТ1-ангиотензиновых рецепторов действуют как антагонисты ангиотензина II вне зависимости от того, каким образом ангиотензин II образовался.
Следовательно, блокаторы АТ1-ангиотензиновых рецепторов обеспечивают более полную и более селективную блокаду ренин-ангиотензиновой системы.
Во-вторых, действие сартанов более специфично, чем действие ингибиторов АПФ.
Из–за отсутствия влияния на брадикинин-калликреин-кининовую систему главной отличительной чертой БРА оказалась высокая безопасность и малое число побочных эффектов, сравнимое с плацебо. Отсутствие кашля и ничтожно малое количество аллергических реакций являются безусловными преимуществами сартанов перед иАПФ.
Прямой механизм антигипертензивного действия блокаторов АТ1-ангиотензиновых рецепторов связан с ослаблением эффектов ангиотензина II (и ангиотензина III), которые опосредуются АТ1-ангиотензиновыми рецепторами.
Кроме того, блокада рецепторов ангиотензина II приводит к снижению секреции альдостерона, уменьшению реабсорбции натрия и воды в проксимальном сегменте почечных канальцев.
r />Сартаны блокируют только АТ1-рецепторы при сохранении способности циркулирующего АТ II взаимодействовать с АТ2-рецепторами, что сопровождается вазодилатацией, антипролифера цией и способствует дополнительным органопротективным эффектам, а это, в свою очередь, тормозит прогрессирование заболевания.
Блокируя АТ1-рецепторы, АТ1-ангиотензиновые блокаторы уменьшают вызываемую ангиотензином II (и ангиотензином III) артериальную вазоконстрикцию, снижают повышенное гидравлическое давление в почечных клубочках, а также уменьшают секрецию альдостерона, аргинин-вазопрессина, эндотелина-1 и норадреналина.
При длительном применении блокаторы АТ1-ангиотензиновых рецепторов ослабляют пролиферативные эффекты ангиотензина II в отношении кардиомиоцитов и гладкомышечных клеток сосудистой стенки, а также мезангиальных клеток и фибробластов.
• Лозартан (козаар, лориста, лозап, блоктран)
• Валсартан (диован, вальсакор, валз)
• Ирбесартан (апровель)
• Кандесартан (атаканд)
• Эпросартан (теветен)
• Телмисартан (микардис)
• &.
ит,
• Кандесартан, олмесартан и азилсартан – гидролиз в ЖКТ.
Сартаны имеют большую доказательную базу в отношении церебропротекции, нефропротекции и снижения риска сердечно-сосудистых осложнений.
В большом количестве контролируемых исследований показана их способность не только замедлять темпы развития и прогрессирования поражения органов-мишеней (уменьшение гипертрофии левого желудочка, снижение выраженности микроальбуминурии и протеинурии, замедление темпа снижения функции почек, церебропротекция), но и предупреждать органные поражения.
• Одним из важных препарат-специфических аспектов применения сартанов является снижение частоты развития сахарного диабета типа 2.
• Наиболее полно изучены данные эффекты для телмисартана (ONTARGET, 2008), ирбесартана (IRMA, 2001; IDNT, 2003), валсартана (NAVIGATOR, 2010), высоких доз лозартана (RENAAL, 2001; RASS, 2009).
r />• Для трех препаратов – лозартана, валсартана и кандесартана ХСН зарегистрирована как показание для применения.
В то же время ХСН является противопоказанием для назначения телмисартана
• У пациентов с высоким и очень высоким риском развития ССО показано назначение телмисартана даже при высоком нормальном АД. Среди всех БРА только для телмисартана доказана способность снижать частоту развития всех ССО при отличной переносимости лечения.
• Телмисартан имеет самый длительный период полувыведения (более 20 ч) среди всех сартанов, что позволяет пациентам из группы “non-dipper” перейти в прогностически более благоприятную группу “dipper”, с минимальным риском повышения АД в ранние утренние часы и снижением риска развития инсульта.
• Телмисартан эффективнее других антигипертензивных препаратов уменьшает ГЛЖ
• Нефропротекция
• Уменьшает инсулинорезистентность
Телмисартан способствовал не только улучшению антропометрических показателей, но и уменьшению количества и объема жировых отложений
При сравнении телмисартана с другими сартанами были выявлены его преимущества по снижению уровня триглицеридов и повышению уровня ЛПВП
Урикозурическое действие
Снижение активности РААС и СНС
Азилсартан (Эдарби)
В экспериментальных исследованиях было показано, что Эдарби® связывается с рецепторами к ангиотензину более прочно, чем другие БРА (олмесартан, телмисартан, валсартан).
Именно этим объясняется более быстрый, длительный и выраженный антигипертензивный эффект препарата
Олмесартан обладает не только хорошей антигипертензивной эффективностью, способностью снижать артериальную ригидность, улучшать функцию эндотелия сосудов, но и обладает церебропротективными свойствами.
Это позволяет рекомендовать препарат в первую очередь для лечения пожилых больных с АГ, для которых задача сохранения когнитивных функций является одной из приоритетных
В группе олмесартана нормализация АД была достигнута у 75,4% больных, при лечении периндоприлом – у 57,5%
5. Блокаторы a1-адренергических рецепторов
Блокаторы a-адренергических рецепторов представляют собой довольно большую и неоднородную группу лекарственных препаратов, которые с начала 60-х годов используются для лечения различных форм артериальной гипертензии.
Классификация блокаторов a-адренорецепторов
Блокаторы a-адренергических рецепторов разделяют на две основные группы:
- неселективные и
- a1-селективные.
Неселективные (фентоламин) ослабляют эффекты катехоламинов как на a1-, так и на a2-адренергические рецепторы,селективные — избирательно тормозят эффекты катехоламинов на a1-адренорецепторы сосудов и других органов и тканей.
• празозин – пратсиол,минипресс, адверзутен,
• доксазозин – камирен, кардура, тонокардин, артезин, доксапростан)
• теразозин – корнам, сетегис (ДГПЖ)
• тамсулозин – омник (ДГПЖ)
Кроме того, a-адреноблокирующими свойствами обладают некоторые антигипертензивные препараты, которые формально не относятся к группе a-адреноблокаторов.
Так, a1-адреноблокирующее действие обнаружено у двух b-адреноблокаторов (карведилола и проксодолола)
Важное клиническое значение имеют внесосудистые эффекты a1-адреноблокаторов.
Установлено, что селективные блокаторы a1-адренорецепторов могут улучшать липидный состав крови — значительно снижают содержание в крови общего холестерина за счет его атерогенной фракции – холестерина ЛПНП и одновременно повышают уровни ЛПВП. Содержание триглицеридов также снижается при лечении a1-адреноблокаторами.
Влияние a1-адреноблокаторов на липидный состав крови особенно выражено у больных с атерогенными дислипидемиями
a1-адреноблокаторы значительно повышают чувствительность тканей к действию инсулина. Доксазозин, например, вызывает небольшое, но статистически достоверное снижение базальных уровней глюкозы (на 7 мг/дл, или 5%) и инсулина (на 14 ммоль/л, или 17%) у больных ГБ.
В двух клинических исследованиях показано, что a1-адреноблокаторы (в частности, доксазозин) тормозит агрегацию тромбоцитов
Преобладание a1-адренорецепторов в гладкой мускулатуре предстательной железы и шейке мочевого пузыря послужили основанием для использования празозина, а затем и других a1-адреноблокаторов у больных с доброкачественной гиперплазией предстательной железы.
Наклонность к ортостатическим реакциям, которая часто встречается у лиц пожилого возраста и больных с диабетической нейропатией, является противопоказанием для применения a1-адреноблокаторов.
Снижая АД, a1-адреноблокаторы вызывают рефректорную активацию симпатической нервной системы, которая проявляется тахикардией.
Поэтому a1-адреноблокаторов не следует использовать у больных ИБС со стенокардией напряжения без одновременного назначения b-адреноблокаторов, которые предупреждают возникновение рефлекторной тахикардии.
6. Центральные симпатолитики
Гиперактивность СНС является одним из главных механизмов повышения АД и прогностически неблагоприятным признаком у больных ГБ.
Примерно у 30% больных ГБ обнаруживается гиперактивность СНС, которая проявляется не только повышением АД, но и тахикардией, увеличением сердечного выброса, почечной вазоконстрикцией, задержкой жидкости, а также инсулинорезистентностью
• 1 поколение – метилдопа (допегит), гуанфацин (эстулик), резерпин
• 2 поколение – клонидин (клофелин, гемитон)
• 3 поколение (агонисты имидазолиновых рецепторов) – моксонидин (цинт, физиотенз, моксогамма), рилменидин (альбарел)
По современным представлениям, в основе антигипертензивного действия моксонидина и рилменидина лежит агонизм в отношении I1-имидазолиновых рецепторов нейронов, расположенных в вентролатеральных ядрах продолговатого мозга.
Ослабляя гиперактивность СНС, эти агонисты I1-имидазолиновых рецепторов снижают АД и уменьшают ЧСС.
Моксонидин уменьшает активность СНС и тем самым приводит к снижению АД.
Важным достоинством моксонидина является положительное влияние на углеводный и липидный обмены. Моксонидин повышает чувствительность тканей к инсулину за счет улучшения инсулинзависимого механизма транспорта глюкозы в клетки, снижает уровень инсулина, лептина и глюкозы в крови, уменьшает содержание триглицеридов и свободных жирных кислот, повышает уровень ХС ЛПВП.
У пациентов с избыточной массой тела прием моксонидина приводит к снижению веса (МЕRSY).
Моксонидин обладает органопротективным действием: уменьшает ГЛЖ, улучшает диастолическую функцию сердца, когнитивные функции мозга, снижает МАУ.
Моксонидин может быть назначен для лечения АГ у больных с МС или с СД 2 типа в комбинации с ИАПФ или БРА, антагонистами кальция.
Противопоказаниями к назначению моксонидина и рилменидина считаются:
• выраженная психическая депрессия,
• синусовая брадикардия (ЧСС менее 50 в 1 мин),
• синдром слабости синусового узла,
• атриовентрикулярная блокада II-III степени,
• тяжелые заболевания печени,
• тяжелая почечная недостаточность.
В связи с отсутствием клинического опыта рекомендуется не назначать моксонидин и рилменидин женщинам во время беременности и грудного вскармливания.
7. Ингибиторы ренина
Алискирен (расилез) – прямой ингибитор ренина
Секреция ренина почками и активация РААС происходит при снижении ОЦК и почечного кровотока по механизму обратной связи.
Ренин воздействует на ангиотензиноген, в результате этого образуется неактивный декапептид — ангиотензин I (ATI), который с помощью АПФ и, частично, без его участия, преобразуется в активный октапептид ангиотензин II (АТII).
АТII уменьшает секрецию ренина по механизму отрицательной обратной связи. Препараты, ингибирующие РААС (включая ингибиторы ренина), подавляют отрицательную обратную связь, приводя к компенсаторному повышению концентрации ренина в плазме крови.
При лечении ингибиторами АПФ и антагонистами рецепторов ангиотензина II также повышается активность ренина плазмы крови, которая напрямую связана с увеличением риска сердечно-сосудистых заболеваний как у пациентов с нормальным АД, так и у больных артериальной гипертензией.
При применении алискирена в качестве средства монотерапии и в комбинации с другими антигипертензивными средствами нейтрализуется подавление отрицательной обратной связи, в результате снижается активность ренина плазмы крови (у больных с артериальной гипертензией в среднем на 50-80%), а также уровней ATI и АТII
У пациентов с артериальной гипертензией при применении Расилеза в дозе 150 и 300 мг 1 раз/сут отмечается дозозависимое продолжительное снижение как систолического, так и диастолического АД в течение 24 ч, включая ранние утренние часы.
Через 2 недели приема препарата отмечается снижение АД на 85-90% от максимального, гипотензивный эффект сохраняется на достигнутом уровне в ходе длительного (до 1 года) применения.
После прекращения лечения Расилезом отмечается постепенное возвращение АД к исходному уровню в течение нескольких недель, без развития синдрома отмены и повышения активности ренина плазмы крови.
Через 4 недели с момента отмены Расилеза уровень АД остается достоверно ниже в сравнении с плацебо.
При применении препарата впервые не наблюдается гипотензивной реакции (эффекта первой дозы) и рефлекторного увеличения ЧСС в ответ на вазодилатацию.
При применении Расилеза в виде монотерапии и в комбинации с другими антигипертензивными препаратами чрезмерное снижение АД наблюдается в 0.1% и 1% случаев соответственно.
Комбинированная терапия Расилезом с ингибиторами АПФ, антагонистами рецепторов ангиотензина II , блокаторами кальциевых каналов и диуретиками хорошо переносится пациентами и позволяет достичь дополнительного снижения АД.
Противопоказания
• Тяжелые нарушения функции почек (сывороточный креатинин >150 мкмоль/л для женщин и >177 мкмоль/л для мужчин и/или скорость клубочковой фильтрации < 30 мл/мин).
• Нефротический синдром.
• Реноваскулярная гипертензия.
• Регулярное проведение процедуры гемодиализа.
• Нарушения функции печени тяжелой степени
• Детский и подростковый возраст до 18 лет.
• Повышенная чувствительность к компонентам препарата.
• С осторожностью следует назначать препарат пациентам с односторонним или двусторонним стенозом почечных артерий или стенозом артерии единственной почки, сахарным диабетом, сниженным ОЦК, гипонатриемией, гиперкалиемией или пациентам после трансплантации почки. Безопасность применения Расилеза у больных с двусторонним стенозом почечных артерий или стенозом артерии единственной почки не установлена.
Побочное действие
• Безопасность применения Расилеза оценивалась более чем у 7800 пациентов.
• При применении препарата в дозе до 300 мг общая частота нежелательных реакций была сходной с таковой при использовании плацебо. Нежелательные реакции в целом были умеренно выражены, носили временный характер и редко требовали прекращения терапии препаратом. Наиболее часто при применении Расилеза у пациентов наблюдалась диарея.
• При применении препарата не отмечалось повышения частоты развития сухого кашля, характерного для ингибиторов АПФ. Частота развития сухого кашля на фоне лечения Расилезом (0.9%) была сходной с таковой при приеме плацебо (0.6%).
• Со стороны пищеварительного тракта: часто — диарея.
• Дерматологические реакции: иногда — кожная сыпь.
• Со стороны лабораторных показателей: редко — на фоне монотерапии наблюдалось незначительное снижение концентрации гемоглобина и гематокрита (в среднем на 0.05 ммоль/л и 0.16% соответственно), не требовавшее отмены лечения (снижение концентрации гемоглобина и гематокрита наблюдается также при применении других препаратов, влияющих на РААС, в частности ингибиторов АПФ и антагонистов рецепторов ангиотензина II), незначительное повышение концентрации калия в сыворотке крови (0.9% в сравнении с 0.6% при приеме плацебо).
• Не наблюдалось клинически значимых изменений показателей общего холестерина, ЛПВП , а также триглицеридов, глюкозы или мочевой кислоты натощак.
• Аллергические реакции: в отдельных случаях — ангионевротический отек.
Комбинированная терапия
• Следует использовать два препарата для начальной терапии, если значение АД превышает целевое на 20/10 мм рт. ст. (т.е. > 160/100 мм рт. ст. для пациентов с неосложненной гипертензией или > 150/90 мм рт. ст. для лиц с СД и другими сопутствующими заболеваниями).
• Лечение пациентов с АГ 1 степени часто целесообразно начать с монотерапии.
• Однако последние данные позволяют предположить, что преимущества начальной комбинированной терапии могут распространяться и на пациентов с АГ 1 степени.
Нежелательные явления антигипертензивных средств и возможности их устранения
Источник: provizor24.ru
Показания к применению
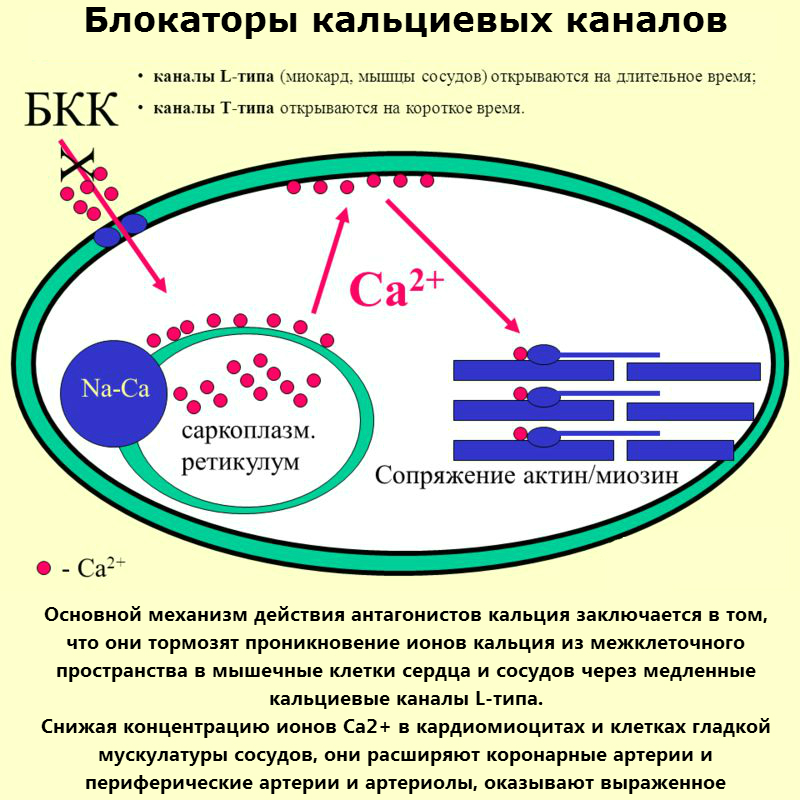
Перечень применения БКК достаточно широкий. Основными патологиями, при которых назначают данные лекарственные средства, являются:
- Артериальная гипертензия. Это заболевание – основное показание к применению антагонистов кальция. Это обусловлено тем, что основным действием этих лекарственных средств считается именно гипотензивный эффект.
- Различные вариации стенокардии, кроме нестабильной формы.
- Наджелудочковые аритмии. В целом, возможно применение таких препаратов при различных нарушениях сердечного ритма.
- Гипертрофическая кардиомиопатия различной этиологии.
- Болезнь Рейно.
- Мигрень.
- Энцефалопатия.
- Нарушения мозгового кровообращения.
- Алкоголизм.
- Болезнь Альцгеймера.
- Старческий делирий.
- Хорея Гентингтона.
Кроме того, некоторые представители обладают антигистаминным эффектом, что делает возможным их применение при аллергических реакциях. Так, например, Циннаризин используется при крапивнице и для устранения зуда.
Применение препаратов, блокирующих кальциевые каналы, при вышеперечисленных заболеваниях базируется на том, что они обладают сосудорасширяющим эффектом. Спазм сосудов сопровождает практически все патологии сердечно-сосудистой системы, что вызывает нарушение кровообращения в тканях и гибель клеток.
Кроме этого, блокировка поступления в ткани кальция прерывает механизм отмирания клеток головного мозга, что наблюдается при инсультах, а также острых нарушениях кровообращения. Применение этих препаратов в первые часы заболевания дает возможность предотвратить развитие стойких нарушений со стороны центральной нервной системы, таких как параличи и парезы.
Мнение эксперта
Тем не менее применение блокаторов кальциевых каналов при острых нарушениях мозгового кровообращения в настоящее время ограничено использованием нимодипина при субарахноидальном кровоизлиянии с целью предотвращения вторичной ишемии головного мозга вследствие спазма сосудов. Польза от БМКК при других видах нарушений мозгового кровообращения не была доказана, поэтому в таких ситуациях эти препараты применять не рекомендуется.
Эксперт портала, врач первой категории Тарас Невеличук.
На сегодняшний день стали активно изучать использование блокаторов кальциевых каналов для лечения тяжелых заболеваний центральной нервной системы, таких как болезнь Альцгеймера и хорея Гентингтона. Это обусловлено тем, что последнее поколение препаратов обладает психотропным действием, а также защищает клетки головного мозга от воздействия различных негативных факторов. Считается, что регулярный прием блокаторов кальциевых каналов дает возможность существенно продлить срок отсутствия симптомов при болезни Альцгеймера.
Состав
 Состав блокаторов кальциевых каналов варьируется. Это обусловлено отношением к различным химическим группам. Наряду с наличием основного действующего вещества, в состав этих таблеток входят вспомогательные вещества. Эти компоненты необходимы для формирования лекарственной формы.
Состав блокаторов кальциевых каналов варьируется. Это обусловлено отношением к различным химическим группам. Наряду с наличием основного действующего вещества, в состав этих таблеток входят вспомогательные вещества. Эти компоненты необходимы для формирования лекарственной формы.
Кроме того, выпускаются комбинированные препараты, которые имеют в своем составе, кроме антагонистов кальция, еще и вещества, относящиеся к другим терапевтическим группам. Чаще всего такие препараты комбинируют с нитратами, что широко применяется в кардиологии для лечения стенокардии и кардиомиопатии.
Выпускаются эти препараты в виде таблеток для перорального и сублингвального применения, быстрорастворимых капсул и растворов для внутривенного введения. Стоит отметить, что скорость проявления терапевтического эффекта зависит как от вида БМКК, так и от формы выпуска и пути введения.
Так, наиболее быстро наблюдается снижение артериального давления при введении некоторых препаратов в вену. Особенностью инъекции является то, что препарат нужно вводить очень медленно, чтобы не возникли тяжелые нарушения со стороны сердечной мышцы.
Сублингвальные таблетки рассасывают под языком. Благодаря хорошему кровоснабжению слизистой оболочки ротовой полости, активные вещества быстро всасываются в кровеносное русло и распространяются по организму.
Наиболее долго нужно ждать эффекта при использовании пероральных таблеток. После их приема эффект наступает спустя 30-40 минут (а иногда и позднее), что обусловлено наличием в ЖКТ пищи и длительной выработки ферментов для активации веществ, содержащихся в таблетке.
Преимущества
Основное преимущество антагонистов кальция в лечении заболеваний сердечно-сосудистой системы в том, что эти препараты оказывают одновременно несколько эффектов, способствуя нормализации кровообращения и расширению просвета сосудистого русла.
То есть, помимо того, что блокаторы кальциевых каналов приводят к расширению сосудов, они еще имеют ряд действий, среди которых выделяют:
- Усиление выработки мочи. Мочегонный эффект способствует скорейшему снижению артериального давления, что достигается в результате снижения обратного всасывания ионов натрия в почечных канальцах.
- Угнетение сократительной функции сердечной мышцы. Слабые сердечные сокращения приводят к снижению систолического давления, которое характеризует силу сокращения сердца.
- Антиагрегантное действие. Одним из основных явлений, которое наблюдается при нарушении кровоснабжения и спазме сосудов, считается образование тромбов. Основной механизм, который этому способствует – это агрегация тромбоцитов. То есть, кровяные тельца слипаются между собой, образуя тромбы.
Такие терапевтические эффекты позволяют быстро и эффективно снизить давление, а также снижают риск развития таких опасных осложнений, как инфаркт миокарда и инсульт. Стоит отметить, что такие осложнения часто встречаются при гипертонической болезни.
Применение
 Блокаторы кальциевых каналов применяют в зависимости от диагноза, на основе которого проводилось назначение, а также выбора конкретного препарата. Самостоятельное использование этих лекарственных средств запрещено, так как их неправильное применение может вызвать отравление или развитие нежелательных эффектов.
Блокаторы кальциевых каналов применяют в зависимости от диагноза, на основе которого проводилось назначение, а также выбора конкретного препарата. Самостоятельное использование этих лекарственных средств запрещено, так как их неправильное применение может вызвать отравление или развитие нежелательных эффектов.
Перед использованием необходимо пройти полноценное обследование, целью которого является выявление диагноза для назначения и наличия сопутствующих патологий, которые могут быть противопоказаниями к применению.
Наиболее распространенные схемы лечения артериальной гипертензии следующие.
- Нифедипин принимают от 5 до 10 мг по 4 раза в сутки (этот препарат чаще всего используют с целью быстрого снижения АД).
- Амлодипин, Исрадипин, Фелопидин назначаются по 2,5 мг. Если желаемый эффект не наблюдается, то постепенно дозу могут повышать до 10 мг. Фелопидин разрешено принимать по 2 раза в день, а другие представители принимаются не более одного раза в день, так как обладают высоким токсическим действием на организм.
- Дозировка Верапамила варьируется от 40 до 120 мг на один прием. Она повышается постепенно до тех пор, пока не появится стойкий терапевтический эффект. При развитии гипертонического криза возможно внутривенное введение Верапамила. Стоит крайне осторожно вводить этот препарат, под контролем гемодинамических показателей. Это средство чаще используют для лечения наджелудочковых нарушений сердечного ритма, а не при артериальной гипертензии.
- Галлопамил. Этот препарат назначают по 50 мг на один прием. Суточная доза не должна превышать 200 мг, а лучше, если она будет составлять 100 мг, то есть назначают два приема препарат в сутки.
При других патологиях блокаторы кальциевых каналов назначаются сугубо индивидуально, с учетом возраста, пола и наличия других заболеваний у человека.
Критерием эффективности лечения антагонистами кальция является стойкое снижение артериального давления. Кроме того, необходимо контролировать работу сердца, в особенности при лечении Верапамилом и его производными. Для этого регулярно проводится обследование с помощью ЭКГ, в результатах которого можно выявить функциональные нарушения.
Противопоказания
 Основными противопоказаниями к применению антагонистов кальция являются такие заболевания и состояния:
Основными противопоказаниями к применению антагонистов кальция являются такие заболевания и состояния:
- Острый инфаркт миокарда. Это острое заболевание является абсолютным и одним из важнейших противопоказаний, так как применение этих препаратов повышает риск летального исхода.
- Нестабильная стенокардия.
- Пониженное артериальное давление.
- Тахикардия (для группы нифедипина). Дигидропиридиновые блокаторы кальциевых каналов приводят к рефлекторному повышению частоты сердечных сокращений, что связано с понижением давления. Наличие ускоренного сердечного ритма может стать причиной серьезных нарушений в работе сердца.
- Брадикардия (для группы верапамила).
- Хроническая и острая сердечная недостаточность. Наличие у пациентов сердечной недостаточности требует исключения применения антагонистов кальция, так как оно может стать причиной перехода состояния в стадию декомпенсации. В такой ситуации может развиться отек легкого, другие опасные осложнения.
- Период беременности и кормления грудь.
- Дети до 14 лет. В редких случаях разрешено применение Верапамила у детей, но это требует особого подхода к выбору дозировки.
- Индивидуальная непереносимость препарата.
- Заболевания печени и почек, которые сопровождаются недостаточностью их функции.
Кроме того, при назначении препаратов необходимо учитывать побочные действия, среди которых выделяют:
- развитие периферических отеков, которые вызваны расширением сосудистого русла;
чувство жара в конечностях и области лица; - головные боли;
- тахикардия (рефлекторная реакция на снижение тонуса сосудов при приеме препаратов из группы нифедипина);
- брадикардия (чаще всего в ответ на введение верапамила);
- запоры.
Кроме того, должно учитываться взаимодействие с другими лекарственными группами. Так, категорически запрещено использовать некоторые блокаторы кальциевых каналов (например, верапамил, дилтиазем) с сердечными гликозидами, β-блокаторами, Новокаинамидом и противосудорожными средствами.
Помимо этого, наблюдается усиление побочных эффектов при использовании антагонистов кальция вместе с нестероидными противовоспалительными средствами и сульфаниламидными препаратами.
Разрешено сочетать эту группу лекарственных средств с такими препаратами:
- Ингибиторы АПФ.
- Нитраты.
- Мочегонные средства.
В некоторых ситуациях препарат может быть отменен в результате его неэффективности у данного пациента, что требует пересмотреть выбор и назначить препарат с другим механизмом действия.
Источник: clinica-opora.ru
 |
Антагонисты кальция – группа препаратов, основным свойством которых является способность тормозить ток кальция внутрь гладкомышечных клеток через специальные каналы, называемые “медленными кальциевыми каналами”, в силу чего эти препараты именуются также блокаторами кальциевого входа (calcium entry blockers). Антагонисты кальция очень широко используются в кардиологии при лечении самых различных заболеваний, создание этих препаратов —одно из значительных достижений фармакологии конца ХХ века.
Термин “антагонисты кальция” был впервые предложен Флекенштейном в 1969 году для обозначения фармакологических свойств препаратов, которые обладали одновременно коронарным вазодилатирующим и отрицательным инотропным эффектом [1]. Действие этих препаратов на миокард очень напоминало признаки дефицита кальция, описанные Рингером в 1882 г. [2]. Первый представитель антагонистов кальция — верапамил — был синтезирован раньше, в 1959 г., доктором Фердинандом Денжелом и носил название D 365. Некоторое время его называли ипровератрилом, и лишь впоследствии он получил наименование “верапамил”. Первоначально верапамилу приписывали свойства бета-адреноблокатора, и лишь в 1964 г. было впервые доказано, что верапамил способен ингибировать процессы возбуждения и сокращения, вызванные ионами кальция. В 1967 г. в Германии был синтезирован еще один антагонист кальция — нифедипин, а в самом начале 70-х в Японии — дилтиазем. Эти три препарата и в настоящее время остаются наиболее широко используемыми антагонистами кальция.
- Классификация антагонистов кальция и основные фармакологические свойства
Препараты из группы антагонистов кальция достаточно сильно различаются между собой по химической структуре, фармакокинетике и фармакологическим свойствам. Три названных выше препарата входят в три различные подгруппы антагонистов кальция. Верапамил относится к производным фенилалкиламина, нифедипин — к производным дигидропиридина, дилтиазем — к производным бензотиазепина.
В фармакологических свойствах верапамила преобладает влияние на сердце: он обладает отрицательным инотропным действием (то есть ухудшает сократимость миокарда), отрицательным хронотропным действием (ухудшает атриовентрикулярную проводимость). Вазодилатирующие свойства верапамила выражены в меньшей степени, чем у препаратов из группы дигидропиридина. В фармакологических свойствах нифедипина, напротив, преобладает эффект периферической вазодилатации, его действие на миокард и на проводящую систему сердца в терапевтических дозах практически отсутствует. Дилтиазем по фармакологическим свойствам больше напоминает верапамил, однако его отрицательное ино- и хронотропное действие выражены несколько меньше, а вазодилатирующее действие — несколько больше, чем у верапамила.
Фармакологические свойства антагонистов кальция, как оказалось, зависят не только от того, какой именно препарат этой группы назначается, но и от того, в какой лекарственной форме он используется. Особенно характерна эта закономерность для производных дигидропиридина. Так, нифедипин, использующийся в виде так называемых быстрораспадающихся капсул (в России такая лекарственная форма известна под названием адалат), очень быстро попадает в кровь и способен быстро оказать фармакологическое действие, при этом, однако, он может вызвать избыточную вазодилатацию, что приводит к повышению тонуса симпатической нервной системы. Последнее обстоятельство в значительной степени определяет побочные и нежелательные эффекты этого препарата. При использовании лекарственных форм нифедипина пролонгированного действия нарастание концентрации препарата происходит постепенно, поэтому повышения тонуса симпатической нервной системы практически не наблюдается, соответственно значительно меньше вероятность появления побочных эффектов.
Учитывая описанные выше закономерности, в последнее время антагонисты кальция стали классифицировать не только по химической структуре, но и по продолжительности действия. Появились так называемые антагонисты кальция второго поколения, обладающие пролонгированным эффектом. Продление эффекта может осуществляться либо за счет использования специальных лекарственных форм (например, препаратов нифедипина продленного действия, в частности, появившийся в последнее время в России нифедипин-ГИТС), либо за счет применения препаратов иной химической структуры, обладающих способностью более длительно циркулировать в крови (например, амлодипин). Классификация антагонистов кальция, учитывающая как химическую структуру препаратов, так и продолжительность их действия, представлена в табл. 1.
| Группа антагонистов кальция |
Первое поколение |
Второе поколение |
|
| Дигидропиридины | Нифедипин | Нифедипин SR, нифедипин-ГИТС |
Фелодипин, никардипин, израдипин, нимодипин, низолдипин, амлодипин |
| Бензотиазепины | Дилтиазем | Дилтиазем SR | |
| Фенилалкиламины | Верапамил | Верапамил SR | |
Говоря о классификации антагонистов кальция, нельзя не упомянуть о том, что в последнее время их стали подразделять на две большие группы в зависимости от влияния на частоту сердечных сокращений. Дилтиазем и верапамил относят к так называемым “урежающим ритм” антагонистам кальция (heart rate-lowering calcium antagonists). В другую группу входят нифедипин и все остальные производные дигидропиридина, увеличивающие или не изменяющие частоту сердечных сокращений. Такая классификация оправдана с клинической точки зрения, поскольку при ряде заболеваний урежение сердечного ритма способно оказать благоприятное влияние на прогноз заболевания (например, у больных после перенесенного инфаркта миокарда), а учащение сердечного ритма может оказать противоположное действие.
- Значение знаний о фармакокинетике и фармакодинамике антагонистов кальция для клинициста
Практическим врачам необходимо помнить о том, что на особенности клинического применения антагонистов кальция в определенной степени влияют их фармакокинетические свойства. Так, нифедипин не обладает способностью накапливаться в организме, поэтому при регулярном применении в одной и той же дозировке его действие (как основное, так и побочное) не становится сильнее. Верапамил, напротив, при регулярном использовании накапливается в организме, это может привести к усилению как его терапевтического действия, так и к появлению побочных эффектов. Дилтиазем тоже может накапливаться в организме, но в меньшей степени, чем верапамил.
Следует иметь в виду и возможность фармакокинетического взаимодействия антагонистов кальция с некоторыми другими препаратами. Наибольшую клиническую значимость, по-видимому, имеет способность верапамила увеличивать концентрацию дигоксина в крови, что нередко приводит к появлению побочных действий последнего. Поэтому при добавлении к терапии верапамила у больного, получающего дигоксин, доза дигоксина должна быть предварительно уменьшена. Дилтиазем взаимодействует с дигоксином в значительно меньшей степени, чем верапамил, а взаимодействие нифедипина и дигоксина, по-видимому, не имеет клинической значимости.
Практически для всех антагонистов кальция характерно изменение фармакокинетики с возрастом. Отмечено, что у пожилых больных снижается клиренс нифедипина, верапамила и дилтиазема и увеличивается период полувыведения этих препаратов, соответственно увеличивается частота их побочных эффектов. Для амлодипина также характерно снижение клиренса в пожилом возрасте. Поэтому пожилым больным требуется особенно тщательный подбор дозы всех антагонистов кальция, причем начальные их дозы должны быть, как правило, меньше, чем обычно назначаемые.
Наличие почечной недостаточности не оказывает существенного влияния на фармакокинетику верапамила и дилтиазема. При использовании нифедипина у больных с почечной недостаточностью, напротив, возможно увеличение периода полувыведения этого препарата и, как следствие, появление побочных эффектов. При печеночной недостаточности изменяется фармакокинетика практически всех антагонистов кальция. Сообщалось о возможности возрастания концентраций этих препаратов у больных с циррозами печени до токсического уровня [3].
Не следует забывать и о возможности фармакодинамического взаимодействия антагонистов кальция с рядом других препаратов. Так, при совместном назначении верапамила или дилтиазема с бета-адреноблокаторами может суммироваться отрицательное инотропное действие этих препаратов, что нередко приводит к значительному ухудшению функции левого желудочка. Совместное применение нифедипина и бета-адреноблокатора, напротив, вполне оправданно, поскольку при этом нивелируются нежелательные эффекты обоих этих препаратов. Нифедипин, как правило, не следует назначать совместно с нитратами, поскольку такая комбинация может привести к избыточной вазодилатации, значительному снижению артериального давления и появлению побочных действий.
- Применение в клинике
Основные показания к назначению антагонистов кальция представлены в табл. 2. Следует заметить, что по ряду вопросов, связанных с применением антагонистов кальция в клинике, существуют противоречивые суждения; некоторые причины этих противоречий будут рассмотрены ниже.
| Заболевание | Нифедипин | Верапамил | Дилтиазем |
| Стабильная стенокардия напряжения | + | + | + |
| Вазоспастическая стенокардия | + | + | + |
| Нестабильная стенокардия | ! | + | + |
| Острый инфаркт миокарда | ! | + | + |
| Артериальная гипертония | + | + | + |
| Застойная сердечная недостаточность | ± | ± | ± |
| Гипертрофическая кардиомиопатия | ± | + | + |
| Суправентрикулярные аритмии | — | + | + |
| Условные обозначения: “+” – препарат эффективен; “” – препарат неэффективен; “!” – применение препарата может дать отрицательный эффект; “±” – данные о применении препарата противоречивы. |
|||
Стабильная стенокардия напряжения. Все антагонисты кальция обладают антиангинальным действием, то есть способностью предупреждать возникновение приступов стенокардии. Они повышают переносимость больными физической нагрузки, снижают потребность в приеме нитроглицерина. Эффективность трех основных антагонистов кальция при стабильной стенокардии напряжения примерно одинакова. По выраженности антиангинального эффекта в целом антагонисты кальция практически не уступают нитратам и несколько превосходят бета-адреноблокаторы.
Как известно, эффективность всех антиангинальных препаратов подвержена значительным индивидуальным колебаниям. Антагонисты кальция в этом плане не являются исключением. У некоторых больных они могут обладать слабой эффективностью, у других, напротив, по выраженности эффекта превосходить остальные антиангинальные препараты. В специальном исследовании, целью которого было выбрать для каждого больного стабильной стенокардией напряжения наиболее эффективный антиангинальный препарат, было показано, что нифедипин примерно для 20% больных был самым эффективным препаратом, то есть превосходил по выраженности эффекта нитраты и бета-адреноблокаторы [4].
| Термин “антагонисты кальция” был впервые предложен Флекенштейном в 1969 году для обозначения фармакологических свойств препаратов, которые обладали одновременно коронарным, вазодилатирующим и отрицательным инотропным эффектом |
Иными словами, в ряде случаев нифедипин может рассматриваться как препарат выбора при лечении стенокардии. Кроме того, бывают ситуации, когда нифедипин является препаратом выбора еще и потому, что противопоказан прием других антиангинальных препаратов (например, в случаях, когда противопоказан прием бета-адреноблокаторов и урежающих ритм антагонистов кальция при нарушениях атриовентрикулярной проводимости или когда эти препараты дают побочные эффекты). Об этом факте часто забывают, когда предлагают отказаться от приема нифедипина вообще вследствие возможности проявления его побочных действий.
Вазоспастическая стенокардия. Все антагонисты кальция обладают выраженным эффектом у больных с вазоспастической стенокардией. Интересно, что целесообразность использования антагонистов кальция при этом заболевании не оспаривается даже ярыми противниками данных препаратов. Как показывают результаты проведенных исследований, все антагонисты кальция обладают примерно равной эффективностью в отношении предупреждения приступов вазоспастической стенокардии. Интересны, однако, результаты недавно проведенного опроса 100 кардиологов Европы — большинство из них предпочитает назначать при этой патологии препараты из группы дигидропиридинов и, в частности, нифедипин [5].
Нестабильная стенокардия. Результаты применения антагонистов кальция при нестабильной стенокардии оказались не столь обнадеживающими, как предполагалось ранее. Еще в середине 80-х годов, в исследовании HINT (Holland Interuniversity Nifedipine/Metoprolol Trial), было показано, что назначение нифедипина больным нестабильной стенокардией приводило к увеличению частоты развития инфаркта миокарда (в связи с этим исследование было прервано досрочно). Вместе с тем при назначении нифедипина в комбинации с метопрололом отрицательного влияния нифедипина на прогноз нестабильной стенокардии выявлено не было. Если же нифедипин назначался больным, которые ранее получали бета-адреноблокаторы, то он даже уменьшал вероятность развития инфаркта миокарда [6].
Применение урежающих ритм антагонистов кальция при нестабильной стенокардии дало более обнадеживающие результаты. В ряде исследований было показано, что применение верапамила и дилтиазема при нестабильной стенокардии не менее эффективно, чем применение бета-адреноблокаторов. Недавно были опубликованы результаты исследования, в котором было продемонстрировано, что назначение дилтиазема внутривенно при нестабильной стенокардии было значительно более эффективно, чем внутривенное введение нитроглицерина [7].
Острый инфаркт миокарда. Теоретически антагонисты кальция должны оказывать положительный эффект при остром инфаркте миокарда — такое их действие было доказано в ряде экспериментальных исследований. Однако на практике результаты применения антагонистов кальция при остром инфаркте миокарда оказались не столь удачными. Еще в начале 80-х годов были проведены крупные рандомизированные исследования, по данным которых нифедипин не оказывал заметного влияния на величину инфаркта миокарда [8, 9]. Чуть позже выяснилось, что применение нифедипина может даже способствовать ухудшению прогноза при остром инфаркте миокарда.
Применение верапамила в остром периоде инфаркта миокарда, по данным большинства исследований, также не влияло на размеры инфаркта. Если же верапамил назначался в более поздние сроки (через одну-две недели после возникновения острого инфаркта миокарда), то его назначение улучшало прогноз заболевания и достоверно снижало вероятность развития повторного инфаркта миокарда [10]. Таким же действием обладал и дилтиазем. Отмечено, кроме того, что назначение верапамила и дилтиазема заметно улучшало прогноз заболевания при остром инфаркте миокарда в том случае, если они назначались больным без признаков застойной сердечной недостаточности; при наличии же последних назначение верапамила и дилтиазема существенно ухудшало прогноз жизни больных.
Таким образом, при остром инфаркте миокарда антагонисты кальция должны назначаться строго дифференцированно. Следует избегать назначения этих препаратов в первые дни заболевания, в дальнейшем урежающие ритм антагонисты кальция (верапамил и дилтиазем) могут оказаться весьма полезными, особенно в тех случаях, когда противопоказан прием бета-адреноблокаторов. Применение нифедипина при остром инфаркте миокарда, видимо, возможно только в комбинации с бета-адреноблокаторами и лишь в тех случаях, когда у больного имеются приступы стенокардии, не поддающиеся лечению другими антиангинальными препаратами.
Артериальная гипертония. В ряде исследований была убедительно продемонстрирована способность нифедипина быстро и надежно снижать артериальное давление у больных с артериальной гипертонией, в том числе выраженной. Важно, что при этом нифедипин не вызывает ортостатической гипотонии. Быстрота действия нифедипина делает его незаменимым средством для купирования гипертонических кризов.
Нифедипин при лечении артериальной гипертонии хорошо сочетается с диуретиками, бета-адреноблокаторами, а также с ингибиторами фермента, превращающего ангиотензин. Использование нифедипина в комбинациях с перечисленными выше препаратами позволяет использовать меньшие его дозы и, следовательно, уменьшить риск побочных эффектов. Эффективным и удобным оказалось использование лекарственных форм нифедипина пролонгированного действия при артериальной гипертонии. При использовании этих лекарственных форм заметно меньшей оказалась и частота побочных эффектов.
Весьма эффективны при артериальной гипертонии верапамил и дилтиазем. В ряде исследований было показано, что эти препараты по эффективности не уступают бета-адреноблокаторам и ингибиторам фермента, превращающего ангиотензин.
Очень важно, что использование антагонистов кальция при артериальной гипертонии способствует регрессии гипертрофии левого желудочка. По этому действию антагонисты кальция превосходят такие гипотензивные препараты, как диуретики и бета-адреноблокаторы, и уступают лишь ингибиторам фермента, превращающего ангиотензин.
Сердечная недостаточность. Пожалуй, результаты использования антагонистов кальция при этой патологии наиболее противоречивы. Ранее предлагалось использовать нифедипин для лечения сердечной недостаточности, учитывая наличие у этого препарата вазодилатирующих свойств, однако убедительных данных, свидетельствующих о его эффективности, получено не было. Лишь применение амлодипина дало весьма обнадеживающие результаты.
Урежающие ритм антагонисты кальция способны достаточно заметно ухудшить функцию миокарда в том случае, если она исходно нарушена, поэтому их применение у больных с сердечной недостаточностью долгое время считалось противопоказанным. Недавно было доказано, однако, что дилтиазем, назначаемый в дополнение к обычной терапии у больных застойной кардиомиопатией, существенно улучшал показатели функции сердца и общее состояние больных, а также увеличивал переносимость физической нагрузки, при этом не оказывая отрицательного влияния на прогноз жизни больных [11].
- Побочные действия антагонистов кальция
Как и любые другие препараты, антагонисты кальция имеют побочные действия. Причем последние довольно сильно различаются у разных препаратов, как и фармакологические свойства. Лишь возникновение отеков на ногах характерно при назначении всех антагонистов кальция; чаще всего оно наблюдается при применении производных дигидропиридина.
Побочные эффекты дигидропиридиновых антагонистов кальция чаще всего связаны с избыточной вазодилатацией, они заключаются в появлении чувства жара, покраснении кожных покровов (в основном на лице), появлении головной боли, значительном снижении артериального давления. Урежающие ритм антагонисты кальция чаще вызывают нарушения атриовентрикулярной проводимости, они могут ухудшать также сократимость левого желудочка.
- Проблема безопасности длительной терапии антагонистами кальция
Как отмечалось выше, уже с начала 80-х годов антагонисты кальция приобрели большую популярность и стали очень широко использоваться при самых разнообразных заболеваниях. Однако в середине 90-х годов достаточно неожиданно появились “сенсационные” сообщения об опасности их применения и даже призывы отказаться от них вообще [14]. По вопросу целесообразности и безопасности использования антагонистов кальция возникла ожесточенная дискуссия, остроту которой придавала борьба за влияние на фармацевтическом рынке.
В нашей стране эта дискуссия приобрела абсолютно ненаучный характер. В печати появился ряд статей, например, “Лекарства, которые убивают” или “Опасные лекарства”. В последней статье (“Московская правда”, 22 ноября 1996 г.), в частности, прямо утверждалось, что “кардиологи должны срочно изъять из практики популярные и широко рекламируемые препараты, такие как коринфар… Они не только дают мощные и нежелательные побочные эффекты, но и просто-напросто увеличивают смертность”. Следствием всего этого стали панические настроения среди больных, получавших антагонисты кальция, и внезапное прекращение их приема многими больными. В журнале “Терапевтический архив” сообщалось о ряде случаев развития острого инфаркта миокарда, последовавшего вслед за резкой отменой нифедипина, что лишний раз доказало наличие у этого препарата синдрома отмены.
На самом деле никаких принципиально новых данных относительно безопасности применения антагонистов кальция в середине 90-х годов получено не было. Как отмечалось выше, возможность отрицательного влияния нифедипина на прогноз жизни больных нестабильной стенокардией и острым инфарктом миокарда была обнаружена в середине 80-х годов. Проишемическое действие нифедипина, которому в значительной степени приписывались его отрицательные свойства, также не стало открытием, поскольку было обнаружено еще в 1978 году, т. е. практически сразу же, как только началось широкое использование этого препарата в клинике [15].
О возможности отрицательного влияния верапамила и дилтиазема на прогноз жизни больных в острой стадии инфаркта миокарда, особенно в том случае, если эти препараты назначались больным с признаками застойной сердечной недостаточности, также было известно достаточно давно.
Все эти нежелательные эффекты антагонистов кальция вовсе не стали тогда поводом к отказу от использования этих препаратов, они позволили лишь уточнить показания к их назначению.
В отношении же больных со стабильным течением ИБС в настоящее время нет никаких оснований считать применение антагонистов кальция опасным. В последние несколько лет были опубликованы результаты ряда исследований, свидетельствующие об отсутствии отрицательного влияния антагонистов кальция на прогноз жизни таких больных. Так, недавно опубликованы результаты исследования, проводившегося в Израиле, в котором ретроспективно оценили результаты длительного наблюдения (в среднем 3,2 года) за 11575 больными ИБС. Примерно половина этих больных получала антагонисты кальция, другая половина их не получала. Анализ показал, что никаких различий в смертности и частоте осложнений ИБС между двумя группами больных не было [16].
Недавно были закончены два крупных контролируемых рандомизированных исследования, выполненных у больных ИБС со стабильной стенокардией напряжения, в которых также была подтверждена эффективность и безопасность антагонистов кальция. В исследовании TIBET было продемонстрировано, что назначение нифедипина-ретард было не менее эффективным, чем назначение атенолола в отношении повышения переносимости физической нагрузки, уменьшения количества эпизодов ишемии миокарда. Не было отмечено и какого-либо отрицательного влияния нифедипина на прогноз жизни больных [17]. В исследовании APSIS было показано, что применение верапамила было не менее эффективным, чем назначение метопролола в отношении устранения симптомов стенокардии, и давало равноценный результат в отношении прогноза заболевания [18].
- Заключение
Таким образом, антагонисты кальция являются высокоэффективными препаратами, действие которых доказано более чем 20-летним опытом их применения в клинике. Безусловно, эти препараты не являются универсальными средствами лечения всех заболеваний (таких препаратов в принципе не существует). Наличие у антагонистов кальция побочных и нежелательных действий диктует необходимость дифференцированного подхода как к назначению антагонистов кальция вообще, так и к выбору конкретного препарата из этой группы.
Опыт применения антагонистов кальция убедительно демонстрирует верность принципа дифференцированной терапии ИБС. Только стремясь лечить не болезнь вообще по стандартной схеме, а конкретного больного, учитывая все многообразие проявлений болезни и обладая знаниями о клинической фармакологии используемых препаратов, можно рассчитывать на успех.
Литература
1. Fleckenstein A., Tritthart H., Fleckenstein B., Herbst A., Grun G. Eine neue Gruppe kompetitiver Ca++ -Antagonisten (Iproveratril, D6000, Prenylamin) mit starken Hemeffekten auf die elektromekanische Koppelung im Warmbluter-myocard // Pflugers Arch 1969: 307: R25.
2. Ringer S. A further contribution regarding the influence of the different constituents of the blood on the contraction of the heart // J. Physiol. Lond. 1882; 4: 29-42.
3. Echizen H., Eichelbaum M. Clinical pharmacokinetics of verapamil, nifedipine and diltiazem // Clin. Pharmacokinetics 1986; 11: 425-449.
4. Metelitsa V. I., Kokurina E. V., Martsevich S. Y. Individual choice and long-term administration of the antianginal drugs for secondary prevention of ischemic heart disease: problems, new approaches // Sov. Med. Rev. A. Cardiology. 1991; 3: 111-134.
5. Fox K. M., Jespersen C. M., Ferrari R., Rehnqvist N. How European cardiologists perceive the role of calcium antagonists in the treatment of stable angina // Eur. Heart J. 1997; 18 Suppl. A.: A113-A116.
6. Report of the Holland Interuniversity Nifedipine/Metoprolol Trial (HINT) Research Group. Early treatment of unstable angina in the coronary care unit: a randomised double-blind placebo-controlled comparison of recurrent ischaemia in patients treated with nifedipine or metoprolol or both // Br. Heart J. 1986; 56: 400-413.
7. Gцbel E. J. A. M., Hautvast R. W. M., van Gilst W. H. et al. Randomised, double-blind trial of intravenous diltiazem versus glyceryltrinitrate for stable angina pectoris // Lancet 1995; 346: 1653-1657.
8. Muller J. E., Morrison J., Stone P. H. et al. Nifedipine therapy for patients with threatened and acute myocardial infarction: a randomized, double-blind, placebo-controlled comparison // Circulation 1984; 69: 740-747.
9. Sirnes P. A., Overskeid K., Pedersen T. R. et al. Evolution of infarct size during the early use of nifedipine in patients with acute myocardial infarction: The Norwegian Nifedipine Multicenter Trial. Circulation 1984; 70: 638-644.
10. The Danish Study Group on Verapamil in Myocardial Infarction. The effect of verapamil on mortality and major events after acute myocardial infarction. (The Danish Verapamil Infarction Trial II — DAVIT II) // Am. J. Cardiol. 1990; 66: 33I-40I.
11. Figulla H., Gietzen F., Raiber M., Hegselmann R., Soballa R., Hilgers R., DiDi Study Group. Diltiazem improves cardiac function and exercise capacity in patients with dilated cardiomyopathy. Resilts of the diltiazem in dilated cardiomyopathy trial // Circulation 1996; 94: 346-352.
12. Martsevich S. Y., Metelitsa V. I., Rumiantsev D. O. et al. Developmet of tolerance to nifedipine in patients with stable angina pectoris // Brit. J. Clin. Pharmacol. 1990; 29: 339-346.
13. Martsevich S.Y., Metelitsa V.I., Rumiantsev D.O. et al. Developmet of tolerance to nifedipine in patients with stable angina pectoris // Brit. J. Clin. Pharmacol. 1990; 29: 339-346.
14. Furberg C. D., Psaty B. M., Meyer J. V. Nifedipine. Dose-related increase in mortality in patients with coronary heart disease // Circulation 1995; 92: 1326-1331.
15. Jariwalla A. G., Anderson E. G. Production of ischaemic cardiac pain by nifedipine // Br. Med. J. 1978; 1: 1181-1183.
16. Braun S., Boyko V., Behar S. Calcium antagonists and mortality in patients with coronary artery disease: a cohort study of 11575 patients // J. Am. Coll. Cardiol. 1996; 28: 7-11.
17. Dargie H. J., Ford I., Fox K. M., TIBET Study Group. Total Ishaemic Burden European Trial (TIBET). Effects of ischaemia and treatment with atenolol, nifedipine and their combination on outcome in patients with chronic stable angina // Eur. Heart J. 1996; 17: 104-112.
18. Rehnqvist N., Hjemdahl P., Billing E., Bjorkander I., Erikssson S.V., Forslund L., Held C., Nasman P., Wallen N. H. Effects of metoprolol vs verapamil in patients with stable angina pectoris. The Angina Prognosis Study in Stockholm (APSIS) // Eur. Heart J. 1996; 17: 76-81.
Нежелательные действия антагонистов кальция
- Развитие привыкания
Длительное время считалось, что эффект антагонистов кальция при их регулярном применении остается стабильным, то есть к ним не развивается привыкание. Оказалось, однако, что это верно лишь в отношении верапамила: эффект данного препарата действительно не снижается с течением времени. При регулярном применении нифедипина, напротив, нередко наблюдается снижение его эффективности, аналогично тому, как это происходит при длительном назначении нитратов. У некоторых больных при длительном применении нифедипина его эффект может полностью исчезать вследствие развития полного привыкания [12]. Не следует думать, однако, что развитие привыкания к нифедипину существенно ограничивает его применение. Врач лишь должен вовремя распознать это явление и отменить препарат (постепенно, чтобы не возник синдром отмены). Через некоторое время чувствительность к нифедипину восстановится.
- Синдром отмены
От того, обладает ли препарат способностью давать синдром отмены, в определенной степени зависит безопасность лечения. Очень важно, что синдром отмены может возникать не только после полной отмены лечения, но и на фоне лечения, в тех случаях, когда используются лекарственные формы короткого действия, либо когда интервалы между приемом очередных доз достаточно велики. Такое возможно при применении лекарственных форм нифедипина короткого действия [13].
Клиническая значимость синдрома отмены может быть различной в зависимости от тяжести заболевания. Если у больных стабильной стенокардией синдром отмены, как правило, не вызывает серьезных осложнений, то у пациентов с нестабильной стенокардией и острым инфарктом миокарда его последствия могут быть куда более существенными. Есть все основания полагать, что отрицательный результат использования нифедипина при нестабильной стенокардии и остром инфаркте миокарда в значительной степени объясняется развитием синдрома отмены при назначении нифедипина короткого действия (а именно такие лекарственные формы этого препарата использовались в данных исследованиях). Вполне возможно, что использование лекарственных форм нифедипина пролонгированного действия позволит избежать развития синдрома отмены, возникающего на фоне лечения, и существенно повысит безопасность лечения этим препаратом.
Источник: www.lvrach.ru
