Что это такое?
Кардиоверсия – возобновление сердечного ритма при фибрилляции предсердий и других аритмиях. Выделяют: медикаментозную, электроимпульсную и плановую, а также внеплановую. Антикоагулянтную терапию нужно проводить при неотложной кардиоверсии («Гепарин» в/в) и обязательно перед плановой («Варфарин», «Ривароксабан» за три недели до процедуры).
Основные формы мерцательной аритмии и необходимость кардиоверсии при них:
- Пароксизмальная – характерны повторные эпизоды мерцания длительностью не больше 48 ч., восстановление синусового ритма происходит спонтанно.
- Персистирующая – регистрируется один или больше пароксизмов, которые длятся больше семи суток, ритм приходит в норму после медикаментозной или электроимпульсной кардиоверсии.
- Длительно персистирующая – тянется больше года к моменту принятия решения о необходимости возобновления нормального ритма.
- Постоянная – восстановление ритма не планируется или противопоказано.
- Немая – бессимптомная, манифестирует в виде осложнений аритмии (ишемический инсульт, тахикардиомиопатии) или диагностируется случайно.
Применение при мерцательной аритмии
Показания к восстановлению ритма:
- Пациенты с впервые возникшим эпизодом, у которых не случилось спонтанное (самостоятельное) восстановление синусового ритма на протяжении 48 ч.
- Люди с аритмией, вызванной острой патологией (пневмония, гипертиреоз, употребление алкоголя).
- Больные после возобновления адекватного ритма, если стоит выбор способа поддержки нормального сердцебиения.
Медикаментозная кардиоверсия
Много эпизодов аритмии прекращаются спонтанно в первые часы или сутки после ее начала. Больным с персистирующей формой или при нестабильной гемодинамике, несмотря на нормальный пульс, рекомендуется выполнять болюсное (прямое) введение антиаритмических препаратов. В отдельных случаях амбулаторно пациентам проводят медикаментозную кардиоверсию при фибрилляции предсердий по принципу «таблетка в кармане».
Для проведения фармакологического восстановления ритма могут использовать несколько препаратов:
- «Амиодарон» (блокатор калиевых и натриевых каналов) – вводят в дозе 5 мг на кг веса внутривенно на протяжении часа, далее доза составляет 50 мг/ч. до достижения общей в 1,2 мг за сутки (ритм восстанавливается за 24 ч.).
- «Флекаинид» (антиаритмический препарат ІС класса) – в расчете 2 мг/кг, в/в образом длительностью в 10 мин. или 200-300 мг внутрь таблетировано. Средство применяют у пациентов с пароксизмальной формой и не назначают больным с персистирующей. Возобновление синусового ритма происходит на протяжении 6 ч. Может вызвать удлинение комплекса QRS и интервала QT, а также трепетание предсердий.
- «Ибутилин» (противоаритмический препарат ІІІ класса) – 1 мг в/в капельно, вводить 10 мин., потом пауза 10 мин., после этого повторить. Восстановление ритма наступает быстро: за час. Лучше купирует трепетание, чем фибрилляцию. Способен удлинять QT и вызывать пируэт-тахикардию.
- «Пропафенон» (антиаритмический препарат ІС класса) – 2 мг на кг веса в/в, вводить 10 мин. Нормальный ритм восстанавливается на протяжении 2 ч. Перорально принять 450-600 мг внутрь по инструкции (ритм приходит в норму за 6 ч. – стратегия «таблетка в кармане»).
- «Вернакалант» – 3 мг/кг в/в длительностью 10 мин. Вторая инфузия в дозе 2 мг/кг в/в на протяжении 10 мин. после паузы в 15 мин.
Если пациент не имеет органического повреждения сердца, или оно незначительно, можно использовать «Флекаинид» и «Пропафенон». В других случаях чаще применяют «Амиодарон».
Электрическая кардиоверсия
Антифибрилляторная способность электрической кардиоверсии при мерцательной аритмии вызвана деполяризацией «критического» количества клеток, что возникает после разряда и приводит к восстановлению нормальной работы синусового узла.
мый распространенный способ – внешняя (трансторакальная) кардиоверсия. Электроды размещают: первый – над верхушкой сердца, второй – под правой ключицей или под левой лопаткой. Учитывая наличие боли и страха больного, при проведении процедуры применяют общую анестезию, в/в анальгезию и седацию.
Показания к процедуре:
- Отсутствие эффекта медикаментозной противоаритмической терапии.
- Непереносимость антиаритмических препаратов.
- Прогрессирующая сердечная недостаточность вследствие тахиаритмии, симптомы нарушения кровообращения.
- Указание в анамнезе на хороший эффект электроимпульсной кардиоверсии при лечении тахиаритмии.
Противопоказания к процедуре:
- Возможный тромб в левом предсердии.
- Электролитный дисбаланс.
- Гликозидная интоксикация.
- Противопоказания к анестезии со стороны дыхательной системы.
- Манифестный гипертиреоз.
- Алкогольная интоксикация.
- Острая инфекция.
- Декомпенсированная сердечная недостаточность.
- Документированная ССУ без ИВР.
- Непрерывно рецидивирующая ФП.
Подготовка включает в себя, помимо антикоагулянтной терапии, чреспищеводную эхокардиографию, мультиспиральную компьютерную томографию.
Какой разряд применять и как выполнять?
При фибрилляции используют первый разряд в 100 Джоуль. Если аритмия сохраняется, то при каждом следующем энергию увеличивают на 50-100 Дж, максимально до 360 Дж. Промежуток между попытками должен быть минимален и нужен для оценки эффективности дефибрилляций.

Эффективность и прогноз
Фармакологическая кардиоверсия при мерцательной аритмии эффективна только в 40-70% случаев, тогда как электроимпульсная у 90% больных. После дефибрилляции за пациентом нужно наблюдать до выхода из седации, оценивать ритм с помощью ЭКГ, поскольку возможны осложнения. Прогнозировать, сколько времени будет сохраняться правильный пульс, сложно, так как у многих пациентов он не держится больше года.
Отзывы пациентов
Большинство людей получает шанс на длительную и благополучную жизнь благодаря кардиоверсии. Эта процедура решает их основную проблему – восстановить работу сердца в правильном ритме. Фибрилляция вызывает у больных сильный дискомфорт и ухудшает качество жизни. Она усугубляет течение сердечной недостаточности, чем приближает человека к смерти. Устранение аритмии поможет пациенту вновь обрести спокойствие и удовлетворение.
Источник: cardiograf.com
Восстановление синусового ритма сердца возможно 2-мя путями: электрическая и медикаментозная кардиоверсия. Повышенный риск тромбоэмболий (инсульта) после кардиоверсии хорошо известен. В связи с этим антитромботическую терапию перед восстановлением ритма сердца при ФП считают обязательной.
Антитромботическая подготовка к восстановлению ритма сердца при ФП.
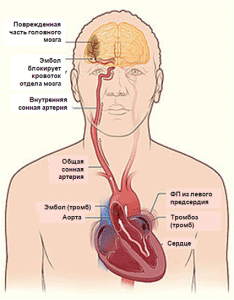 Повышенный риск тромбоэмболий (инсульта) после кардиоверсии хорошо известен. Инсульт – наиболее ужасающее последствие ФП. Причиной тромбоэмболических осложнений при ФП в 75% случаев является тромбоз левого предсердия, в частности, ушка левого предсердия.
Повышенный риск тромбоэмболий (инсульта) после кардиоверсии хорошо известен. Инсульт – наиболее ужасающее последствие ФП. Причиной тромбоэмболических осложнений при ФП в 75% случаев является тромбоз левого предсердия, в частности, ушка левого предсердия.
Механизм тромбообразования связан со снижением скорости кровотока в левом предсердии. При ФП отсутствует полноценная систола предсердий, ушко левого предсердия опорожняется пассивно, вследствие чего снижается скорость кровотока в его полости. При снижении фракции выброса ЛЖ кровоток в ушке левого предсердия еще больше замедляется, вплоть до полного стаза (застоя) крови, происходит увеличение размеров левого предсердия, что в свою очередь способствует тромбообразованию.
В связи с этим антикоагуляцию считают обязательной перед плановой кардиоверсией, если ФП сохраняется более 48 ч или длительность ее не известна.
На основании результатов когортных исследований лечение антагонистами витамина К с поддержанием оптимального МНО 2,0-3,0 следует продолжать в течение по крайней мере 3 недель до кардиоверсии и 4 недель после кардиоверсии. При наличии факторов риска инсульта (индекс риска инсульта CHA2DS2-VASc) или рецидива ФП лечение антагонистами витамина К проводят пожизненно даже при сохранении синусового ритма после кардиоверсии.
Если эпизод ФП продолжается менее 48 ч, то можно выполнить неотложную кардиоверсию под прикрытием внутривенного введения нефракционированного гепарина (НФГ) с последующей инфузией НФГ или подкожным введением низкомолекулярных гепаринов (НМГ). У пациентов с факторами риска инсульта лечение пероральными антикоагулянтами начинают после кардиоверсии и продолжают пожизненно. НФГ или НМГ применяют до тех пор, пока не будет достигнуто терапевтическое МНО (2,0-3,0).
Обязательная 3-недельная антикоагуляция может быть сокращена, если при чреспищеводной эхокардиографии не будет выявлен тромб в левом предсердии или ушке левого предсердия. Кардиоверсия под контролем чреспищеводной эхокардиографии может служить альтернативой 3-недельной антикоагуляции перед восстановлением ритма, а также в тех случаях, когда необходима ранняя кардиоверсия, антикоагуляция не возможна (отказ пациента или высокий риск кровотечений) или имеется высокая вероятность тромба в левом предсердии или его ушке.
Если при чреспищеводной эхокардиографии тромб в левом предсердии не выявлен, то перед кардиоверсией назначают НФГ или НМГ, введение которых продолжают до тех пор, пока не будет достигнуто целевое МНО на фоне приема пероральных антикоагулянтов.
При наличии тромба в левом предсердии или ушке левого предсердия следует проводить лечение антагонистом витамина К (МНО 2,0-3,0) и повторить чреспищеводную эхокардиографию. При растворении тромба может быть проведена кардиоверсия, после которой назначают пожизненную терапию пероральными антикоагулянтами. Если тромб сохраняется, можно отказаться от восстановления ритма в пользу контроля частоты желудочкового ритма, особенно если симптомы ФП контролируются, учитывая высокий риск тромбоэмболий на фоне кардиоверсии.
Электрическая кардиоверсия ФП

Электрическая кардиоверсия – купирование приступа аритмии разрядом дефибриллятора, синхронизированной с ЭКГ (с наименее уязвимой фазой электрической систолы желудочков, как правило, через 20-30 мс после вершины зубца R).
Электрическую дефибрилляцию и кардиоверсию обычно объединяют термином электроимпульсная терапия (ЭИТ).
Показания к наружной ЭИТ при ФП.
• Отсутствие эффекта и/или непереносимость лекарственной антиаритмической терапии;
• Прогрессирующая сердечная недостаточность, вследствие пароксизма ФП;
• Острые признаки нарушением гемодинамики, сердечной недостаточности, нарушения периферического кровообращения.
Противопоказания.
• Редкие непродолжительные пароксизмы ФП;
• Интоксикация сердечными гликозидами;
• ФП при тиреотоксикозе до коррекции содержания гормонов щитовидной железы;
• ФП у больных с полной предсердно-желудочковой блокадой.
Подготовка к плановому восстановлению ритма сердца при ФП.
Антитромботическая подготовка перед кардиоверсией, как минимум 3 недели!
Общие принципы включают в себя:
• Последний прием пищи вечером накануне операции.
• В месте наложения пластин дефибрилляции (грудная клетка) должны быть выбриты волосы.
• В утренние часы отмена приема лекарств.
Методика наружной ЭИТ.
ЭИТ проводится в блоке интенсивной терапии или рентген-операционной. ЭИТ проводится в помещении, оснащенным:
• оборудованием для слежения за жизненно важными функциями организма (ЭКГ, измерения АД, частоты дыхания и насыщение крови кислородом) и проведения реанимационных мероприятий (дефибриллятор, дыхательный аппарат, мониторы);
• специализированным электрокардиостимулятором, в случае развития блокад сердца.
Перед ЭИТ устанавливается внутривенный доступ, налаживается мониторинг жизненно-важных функция (ЭКГ, измерения АД, частоты дыхания и насыщение крови кислородом), за 30 мин вводят седативное лекарственное средство. Для проведения процедуры, вы ложитесь на спину. Анестезиолог вводит лекарственные препараты и пациент засыпает.
При наружной ЭИТ накладываются 2 электрода на поверхность грудной клетки, один электрод помещается справа от грудины под ключицей, а второй — в области верхушки сердца, причем центр должен располагаться в шестом — седьмом межреберье по переднеподмышечной линии. Это положение важно для охвата всей мышечной массы миокарда потоком электронов. Рисунок Электроды покрывают электропроводным гелем, плотно прижимаются к грудной клетке, чтобы между их поверхностью и кожей не было воздуха, производят разряд. Ритм сердца должен восстановиться.
При двухфазном разряде начинают со 100 Дж, при необходимости силу каждого следующего разряда повышают на 50 Дж. Однофазный разряд требует в 2 раза больше энергии, то есть начинают с 200 Дж, с последующим увеличением на 100 Дж, пока не будет достигнут максимальный уровень 360 Дж.
Дефибрилляторы, генерирующие биполярный импульс, имеют ряд преимуществ перед дефибрилляторами, генерирующими монофазный импульс, т.к. «способность» разряда устранять фибрилляцию зависит от суммарной величины (в амперах) первой и второй полуволн, а возможность повреждающего действия разряда связана лишь с величиной первой полуволны.
После ЭИТ Вас переводят в палату и назначают постельный режим на несколько часов. Если вы проголодались, спросите лечащего врача, когда вы можете принять пищу. Уточните у врача время возобновления приема лекарственных препаратов, особенно если Вы принимаете сахароснижающие средства. Наблюдение в стационаре после операции от одного дня. Большинство пациентов могут быть благополучно выписаны из стационара в течение 24-48 часов после ЭИТ.
Осложнения наружной ЭИТ при ФП.
– Тромбоэмболии (инсульт). Если ФП сохраняется более 48 ч или длительность ее не известна, с целью профилактики тромбоэмболий крайне важен прием антитромботических препаратов с поддержанием МНО 2,0-3,0 по меньшей мере 3 недели.
– Ожоги кожи возникают вследствие плохого контакта электродов с кожей.
Медикаментозная кардиоверсия ФП
Медикаментозная кардиоверсия– купирование приступа аритмии введением антиаритмических препаратов.
Показания.
– Стратегия лечения котроль и поддержание синусового ритма.
– Подготовка к плановому восстановлению ритма сердца при ФП.
– Антитромботическая подготовка перед кардиоверсией, как минимум 3 недели!
Методика медикаментозной кардиоверсии.
Медикаментозная кардиоверсия ФП проводится в блоке интенсивной терапии, оснащенной оборудованием для слежения за жизненно важными функциями организма (ЭКГ, измерения АД, частоты дыхания и насыщение крови кислородом). Для проведения процедуры, вы ложитесь в кровать на спину.
После медикаментозной кардиоверсии назначают постельный режим на 1-2 часа. Если вы проголодались, спросите лечащего врача, когда вы можете принять пищу. Уточните у врача время возобновления приема лекарственных препаратов, особенно если Вы принимаете сахароснижающие средства.
Осложнения медикаментозной кардиоверсии ФП.
– Тромбоэмболии (инсульт). Если ФП сохраняется более 48 ч или длительность ее не известна, с целью профилактики тромбоэмболий крайне важен прием антитромботических препаратов с поддержанием МНО 2,0-3,0 по меньшей мере 3 недели.
– Аритмогенный эффект антиаритмических препаратов.
Источник: heart-master.com
Фибрилляция предсердий (ФП) –разновидность наджелудочковых тахиаритмий, характеризующаяся некоординированной электрической активностью предсердий.Может являться следствием ОИМ или предшествовать его развитию и клинически проявляется приступами сердцебиения, ощущениями перебоев в работе сердца, при тахисистолической форме часто наблюдается дефицит пульса, различного наполнения пульсовые волны. На ЭКГ отсутствуют зубцы Р, появляются волны мерцания предсердий (волны f), различные интервалы R-R, могут быть различной формы желудочковые комплексы.
Чем дольше сохраняется фибрилляция предсердий, тем сложнее восстановить и удержать синусовый ритм, если она держится дольше 48 часов, резко возрастает частота тромбоэмболических осложнений (ТЭЛА, инсульт и др.). Поэтому следует выделять впервые выявленную ФП (вне зависимости от способа купирования), пароксизмальную ФП, длительность которой может достигать 7 суток (характеризуется самопроизвольным прекращением), персистирующую ФП (самостоятельно не прекращается и длится более 7 суток), длительно персистирующую (длительность ≥1года и выбрана стратегия контроля ритма сердца) и постоянную ФП.
По частоте сокращений желудочков выделены следующие формы мерцательной аритмии: тахисистолическая (более 90 в мин); нормосистолическая (60–90 в мин); брадисистолическая (менее 60 в мин).
Мерцание и трепетание предсердийразвиваются у больных ОИМ, осложненным сердечной недостаточностью, ухудшают прогноз и способны вызывать нарушения гемодинамики. При гипотонии и (или) развитии отека легких методом выбора служит электрическая кардиоверсия. При гемодинамически стабильных вариантах для урежения ЧСС могут использоваться бета-блокаторы — пропранолол 0,15 мг/кг в течение 20 мин в/в (далее внутрь); метопролол 5 мг в/в каждые 5 мин до достижения 15 мг, затем 25-100 мг внутрь каждые 8-12 ч; амиодарон 150 мг в/в в течение 10 мин, затем 1 мг/мин в течение 6 часов, далее 0,5 мг/мин; дигоксин 0,5 мг в/в струйно, затем 0,25 мг в/в каждые 2 часа до достижения дозы 1,5 мг; поддерживающая доза 0,125–0,25 мг в/в или внутрь. Обязательно назначение гепарина больным с ОИМ и ФП при отсутствии противопоказаний.
Примечание. Использовать сердечные гликозиды в течение первых 3 суток ОИМ следует осторожно. В настоящее время считают оправданным назначение сердечных гликозидов на ранних сроках ОИМ при тахисистолической форме мерцания предсердий в сочетании с правожелудочковой сердечной недостаточностью.
Неотложная помощь при фибрилляции предсердий(ФП) у пациентов без признаков ОИМ зависит от длительности существования нарушений ритма сердечной деятельности.
Показания к экстренному устранению ФП включают наличие пароксизмальной формы длительностью не более 48 часов, ЧСС более 150/мин и нестабильную гемодинамику.
При экстренной кардиоверсии, если аритмия длится более 48 часов, значительно возрастает риск тромбоэмболий различной локализации, поэтому целесообразно введение гепарина с параллельным назначением непрямых антикоагулянтов, т. к. наблюдается развитие «оглушенных» предсердий, вследствие чего снижается сократимость в области придатков и повышается риск тромбоэмболий.
При преходящей или впервые возникшей ФП задачей интенсивной терапии является восстановление синусового ритма. С этой целью наиболее эффективны пропафенон 150-300 мг внутрь каждые 8 часов и другие препараты IС класса, но применять их рекомендуют только при отсутствии структурных поражений сердца; амиодарон 150 мг в/в в течение 10 мин, затем 1 мг/мин в течение 6 часов, далее 0,5 мг/мин и дигоксин эффективны при наличии ИБС и дисфункции левого желудочка. Нибентан – новый отечественный антиаритмический препарат III класса. Препарат может применяться, если фракция выброса ЛЖ >40%, только в палатах интенсивной терапии с регистрацией ЭКГ на протяжении 24 ч. Режим введения — 0,065-0,125 мг/кг в течение 3- 5 мин (возможна повторная инфузия в той же дозе до общей дозы 0,25 мг/кг).
При всех других формах ФП (включая пароксизм неизвестной давности), не следует стремиться экстренно восстанавливать синусовый ритм, поскольку необходимо провести профилактику тромбоэмболических осложнений пероральными антикоагулянтами (варфарин внутрь с контролем МНО) или аспирином в течение 3 недель. Показания и выбор препарата определяются риском тромбоэмболии, который рассчитывают по специальным шкалам. В настоящее время для профилактики инсульта у больных с ФП появились новые пероральные препараты – прямые ингибиторы тромбина (дабигатран этексилат (Прадакса♠) и ингибиторы фактора Ха (ривароксабан (Ксарелто♠), апиксабан Эликвис♠). Для фармакологической кардиоверсии используют пропафенон (Пропанорм♠ и др.), нибентан, прокаинамид (Идопрокаин♠ и др.) флекаинид Тамбокор♠), ибутилид (Корверт♠) (ВНОК 2011).
Эффективным способом восстановления ритма у пациентов является плановая электрическая кардиоверсия, синхронизированная с зубцом R на ЭКГ (см. раздел 15.3.3.3.).
Перед кардиоверсией для каждого пациента требуется рассмотреть возможность назначения антиаритмиков для профилактики ранних рецидивов ФП.
При постоянной форме ФП необходимо сохранение ее нормосистолической формы; восстановление синусового ритма при существовании аритмии в течение 6 месяцев нецелесообразно.
С этой целью наиболее часто используют верапамил 5-10 мг в/в в течение 2-3 мин, затем 0,1-0,5 мкг/кг/мин, который значительно снижает число желудочковых сокращений во время приступа, уменьшая таким образом симптоматику, дилтиазем 0,25 мг/кг в/в в течение 2 мин. Нет данных, доказывающих эффективность кальциевых блокаторов при пароксизмальной форме фибрилляции предсердий.
Из β-блокаторов предпочтительнее эсмолол 0,5 мг/кг в течение 1 мин, т.к. у него короткое время начала и продолжительности действия. Пропранолол назначают по 0,15 мг/кг в течение 20 мин в/в, затем 3 мг/ч (или 40-120 мг внутрь каждые 6 часов), метопролол 5 мг в/в каждые 5 мин до достижения 15 мг, затем 25-100 мг внутрь каждые 8-12 ч.
Наибольшей антиаритмической активностью среди сердечных гликозидов обладает дигоксин, который назначается в следующем режиме:
0,25 мг в/в струйно, затем 0,25 мг в/в каждые 2 ч до достижения дозы 1,5 мг; поддерживающая доза 0,125–0,25 мг в/в или внутрь.
Чем дольше наблюдаетсяФП, тем сложнее восстанавливать и удерживать синусовый ритм, поскольку со временем развивается ремоделирование предсердий, способствующее поддержанию аритмии.
Трепетание предсердийпроявляется значительным увеличением частоты сокращений предсердий (до 300-450 в мин) при сохранении предсердного правильного ритма. Частота сокращений желудочков зависит от кратности проведения импульсов в A-V узле (2:1, 3:1 или с переменным коэффициентом проведения). Клинические проявления трепетания предсердий могут варьировать от сердцебиений до аритмического шока.
При трепетании предсердий лечение антиаритмиками менее эффективно, чем ЭИТ, которую целесообразно начинать с разряда 100 Дж (при остром нарушении гемодинамики).Можно использовать сверхчастую чрезпищеводную стимуляцию предсердий (особенно при гликозидной интоксикации). Длякупирования пароксизма ряд авторов рекомендуетибутилид (больные с нормальной функцией ЛЖ), менее эффективны соталол, амиодарон,пропранолол и прокаинамид. Альтернативные средства: дигоксин, пропафенон.
Неосложненное трепетание предсердий с высоким ЧСС требует урежения ритма дигоксином, верапамилом, БАБ или амиодароном.
Для профилактики рецидивов трепетания предсердий используют препараты IA, IC и III классов. Профилактика рецидивов мерцания и трепетания предсердий часто осуществляется препаратом, купировавшим пароксизм.
При тяжелых пароксизмах фибрилляции и трепетания предсердий, рефрактерных к медикаментозному лечению, применяют нефармакологические методы лечения: деструкцию АВ соединения с имплантацией электрокардиостимулятора, «модификацию» АВ соединения, имплантацию предсердного дефибриллятора или специальных электрокардиостимуляторов, радиочастотную катетерную аблацию пути циркуляции импульса в правом предсердии при ТП и источников эктопической импульсации у больных с фибрилляцией предсердий (электрическая изоляция устьев легочных вен), операции «лабиринт».
Желудочковая тахикардияобычно связана с органической патологией миокарда (ОИМ, постинфарктный кардиосклероз, кардиомиопатии). По течению выделяют пароксизмальную — неустойчивую (менее 30 с) и устойчивую (более 30 с), хроническую и непрерывно рецидивирующую форму; по морфологии – мономорфную (типа БПНПГ, БЛНПГ), полиморфную (двунаправлено-веретенообразная, политопная). Проявлениями желудочковой тахикардии на ЭКГ являются 3 и более широких комплекса QRS с частотой 120-200 в мин и атриовентрикулярной диссоциацией. Наиболее часто пароксизмальные тахикардии с широкими комплексами QRS являются истинными желудочковыми тахикардиями, поэтому в отсутствии уверенности и достоверных критериев дифференциальной диагностики любой эпизод тахикардии с широкими комплексами следует вести по алгоритму желудочковой тахикардии.
Неустойчивая желудочковая тахикардия ухудшает прогноз больных, но обычно не требует экстренного вмешательства.
Устойчивая желудочковая тахикардияклинически может проявляться ощущением сердцебиения, чувством нехватки воздуха, одышкой, ишемическими болями в области сердца. При отсутствии должного лечения у больного быстро развиваются признаки острой левожелудочковой недостаточности. Следует отметить, что у больных с передней локализацией ИМ наблюдается два пика развития пароксизмов желудочковой тахикардии — на 1–2 день (40%) и на 3–4 неделю (10%). В настоящее время наличие трехэкстрасистол подряд считается приступом желудочковой тахикардии, а не групповой экстрасистолией. Данный вариант желудочковой тахикардии представлен на рис. 15.8.
 |
Рис. 15.8.ЭКГ при пароксизмах желудочковой тахикардии.
Неотложная помощь.Если страдает гемодинамика (шок, обморок, стенокардия, отек легких), показана немедленная ЭИТ, начальный разряд – 100 Дж (возможна синхронизация разряда). Частая полиморфная желудочковая тахикардия рассматривается, как фибрилляция желудочков и дефибрилляцию начинают с монофазного разряда 200 Дж или бифазного 120-150 Дж.
Основной задачей медикаментозной терапии является снижение риска внезапной смерти, который весьма высок при желудочковой тахикардии и профилактики ее рецидивов. При отсутствии нарушений гемодинамики следует использовать амиодарон (300 мг в/в за 20-60 мин с последующей инфузией 900 мг/24 ч), парентеральные формы прокаинамида и/или соталола. При отсутствии эффекта производится кардиоверсия.
Для предупреждения рецидивов используют БАБ (снижают риск внезапной смерти), амиодарон, прокаинамид; при сопутствующей гипокалиемии лечение дополняют препаратами калия. Однако у больных с высоким риском внезапной смерти более эффективно улучшает прогноз имплантация кардиовертера-дефибриллятора.
Примечания. 1. Назначение лидокаина для профилактики аритмий нецелесообразно в связи с коротким периодом действия, нейротоксическим эффектом и возможным развитием гипотензии.
2. При желудочковой тахикардии с синдромом WPW — для купирования препаратами выбора служат амиодарон, прокаинамид.
Двунаправленно-веретенообразная желудочковая тахикардия («torsade de pointes», типа «пируэт», полиморфная) возникает у больных с удлиненным интервалом QТ, с неправильным ритмом, широкими желудочковыми комплексами, при этом группы из нескольких желудочковых комплексов с одним направлением сменяются группами с противоположным направлением. Частота – 150-200 в мин. Приступы кратковременны и опасны переходом в фибрилляцию желудочков, как правило, начинаются на фоне синусовой брадикардии и желудочковых экстрасистол, поэтому такую тахикардию еще называют «зависящей от пауз».
Немедленно отменяют все препараты, удлиняющие интервал QТ. Приступ купируется введением магния сульфата (8 мл 25% р-ра) в/в струйно в течение 1 мин (эффект наблюдается обычно «на кончике иглы»). При отсутствии эффекта, введение повторяют через 5-15 мин, далее вводят поддерживающую дозу (3-20 мг/мин) в течение 24-48 часов. При неэффективности — экстренная ЭИТ (разряд 200 Дж). Также предупреждает рецидивы инфузия вазопрессоров в дозах, повышающих ЧСС, или эндокардиальная ЭКС с частотой 80-100 импульсов в мин.
Брадиаритмии
Брадикардия — ритм сердца (не менее 3 комплексов) с частотой менее 60/мин.
Синусовая и узловая брадикардия чаще развивается при задне-нижней локализации ИМ. Лечению подлежат брадикардии при появлении нарушений гемодинамики. Терапию начинают с введения атропина, при неэффективности в острый период ИМ проводят временную электрокардиостимуляцию (ЭКС).
Примечание. При невозможности проведения электростимулирующей терапии по жизненным показаниям допустимо применение в/в капельно эпинефрина (Адреналин♠) (0,1 мг/кг), допамина (2–20 мг/кг в мин).
Нарушения проводимости
Синдром слабости синусового узла (СССУ) характеризуется стойкой синусовой брадикардией или синоаурикулярной блокадой, сочетающейся с эктопическими аритмиями (синдром тахикардии-брадикардии). Клинические проявления СССУ – головокружения, обмороки (приступы Морганьи-Адамса-Стокса (МАС), прогрессирование сердечной и коронарной недостаточности. Для СССУ характерны длительные паузы после экстрасистол (постэкстрасистолическая депрессия ритма), синусовая аритмия. Из эктопических аритмий при данном синдроме чаще наблюдаются предсердная и желудочковая экстрасистолия, наджелудочковая пароксизмальная тахикардия, приступы мерцания и трепетания предсердий, сменяющиеся со временем стойкой мерцательной аритмией, которая нередко имеет брадисистолическую форму.
Неотложная помощь. При развитии у больного эпизодов асистолии сердца методом выбора лечения является электрическая стимуляция сердца, даже при сочетании с тахиаритмиями.
Критериями угрозы жизни больного с доказанным СССУ являются:
а) синкопальные состояния; б) пресинкопальные состояния; в) бессимптомные длительные паузы (асистолия свыше 3 с) в работе сердца. Именно эти клинические проявления, а не данные инструментальных исследований, следует учитывать при определении показаний к имплантации искусственного водителя ритма – постоянного ЭКС. Эта операция и является наиболее адекватным методом лечения таких больных.
Иногда приходится вести таких больных консервативно (в случае его несогласия на операцию и т.д.). Тогда предпочтительны симптоматические средства учащения ритма (пролонгированные формы теофиллина, холинолитики), так как b-миметики в неадекватных дозах могут спровоцировать появление тахиаритмии.
При приступах пароксизмальной тахикардии и мерцательной тахиаритмии у больных с СССУ следует применять амиодарон, верапамил внутривенно, убедившись в готовности к экстренной имплантации ЭКС. Другие антиаритмические средства следует вводить с осторожностью, в небольших дозах, медленно, в большом разведении, под контролем ЭКГ.
К немедикаментозным методам лечения тахиаритмий относятся катетерная радиочастотная аблация и/или противотахикардитическая ЭКС.
Атриовентрикулярные блокады. Наиболее частый вариант нарушения проводимости — это появление атриовентрикулярных блокад (АV-блокада) различной степени. Данный вид патологии наиболее характерен для задне-диафрагмального ОИМ, особенно при его распространении на правые отделы сердца (развитие АV-блокады при переднем ИМ плохой прогностический признак).
Неотложная помощь требуется при полной АV-блокаде. Ее предвестником может быть появление у больного AV-блокады I–II степени, однако возможно и внезапное развитие данного грозного осложнения. Клинически полная AV-блокада проявляется головокружением. При значительном урежении ЧСС у больного возможна потеря сознания и появление судорожного синдрома (приступ МАС). Во время приступа МАС возможно развитие кратковременной асистолии продолжительностью 6–9 с. Вариант ЭКГ при приступе МАС представлен на рис. 15.9. Кожные покровы приобретают синюшный оттенок, отмечается резко выраженная брадикардия — ЧСС уменьшается до 30 и менее, на ЭКГ отмечаются признаки полной AV-блокады, которая, в свою очередь, может спровоцировать фибрилляцию желудочков.
Наиболее эффективным методом лечения при приступе МАС является срочная эндокардиальная кардиостимуляция, менее эффективны — трансвенозная или чреспищеводная, и наименее эффективна — накожная.
Если у больного уже некоторое время наблюдается АV-блокада, угрожающая его жизни, показаниями к неотложной имплантации кардиостимулятора являются:
1) приступы Морганьи-Адамса-Стокса или их эквиваленты; 2) число сердечных сокращений менее 40 в мин; 3) желудочковая экстрасистолия; 4) чередование двух идиовентрикулярных водителей ритма; 5) ширина комплекса QRS больше 0,15 с.
При невозможности проведения кардиостимуляции возможно применение атропина по 0,5 мг в/в, при необходимости повторять каждые 5 мин до достижения общей дозы 3 мг; изопреналина 2 мкг/мин или 5 мг сублингвально, при необходимости дозу можно повысить до 20 мкг/мин.
 |
Рис. 15.9. ЭКГ при AV-блокаде с выпадением
трех желудочковых комплексов.
Острая брадикардия –это состояние с ЧСС менее 60 в мин,может возникать вследствие СССУ, дисфункции синусового узла, AV-блокады II-III степени, блокированной предсердной тахикардии. Лечебная тактика зависит от причины, тяжести брадикардии, наличия гемодинамических нарушений и осложнений. В случае бессимптомной тахикардии к лечению не прибегают. При наличии нетяжелых осложнений проводят медикаментозную терапию или ЭКС. При развитии ишемии миокарда, тахикардии, ОЛЖН и шока показана имплантация ЭКС.
Если возможно, нужно попытаться выяснить причинные факторы брадикардии, использовать оксигенотерапию. Медикаментозное лечение включает в/в введение атропина 0,5-1 мг, повторять через 3-5 мин до клинического эффекта или дозы 0,04 мг/кг.Следует отметить возможное парадоксальное действие малых доз атропина при его в/в введении или при его введении подкожно – это усиление брадикардии, что связано со стимуляцией вагусных центров. Этот эффект зависит от дозы, — чем меньше доза, тем он больше. При инфаркте миокарда доза до 2 мг. Применяют допамин, начиная со скорости 2-5 мкг/кг/мин, эпинефрин (Адреналин♠) 1 мкг/мин, ипратропиума бромид 5 мг трехкратно. Иногда эффективным является введение 10-20 мл 2,4% раствора аминофиллина (Эуфиллин♠) (если брадикардия обусловлена нижним инфарктом миокарда), глюкагона (при передозировке b-адреноблокаторов или блокаторов кальциевых каналов), гликопирролата (Скополамин♠) (может быть использован вместо атропина).
Электромеханической диссоциацией (ЭМД) называется отсутствие механической активности сердца при наличии электрической. При ЭМД отсутствует пульс. Ее характеризуют термином «гемодинамическая неэффективная электрическая активность». Лечение аналогично купированию асистолии на фоне поиска и коррекции возможных обратимых причин (гипоксия, эффекты медикаментов, тампонада сердца и др.).
Источник: studopedia.ru
Методы ЭИТ
- Наружная (трансторакальная) ЭИТ — основной метод. Оба электрода накладывают на грудную клетку таким образом, чтобы сердце было охвачено электрическим полем разряда конденсатора. Для взрослых величина разряда — от 50 до 360 Дж (4–7кВ). У детей применяют разряды из расчёта 2 Дж/кг массы тела.


- Внутренняя ЭИТ — электроды прикладывают непосредственно к сердцу. При этом требуется значительно меньшая величина разряда (для взрослого пациента — около 500 В или 12,5–25 Дж).
- Чреспищеводная ЭИТ — один из электродов вводят в пищевод до уровня предсердий, другой располагают в прекардиальной области. Энергия разряда — 12–25 Дж. Чреспищеводная ЭИТ показана при тяжело протекающих наджелудочковых тахиаритмиях, устойчивых к трансторакальным разрядам, а также для подавления тяжёлых желудочковых тахиаритмий разрядами малой энергии.
- Трансвенозная внутрисердечная ЭИТ с помощью многополюсного электрода, который устанавливают в правый желудочек, применяется в палатах интенсивной терапии при рецидивирующих желудочковых тахикардиях. Энергия разряда при эндокардиальной ЭИТ варьирует от 2,5 до 40 Дж.
- Для купирования фибрилляции предсердий также может применять внутрисердечную ЭИТ, которая может быть двух видов: высокой и низкой энергией. При использовании высокой энергии (200–400 Дж) один электрод располагают в правом предсердии, другой — на поверхности тела. Эффективность до 100%. При применении низкой энергии 2–4,5Дж один электрод располагают в правом предсердии, другой — в коронарном синусе.
- Имплантируемые кардиовертеры-дефибрилляторы используют низкоэнергетическую кардиоверсию-дефибрилляцию; их применяют для лечения пароксизмальной желудочковой тахикардии и рецидивирующей ФЖ, пароксизмальной фибрилляции предсердий.
Показания к плановой ЭИТ
- Непереносимость противоаритмических препаратов
- Отсутствие эффекта лекарственной противоаритмической терапии
- Прогрессирующая вследствие тахиаритмии сердечная недостаточность, симптомы ухудшения кровоснабжения сердца, головного мозга, нарушения периферического кровообращения
- Указание в анамнезе на положительный эффект ЭИТ при лечении тахиаритмий.
Противопоказания к плановой ЭИТ
- Интоксикация сердечными гликозидами
- Наджелудочковые тахиаритмии при тиреотоксикозе до коррекции содержания в крови гормонов щитовидной железы
- Наджелудочковые тахиаритмии у больных с синдромом слабости синусового узла или нарушением АВ-проведения
- ЭИТ не проводят при выявлении тромбов в полостях сердца при трансторакальном или чреспищеводном Эхо-КГ
- Гиперкалиемия (возможно развитие брадиаритмии и асистолии при восстановлении ритма).
Подготовка к плановой ЭИТ
- Всем больным перед плановой кардиоверсией показана чреспищеводная ЭхоКГ для выявления тромбоза левого предсердия (исключение: терапия варфарином при достигнутом целевом МНО в течение двух недель)
- Отмена сердечных гликозидов за 3–4 дня до процедуры
- Нормализация электролитного баланса (проведение ЭИТ при гипокалиемии менее эффективно и чаще осложняется фибрилляцией желудочков)
- При выявлении гипокалиемии назначают глюкозо-калиевую смесь (10 мл 7,5% или 4 мл 20% р-ра калия хлорида) в/в капельно
- Применение антикоагулянтов за 2–3 нед до ЭИТ с целью предупреждения тромбоэмболий, возникающих сразу после восстановления синусового ритма у 2–3% больных с хронической фибрилляцией предсердий.
Способы обезболивания при плановой ЭИТ
Мононаркоз кетамином, пропанидидом или барбитуратами быстрого действия, а также комбинации кетамина или наркотических анальгетиков с бензодиазепинами. Наготове должны быть наборы для интубации трахеи и временной ЭКС.
Осложнения ЭИТ
- ФЖ
- Нормализационные эмболии
- АВ-блокада
- Асистолия желудочков
- Ваготонический шок
- Артериальная гипотензия
- Отёк лёгких
- Нарушения дыхания
- Ожоги кожи.
Источник: MedSpecial.ru
Как и почему появляется фибрилляция предсердий?
 Фибрилляция миокарда, трепетание предсердий имеют схожие механизмы появления, но и ряд отличий. Под первым термином понимают разновидность тахиаритмий по наджелудочковому типу. В этот момент сердечные сокращения становятся хаотичными, и частота при подсчете достигает 350-750 ударов в минуту. Представленная особенность исключает возможность ритмичной работы предсердий при мерцательной аритмии.
Фибрилляция миокарда, трепетание предсердий имеют схожие механизмы появления, но и ряд отличий. Под первым термином понимают разновидность тахиаритмий по наджелудочковому типу. В этот момент сердечные сокращения становятся хаотичными, и частота при подсчете достигает 350-750 ударов в минуту. Представленная особенность исключает возможность ритмичной работы предсердий при мерцательной аритмии.
Фибрилляция предсердий
В зависимости от классификации, фибрилляция разделяется на несколько форм. Механизмы развития могут иметь некоторые отличия друг от друга. К ним относят следующие:
- спровоцированные определенным заболеванием;
- фибрилляция предсердий покоя, постоянная форма;
- гиперадренергический;
- калийдефицитный;
- гемодинамический.
Постоянная форма фибрилляции предсердий (или пароксизмальная) становится проявлением ряда заболеваний. У многих пациентов обнаруживают чаще всего митральный стеноз, тиреотоксикоз или атеросклероз. Расширяется круг больных аритмией при дистрофическом процессе в миокарде алкогольного характера, сахарном диабете и гормональном дисбалансе.
Пароксизмальная аритмия встречается у пациентов, находящихся в горизонтальном положении. Во время сна они часто пробуждаются от неприятных симптомов. Она может появляться при резком повороте туловища, когда человек лежит. Механизм возникновения таких нарушений связан с выраженными рефлекторными влияниями на миокард блуждающего нерва.
Под их воздействием проводимость нервных импульсов в предсердиях замедляется. По этой причине с них и начинается фибрилляция. Описанная форма нарушений сердечного ритма способна самостоятельно нормализоваться. Это объясняется снижением со временем воздействия со стороны нерва на мышцу.
Гиперадренергические пароксизмы встречаются чаще тех, которые описаны выше. Они появляются в утренние часы и при физических и эмоциональных нагрузках. Последний, хронический вариант аритмии называют гемодинамическим.
Его относят к застойным формам патологии, что связано с наличием препятствия для нормального сокращения миокарда. Постепенно предсердия начинают расширяться. Ведущее место среди причин занимают следующие:
- слабость стенки левого желудочка;
- сужение просвета отверстий между полостями в сердце;
- недостаточность функции клапанного аппарата;
- обратный ток крови (регургитация) в предсердия;
- опухолевидные образования в полостях;
- тромбообразование;
- травма грудной клетки.
Во многих случаях фибрилляция становится проявлением заболевания. По этой причине, перед тем как начать лечение, нужно установить ее происхождение.
Трепетание характеризуется сердечными сокращениями до 350 в минуту. Данную форму называют наджелудочковой или «флаттерой» миокарда предсердия. Тахиаритмия отличается от описанной выше наличием правильного ритма у большинства заболевших.
Встречаются люди с особенностями такого заболевания. У них нормальные синусовые сокращения чередуются с эпизодами возникновения трепетания. Ритм называется перманентный. Такой вариант патологии сердца имеет следующую этиологию (причины):
- ИБС (ишемическая болезнь сердца);
- пороки ревматического происхождения;
- перикардит;
- миокардит;
- артериальная гипертензия;
- после операции при пороках или шунтирования;
- эмфизема легких.
Тахисистолический ритм возникает у больных с сахарным диабетом, недостаточным уровнем калия в крови, при интоксикации препаратами и алкоголем. Основой патогенеза (механизма развития) является повторное многократное возбуждение в миокарде. Пароксизм объясняется циркуляцией таких импульсов большое количество раз.
К провоцирующим факторам относят эпизоды мерцания и эктрасистол. Частота сокращений в предсердиях увеличивается до 350 ударов в минуту.
В отличие от них желудочки такое не могут. Это объясняется отсутствием возможности для водителя ритма к высокой пропускной способности. По этой причине они сокращаются не более 150 в минуту. Перманентная форма фибрилляции предсердий характеризуется блоками, что и объясняет такие различия между полостями сердца.
Проявления трепетания предсердий
Трепетание предсердий и фибрилляция предсердий возникает не всегда под влиянием одних и тех же факторов. Ухудшить самочувствие способен стресс, физическая нагрузки, резкая перемена погоды. Симптомы характерны следующие:
- боли в области сердца или неприятные ощущения в этом участке;
- головокружение;
- слабость, не исчезающая после отдыха;
- ощущение сердцебиения;
- одышка;
- низкое артериальное давление;
- ощущение перебоев в области сердца.
 Преходящие нарушения могут возникать несколько раз в год или чаще, когда нормосистолический ритм сменяется трепетанием. В молодом возрасте они появляются под влиянием провоцирующих факторов. Пожилых людей признаки аритмии беспокоят и в покое.
Преходящие нарушения могут возникать несколько раз в год или чаще, когда нормосистолический ритм сменяется трепетанием. В молодом возрасте они появляются под влиянием провоцирующих факторов. Пожилых людей признаки аритмии беспокоят и в покое.
Бессимптомное течение считается самым опасным. Пациента ничего не беспокоит, что увеличивает риск присоединения осложнений – инсульт, инфаркт миокарда, тромбообразование и сердечная недостаточность.
Диагностика
Лечение постоянной формы мерцательной аритмии проводится на основании данных полученных после комплексной диагностики. Точную причину устанавливают с помощью клинических, лабораторных и инструментальных исследований. Основным признаком, который помогает заподозрить заболевание, считается частая и ритмичная пульсация на венах шеи.
Она соответствует предсердным сокращениям миокарда, но превышает частоту на периферических артериях. Возникает ощутимая разница между полученными данными при осмотре. К дополнительным методам относят следующие:
- анализ крови для биохимии;
- Уровень МНО (международное нормализованное соотношение);
- ЭКГ (электрокардиография);
- суточное мониторирование ЭКГ;
- пробы;
- ультразвуковое исследование сердца (УЗИ);
- чреспищеводное ЭхоКГ.
 Для установления диагноза в отличие от других патологий достаточно нескольких способов диагностики из списка указанных. В сложных случаях может потребоваться более детальное обследование.
Для установления диагноза в отличие от других патологий достаточно нескольких способов диагностики из списка указанных. В сложных случаях может потребоваться более детальное обследование.
Биохимический анализ крови
Основной показатель, который определяется при пароксизмальном ритме – уровень липидов в плазме крови. Он относится к одному из предрасполагающих факторов атеросклероза. Важны следующие данные:
- креатинин;
- ферменты печени – АЛТ, АСТ, ЛДГ, КФК;
- электролиты в плазме крови – магний, натрий и калий.
Они обязательно учитываются перед назначением лечения пациенту. При необходимости исследование повторяют.
МНО
Для диагностики данный показатель очень важен. Он отражает состояние свертывающей системы крови. Если есть необходимость для назначения «Варфарина» – его обязательно проводят. В процессе лечения мерцания или трепетания предсердий уровень МНО должен находиться под регулярным контролем.
ЭКГ (электрокардиография)
При фибрилляции или трепетании предсердий даже при отсутствии клиники заболевания на пленке электрокардиограммы обнаруживаются изменения. Вместо зубцов Р появляются пилорообразные зубцы в отведениях I, III и avf. Частота волн достигает 300 в минуту. Встречаются пациенты, у которых постоянная форма мерцательной аритмии атипичного характера. В данной ситуации на пленке такие зубцы будут положительными.
 При исследовании выявляется нерегулярный ритм, что связано с нарушением проведения импульсов через атриовентрикулярный узел. Встречается и обратная ситуация, когда наблюдается нормоформа. Пульс у таких людей постоянно находится в пределах допустимых значений.
При исследовании выявляется нерегулярный ритм, что связано с нарушением проведения импульсов через атриовентрикулярный узел. Встречается и обратная ситуация, когда наблюдается нормоформа. Пульс у таких людей постоянно находится в пределах допустимых значений.
В ряде случаев на пленке электрокардиограммы обнаруживаются атривентрикулярные блокады. Выделяют несколько вариантов изменений:
- 1 степень;
- 2 степень (включает еще 2 типа);
- 3 степень.
При замедлении проведения нервных импульсов через водитель ритма интервал P-R удлиняется. Такие изменения характерны для блокады 1 степени. Она появляется у пациентов при постоянном лечении некоторыми препаратами, поражении проводящей системы миокарда или увеличении тонуса парасимпатики.
Разделяют 2 степень нарушений на 2 типа. Первый – тип Мобитца характеризуется удлиненным интервалом P-R. В некоторых случаях проведение импульса на желудочки не происходит. При исследовании пленки электрокардиограммы обнаруживается выпадение QRS комплекса.
Часто встречается 2 тип с внезапным отсутствием QRS комплекса. Удлинения интервала P-R не обнаруживается. При блокаде 3 степени признаков проведения нервных импульсов на желудочки нет. Ритм замедляется до 50 ударов в минуту.
Суточное мониторирование ЭКГ
Данный метод при фибрилляции или трепетании предсердий относят к числу основных инструментальных. С его помощью можно проследить, какие изменения возникают при работе миокарды в различных ситуациях. В течение суток обнаруживают тахисистолии, блокады и другие нарушения.
В основе исследования лежит регистрация электрической активности в процессе деятельности сердца. Все данные передаются на портативный прибор, который обрабатывает их в информацию в виде графической кривой. Электрокардиограмма сохраняется на носителе устройства.
Некоторым пациентам при мерцании дополнительно накладывается манжета на область плеча. Это позволяется контролировать в динамике уровень артериального давления электронным способом.
Пробы
Тест с физической нагрузкой (тредмил-тест) или велоэргометрия показана пациенту для определения нарушений сердечно-сосудистой системы. Продолжительность исследования может быть различной. При появлении неприятных симптомов его останавливают и оценивают полученные данные.
Ультразвуковое исследование сердца (УЗИ)
Признаки патологических изменений в сердце обнаруживают с помощью ультразвука. Оценивается состояние кровотока, давление, клапанный аппарат, наличие кровяных сгустков.
Чреспищеводное ЭхоКГ
Специальный датчик для получения данных вводится в пищевод. Когда у пациента постоянная форма фибрилляции, трепетания предсердий, лечение должно занимать около 2 дней. По этой причине основная рекомендация – это прохождение терапии до восстановления нормального ритма. Цель инструментального исследования – обнаружить тромбы и оценить состояние левого предсердия.
Лечение трепетания предсердий
Большую сложность имеет лечение мерцательной аритмии у пожилых людей и особенно хроническая форма. Практически всегда корректируется с помощью лекарственных препаратов трепетание предсердий. После диагностики начинают медикаментозную терапию.
Медикаментозная терапия
 Лечение начинается с комплексного подхода, для этого включают не одно средство. В консервативную терапию входят следующие группы препаратов:
Лечение начинается с комплексного подхода, для этого включают не одно средство. В консервативную терапию входят следующие группы препаратов:
- бета-блокаторы;
- сердечные гликозиды;
- блокаторы ионов кальция – «Верапамил»;
- препараты калия;
- антикоагулянты – «Гепарин», «Варфарин»;
- антиаритмические средства – «Ибутилид», «Амиодарон».
Совместно с антиаритмическими препаратами включены в схему бета-блокаторы, блокаторы кальциевых каналов и гликозиды. Это делают с целью предупреждения тахикардии в желудочках. Она может быть спровоцирована улучшением проводимости нервных импульсов в водителе ритма.
При наличии врожденных аномалий перечисленные средства у людей молодого и старшего возраста не используются. В норме требуется назначить антикоакулянты и препараты для устранения аритмии. Если нет противопоказаний к народным методам лечения, то можно принимать растительные средства. Перед этим пациент должен получить согласие на их прием у своего врача.
Первая помощь
При резком появлении признаков трепетания или фибрилляции в сочетании с гипотонией, ишемией головного мозга, показана кардиоверсия. Она проводится электрическим током незначительного напряжения. Одновременно вводят в вену антиаритмические препараты. Они увеличивают эффективность терапии.
 Если возникает риск присоединения осложнений, то требуется «Амиодарон» в виде раствора. При отсутствии динамики нужны сердечные гликозиды. Когда синусовый ритм при соблюдении всех этапов схемы ведения пациента не восстанавливается, показана электрическая стимуляция.
Если возникает риск присоединения осложнений, то требуется «Амиодарон» в виде раствора. При отсутствии динамики нужны сердечные гликозиды. Когда синусовый ритм при соблюдении всех этапов схемы ведения пациента не восстанавливается, показана электрическая стимуляция.
Выделяют отдельную тактику ведения пациентов с приступами, длительность которых занимает 2 дня. Когда он продолжает персистировать, то показан «Амиодарон», «Кордарон», «Верапамил», «Дизопирамид». Чтобы вернуть синусовый ритм назначается чреспищеводная стимуляция миокарда. Когда аритмия продолжается более 2 суток, то перед кардиоверсией вводят антикоагулянты.
Оперативное лечение
При отсутствии эффективности к медикаментозной терапии назначается абляция. Другими показаниями являются частые рецидивы и постоянный вариант аритмии. Прогноз после проведенного лечения благоприятный для жизни пациента.
Особый подход нужен при выявлении синдрома Фредерика. В истории он был впервые описан в 1904 году. Заболевание встречается редко, но представляет большую опасность. Оно включает в себя клинические и электрокардиографические изменения полной блокады совместно с фибрилляцией сердца (или трепетанием предсердий).
Различие патология имеет не только в проявлениях. Медикаментозное лечение не дает положительного ответа. Единственный выход – установление искусственного водителя ритма. Он будет генерировать при необходимости импульс электричества.
При появлении признаков аритмии важна своевременная диагностика. У пациентов удается нормализовать работу сердца медикаментозными препаратами. Запущенная стадия и хроническое течение патологии считается показанием для операции.
Источник: MirKardio.ru
