Нейтрофилы в крови отвечают преимущественно за защиту внутренних органов, мышц, костей и иных структур организма от атаки болезнетворных агентов, в роли которых могут являться как бактерии и вирусные элементы, так и паразитарные одноклеточные формы грибков.
Дать объективную оценку количественного содержания «солдат» иммунной системы может анализ капиллярной крови (берут его из безымянного пальца). Благодаря этому исследованию врачи обрели возможность вовремя выявлять целый спектр заболеваний, способных нанести существенный ущерб человеческому здоровью.
Немного о нейтрофилах
Нейтрофильные элементы делятся на два основных типа – палочкоядерные и сегментоядерные. Первая группа объединяет в себе молодые лейкоцитарные клетки с одиночным ядром, внешне напоминающим немного согнутый прутик, подковку или утолщенный стержень. Подавляющая часть таких компонентов крови (свыше 90%) находится в чертогах костного мозга, в котором и была сформирована.
Там юные нейтрофилы дожидаются периода созревания, затем выходят из «родного дома» с целью патрулирования организма, дожидаясь очередной попытки внедрения патогенов. Сегментоядерные гранулоциты представляют собой взрослые клеточные структуры, снабженные уже фрагментированным ядрышком: оно будто разделено узенькими перешейками на несколько частей.
Данным кровяным тельцам свойственны крайне важные функции:
- Беспрепятственное и быстрое перемещение по организму. Активное движение осуществляется за счет амебовидной формы.
- Хемотаксис. Каждая защитная клетка обеспечена особым сенсором, который указывает точно на место расположения инородных частиц. Речь идет практически о микроскопических навигаторах.
- Захват вредоносных элементов. Без каких-либо осложнений нейтрофилы сцепляются с поверхностью возбудителей заболеваний и «притягивают» к себе.
- Фагоцитоз. Гранулоциты обхватывают крошечных врагов своими ложноножками с дальнейшим поглощением содержимого.
- Ликвидация опасности. За счет активации ферментов нейтрофилы переваривают патогены и подобным образом «разминируют» их.
- Собственная гибель. Как только лейкоцитарная клетка исчерпает свой ресурс, она автоматически прерывает свое существование.
- Постсмертная помощь. После фактической смерти нейтрофилы окончательно выделяют в окружающую среду цитокины, которые оказывают в дальнейшем антибактериальное действие.
Этот идеально продуманный процесс на регулярной основе оберегает человеческий организм от разрушительного воздействия и гибели. Если происходит внедрение через биологические барьеры вредоносных элементов, «в бой» вступают сначала зрелые гранулоциты, а при необходимости содействия из костного мозга «по зову сородичей» прибывают палочкоядерные лейкоциты.
Количество таких телец в крови показывает состояние организма, акцентируя внимание специалистов на воспалениях, некрозах, грибковых инфекциях и т. д. Часто крайне тяжелые процессы деформируют нейтрофилы, например, запущенный лейкоз может приводить к набуханию гранул – такой процесс именуется токсичной зернистостью и хорошо виден в микроскоп.
Когда проводят анализ
Анализ крови на нейтрофилы обычно сдается при выявлении у пациента странных и, на первый взгляд, необъяснимых симптомов. К подобной группе относится довольно много признаков, поэтому будут перечислены только наиболее часто встречающиеся из них:
- Подозрение на отравление ядами или тяжелыми металлами.
- Наличие любой разновидности анемии.
- Ноющие боли, локализующиеся в мышцах, костях и суставах.
- Общая слабость.
- Склонность к обморокам.
- Потеря состояния равновесия.
- Затяжная депрессия в совокупности с необъяснимой агрессивностью.
- Регулярные повышения температуры тела.
- Сыпь на поверхности кожи.
- Появление гематом, не связанных с механическими повреждениями.
- Резкое похудение.
- Опухание лимфатических узлов.
- Учащенное сердцебиение.
- Подозрительный оттенок мочи.
- Сонливость.
- Головокружение.
- Затрудненные глотательные функции.
- Сильная жажда, которую невозможно утолить.
Если лечащий врач подозревает наличие у пациента тканевого некроза или воспалительных заболеваний, он незамедлительно выдает направление на анализ крови, который следует сдать как можно скорее. Длительные заживления царапин и мелких порезов являются серьезным основанием для проведения гематологического исследования на нейтрофилы.
Что представляют собой нормы нейтрофилов в крови?
Ознакомиться с относительным числом гранулоцитов, указываемым обычно в виде процентной доли каждого из его видов, можно в данной таблице:
| Возраст | Норма содержания нейтрофилов (%) | |
| Палочкоядерные | Сегментоядерные | |
| Первый день | 0,5–17 | 46–80 |
| 2–10 суток | 0,5–7 | 26–56 |
| 11–0 дней | 0,5–4,5 | 15–35 |
| До 1 года | 1–5 | 17–46 |
| 2–6 лет | 1–5 | 30–59 |
| 7–9 лет | 1–5 | 39–60 |
| 10–12 лет | 1–5 | 43–62 |
| 13–15 лет | 1–5 | 45–65 |
| 16+ | 1–6 | 46–72 |
Как у мужчин, так и у женщин наблюдается равное число нейтрофильных клеток, следовательно, оно не имеет зависимости от половой принадлежности человека. Теперь можно изучить цифирные показатели, предполагающие подсчет гранулоцитов в определенном количестве крови. Абсолютные параметры приведены в таблице:
| Возраст | Референтные значения нейтрофилов (×10⁹) |
| До 1 года | 1,5–8,5 |
| 2–6 лет | 1,5–8,6 |
| 7–12 лет | 1,8–8,0 |
| 13–16 лет | 1,8–7,5 |
| 17+ | 1,8–6,5 |
У женщин, ожидающих появление ребенка, показатель может спокойно повыситься до 7–10×10⁹, что является их собственной нормой. В бланке часто встречаются следующие аббревиатуры:
- Относительные гранулоциты – нейтрофилы (отн), NE% и NEUT%.
- Абсолютные гранулоциты – нейтрофилы (отн), NE# и NEUT#.
Нельзя не упомянуть о том, что нейтрофильные лейкоциты иногда указывают в виде 4 разновидностей, среди которых миелоциты, юные, палочки и сегменты. Содержание двух последних типов уже было рассмотрено, поэтому необходимо обратить внимание на первые значения. Эти клеточные элементы являются ранними видами нейтрофилов: находятся таковые исключительно в красном костном мозге до полноценного взросления.
Следовательно, их количество таково: миелоциты – 0%, юные – 0–1% (в индивидуальных случаях небольшое превышение не считается опасным). Качественную расшифровку результатов анализа крови может провести только компетентный врач. Самостоятельная постановка диагноза крайне нежелательна.
Почему гранулоциты повышены?
Увеличение гранулоцитов свойственно немалому числу недугов, среди них:
- Сепсис (заражение крови).
- Ревматоидный артрит.
- Инфаркт и инсульт.
- Клещевой энцефалит.
- Аскаридоз.
- Пищевая аллергия.
- Язва желудка.
- Почечная недостаточность.
- Подагра.
- Пневмония.
- Псориаз.
- Крапивница.
- Анемия.
- Болезнь Вакеза-Ослера (разрастание кровяных телец – эритроцитов).
- Нефропатия (поражение почечных клубочковых аппаратов).
Повысить нейтрофилы в крови могут и грибковые заболевания, например, рубромикоз, микроспория, а также отрубевидный и стригущий лишай. Опухолевидные образования на последней стадии часто провоцируют нейтрофилию. Повышенные нейтрофилы наблюдаются и при острых воспалениях – панкреатите, аппендиците, тромбофлебите, отите, менингите, холецистите и т. д.
Даже скарлатина и ангина (тонзиллит) не являются исключением. У людей, получивших сильнейшие ожоги, в анализах крови обязательно выявится большое количество гранулоцитов. Детская нейтрофилия иногда связана с полипами, локализующимися в области носа, и с прорезыванием первых зубов.
Нередко такое состояние наблюдается во время месячных, применения лекарств (гистамина, гепарина), депрессии. Работа в условиях тяжелого труда тоже заметно отражается на результатах гематологической диагностики. Причем речь идет и о профессиях, связанных с активной умственной деятельностью и повышенным уровнем стресса.
Что означает уменьшение лейкоцитарных клеток
Недостаток нейтрофилов характерен для таких болезней:
- Брюшной тиф.
- Герпес.
- Корь.
- Гепатит вирусного типа.
- Токсоплазмоз.
- Кахексия (крайняя степень истощения организма).
- Сифилис.
- Сильная алкогольная зависимость.
- Краснуха.
- Паратиф (инфекционное поражение, вызванное сальмонеллами).
- Гемолиз (произвольное патологическое разрушение эритроцитов).
- Лучевая болезнь.
- Паротит (свинка).
- Грипп.
- Гиперспленизм (разрушение форменных элементов крови селезенкой).
К снижению или практически полному отсутствию нейтрофилов приводит значительная часть коллагенозы из группы аутоиммунных заболеваний – красная системная волчанка, дерматомиозит, синдром Когана, неспецифический аортоартериит и им подобные.
Нейтропению вызывает использование лекарств, к которым можно отнести:
- Антидепрессанты.
- Психостимуляторы.
- НПВС (нестероидные противовоспалительные средства).
- Диуретики (мочегонные).
- Анальгетики.
- Антитиреоидные препараты.
Немалое количество случаев нейтропении можно объяснить несбалансированным питанием, пристрастием к строгим диетам, явным дефицитом витаминов группы B и прохождением лучевой терапии при борьбе с онкологией. Дополнительно о низком содержании гранулоцитов можно почитать в этой статье.
Какие специалисты могут направить на общий анализ крови
Провести анализ на нейтрофилы можно по направлению гематолога, педиатра, терапевта, дерматолога, невролога, офтальмолога, кардиолога, иммунолога, нарколога. К этой же группе врачей относятся онколог, оториноларинголог (ЛОР), эндокринолог, флеболог, специализирующийся по заболеваниям вен, и пульмонолог, в компетенцию которого входят недуги дыхательной системы.
Если тот или иной специалист обнаружит у пациента симптомы, указывающие на болезни, вызванные одноклеточными грибами, вирусами, токсинами, бактериями или паразитными червями, то только тогда он направляет человека на гематологическое исследование. Так, при выявлении соответствующих отклонений в органах мочевыделительной, половой и пищеварительной системы могут рекомендовать сдать общий анализ крови урологи, гинекологи, гастроэнтерологи, урологи, а также проктологи.
Как избежать получения ложного результата?
Избежать ненужных отклонений в содержании нейтрофилов можно, если за 2–3 дня до диагностики:
- Полностью исключить из рациона алкогольные, энергетические и газированные напитки.
- Ограничить доступ к вредной пище: кондитерским изделиям, фастфуду, полуфабрикатам и т. д.
- Избегать переохлаждения.
- Выпивать в сутки минимум 1,5 литра негазированной воды.
- Обеспечить полноценный регулярный сон.
- Свести к минимуму контакт с источниками стресса.
- Прекратить делать упор на танцы, спортивные занятия и силовые нагрузки, отдавая предпочтение размеренному режиму дня.
Дальнейшее употребление лекарств должно заранее обговариваться с лечащим врачом. Если пациенту не удалось пройти консультацию у своего доктора, то после проведения анализа необходимо сообщить специалисту перечень применяемых в момент подготовки препаратов.
За 3–4 часа до процедуры желательно отказаться от курения. Лучше всего прийти в медицинское учреждение заранее, чтобы успеть отдышаться и согреться (при похолодании на улице). В худшем случае даже такие «мелочи» вызовут высокую концентрацию нейтрофилов.
Источник: apkhleb.ru
Основные функции
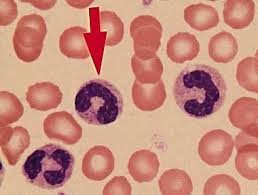
Лейкоциты крови – в первую очередь защитники организма, а такой их подвид как нейтроциты в основном занимается фагоцитозом, простым языком, уничтожением врагов – вирусов, бактерий и паразитарных микроорганизмов. Это и есть главная функция нейтрофилов.
Нейтрофилы крови в организме образуются в костном мозге, живут в крови несколько часов и до нескольких суток в тканях. Такой небольшой срок жизни этих клеток предполагает, что процесс их обновления должен происходить непрерывно. А если организм борется с инфекцией, срок жизни нейтрофилов сокращается, так как, выполнив свою задачу, они самоуничтожаются. Понятно, что эффективно борются с источниками инфекции только полноценные зрелые клетки. Такие нейтрофилы называются сегментоядерными, в норме их в мазке для анализа крови больше всего – до 70%.
Палочкоядерные нейтрофилы – это молодые клетки, их меньше, чем зрелых – от 1% до 6%. Совсем не должно быть в крови зачаточных форм нейтрофилов – миелоцитов и метамиелоцитов (их еще называют юными клетками), так как они не выходят из органов кроветворения, пока не пройдут до конца все стадии развития.
Баланс нарушается, если в организме происходит острый инфекционный процесс, и все защитные ресурсы мобилизуются для борьбы с ним – зрелые клетки быстро погибают, их срочно нужно заменять новыми, пусть они еще и не совсем готовы.
Увидеть процентное соотношение форм нейтрофилов в крови можно в развернутом анализе крови с лейкоцитарной формулой. Для отклонений от нормы, говоря о лейкоцитарной формуле, приняты понятия «сдвиг влево» и «сдвиг вправо». Что это означает?
Если распределить все стадии развития нейтрофила слева направо, это будет выглядеть так:
миелоцит – метамиелоцит (юный) – палочкоядерный – сегментоядерный
Когда за пределы нормы выходит количество молодых нейтрофилов в крови, формула сдвигается влево. И если выход за границы нормы происходит по количеству сегментоядерных зрелых форм – это сдвиг формулы вправо.
Норма
Нормы нейтрофилов в крови человека совпадает для обоих полов, но различается в зависимости от возраста. В общем анализе крови обычно 2 показателя по нейтрофилам: NEUT abs (абсолютное содержание нейтрофилов), который измеряется в миллиардах клеток на литр крови (109/л) и NEUT % — это процент нейтрофилов по отношению к другим видам лейкоцитов.
Пределы норм содержания нейтрофилов в крови для разных возрастов приведены в таблице:
| Возраст: дети и взрослые | Референтные значения, 109/л | Референтные значения, % |
| < 1 года | 1,5 — 8,5 | 16 — 45 |
| 1-2 года | 1,5 — 8,5 | 28 — 48 |
| 2-4 года | 1,5 — 8,5 | 32 — 55 |
| 4-6 лет | 1,5 — 8 | 32 — 58 |
| 6-8 лет | 1,5 — 8 | 38 — 60 |
| 8-10 лет | 1,8 — 8 | 41 — 60 |
| 10-16 лет | 1,8 — 8 | 43 — 60 |
| > 16 лет (Взрослые) | 1,8 — 7,7 | 47 — 72 |
Более подробное исследование – лейкоцитарная формула или лейкограмма – показывает процентное соотношение между видами нейтрофилов:
| Нейтрофилы | |||
| Миелоциты, % | Метамиелоциты (Юные клетки), % | Палочкоядерные, % | Сегментоядерные, % |
| 0 | 0 – 0,5 | 1-6 | 47 — 72 |
Таблица референтных значений соотношения видов нейтрофилов для разных возрастов:
| Возраст | Палочкоядерные, % | Сегментоядерные, % |
| новорожденные | 3-12 | 47-70 |
| < 2 нед | 1-5 | 30 — 50 |
| 2 нед — 1 год | 1-5 | 16-45 |
| 1 – 2 года | 1-5 | 28-48 |
| 2 – 5 лет | 1-5 | 32-55 |
| 6-7 лет | 1-5 | 38-58 |
| 8 лет | 1-5 | 41-60 |
| 9-11 лет | 1-5 | 43-60 |
| 12-15 лет | 1-5 | 45-60 |
| > 16 лет (взрослые) | 1-3 | 50-70 |
Важным диагностическим показателем является количество нейтрофилов и соотношение между сегментоядерными нейтрофилами и совокупностью всех молодых форм. Ведь если количество последних нейтрофилов повышено, значит в организме есть очаг заболевания, с которым тот активно борется.

Повышение
Другое название такого состояния – нейтрофилия или нейтрофилёз.
Причины, которые могут вызвать повышение нейтрофилов:
- Инфекционные заболевания (вирусные, грибковые, бактериальные, паразитарные) — текущие или недавно перенесенные;
- Воспалительные процессы;
- Повреждения тканей (в т.ч. постоперационные состояния);
- Некрозы тканей (при инфарктах и инсультах, ожогах, гангренах);
- Отравления (пищевые, медикаментозные и др.);
- Сахарный диабет;
- Злокачественные образования
- Аллергические реакции;
- Прием определенных медицинских препаратов (гормональных);
Нейтрофилез может быть разной степени, которую также можно определить по результатам анализа крови и сделать заключение, насколько тяжело протекает заболевание.
Значения, соответствующие степеням нейтрофилеза:
- Умеренная степень – менее 10*109/л – в этом случае, скорее всего, в организме протекает локализованный воспалительный процесс;
- Выраженная степень – от 10 до 20 *109/л – при таком значении показателя воспаление может быть более обширным;
- Тяжелая степень – от 20 до 60 *109/л – характерна для генерализованных состояний (сепсис крови, перитонит), в этом случае меняется не только количество, но и качество клеток, при тяжелой степени нейтрофилеза гемограмма показывает значительный сдвиг влево.
Однако, существует такое понятие как физиологический нейтрофилез – это незначительное повышение количество нейтрофилов у здоровых людей вследствие недавно перенесенных физических или эмоциональных нагрузок, а также во время беременности. В последнем случае нагрузка на нейтрофилы в организме женщины увеличивается, ведь им приходится справляться с возросшим количеством токсинов, поступающих в кровь. Во время беременности контроль уровня нейтрофилов особенно важен – значительное повышение показателя может говорить, например, об угрозе выкидыша.
Понижение
Или нейтропения (еще одно название — агранулоцитоз).
Понижение нейтрофилов может зависеть от разнообразных причин:
- Тяжелые вирусные заболевания (грипп, краснуха, корь, гепатит В);
- Заболевания, вызванные бактериальными инфекциями (тиф, туляремия);
- Прием лекарств (анальгетиков, иммунодепрессантов и цитостатиков, антибактериальных препаратов, препаратов содержащих интерферон);
- Онкологические заболевания органов кроветворения;
- Химиотерапия;
- Лучевая терапия;
- Радиационное облучение;
- Апластическая анемия;
- Лейкоз крови;
- Нарушения питания (дефицит витаминов, например фолиевой кислоты и В12)
Тяжесть этих процессов, как и в случае с нейтрофилезом, показывает степень нейтропении:
- Мягкая – от 1 до 1,5 *109/л
- Умеренная – от 0,5 до 1 *109/л
- Тяжелая – от 0 до 0,5 *109/л
Нейтропения может быть нехроническим временным явлением – например, во время приема противовирусных препаратов. После окончания лечения количество нейтрофилов достаточно быстро приходит в норму. Если никакие серьезные заболевания у пациента не диагностированы, беспокоиться стоит в том случае, если число нейтрофилов понижено в течение длительного периода.

Частные случаи нейтропении
В некоторых случаях нейтропении обусловлены особенностями организма и являются нормой для их носителей, такие случаи, как правило, носят генетическую природу и достаточно редки.
Доброкачественная хроническая нейтропения
Доброкачественная хроническая нейтропения чаще всего встречается в детском возрасте, когда кроветворная система еще не до конца сформирована. Однако такое состояние может наблюдаться и у взрослых. При этом не всегда оно сопровождается какими-либо симптомами. Если выявлено, что хроническая нейтропения не является следствием серьезного заболевания, следует учитывать этот фактор при трактовке показателей лабораторных исследований.
Циклическая нейтропения
Циклическая нейтропения – это состояние встречается редко, 1-2 случая на 1 млн человек. Проявляется в том, что время от времени количество нейтрофилов в крови у носителя такой патологии падает ниже нормы, но через какой-то промежуток времени естественным образом восстанавливается. Патология имеет наследственную природу и в общем качество жизни значительно не снижает.
Синдром Костманна
Это также наследственное заболевание, при котором нейтрофилы не могут развиваться до зрелых форм. В результате носитель патологии лишен естественной защиты от инфекций и постоянно страдает от инфекционных заболеваний. Сейчас, вовремя выявленное, это состояние корректируется медикаментозно.
Что делать при отклонения от нормы
Если результаты анализа крови показывает пониженное или повышенное количество нейтрофилов, в первую очередь необходимо разобраться в причинах отклонений – временные они или хронические, возникли вследствие уже установленного заболевания и являются побочным эффектом лечения.
В любом случае необходима консультация специалиста – терапевта, гематолога или инфекциониста. Врач поможет грамотно провести дополнительную диагностику, если она необходима, скорректировать медикаментозную терапию, если проблемы возникли из-за принимаемых препаратов.
Некоторые меры можно принимать и самостоятельно, они точно не повредят. Сюда относится отказ от курения и алкоголя, соблюдение принципов здорового питания, сезонный прием поливитаминов.
Если, например, уровень нейтрофилов упал во время противовирусного лечения, есть несложные способы сократить риски заражения другими инфекциями.
Такие как:
- соблюдение правил гигиены – частое мытье рук и санация слизистых рта и носа после посещения многолюдных мест;
- своевременные прививки от гриппа и других болезней;
- тщательная обработка продуктов перед употреблением в пищу, отказ от сырых продуктов (например, яиц и морепродуктов).
Видео — Анализ крови, нейтрофилы:
Источник: SostavKrovi.ru
Происхождение нейтрофилов:
Нейтрофилы происходят из красного костного  Строение нейтрофилов:
Строение нейтрофилов:
 Значение нейтрофилов:
Значение нейтрофилов:
Высокий уровень нейтрофилов в крови необходим для того, чтобы они могли с успехом выполнять свои задачи. Их значение заключается в обеспечении защиты организма от патогенных частиц, главным образом от бактерий. Интересно, что основной целью этих клеток являются как раз бактерии, а на вирусные инфекции они практически не реагируют. Так, даже при активных вирусных заболеваниях норма нейтрофилов обычно остается неизменной.
Казалось бы, при таком раскладе ценность  Источник: transferfaktory.ru
Источник: transferfaktory.ru
Лейкоцитарная формула включает в себя определение относительного количества (%) нейтрофилов, лимфоцитов, эозинофилов, базофилов, моноцитов.
Исследование лейкоцитарной формулы имеет большое значение в диагностике гематологических, инфекционных, воспалительных заболеваний, а также оценке тяжести состояния и эффективности проводимой терапии. В то же время, изменения лейкоцитарной формулы не являются специфичными — они могут иметь сходный характер при разных заболеваниях или, напротив, могут встречаться непохожие изменения при одной и той же патологии у разных больных.
Лейкоцитарная формула имеет возрастные особенности, поэтому ее сдвиги должны оцениваться с позиции возрастной нормы (это особенно важно при обследовании детей).
Метод определения: микроскопия мазка крови врачом-лаборантом с подсчетом лейкоцитарной формулы на 100 клеток.
Лейкоциты (белые кровяные тельца, white blood cells)
По морфологическим признакам (вид ядра, наличие и характер цитоплазматических включений) выделяют 5 основных видов лейкоцитов — нейтрофилы, лимфоциты, моноциты, эозинофилы и базофилы. Кроме того, лейкоциты различаются по степени зрелости. Большая часть клеток-предшественников зрелых форм лейкоцитов (юные, миелоциты, промиелоциты, бластные формы клеток), а также плазматические клетки, молодые ядерные клетки эритроидного ряда и др. в периферической крови появляются только в случае патологии.
Различные виды лейкоцитов выполняют разные функции, поэтому определение соотношения разных видов лейкоцитов, содержания молодых форм, выявление патологических клеточных форм, описание характерных изменений морфологии клеток, отражающих изменение их функциональной активности, несет ценную диагностическую информацию.
Некоторые варианты изменения (сдвига) лейкоцитарной формулы:
Сдвиг влево (в крови присутствует увеличенное количество палочкоядерных нейтрофилов, возможно появление метамиелоцитов (юных), миелоцитов) может указывать на:
- Острые инфекционные заболевания;
- Физическое перенапряжение;
- Ацидоз и коматозные состояния.
Сдвиг вправо (в крови появляются гиперсегментированные гранулоциты) может указывать на:
- Мегалобластную анемию;
- Болезни почек и печени;
- Состояния после переливания крови.
Значительное омоложение клеток:
- Так называемый «бластный криз» — наличие только областных клеток: острые лейкозы, метастазы злокачественных новообразований, обострение хронических лейкозов;
- «провал» лейкоцитарной формулы – бластные клетки, промиелоциты и зрелые клетки, промежуточных форм нет: характерно для дебюта острого лейкоза.
Изменение уровня отдельных популяций лейкоцитов:
Нейтрофилез — увеличение общего количества лейкоцитов за счет нейтрофилов.
Нейтропения — уменьшение содержания нейтрофилов.
Лимфоцитоз — увеличение содержания лимфоцитов.
Лимфопения — уменьшение содержания лимфоцитов.
Эозинофилия — увеличение содержания эозинофилов.
Эозинопения — уменьшение содержания эозинофилов.
Моноцитоз — увеличение содержания моноцитов.
Монопения (моноцитопения) — уменьшение содержания моноцитов.
1. Нейтрофилы
Нейтрофилы — наиболее многочисленная разновидность белых кровяных телец, они составляют 50-75% всех лейкоцитов. И названы так за внешний вид цитоплазматических гранул при окраске по Гимза. В зависимости от степени зрелости и формы ядра в периферической крови выделяют палочкоядерные (более молодые) и сегментоядерные (зрелые) нейтрофилы. Более молодые клетки нейтрофильного ряда — юные (метамиелоциты), миелоциты, промиелоциты — появляются в периферической крови в случае патологии и являются свидетельством стимуляции образования клеток этого вида. Основная их функция — защита от инфекций путем хемотаксиса (направленного движения к стимулирующим агентам) и фагоцитоза (поглощения и переваривания) чужеродных микроорганизмов.
Референсные значения: у детей и взрослых в зависимости от возраста
|
Возраст |
Сегментоядерные нейтрофилы, % |
Палочкоядерные нейтрофилы, % |
| Новорожденные | 47 — 70 | 3 — 12 |
| < 2 нед | 30 — 50 | 1 — 5 |
| 2 нед — 1 год | 16 — 45 | 1 — 5 |
| 1 – 2 года | 28 — 48 | 1 — 5 |
| 2 – 5 лет | 32 — 55 | 1 — 5 |
| 6-7 лет | 38 — 58 | 1 — 5 |
| 8 лет | 41 — 60 | 1 — 5 |
| 9-11 лет | 43 — 60 | 1 — 5 |
| 12-15 лет | 45 — 60 | 1 — 5 |
| > 16 лет | 50 — 70 | 1 — 3 |
Повышение уровня нейтрофилов (нейтрофилез, нейтрофилия):
- Инфекции (вызванные бактериями, грибами, простейшими, риккетсиями, некоторыми вирусами, спирохетами);
- Воспалительные процессы (ревматизм, ревматоидный артрит, панкреатит, дерматит, перитонит, тиреоидит);
- Состояние после оперативного вмешательства;
- Ишемический некроз тканей (инфаркты внутренних органов — миокарда, почек и.т.д.);
- Эндогенные интоксикации (сахарный диабет, уремия, эклампсия, некроз гепатоцитов);
- Физическое напряжение и эмоциональная нагрузка и стрессовые ситуации: воздействие жары, холода, боли, при ожогах и родах, при беременности, при страхе, гневе, радости;
- Онкологические заболевания (опухоли различных органов);
- Прием некоторых лекарственных препаратов, например, кортикостероидов, препаратов наперстянки, гепарина, ацетилхолина;
- Отравление свинцом, ртутью, этиленгликолем, инсектицидами.
Понижение уровня нейтрофилов (нейтропения):
- Некоторые инфекции, вызванные бактериями (брюшной тиф и паратифы, бруцеллез), вирусами (грипп, корь, ветряная оспа, вирусный гепатит, краснуха), простейшими (малярия), риккетсиями (сыпной тиф), затяжные инфекции у пожилых и ослабленных людей;
- Болезни системы крови (гипо- и апластические, мегалобластные и железодефицитные анемии, пароксизмальная ночная гемоглобинурия, острый лейкоз, гиперспленизм);
- Врожденные нейтропении (наследственные агранулоцитозы);
- Анафилактический шок;
- Тиреотоксикоз;
- Воздействие цитостатиков, противоопухолевых препаратов;
- Лекарственные нейтропении, связанные с повышенной чувствительностью отдельных лиц к действию некоторых лекарственных средств (нестероидных противовоспалительных средств, антиконвульсантов, антигистаминных препаратов, антибиотиков, противовирусных средств, психотропных средств, препаратов, воздействующих на сердечно-сосудистую систему, мочегонных, антидиабетических препаратов).
2. Лимфоциты
Лимфоциты — это популяция лейкоцитов, обеспечивающая иммунный надзор (распознавание "свое-чужое"), формирование и регуляцию гуморального и клеточного иммунного ответа, обеспечение иммунной памяти.
Лимфоциты составляют 20 — 40% от всего числа лейкоцитов. Они способны к распознаванию различных антигенов благодаря наличию на поверхности клеток специальных рецепторов. Разные субпопуляции лимфоцитов выполняют различные функции — обеспечивают эффективный клеточный иммунитет (в том числе отторжение трансплантата, уничтожение опухолевых клеток), гуморальный ответ (в виде синтеза антител к чужеродным белкам — иммуноглобулинов различных классов). Лимфоциты посредством выделения белковых регуляторов — цитокинов участвуют в регуляции иммунного ответа и координации работы всей иммунной системы в целом, эти клетки связаны с обеспечением иммунологической памяти (способности организма к ускоренному и усиленному иммунному ответу при повторной встрече с чужеродным агентом).
ВАЖНО!
Следует иметь в виду, что лейкоцитарная формула отражает относительное (процентное) содержание лейкоцитов различных видов, и увеличение или снижение процентного содержания лимфоцитов может не отражать истинный (абсолютный) лимфоцитоз или лимфопению, а быть следствием снижения или повышения абсолютного числа лейкоцитов других видов (обычно нейтрофилов). Поэтому необходимо всегда учитывать абсолютное количество лимфоцитов, нейтрофилов и др. клеток.
Референсные значения: у детей и взрослых в зависимости от возраста
|
Возраст |
Лимфоциты, % | |
| Новорожденные | 15 — 35 | |
| < 2 нед. | 22 — 55 | |
| 2 нед. — 1 год | 45 — 70 | |
| 1 — 2 года | 37 — 60 | |
| 2 — 5 лет | 33 — 55 | |
| 6 — 7 лет | 30 — 50 | |
| 8 лет | 30 — 50 | |
| 9 — 11 лет | 30 — 46 | |
| 12 — 15 лет | 30 — 45 | |
| > 16 лет | 20 — 40 | |
Повышение уровня лимфоцитов (лимфоцитоз):
- Инфекционные заболевания: инфекционный мононуклеоз, вирусный гепатит, цитомегаловирусная инфекция, коклюш, ОРВИ, токсоплазмоз, герпес, краснуха, ВИЧ-инфекция;
- Заболевания системы крови: острый и хронический лимфолейкоз; лимфосаркома, болезнь тяжелых цепей — болезнь Франклина;
- Отравление тетрахлорэтаном, свинцом, мышьяком, дисульфидом углерода;
- Лечение такими препаратами, как леводопа, фенитоин, вальпроевая кислота, наркотические анальгетики.
Понижение уровня лимфоцитов (лимфопения):
- Острые инфекции и заболевания;
- Милиарный туберкулез;
- Потеря лимфы через кишечник;
- Лимфогранулематоз;
- Системная красная волчанка;
- Апластическая анемия;
- Почечная недостаточность;
- Терминальная стадия онкологических заболеваний;
- Иммунодефициты (с недостаточностью Т-клеток);
- Рентгенотерапия;
- Прием препаратов с цитостатическим действием (хлорамбуцил, аспарагиназа), глюкокортикоидов, введение антилимфоцитарной сыворотки.
3. Эозинофилы
Эозинофилы (цитоплазматические гранулы окрашиваются кислыми красителями) — это лейкоциты, участвующие в реакции организма на паразитарные, аллергические, аутоиммунные, инфекционные и онкологические заболевания. Эозинофильные сдвиги в лейкоформуле встречаются при включении аллергического компонента в патогенез заболевания, который сопровождается гиперпродукцией IgE. Эти клетки участвуют в тканевых реакциях, в которых принимают участие паразиты или антитела класса IgE, они оказывают цитотоксическое действие на паразитов.
Оценка динамики изменения количества эозинофилов в течение воспалительного процесса имеет прогностическое значение. Эозинопения (снижение количества эозинофилов в крови менее 1%) часто наблюдается в начале воспаления. Эозинофилия (рост числа эозинофилов >5%) соответствует началу выздоровления. Однако ряд инфекционных и других заболеваний с высоким уровнем IgE характеризуются эозинофилией после окончания воспалительного процесса, что указывает на незаконченность иммунной реакции с ее аллергическим компонентом. В то же время снижение числа эозинофилов в активной фазе заболевания зачастую свидетельствует о тяжести процесса и является неблагоприятным признаком. В целом изменение количества эозинофилов в периферической крови является результатом дисбаланса процессов продукции клеток в костном мозге, их миграции и распада в тканях.
Референсные значения: у детей и взрослых в зависимости от возраста
|
Возраст |
Эозинофилы, % | |
| Новорожденные | 1 — 6 | |
| < 2 нед. | 1 — 6 | |
| 2 нед. — 1 год | 1 — 5 | |
| 1 — 2 года | 1 — 7 | |
| 2 — 5 лет | 1 — 6 | |
| 6 — 7 лет | 1 — 5 | |
| 8 лет | 1 — 5 | |
| 9 — 11 лет | 1 — 5 | |
| 12 — 15 лет | 1 — 5 | |
| > 16 лет | 1 — 5 | |
Повышение уровня (эозинофилия):
- Аллергическая сенсибилизация организма (бронхиальная астма, аллергический ринит, поллинозы, атопический дерматит, экзема, эозинофильный гранулематозный васкулит, пищевая аллергия);
- Лекарственная аллергия (часто на следующие препараты — аспирин, эуфиллин, преднизолон, карбамазепин, пенициллины, левомицетин, сульфаниламиды, тетрациклины, противотуберкулезные средства);
- Заболевания кожи (экзема, герпетиформный дерматит);
- Паразитарные — глистные и протозойные инвазии (лямблиоз, эхинококкоз, аскаридоз, трихинеллез, стронгилоидоз, описторхоз, токсокароз и.т.д.);
- Острый период инфекционных заболеваний (скарлатина, ветряная оспа, туберкулез, инфекционный мононуклеоз, гонорея);
- Злокачественные опухоли (особенно метастазирующие и с некрозом);
- Пролиферативные заболевания кроветворной системы (лимфогранулематоз, острый и хронический лейкоз, лимфома, полицитемия, миелопролиферативные заболевания, состояние после спленэктомии, гиперэозинофильный синдром);
- Воспалительные процессы соединительной ткани (узелковый периартериит, ревматоидный артрит, системная склеродермия);
- Заболевания легких — саркоидоз, легочная эозинофильная пневмония, гистиоцитоз из клеток Лангерганса, эозинофильный плеврит, легочный эозинофильный инфильтрат (болезнь Лефлера);
- Инфаркт миокарда (неблагоприятный признак).
Снижение уровня (эозинопения):
- Начальная фаза воспалительного процесса;
- Тяжелые гнойные инфекции;
- Шок, стресс;
- Интоксикация различными химическими соединениями, тяжелыми металлами.
4. Моноциты
Моноциты — самые крупные клетки среди лейкоцитов, не содержат гранул. Участвуют в формировании и регуляции иммунного ответа, выполняя функцию презентации антигена лимфоцитам и являясь источником биологически активных веществ, в том числе регуляторных цитокинов. Обладают способностью к локальной дифференцировке — являются предшественниками макрофагов (в которые превращаются после выхода из кровяного русла). Моноциты составляют 3-9 % всех лейкоцитов, способны к амебовидному движению, проявляют выраженную фагоцитарную и бактерицидную активность. Макрофаги способны поглотить до 100 микробов, в то время как нейтрофилы — лишь 20-30. Они появляются в очаге воспаления после нейтрофилов и проявляют максимум активности в кислой среде, в которой нейтрофилы теряют свою активность. В очаге воспаления макрофаги фагоцитируют микробы, а также погибшие лейкоциты, поврежденные клетки воспаленной ткани, очищая очаг воспаления и подготавливая его для регенерации. За эту функцию макрофаги называют "дворниками организма".
Референсные значения: у детей и взрослых в зависимости от возраста
|
Возраст |
Моноциты, % | |
| Новорожденные | 3 — 12 | |
| < 2 нед. | 5 — 15 | |
| 2 нед. — 1 год | 4 — 10 | |
| 1 — 2 года | 3 — 10 | |
| 2 — 5 лет | 3 — 9 | |
| 6 — 7 лет | 3 — 9 | |
| 8 лет | 3 — 9 | |
| 9 — 11 лет | 3 — 9 | |
| 12 — 15 лет | 3 — 9 | |
| > 16 лет | 3 — 9 | |
Повышение уровня моноцитов (моноцитоз):
- инфекции (вирусной, грибковой, протозойной и риккетсиозной этиологии), а также период реконвалесценции после острых инфекций;
- гранулематозы: туберкулез, сифилис, бруцеллез, саркоидоз, язвенный колит (неспецифический);
- системные коллагенозы (системная красная волчанка), ревматоидный артрит, узелковый периартериит;
- болезни крови (острый моноцитарный и миеломоноцитарный лейкоз, миелопролиферативные заболевания, миеломная болезнь, лимфогранулематоз);
- отравление фосфором, тетрахлорэтаном.
Понижение уровня моноцитов (моноцитопения):
- апластическая анемия (поражение костного мозга);
- волосатоклеточный лейкоз;
- пиогенные инфекции;
- роды;
- оперативные вмешательства;
- шоковые состояния;
- прием глюкокортикоидов.
5. Базофилы (Basophilis)
Наиболее малочисленная популяция лейкоцитов. Гранулы окрашиваются основными красителями. Базофилы участвуют в аллергических и клеточных воспалительных реакциях замедленного типа в коже и других тканях, вызывая гиперемию, формирование экссудата, повышенную проницаемость капилляров. Содержат такие биологически активные вещества, как гепарин и гистамин (аналогичны тучным клеткам соединительной ткани). Базофильные лейкоциты при дегрануляции инициируют развитие анафилактической реакции гиперчувствительности немедленного типа.
Референсные значения: 0 – 0,5%
Повышение уровня базофилов (базофилия):
- хронический миелолейкоз (эозинофильно-базофильная ассоциация);
- микседема (гипотиреоз);
- ветряная оспа;
- гиперчувствительность к пищевым продуктам или лекарственным средствам;
- реакция на введение чужеродного белка;
- нефроз;
- хронические гемолитические анемии;
- состояние после спленэктомии;
- болезнь Ходжкина;
- лечение эстрогенами, антитиреоидными препаратами;
- язвенный колит.
6. Количество или процент средних клеток
Современные гематологические анализаторы при подсчете количества лейкоцитов распределяют эти клетки по объему и подсчитывают каждую фракцию отдельно. Но соотношение размеров клеток в приборе и в окрашенных мазках крови различно. Это связано с тем, что для подсчета концентрации лейкоцитов необходимо разрушить эритроциты, поскольку размеры лейкоцитов близки к размерам эритроцитов. Для этого к фракции крови добавляется гемолитик, который разрушает мембраны эритроцитов, лейкоциты же остаются целыми.
После такой обработки лизирующим раствором различные формы лейкоцитов претерпевают изменения размеров в разной степени. Область малых объемов формируется лимфоцитами, которые под действием гемолитика значительно уменьшаются в объеме. Нейтрофилы, напротив, расположены в области больших объемов. Между ними имеется зона так называемых «средних лейкоцитов», в которую попадают базофилы, эозинофилы и моноциты.
Нормальные показатели средних клеток говорят о правильном соотношении видов лейкоцитов в этой популяции. При патологических показателях необходимо просматривать лейкоцитарную формулу.
Соотношение размеров клеток в окрашенных мазках крови и в приборе после обработки лизирующим раствором
| Тип клеток |
Размер клеток при визуальном анализе мазков |
Размер клеток после кровиобработки лизатом |
| Лимфоциты | наименьший | наименьший |
| Базофилы | средний | средний |
| Эозинофилы | средний | средний |
| Моноциты | наибольший | средний |
| Нейтрофилы | средний | наибольший |
С прибора выдаются следующие значения:
Абсолютное количество лимфоцитов
Единицы измерения: x109 клеток/L
Референсные значения: 0,8–4,0×109 клеток/L
Абсолютный лимфоцитоз: >4,0×109 клеток/L
Относительный лимфоцитоз: >40%
Абсолютная лимфоцитопения: <0,8×109 клеток/L
Относительная лимфоцитопения: <20%
Абсолютное количество гранулоцитов
Единицы измерения: x109 клеток/L
Референсные значения: 2,0-7,0×109 клеток/L
Абсолютный нейтрофилез: >7,0×109 клеток/L
Относительный нейтрофилез: >70%
Абсолютная нейтропения: <2,0×109 клеток/L
Относительная нейтропения: <50%
Агранулозитоз: <0,5×109 клеток/L
Количество средних клеток (эозинофилы, базофилы)
Единицы измерения: x109 клеток/L
Референсные значения: 0,1–0,9×109 клеток/L
Процент средних клеток (эозинофилы, базофилы)
Единицы измерения: %
Референсные значения: 3,0–9,0 %
Лейкоцитарная формула (процентное содержание лимфоцитов, гранулоцитов, моноцитов, эозинофилов, базофилов) подсчитывается методом просмотра окрашенного мазка крови под микроскопом врачом-лаборантом.
Поделиться ссылкой:
 Профессор, д.м.н., врач гастроэнтеролог Алиева Эльмира Ибрагимовна
Профессор, д.м.н., врач гастроэнтеролог Алиева Эльмира Ибрагимовна
Диагностика и лечение ВЗК (болезнь Крона, язвенный колит) у детей
Записаться на прием | Госпитализация | Отзывы
Источник: kronkolit.pro
