Бета-блокаторы, или блокаторы бета-адренергических рецепторов – это группа препаратов, которые связываются с бета-адренорецепторами и блокируют на них действие катехоламинов (адреналина и норадреналина). Бета-адреноблокаторы принадлежат к базовым препаратам в лечении эссенциальной артериальной гипертензии и синдрома повышенного артериального давления. Эта группа препаратов используется для лечения гипертонии с 1960-х годов, когда они впервые вошли в клиническую практику.
История открытия
В 1948 году R. P. Ahlquist описал два функционально различных типа адренорецепторов – альфа и бета. В течение последующих 10 лет были известны только антагонисты альфа адренорецепторов. В 1958 году открыт дихлоизопреналин, совмещавший свойства агониста и антагониста бета-рецепторов. Он и ряд других последующих препаратов еще не подходили для клинического применения. И только 1962 году был синтезирован пропранолол (индерал), который открыл новую и яркую страницу в лечении сердечно-сосудистых заболеваний.
Нобелевскую премию по медицине в 1988 году получили J. Black, G. Elion, G. Hutchings за разработку новых принципов лекарственной терапии, в частности за обоснование применения бета-адреноблокаторов. Стоит отметить, что бета-адреноблокаторы разрабатывались как антиаритмическая группа препаратов, и их гипотензивный эффект оказался неожиданной клинической находкой. Первоначально он расценивался как побочное, далеко не всегда желательное действие. Только позднее, начиная 1964 года, после публикации Prichard и Giiliam, он был оценен по достоинству.
Механизм действия бета-адреноблокаторов
Механизм действия препаратов этой группы обусловлен их способностью блокировать бета-адренорецепторы сердечной мышцы и других тканей, вызывая ряд эффектов, являющихся составляющими механизма гипотензивного действия этих препаратов.
- Снижение сердечного выброса, частоты и силы сердечных сокращений, в результате чего уменьшается потребность миокарда в кислороде, увеличивается количество коллатералей и перераспределяется миокардиальный кровоток.
- Урежение сердечных сокращений. В связи с этим диастолы оптимизируют суммарный коронарный кровоток и поддерживают метаболизм поврежденного миокарда. Бета-адреноблокаторы, «защищая» миокард, способны уменьшать зону инфарктцирования и частоту осложнений инфаркта миокарда.
- Уменьшение общего периферического сопротивления путем снижения выработки ренина клетками юкстагломерулярного аппарата.
- Снижение высвобождения норадреналина из постганглионарных симпатических нервных волокон.
- Повышение выработки сосудорасширяющих факторов (простациклина, простагландина е2, оксид азота (II)).
- Снижение обратного всасывания ионов натрия в почках и чувствительности барорецепторов дуги аорты и каротидного (сонного) синуса.
- Мембраностабилизирующее действие – уменьшение проницаемости мембран для ионов натрия и калия.
Наряду с гипотензивным бета-блокаторы обладают следующими действиями.
- Антиаритмическая активность, которая обусловлена угнетением ими действия катехоламинов, замедлением синусового ритма и снижением скорости проведения импульсов в предсердно-желудочковой перегородке.
- Антиангинальная активность – конкурентное блокирование бета-1 адренергических рецепторов миокарда и сосудов, что приводит к снижению частоты сердечных сокращений, сократительной способности миокарда, артериального давления, а также к увеличению продолжительности диастолы, улучшению коронарного кровотока. В целом – к снижению потребности сердечной мышцы в кислороде, как результат повышается толерантность к физическим нагрузкам, сокращаются периоды ишемии, снижается частота ангинозных приступов у больных со стенокардией напряжения и постинфакрктной стенокардии.
- Антиагрегантная способность – замедляют агрегацию тромбоцитов и стимулируют синтез простациклина в эндотелии сосудистой стенки, уменьшают вязкость крови.
- Антиоксидантная активность, которая проявляется ингибированием свободных жирных кислот из жировой ткани, вызванными катехоламинами. Уменьшается потребность в кислороде для дальнейшего метаболизма.
- Уменьшение венозного притока крови к сердцу и объема циркулирующей плазмы.
- Снижают секрецию инсулина путем угнетения гликогенолиза в печени.
- Оказывают седативное действие и увеличивают сократительную способность матки в период беременности.
Из таблицы становится понятно, что бета-1 адренорецепторы находятся преимущественно в сердце, печени и скелетных мышцах. Катехоламины, влияя на бета-1 адренорецепторы, оказывают стимулирующий эффект, в результате чего увеличиваются частота и сила сердечных сокращений.
Классификация бета-адреноблокаторов
В зависимости от преимущественного действия на бета-1 и бета-2, адренорецепторы делятся на:
- кардиоселективные (Метапролол, Атенолол, Бетаксолол, Небиволол);
- кардионеселективные (Пропранолол, Надолол, Тимолол, Метопролол).
В зависимости от способности растворяться в липидах или воде бета-адреноблокаторы фармакокинетически делятся на три группы.
- Липофильные бета-адреноблокаторы (Окспренолол, Пропранолол, Алпренолол, Карведилол, Метапролол, Тимолол). При применении внутрь быстро и почти полностью (70-90%) всасывается в желудке и кишечнике. Препараты этой группы хорошо проникают в разные ткани и органы, а также через плаценту и гематоэнцефалический барьер. Как правило, липофильные бета-адреноблокаторы назначаются в низких дозах при тяжелой печеночной и застойной сердечной недостаточности.
- Гидрофильные бета-адреноблокаторы (Атенолол, Надолол, Талинолол, Соталол). В отличие от липофильных бета-адреноблокаторов, при применении внутрь всасываются только на 30-50%, в меньшей степени метаболизируются в печени, имеют длительный период полураспада. Выводятся преимущественно через почки, в связи с чем гидрофильные бета-адреноблокаторы применяют в низких дозах при недостаточной функции почек.
- Липо- и гидрофильные бета-адреноблокаторы, или амфифильные блокаторы (Ацебутолол, Бисопролол, Бетаксолол, Пиндолол, Целипролол), растворимы как в липидах, так и воде, после применения внутрь всасывается 40-60% препарата. Занимают промежуточное положение между липо- и гидрофильными бета-адреноблокаторами и выводятся в равной степени почками и печенью. Препараты назначают пациентам с умеренно выраженной почечной и печеночной недостаточностью.
Классификация бета-адреноблокаторов по поколениям
- Кардионеселективные (Пропранолол, Надолол, Тимолол, Окспренолол, Пиндолол, Альпренолол, Пенбутолол, Картеолол, Бопиндолол).
- Кардиоселективные (Атенолол, Метопролол, Бисопролол, Бетаксолол, Небиволол, Бевантолол, Эсмолол, Ацебутолол, Талинолол).
- Бета-адреноблокаторы со свойствами блокаторов альфа-адренергических рецепторов (Карведилол, Лабеталол, Целипролол) представляют собой препараты, которым присущи механизмы гипотензивного действия обеих групп блокаторов.
Кардиоселективные и некардиоселективные бета-адреноблокаторы в свою очередь подразделяются на препараты с внутренней симпатомиметической активностью и без нее.
- Кардиоселективные бета-адреноблокаторы без внутренней симпатомиметической активности (Атенолол, Метопролол, Бетаксолол, Бисопролол, Небиволол) наряду с антигипертензивным действием урежают сердечный ритм, дают антиаритмический эффект, не вызывают бронхоспазма.
- Кардиоселективные бета-адреноблокаторы с внутренней симпатомиметической активностью (Ацебутолол, Талинолол, Целипролол) в меньшей степени урежают сердечный ритм, угнетают автоматизм синусного узла и атриовентрикулярную проводимость, дают значительный антиангинальный и антиаритмический эффект при синусовой тахикардии, суправентрикулярных и желудочковых нарушениях ритма, мало влияют на бета-2 адренорецепторы бронхов легочных сосудов.
- Некардиоселективные бета-адреноблокаторы без внутренней симпатомиметической активности (Пропранолол, Надолол, Тимолол) обладают наибольшим антиангинальным действием, поэтому их чаще назначают больным с сопутствующей стенокардией.
- Некардиоселективные бета-адреноблокаторы с внутренней симпатомиметической активностью (Окспренолол, Тразикор, Пиндолол, Вискен) не только блокируют, но и частично стимулируют бета-адренорецепторы. Препараты этой группы в меньшей степени урежают сердечный ритм, замедляют предсердно-желудочковую проводимость и снижают сократимость миокарда. Их можно назначать больным с артериальной гипертензией с легкой степенью нарушения проводимости, сердечной недостаточностью, более редким пульсом.
Кардиоселективность бета-адреноблокаторов
Кардиоселективные бета-адреноблокаторы блокируют бета-1 адренорецепторы, расположенные в клетках сердечной мышцы, юкстагломерулярного аппарата почек, жировой ткани, проводящей системе сердца и кишечнике. Однако селективность бета-адреноблокаторов зависит от дозы и исчезает при применении больших доз бета-1 селективных бета-адреноблокаторов.
Неселективные бета-адреноблокаторы действуют на оба типа рецепторов, на бета-1 и бета-2 адренорецепторы. Бета-2 адренорецепторы находятся на гладких мышцах сосудов, бронхов, матки, поджелудочной железе, печени и жировой ткани. Данные препараты повышают сократительную активность беременной матки, что может привести к преждевременным родам. Одновременно блокада бета-2 адренорецепторов связана с негативными эффектами (бронхоспазм, спазм периферических сосудов, нарушение обмена глюкозы и липидов) неселективных бета-адреноблокаторов.
Кардиоселективные бета-адреноблокаторы имеют преимущество перед некардиоселективными при лечении больных с артериальной гипертензией, бронхиальной астмой и другими заболеваниями бронхолегочной системы, сопровождающимися бронхоспазмом, сахарным диабетом, перемежающейся хромотой.
Показание к назначению:
- эссенциальная артериальная гипертензия;
- вторичная артериальная гипертензия;
- признаки гиперсимпатикотонии (тахикардия, высокое пульсовое давление, гиперкинетический тип гемодинамики);
- сопутствующая ИБС – стенокардия напряжения (курящим селективные бета-адреноблокаторы, некурящим – неселективные);
- перенесенный инфаркт вне зависимости от наличия стенокардии;
- нарушение ритма сердца (предсердная и желудочковая экстрасистолия, тахикардия);
- субкомпенсированная сердечная недостаточность;
- гипертрофическая кардиомиопатия, субаортальный стеноз;
- пролапс митрального клапана;
- риск фибрилляции желудочка и внезапной смерти;
- артериальная гипертензия в предоперационный и послеоперационной период;
- бета-адреноблокаторы также назначаются при мигрени, гипертиреозе, алкогольной и наркоманической абстиненции.
Бета-блокаторы: противопоказания
Со стороны сердечнососудистой системы:
- брадикардия;
- атриовентрикулярная блокада 2-3 степени;
- артериальная гипотензия;
- острая сердечная недостаточность;
- кардиогенный шок;
- вазоспастическая стенокардия.
Со стороны других органов и систем:
- бронхиальная астма;
- хроническое обструктивное заболевание легких;
- стенозирующее заболевание периферических сосудов с ишемией конечностей в состоянии покоя.
Бета-блокаторы: побочные эффекты
Со стороны сердечнососудистой системы:
- снижение частоты сердечных сокращений;
- замедление атриовентрикулярной проводимости;
- значительное снижение артериального давления;
- снижение фракции выброса.
Со стороны других органов и систем:
- нарушения со стороны дыхательной системы (бронхоспазм, нарушение бронхиальной проходимости, обострение хронических заболеваний легких);
- периферическое сужение сосудов (синдром Рейно, холодные конечности, перемежающееся хромота);
- психоэмоциональные расстройства (слабость, сонливость, ухудшение памяти, эмоциональная лабильность, депрессия, острые психозы, нарушение сна, галлюцинации);
- гастроинтестинальные нарушения (тошнота, понос, боль в животе, запор, обострение язвенной болезни, колит);
- синдром отмены;
- нарушение углеводного и липидного обмена;
- мышечная слабость, непереносимость физических нагрузок;
- импотенция и снижение либидо;
- снижение функции почек за счет снижения перфузии;
- снижение продукции слезной жидкости, конъюнктивит;
- нарушения со стороны кожи (дерматит, экзантема, обострение псориаза);
- гипотрофия плода.
Бета-блокаторы и сахарный диабет
При сахарном диабете второго типа предпочтение отдают селективным бета-адреноблокаторам, поскольку их дисметаболические свойства (гипергликемия, снижение чувствительности тканей к инсулину) выражены в меньшей степени, чем у неселективных.
Бета-блокаторы и беременность
При беременности применять бета-адреноблокаторы(неселективные) нежелательно, поскольку они вызывают брадикардию и гипоксемию с последующей гипотрофией плода.
Какие препараты из группы бета-адреноблокаторов лучше использовать?
Говоря о бета-адреноблокаторах как классе антигипертензивных препаратов, подразумевают препараты, обладающие бета-1 селективностью (имеют меньше побочных эффектов), без внутренней симпатомиметической активности (более эффективны) и сосудорасширяющих свойств.
Какой бета-блокатор лучше?
Сравнительно недавно в нашей стране появился бета-блокатор, обладающий наиболее оптимальным сочетанием всех качеств, необходимых для лечения хронических болезней (артериальная гипертензия и ишемическая болезнь сердца) – Локрен.
Локрен – это оригинальный и в то же время недорогой бета-блокатор, обладающий высокой бета-1 селективностью и самым большим периодом полувыведения (15-20 часов), что позволяет применять его 1 раз в день. При этом он не имеет внутренней симпатомиметической активности. Препарат нормализирует вариабельность суточного ритма АД, способствует снижению степени утреннего прироста АД. При лечении Локреном у больных с ишемической болезнью сердца уменьшалась частота приступов стенокардии, повышалась способность переносить физические нагрузки. Препарат не вызывает чувства слабости, утомляемости, не влияет на углеводный и липидный обмен.
Второй препарат, который можно выделить, – Небилет (Небиволол). Он занимает особое место в классе бета-блокаторов из-за своих необычных свойств. Небилет состоит из двух изомеров: первый из них является бета-блокатором, а второй – вазодилататором. Препарат оказывает прямое влияние на стимуляцию синтеза оксида азота (NO) эндотелием сосудов.
За счет двойного механизма действия Небилет можно назначать больному с артериальной гипертензией и сопутствующими хроническими обструктивными заболеваниями легких, атеросклерозом периферических артерий, застойной сердечной недостаточностью, выраженной дислипидемией и сахарным диабетом.
Что касается двух последних патологических процессов, то сегодня имеется значительное количество научных данных о том, что Небилет не только не оказывает отрицательного воздействия на показатели липидного и углеводного обмена, но и нормализует воздействие на уровни холестерина, триглицеридов, глюкозы крови и гликозированного гемоглобина. Исследователи связывают эти уникальные для класса бета-адреноблокаторов свойства с NO-модулирующей активностью препарата.
Синдром отмены бета-блокаторов
Внезапная отмена блокаторов бета-адренорецепторов после их продолжительного применения, особенно в высоких дозах, может вызвать явления, характерные для клинической картины нестабильной стенокардии, желудочковой тахикардии, инфаркта миокарда, а иногда и привести к внезапной смерти. Синдром отмены начинает проявляться через несколько дней (реже — через 2 нед.) после прекращения приема блокаторов бета-адренорецепторов.
Для предупреждения тяжелых последствий отмены этих препаратов необходимо придерживаться следующих рекомендаций:
- прекращать применение блокаторов бета-адренорецепторов постепенно, в течение 2 нед., по такой схеме: на 1-й день суточную дозу пропранолола снижают не более чем на 80 мг, на 5-й — на 40 мг, на 9-й — на 20 мг и на 13-й — на 10 мг;
- пациентам с ИБС во время и после отмены блокаторов бета-адренорецепторов следует ограничить физическую активность и при необходимости повысить дозу нитратов;
- лицам с ИБС, у которых планируется аортокоронарное шунтирование, блокаторы бета-адренорецепторов не отменяют до операции, за 2 ч до хирургического вмешательства назначают 1/2 суточной дозы, во время операции бета-адреноблокаторы не вводят, но в течение 2 сут. после нее назначают внутривенно.
Источник: bezgipertonii.ru
История открытия
В 1948 году R. P. Ahlquist описал два функционально различных типа адренорецепторов – альфа и бета. В течение последующих 10 лет были известны только антагонисты альфа адренорецепторов. В 1958 году открыт дихлоизопреналин, совмещавший свойства агониста и антагониста бета-рецепторов. Он и ряд других последующих препаратов еще не подходили для клинического применения. И только 1962 году был синтезирован пропранолол (индерал), который открыл новую и яркую страницу в лечении сердечно-сосудистых заболеваний.
Нобелевскую премию по медицине в 1988 году получили J. Black, G. Elion, G. Hutchings за разработку новых принципов лекарственной терапии, в частности за обоснование применения бета-адреноблокаторов. Стоит отметить, что бета-адреноблокаторы разрабатывались как антиаритмическая группа препаратов, и их гипотензивный эффект оказался неожиданной клинической находкой. Первоначально он расценивался как побочное, далеко не всегда желательное действие. Только позднее, начиная 1964 года, после публикации Prichard и Giiliam, он был оценен по достоинству.
Механизм действия бета-адреноблокаторов
Механизм действия препаратов этой группы обусловлен их способностью блокировать бета-адренорецепторы сердечной мышцы и других тканей, вызывая ряд эффектов, являющихся составляющими механизма гипотензивного действия этих препаратов.
- Снижение сердечного выброса, частоты и силы сердечных сокращений, в результате чего уменьшается потребность миокарда в кислороде, увеличивается количество коллатералей и перераспределяется миокардиальный кровоток.
- Урежение сердечных сокращений. В связи с этим диастолы оптимизируют суммарный коронарный кровоток и поддерживают метаболизм поврежденного миокарда. Бета-адреноблокаторы, «защищая» миокард, способны уменьшать зону инфарктцирования и частоту осложнений инфаркта миокарда.
- Уменьшение общего периферического сопротивления путем снижения выработки ренина клетками юкстагломерулярного аппарата.
- Снижение высвобождения норадреналина из постганглионарных симпатических нервных волокон.
- Повышение выработки сосудорасширяющих факторов (простациклина, простагландина е2, оксид азота (II)).
- Снижение обратного всасывания ионов натрия в почках и чувствительности барорецепторов дуги аорты и каротидного (сонного) синуса.
- Мембраностабилизирующее действие – уменьшение проницаемости мембран для ионов натрия и калия.
Наряду с гипотензивным бета-блокаторы обладают следующими действиями.
- Антиаритмическая активность, которая обусловлена угнетением ими действия катехоламинов, замедлением синусового ритма и снижением скорости проведения импульсов в предсердно-желудочковой перегородке.
- Антиангинальная активность – конкурентное блокирование бета-1 адренергических рецепторов миокарда и сосудов, что приводит к снижению частоты сердечных сокращений, сократительной способности миокарда, артериального давления, а также к увеличению продолжительности диастолы, улучшению коронарного кровотока. В целом – к снижению потребности сердечной мышцы в кислороде, как результат повышается толерантность к физическим нагрузкам, сокращаются периоды ишемии, снижается частота ангинозных приступов у больных со стенокардией напряжения и постинфакрктной стенокардии.
- Антиагрегантная способность – замедляют агрегацию тромбоцитов и стимулируют синтез простациклина в эндотелии сосудистой стенки, уменьшают вязкость крови.
- Антиоксидантная активность, которая проявляется ингибированием свободных жирных кислот из жировой ткани, вызванными катехоламинами. Уменьшается потребность в кислороде для дальнейшего метаболизма.
- Уменьшение венозного притока крови к сердцу и объема циркулирующей плазмы.
- Снижают секрецию инсулина путем угнетения гликогенолиза в печени.
- Оказывают седативное действие и увеличивают сократительную способность матки в период беременности.
Из таблицы становится понятно, что бета-1 адренорецепторы находятся преимущественно в сердце, печени и скелетных мышцах. Катехоламины, влияя на бета-1 адренорецепторы, оказывают стимулирующий эффект, в результате чего увеличиваются частота и сила сердечных сокращений.
Классификация бета-адреноблокаторов
В зависимости от преимущественного действия на бета-1 и бета-2, адренорецепторы делятся на:
- кардиоселективные (Метапролол, Атенолол, Бетаксолол, Небиволол);
- кардионеселективные (Пропранолол, Надолол, Тимолол, Метопролол).
В зависимости от способности растворяться в липидах или воде бета-адреноблокаторы фармакокинетически делятся на три группы.
- Липофильные бета-адреноблокаторы (Окспренолол, Пропранолол, Алпренолол, Карведилол, Метапролол, Тимолол). При применении внутрь быстро и почти полностью (70-90%) всасывается в желудке и кишечнике. Препараты этой группы хорошо проникают в разные ткани и органы, а также через плаценту и гематоэнцефалический барьер. Как правило, липофильные бета-адреноблокаторы назначаются в низких дозах при тяжелой печеночной и застойной сердечной недостаточности.
- Гидрофильные бета-адреноблокаторы (Атенолол, Надолол, Талинолол, Соталол). В отличие от липофильных бета-адреноблокаторов, при применении внутрь всасываются только на 30-50%, в меньшей степени метаболизируются в печени, имеют длительный период полураспада. Выводятся преимущественно через почки, в связи с чем гидрофильные бета-адреноблокаторы применяют в низких дозах при недостаточной функции почек.
- Липо- и гидрофильные бета-адреноблокаторы, или амфифильные блокаторы (Ацебутолол, Бисопролол, Бетаксолол, Пиндолол, Целипролол), растворимы как в липидах, так и воде, после применения внутрь всасывается 40-60% препарата. Занимают промежуточное положение между липо- и гидрофильными бета-адреноблокаторами и выводятся в равной степени почками и печенью. Препараты назначают пациентам с умеренно выраженной почечной и печеночной недостаточностью.
Классификация бета-адреноблокаторов по поколениям
- Кардионеселективные (Пропранолол, Надолол, Тимолол, Окспренолол, Пиндолол, Альпренолол, Пенбутолол, Картеолол, Бопиндолол).
- Кардиоселективные (Атенолол, Метопролол, Бисопролол, Бетаксолол, Небиволол, Бевантолол, Эсмолол, Ацебутолол, Талинолол).
- Бета-адреноблокаторы со свойствами блокаторов альфа-адренергических рецепторов (Карведилол, Лабеталол, Целипролол) представляют собой препараты, которым присущи механизмы гипотензивного действия обеих групп блокаторов.
Кардиоселективные и некардиоселективные бета-адреноблокаторы в свою очередь подразделяются на препараты с внутренней симпатомиметической активностью и без нее.
- Кардиоселективные бета-адреноблокаторы без внутренней симпатомиметической активности (Атенолол, Метопролол, Бетаксолол, Бисопролол, Небиволол) наряду с антигипертензивным действием урежают сердечный ритм, дают антиаритмический эффект, не вызывают бронхоспазма.
- Кардиоселективные бета-адреноблокаторы с внутренней симпатомиметической активностью (Ацебутолол, Талинолол, Целипролол) в меньшей степени урежают сердечный ритм, угнетают автоматизм синусного узла и атриовентрикулярную проводимость, дают значительный антиангинальный и антиаритмический эффект при синусовой тахикардии, суправентрикулярных и желудочковых нарушениях ритма, мало влияют на бета-2 адренорецепторы бронхов легочных сосудов.
- Некардиоселективные бета-адреноблокаторы без внутренней симпатомиметической активности (Пропранолол, Надолол, Тимолол) обладают наибольшим антиангинальным действием, поэтому их чаще назначают больным с сопутствующей стенокардией.
- Некардиоселективные бета-адреноблокаторы с внутренней симпатомиметической активностью (Окспренолол, Тразикор, Пиндолол, Вискен) не только блокируют, но и частично стимулируют бета-адренорецепторы. Препараты этой группы в меньшей степени урежают сердечный ритм, замедляют предсердно-желудочковую проводимость и снижают сократимость миокарда. Их можно назначать больным с артериальной гипертензией с легкой степенью нарушения проводимости, сердечной недостаточностью, более редким пульсом.
Кардиоселективность бета-адреноблокаторов
Кардиоселективные бета-адреноблокаторы блокируют бета-1 адренорецепторы, расположенные в клетках сердечной мышцы, юкстагломерулярного аппарата почек, жировой ткани, проводящей системе сердца и кишечнике. Однако селективность бета-адреноблокаторов зависит от дозы и исчезает при применении больших доз бета-1 селективных бета-адреноблокаторов.
Неселективные бета-адреноблокаторы действуют на оба типа рецепторов, на бета-1 и бета-2 адренорецепторы. Бета-2 адренорецепторы находятся на гладких мышцах сосудов, бронхов, матки, поджелудочной железе, печени и жировой ткани. Данные препараты повышают сократительную активность беременной матки, что может привести к преждевременным родам. Одновременно блокада бета-2 адренорецепторов связана с негативными эффектами (бронхоспазм, спазм периферических сосудов, нарушение обмена глюкозы и липидов) неселективных бета-адреноблокаторов.
Кардиоселективные бета-адреноблокаторы имеют преимущество перед некардиоселективными при лечении больных с артериальной гипертензией, бронхиальной астмой и другими заболеваниями бронхолегочной системы, сопровождающимися бронхоспазмом, сахарным диабетом, перемежающейся хромотой.
Показание к назначению:
- эссенциальная артериальная гипертензия;
- вторичная артериальная гипертензия;
- признаки гиперсимпатикотонии (тахикардия, высокое пульсовое давление, гиперкинетический тип гемодинамики);
- сопутствующая ИБС – стенокардия напряжения (курящим селективные бета-адреноблокаторы, некурящим – неселективные);
- перенесенный инфаркт вне зависимости от наличия стенокардии;
- нарушение ритма сердца (предсердная и желудочковая экстрасистолия, тахикардия);
- субкомпенсированная сердечная недостаточность;
- гипертрофическая кардиомиопатия, субаортальный стеноз;
- пролапс митрального клапана;
- риск фибрилляции желудочка и внезапной смерти;
- артериальная гипертензия в предоперационный и послеоперационной период;
- бета-адреноблокаторы также назначаются при мигрени, гипертиреозе, алкогольной и наркоманической абстиненции.
Бета-блокаторы: противопоказания
Со стороны сердечнососудистой системы:
- брадикардия;
- атриовентрикулярная блокада 2-3 степени;
- артериальная гипотензия;
- острая сердечная недостаточность;
- кардиогенный шок;
- вазоспастическая стенокардия.
Со стороны других органов и систем:
- бронхиальная астма;
- хроническое обструктивное заболевание легких;
- стенозирующее заболевание периферических сосудов с ишемией конечностей в состоянии покоя.
Бета-блокаторы: побочные эффекты
Со стороны сердечнососудистой системы:
- снижение частоты сердечных сокращений;
- замедление атриовентрикулярной проводимости;
- значительное снижение артериального давления;
- снижение фракции выброса.
Со стороны других органов и систем:
- нарушения со стороны дыхательной системы (бронхоспазм, нарушение бронхиальной проходимости, обострение хронических заболеваний легких);
- периферическое сужение сосудов (синдром Рейно, холодные конечности, перемежающееся хромота);
- психоэмоциональные расстройства (слабость, сонливость, ухудшение памяти, эмоциональная лабильность, депрессия, острые психозы, нарушение сна, галлюцинации);
- гастроинтестинальные нарушения (тошнота, понос, боль в животе, запор, обострение язвенной болезни, колит);
- синдром отмены;
- нарушение углеводного и липидного обмена;
- мышечная слабость, непереносимость физических нагрузок;
- импотенция и снижение либидо;
- снижение функции почек за счет снижения перфузии;
- снижение продукции слезной жидкости, конъюнктивит;
- нарушения со стороны кожи (дерматит, экзантема, обострение псориаза);
- гипотрофия плода.
Бета-блокаторы и сахарный диабет
При сахарном диабете второго типа предпочтение отдают селективным бета-адреноблокаторам, поскольку их дисметаболические свойства (гипергликемия, снижение чувствительности тканей к инсулину) выражены в меньшей степени, чем у неселективных.
Бета-блокаторы и беременность
При беременности применять бета-адреноблокаторы(неселективные) нежелательно, поскольку они вызывают брадикардию и гипоксемию с последующей гипотрофией плода.
Какие препараты из группы бета-адреноблокаторов лучше использовать?
Говоря о бета-адреноблокаторах как классе антигипертензивных препаратов, подразумевают препараты, обладающие бета-1 селективностью (имеют меньше побочных эффектов), без внутренней симпатомиметической активности (более эффективны) и сосудорасширяющих свойств.
Какой бета-блокатор лучше?
Сравнительно недавно в нашей стране появился бета-блокатор, обладающий наиболее оптимальным сочетанием всех качеств, необходимых для лечения хронических болезней (артериальная гипертензия и ишемическая болезнь сердца) – Локрен.
Локрен – это оригинальный и в то же время недорогой бета-блокатор, обладающий высокой бета-1 селективностью и самым большим периодом полувыведения (15-20 часов), что позволяет применять его 1 раз в день. При этом он не имеет внутренней симпатомиметической активности. Препарат нормализирует вариабельность суточного ритма АД, способствует снижению степени утреннего прироста АД. При лечении Локреном у больных с ишемической болезнью сердца уменьшалась частота приступов стенокардии, повышалась способность переносить физические нагрузки. Препарат не вызывает чувства слабости, утомляемости, не влияет на углеводный и липидный обмен.
Второй препарат, который можно выделить, – Небилет (Небиволол). Он занимает особое место в классе бета-блокаторов из-за своих необычных свойств. Небилет состоит из двух изомеров: первый из них является бета-блокатором, а второй – вазодилататором. Препарат оказывает прямое влияние на стимуляцию синтеза оксида азота (NO) эндотелием сосудов.
За счет двойного механизма действия Небилет можно назначать больному с артериальной гипертензией и сопутствующими хроническими обструктивными заболеваниями легких, атеросклерозом периферических артерий, застойной сердечной недостаточностью, выраженной дислипидемией и сахарным диабетом.
Что касается двух последних патологических процессов, то сегодня имеется значительное количество научных данных о том, что Небилет не только не оказывает отрицательного воздействия на показатели липидного и углеводного обмена, но и нормализует воздействие на уровни холестерина, триглицеридов, глюкозы крови и гликозированного гемоглобина. Исследователи связывают эти уникальные для класса бета-адреноблокаторов свойства с NO-модулирующей активностью препарата.
Синдром отмены бета-блокаторов
Внезапная отмена блокаторов бета-адренорецепторов после их продолжительного применения, особенно в высоких дозах, может вызвать явления, характерные для клинической картины нестабильной стенокардии, желудочковой тахикардии, инфаркта миокарда, а иногда и привести к внезапной смерти. Синдром отмены начинает проявляться через несколько дней (реже — через 2 нед.) после прекращения приема блокаторов бета-адренорецепторов.
Для предупреждения тяжелых последствий отмены этих препаратов необходимо придерживаться следующих рекомендаций:
- прекращать применение блокаторов бета-адренорецепторов постепенно, в течение 2 нед., по такой схеме: на 1-й день суточную дозу пропранолола снижают не более чем на 80 мг, на 5-й — на 40 мг, на 9-й — на 20 мг и на 13-й — на 10 мг;
- пациентам с ИБС во время и после отмены блокаторов бета-адренорецепторов следует ограничить физическую активность и при необходимости повысить дозу нитратов;
- лицам с ИБС, у которых планируется аортокоронарное шунтирование, блокаторы бета-адренорецепторов не отменяют до операции, за 2 ч до хирургического вмешательства назначают 1/2 суточной дозы, во время операции бета-адреноблокаторы не вводят, но в течение 2 сут. после нее назначают внутривенно.
Источник: bezgipertonii.ru
Комментарии Опубликовано в журнале:
«РУССКИЙ МЕДИЦИНСКИЙ ЖУРНАЛ»; ТОМ 18; № 21; 2010; стр. 1-6.
К.м.н. Г.Б. Ухолкина
Медицинский центр Банка России, Москва
Нередко создается иллюзия, что в привычном, повседневном не может быть ничего нового, вместе с тем, даже лучшее и проверенное может нас приятно удивлять. Это утверждение можно в полной мере отнести к такой группе лекарственных средств как β-адреноблокаторы (БАБ).
Уже давно БАБ вошли в повседневную практику врачей, ежедневно они назначаются сотням пациентов. За десятилетия своего существования Баб доказали свою эффективность, а последнее поколение — кардиселективные БАБ, и безопасность. Однако, прежде чем более подробно останавливаться на свойствах этой группы лекарственных препаратов, вернемся к истокам и посмотрим на эволюцию БАБ.
Свой путь они начали в 1930 г, когда было обнаружено, что при помещении сердечной мышцы в среду с катехоламинами (тогда это был изопротеренол или изадрин) сила сокращений значительно возрастает. Это означало, что медиаторы симпатической системы (катехоламины) влияют на функцию сердца [1,2]. Затем возникла гипотеза о наличии α- и β-адренорецепторов, а в середине 1950-х годов появилась идея борьбы с ишемией миокарда путем фармакологической блокады симпатических влияний (реализуемых через эти рецепторы). Спустя 10 лет появился первый препарат группы БАБ — протеналол. Действительно, он обеспечил повышение толерантности к нагрузкам у пациентов со стабильной стенокардией, уменьшение частоты сердечных сокращений, однако при длительном приеме оказывал тератогенное действие, в связи с чем его применение было прекращено [3].
Но вскоре, после появления в середине 60-х пропранолола, началось победное шествие БАБ. Их триумф ознаменовался присуждением в 1988 г. Нобелевской премии, ее получил профессор J. Black, автор идей и большинства работ в этой области в течение предыдущего полувека. В 1967 г. были открыты подтипы β1— и β2-адренорецепторов и разработана концепция селективной β1-адреноблокады [4].
После широкого внедрения в практику обнаружились существенные побочные эффекты первых представителей нового класса препаратов, в первую очередь пропранолола. В результате назначение этих препаратов было запрещено при сердечной недостаточности, ставилось под сомнение их использование у больных артериальной гипертензией, при стенокардии высоких функциональных классов [5]. Широкий спектр абсолютных и относительных противопоказаний: хронические обструктивные болезни легких, сахарный диабет, нарушения липидного обмена, облитерирующий атеросклероз артерий нижних конечностей и т.д. -значительно ограничивал сферу их применения. Однако БАБ совершенствовались и за 50 лет отвоевали почти все утраченные позиции. В течение более 40 лет после внедрения этих препаратов в клиническую практику перечень показаний к назначению БАБ существенно расширился. В настоящее время они используются при артериальной гипертензии (АГ), аритмиях сердца, хронической сердечной недостаточности (ХСН), ишемической болезни сердца (ИБС), при гипертрофической кардиомиопатии, дилатационной кардиомиопатии. Также БАБ применяют с целью уменьшения портальной гипертензии, для лечения мигрени, эссенциального тремора, глаукомы, тиреотоксикоза и т.д. Востребованы они и в детской кардиологии. В то же время спектр противопоказаний значительно сузился, о чем мы поговорим позже.
Основные используемые эффекты блокады β-адренорецепторов, расположенных во всех гладкомышечных волокнах, в т.ч. и в стенке сосудов, следующие:
1) гипотензивный эффект, который обусловлен вазодилатацией, в т.ч. за счет ингибирования продукции ренина и ангиотензина II, ослабления центральных адренергических влияний, снижением сердечного выброса;
2) антиишемический эффект, достигаемый путем снижения частоты сердечных сокращений (ЧСС) и сократимости миокарда, а значит, и потребности в килороде. Кроме того, уменьшая ЧСС, β-АБ удлиняют диастолу и соответственно улучшают коронарную перфузию. Антиоксидантный эффект обусловлен ингибированием выброса свободных жирных кислот из жировой ткани, вызванного катехоламинами;
3) антиаритмический эффект — результат прямого электрофизиологического действия β-АБ, вызывающего снижение ЧСС и порога спонтанной деполяризации эктопических водителей ритма, удлинение рефрактерного периода АВ-узла [6].
Несмотря на общую для всех препаратов данной группы способность блокировать β-адренорецепторы, эти лекарственные средства различаются по степени избирательности действия на разные подвиды адренорецепторов, наличию кардиоселективности, растворимости в липидах, дополнительных фармакологических свойств. Представители этой группы препаратов имеют значительные отличия не только в фармакодинамике, но и в фармакокинетике. Все эти аспекты и определяют различия степени кардиопротекторного действия, переносимости и безопасности клинического применения различных БАБ, и соответственно, показания к выбору конкретного препарата.
Исторически первыми были неселективные БАБ (пропранолол, затем надолол, тимолол, лабеталол и др.), действующие в одинаковой степени на оба типа рецепторов. На смену им пришли селективные БАБ (метопролол, атенолол, наиболее селективные бисопролол и небиволол), в большей степени влияющие на β1-адренорецепторы, расположенные главным образом в миокарде. Наличие селективности расширяет возможности использования БАБ при сопутствующих заболеваниях и снижает риск появления ряда побочных эффектов. Так как побочные эффекты в основном обусловлены воздействием на β2-адренорецепторы (расположены в гладких мышцах бронхов, сосудов и др.), селективные БАБ с меньшей вероятностью могут вызвать бронхоспастические явления, меньше увеличивают периферическое сосудистое сопротивление, поэтому их можно шире использовать у больных с нарушениями периферического кровообращения. Воздействие неселективных БАБ на β2-рецепторы используется в лечении некардиальной патологии: при глаукоме, мигрени, тиреотоксикозе. Однако следует помнить, что селективность относительна и дозозависима, т.е. уменьшается при увеличении дозы препарата. Некоторые БАБ совмещают в себе свойства антагониста и агониста β-адренорецепторов (ацебутолол, пиндолол, талинолол), что называют внутренней симпатомиметической активностью. Прежде это свойство рассматривали как положительное, т.к. БАБ с внутренней симпатомиметической активностью оказывали менее выраженное влияние на ЧСС. Однако впоследствии было установлено, что именно отрицательное хронотропное действие лежит в основе большинства благоприятных эффектов препаратов этой группы, в частности именно оно определяет их способность снижать сердечно-сосудистую смертность [7]. В кардиологии эта подгруппа БАБ ушла в прошлое, поскольку не обладает благоприятным влиянием на прогноз у больных с ишемической болезнью сердца.
Некоторые представители БАБ способны дополнительно оказывать вазодилатирующее действие за счет наличия у них α1-адреноблокирующей активности (карведилол, буциндолол), либо за счет стимуляции синтеза оксида азота в эндотелии (небиволол), сочетания блокады α2-адренорецепторов и стимуляции β2-адренорецепторов (целипролол). Указанные дополнительные свойства расширяют перспективы применения данных лекарственных средств, поскольку в меньшей степени обладают отрицательным инотропным эффектом, обеспечивают улучшение перфузии тканей, позитивное влияние на показатели гемостаза и уровень окислительных процессов. Но убедительные доказательства эффективности БАБ с вазодилатирующими свойствами в плане влияния на выживаемость пациентов получены лишь относительно применения карведилола у больных с ХСН.
Важное значение для выбора оптимального БАБ и обеспечения высокого комплайенса имеют фармакокинетические свойства конкретного препарата. Длительность сохранения эффекта БАБ определяется прежде всего скоростью связывания и диссоциации с β-адренорецепторами. Выделена целая группа БАБ с большим периодом полувыведения: бисопролол — 11 ч, бетаксолол — 15-20 ч, надолол — 14-20 ч. Важное значение имеет концентрация препарата в крови. В целом более выгодные фармакокинетические характеристики, имеют бисопролол, небиволол, пролонгированные формы метопролола, бетаксолол [6].
В настоящей статье мы коснемся в основном использования β-блокаторов при сердечно-сосудистых заболеваниях, хотя, как мы уже упоминали выше, спектр их применения значительное шире.
В последние годы наиболее четко доказана эффективность β-блокаторов в лечении инфаркта миокарда (ИМ), ишемической болезни сердца (ИБС) и сердечной недостаточности (СН). Что же касается терапии артериальной гипертензии (АГ), здесь остается много спорных вопросов.
Хроническая сердечная недостаточность
После полного отказа от применения при ХСН, а затем многочисленных исследований и бурных дебатов, БАБ признаны одним из наиболее перспективных классов препаратов, эффективных как для профилактики, так и для лечения сердечной недостаточности [8]. По результатам недавних исследований, эффект БАБ во многом обусловлен воздействием на центральную нервную систему. Проникая через гемато-энцефалический барьер липофильные БАБ тормозят влияние симпатической нервной системы на сердце, замедляя ремоделирование левого желудочка. Эти результаты получены в лабораторных условиях на модели искусственно вызванного у крыс инфаркта миокарда, а специфические рецепторы к БАБ расположены в каудальной части медуллярного ядра солитарного тракта. Ранее на аналогичных моделях уже было показано, что введение в мозг антагонистов рецепторов к ангиотензину (АТ) (лозартана), антагонистов рецепторов к альдостерону (спиронолактона) или цитокинов также тормозит развитие ремоделирования левого желудочка. Таким образом, по-видимому, нарушение регуляции мозговой ренин-альдостерон-ангиотензиновой системы, цитокиновой системы, а также, возможно, взаимодействующих с ними мозговых β-адренорецепторов является причиной развития дисфункции левого желудочка [1]. Возможно, это одно из объяснений того, как отрицательный инотропный эффект БАБ сочетается с положительным их влиянием на течение сердечной недостаточности.
Повышение активности симпатоадреналовой системы на ранних этапах носит компенсаторный характер, однако в дальнейшем становится причиной ремоделирования миокарда, возрастания триггерной активности кардиомиоцитов, повышения периферического сосудистого сопротивления и нарушения перфузии органов-мишеней. По результатам крупнейших многоцентровых исследований CIBIS-II, MERIT-HF, US Carvedilol Heart Failure Trials Program, COPERNICUS, выполненных во второй половине 1990-х годов, β-адреноблокаторы были утверждены в качестве препаратов первого ряда для лечения пациентов с ХСН [9]. Мета-анализ результатов основных исследований по изучению эффективности β-адреноблокаторов у больных с ХСН показал, что дополнительное назначение к ингибиторам АПФ β-адреноблокаторов наряду с улучшением гемодинамических показателей и самочувствия пациентов снижает риск смертности на 37% и госпитализации — на 41% [10]. Согласно Европейским рекомендациям 2005 г. применение β-адреноблокаторов рекомендовано у всех пациентов с ХСН в дополнение к терапии ингибиторами АПФ и симптоматическому лечению.
Однако данные рекомендации не относятся ко всему классу β-адреноблокаторов. Сегодня для лечения больных с ХСН признаны эффективными бисопролол (CIBIS-II), метопролол (MERIT-HF), небиволол (SENIORS) и карведилол (US Carvedilol Heart Failure Trials Program, COPERNICUS). Основным механизмом служит, вероятно, улучшение сократимости тех зон миокарда, которые находились в состоянии гибернации за счет «экономии» кислорода, или уменьшение потребности миокарда в питании в ответ на отрицательное ино- и хронотропное действие БАБ. Имеются данные о достоверном уменьшении количества зон гипокинезии с 68 до 41% за шесть месяцев лечения бисопрололом. Этот механизм наиболее вероятен у больных, перенесших инфаркт миокарда. Однако в начале нашего обзора мы упомянули и о недавно открытых вероятных механизмах действия БАБ при сердечной недостаточности.
Ишемическая болезнь сердца
В первую очередь эффективность применения БАБ была доказана именно у этой категории больных. Механизм действия здесь также опосредован подавлением симпатико-адреналовой активности: ингибируя влияние на миокард циркулирующих катехоламинов, БАБ уменьшают ЧСС, что ведет к увеличению диастолы, улучшению доставки кислорода, снижению потребности миокарда в кислороде и, в конечном итоге, антиишемическому эффекту. Согласно результатам метаанализа 27 многоцентровых исследований, в которых приняло участие более 27 тыс. человек, селективные БАБ без внутренней симпатомиметической активности у больных с острым коронарным синдромом в анамнезе снижают риск развития повторного инфаркта миокарда и смертность от инфаркта на 20% [11]. В ряде многоцентровых международных исследований доказана эффективность устранения приступов транзиторной ишемии миокарда у больных со стабильной стенокардией при использовании бисопролола (TIBBS, CIBIS, CIBIS-II и CIBIS-III), а также небиволола (SENIORS, 2004).
В настоящее время БАБ используются и при лечении острого коронарного синдрома, особенно при тахиаритмиях и высоком артериальном давлении, а также для купирования ангинозного приступа. Однако с учетом того что, во-первых, благоприятное воздействие ранней (до поступления в стационар) терапии БАБ (внутривенно) на выживаемость больных с острым коронарным синдромом по сравнению с их отсроченным назначением до настоящего времени не доказано и, во-вторых, существует определенный риск развития побочных эффектов (в первую очередь — брадикардии и артериальной гипотонии), рутинное внутривенное применение на догоспитальном этапе БАБ у пациентов с острым коронарным синдромом не рекомндовано.
БАБ являются также основными препаратами, использующимися в лечении гипертрофической кардиомиопатии, оказывая антиишемический эффект, они также благодаря снижению сократимости уменьшают степень обструкции выносящего тракта левого желудочка.
При дилатационной кардиомиопатии (ДКМ) была доказана высокая эффективность БАБ в замедлении прогрессирования заболевания. В связи с этим с 1995 г рекомендовано применение БАБ у больных с ДКМ.
Широк спектр применения БАБ в аритмологии. Антиаритмическое действие обусловлено устранением аритмогенных факторов (тахикардии, повышенной активности симпатической нервной системы, артериальной гипертензии), уменьшением скорости спонтанного возбуждения синусного и эктопического водителей ритма и замедлением AV-проводимости (преимущественно в антеградном и, в меньшей степени, в ретроградном направлениях через AV-узел) и по дополнительным путям. БАБ являются единственной группой препаратов, доказавших свою эффективность в снижении риска смерти у больных с желудочковыми нарушениями ритма [12]. Рекомендовано их применение и у пациентов с наджелудочковыми нарушениями ритма: предсердной экстрасистолией, некоторыми видами пароксизмальной наджелудочковой тахикардии. При фибрилляции предсердий БАБ используются в различных ситуациях: при постоянной форме для контроля частоты желудочковых сокращений (ЧЖС), в этом отношении они превосходят дигоксин и антагонисты кальция, т.к. эффективнее контролируют ЧЖС при нагрузках; при фибрилляции, резистентной к антиаритмической терапии — также для контроля ЧЖС при рецидивах; в некоторых случаях оправдано их назначение после первого зарегистрированного пароксизма фибрилляции или при редких пароксизмах «симпатического» типа -возникающих после физической нагрузки, психоэмоционального стресса [13].
Артериальная гипертензия
В настоящее время накоплены результаты многочисленных международных рандомизированных плацебо-контролируемых исследований, подтверждающие способность БАБ достоверно улучшать прогноз больных с АГ, т.е. уменьшать риск развития инсультов, инфарктов миокарда, снижать смертность от сердечно-сосудистых заболеваний. В мета-анализе 5 крупных рандомизированных исследований INSIGHT, NICS-EH, STOP-2, NORDIL и VHAS (всего 23 454 больных с АГ) оценивался риск развития основных сердечно-сосудистых событий и смерти при лечении АГ антагонистами кальция в сравнении с диуретиками или БАБ. При этом было отмечено отсутствие достоверных различий по влиянию этих классов гипотензивных средств на снижение частоты развития инсультов, ИБС, ХСН, сердечно-сосудистых событий, сердечно-сосудистой и общей смертности [14]. Аналогичный результат был получен в мета-анализе исследований STOP-2, UKPDS-HDS и CAPPP (всего 16 161 пациентов с АГ) при сопоставлении ингибиторов АПФ с диуретиками или БАБ по влиянию на снижение риска развития основных сердечно-сосудистых событий и смерти.
Вместе с тем в 2004 г. появились первые сомнения в целесообразности применения при АГ широко используемого водорастворимого БАБ короткого действия атенолола. В частности, был проведен мета-анализ 9 крупных рандомизированных клинических исследований по изучению эффективности и безопасности атенолола при АГ по сравнению с плацебо. В 2005 г. опубликован результат другого мета-анализа, включающего 14 рандомизированных контролируемых исследований, в котором сравнивалась эффективность и безопасность различных БАБ с плацебо и другими антигипертензивными препаратами у больных с первичной АГ [15].
Было показано, что при монотерапии атенолол, в отличие от плацебо, несколько снижает риск мозговых инсультов, но не влияет на общую смертность, смертность от сердечно-сосудистых заболеваний и риск развития ИМ. При сравнении атенолола с антагонистами кальция, ингибиторами АПФ и антагонистами к рецепторам АТ-II терапия атенололом сопровождалась достоверно большим риском мозговых инсультов (на 30%) и смертности от сердечно-сосудистых заболеваний (на 16%), а также более высоким риском общей смертности (на 13%). В подавляющем большинстве этих исследований в качестве препарата сравнения использовался атенолол, а в остальных — неселективные БАБ короткого действия, относящиеся к первой генерации (пропранолол и окспренолол). И лишь в одном использовался метопролол короткого или пролонгированного действия [16]. Вероятно причиной таких результатов является гидрофильность атенолола, его незначительное влияние на гипертрофию миокарда и отсутствие влияния на эндотелиальную дисфункцию. Хотя применение атенолола в качестве средства первого выбора в лечении АГ нецелесообразно, эти рекомендации не следует распространять на все БАБ.
Таким образом, окончательно роль БАБ у больных с артериальной гипертензией еще предстоит прояснить.
Спектр показаний к приему БАБ поистине впечатляет. Однако широкое их применение ограничивается побочным эффектами — как истинными, так и мнимыми или ушедшими в прошлое. Первые, неселективные БАБ относительно часто приводили к развитию побочных эффектов. Это связано в первую очередь с их влиянием на β1-рецепторы гладкой мускулатуры бронхов.
Наиболее серьезным препятствием к назначению неселективных и в меньшей степени селективных β1-адреноблокаторов является наличие сопутствующих хронических обструктивных болезней легких (ХОБЛ) и бронхиальной астмы. Однако результаты исследования ССР показывают, что риск смерти в течение двух лет у больных ХОБЛ, перенесших инфаркт миокарда, без терапии БАБ составляет 27,8%, тогда как на фоне лечения БАБ — всего 16,8%; т.е. риск летального исхода у таких больных на фоне терапии вышеуказанными препаратами — 40%. Даже 17,7% больных с бронхиальной астмой после ИМ в США находятся на терапии БАБ [17].
Негативное влияние БАБ на бронхиальную проходимость обратно пропорционально степени кардиоселективности, при этом следует учитывать, что степень кардиоселективности у различных препаратов неодинакова. Индекс кардиоселективности характеризует ее степень, для пропранолола — 1,8:1; для атенолола и бетаксолола — 1:35; для метопролола — 1:20, для бисопролола — 1:75 [18].
Частыми побочными эффектами БАБ являются гипотония и брадикардия. Но чаще при лечении БАБ возникают такие явления, как чувство усталости, ухудшение переносимости физической нагрузки, бессонница. Брадикардия на фоне применения БАБ (ЧСС менее 50 уд/мин) развивается не более чем у 10% больных и почти всегда устраняется коррекцией дозы препарата. При анализе побочных эффектов в рандомизированных исследованиях, в которых применялись БАБ или плацебо при лечении сердечной недостаточности, было показано, что лечение БАБ повышало абсолютный риск гипотонии на 11%, головокружений на 57%, брадикардии на 38%. Однако все это на фоне достоверного снижения случаев прекращения лечения, госпитализаций, общей смертности больных, что свидетельствует в целом о высокой безопасности приема БАБ.
Среди распространенных мнимых ограничений к применению БАБ — пожилой возраст. При этом по данным исследований БАБ сохраняют свою эффективность у больных даже самого пожилого возраста. Так, смертность среди пациентов старше 80 лет, которым БАБ назначали в постинфарктном периоде, была на 32% меньше, чем у пациентов того же возраста, не получавших этой терапии. В многочисленных исследованиях по изучению эффективности БАБ у больных после ИМ, в которые пациенты включались без учета ограничения возраста, было показано, что эти препараты эффективны у больных пожилого возраста [19].
Среди пациентов более молодого возраста распространено опасение развития эректильной дисфункции. В действительности частота импотенции при приеме БАБ составляет около 1%, однако те или иные нарушения эректильной функции возникают примерно в 25% случаев. При этом следует учесть, что эректильная дисфункция широко распространена среди больных АГ и составляет до 46%. По данным мета-анализа, включавшего 15 исследований (более 35 тыс. пациентов), показано, что применение БАБ связано с небольшим риском возникновения сексуальной дисфункции (1 дополнительный случай на каждые 199 пациентов, получавших лечение БАБ в течение года). Кроме того, БАБ первых поколений чаще вызывают эректильную дисфункцию, чем современные препараты. А исследование, проведенное с бисопрололом, показало, что препарат не только не ухудшает, но даже вызывает улучшение некоторых параметров сексуальной функции у пациентов с длительно текущей АГ [20].
Следует соблюдать осторожность при применении БАБ при атеросклеротическом поражении артерий нижних конечностей с симптомами перемежающейся хромоты. Однако, если не происходит значительного снижения артериального давления, БАБ последних поколений, не оказывают существенного влияния на течение перемежающей хромоты. При сравнении бисопролола в дозе 10 мг и пропранолола 40 мг/сут бисопролол способствовал увеличению скорости кровотока по периферическому сосудистому руслу [21].
Среди больных сердечно-сосудистыми заболеваниями велика распространенность сахарного диабета. Применение β-блокаторов в этих случаях требует осторожности, но не является противопоказанием. Действительно, БАБ снижают чувствительность к инсулину и усугубляют дислипидемию. Стимуляция β2-адренорецепторов приводит к усилению гликогенолиза в печени и скелетных мышцах, глюконеогенезу и высвобождению инсулина. Поэтому применение неселективных β-АБ может сопровождаться повышением гликемии и возникновением инсулинорезистентности [22]. Изменения липидного обмена возникают, вероятно, в результате ослабления эффектов липопротеинлипазы, которая в норме отвечает за метаболизм эндогенных триглицеридов. Стимуляция незаблокированных α-адренорецепторов на фоне блокады β1 и β2-адренорецепторов приводит к угнетению липопротеинлипазы, тогда как применение селективных β-АБ дает возможность предотвратить данные нарушения липидного обмена. Так, в ходе двойного слепого исследования, посвященного влиянию ингибитора АПФ лизиноприла на изменение уровня инсулинорезистентности, установлено, что этот показатель был лучше у бисопролола, чем у лизиноприла [23]. При сравнительном изучении в группе БАБ было доказано, что селективные препараты, такие, как атенолол и метапролол, снижают чувствительность к инсулину примерно на 25%, пропранолол на 30%, а бисопролол увеличивает на 10% [24].
Ряд других многоцентровых исследований был посвящен изучению влияния БАБ на уровень липротеидов низкой и высокой плотности, холестерина и триглицеридов. Было убедительно доказано, что пропранолол и атенолол повышают уровень триглицеридов на 25 и 18%, общего холестерина на 9 и 8% и понижают липопротеиды высокой плотности на 10 и 9% соответственно. В отличие от них, бисопролол не оказывал влияния на общий холестерин и триглицериды, а уровень липопротеидов высокой плотности достоверно возрастал на 9% [25].
Следует отметить не менее важные для успешного лечения и практические аспекты терапии. Во-первых, удобство приема лекарственных назначений. Если первые БАБ требовали 3-4-кратного приема, атенолол и короткодействующий метопролол — 2-кратного, то на сегодняшний день мы имеем современные препараты однократного приема (бисопролол, метопролола сукцинат, небиволол), позволяющие пациенту не чувствовать себя зависимым от медикаментов. Этот вопрос становится особо важным в связи с особенностями российских пациентов, приверженность лечению в России очень низкая, замечено, что после выписки из стационара пациент, в среднем, соблюдает назначения врача в течение месяца, а далее продолжает соблюдение медикаментозной терапии только в случае ее удобства. Также установлено, что при увеличении кратности приема до двух раз в сутки приверженность к лечению снижается в 5 раз. Немаловажным для приверженности пациентов лечению является удобство подбора дозы пациентами. Очень часто пациентам назначается половина дозированного в таблетке препарата (особенно в комбинированной терапии), в таких случаях пациенты делят таблетку. Простота деления таблетки также влияет на комплаентность к назначенному препарату. В такой ситуации доктор может быть уверен в соблюдении назначенной им терапии только в случае назначения не только эффективного и безопасного, но и удобного препарата. Немаловажный аспект представляет также стоимость лечения. Не секрет, что чаще всего пациентам с сердечно-сосудистыми заболеваниями приходится принимать несколько препаратов практически пожизненно, при этом в основном это люди пожилого возраста, нередко малообеспеченные. В этих случаях оправдано применение генерических препаратов, идентичных по составу действующего вещества «оригинальному», почти всегда дорогому препарату. Многие из них проходят не только исследования на биоэквивалентность, но и клинические испытания. Одним из таких препаратов является Кординорм — качественный бисопролол из Германии в форме оригинальной легко-делимой таблетки — «бабочки». Кординорм производится Исландской компанией Актавис и биоэквивалентен оригинальному препарату (рис. 1). Биоэквивалентность Кординорма оригинальному препарату предполагает и терапевтическую эквивалентность, при большей ценовой доступности лечения. Кординорм принимается один раз в сутки и, кроме того, Кординорм имеет оригинальную таблетку в форме бабочки (таблетка с глубокой риской). Благодаря глубокой риске таблетки — «бабочки» значительно облегчается деление препарата и, соответственно, подбор доз, а, следовательно, повышается приверженность пациентов лечению.
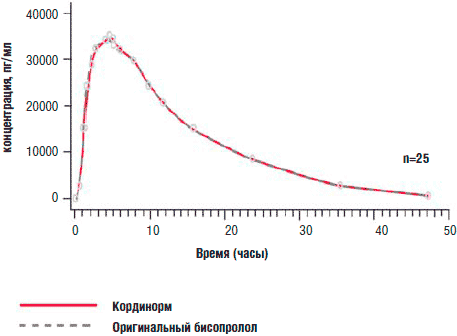
Рис. 1. Биоэквивалентность Кординорма оригинальному препарату
Таким образом, несмотря на большое количество нерешенных вопросов, касающихся применения БАБ, с учетом более чем полувекового опыта применения, многочисленных крупных исследований с позиций доказательной медицины, а также растущего качества препаратов, соотношение риск/польза при лечении БАБ определяется в пользу более широкого применения этой группы лекарственных средств в лечении кардиологических больных.
ЛИТЕРАТУРА
1. Gourine A, Bondar S.I., Spyer KM. et al. Beneficial Effect of the Central Nervous System β-Adrenoceptor Blockade on the Failing Heart, Circulation Research, 2008; 102:633-636.
2. Leinck J.R. In introduction to cardiovascular physiology. London: Butterworth, 1991. 279 p.
3. Barker K.N., Flynn EA, Pepper GA, Bates D.W, Mikeal R.L. Medication errors observed in 36 health care facilities. Arch, Intern. Med.. 2002; 162: 1897-1903.
4. Белоусов Ю.Б., Моисеев В.С., Лепахин В.К., Клиническая фармакология и фармакотерапия. М.: Универсум, 1993. 397 с.
5. Hypersensitivity to adrenergic stimulation after propranolol withdrawal in normal subjects, Ann. Intern, Med. 1977; 87:433-436.
6. Белоусов Ю.Б. Клиническая фармакология β-адреноблокаторов // Мат-лы XI науч.-практ. конф. Московской ассоциации кардиологов «β-адреноблокаторы: современные аспекты применения в кардиологии». Москва. 1997.
7. Reeves RA, Boer W.H, DeLeve L, Leenen F.H. Beta-blockade disappearance rate predicts beta-adrenergic hypersensitivity. Clin, Pharmacol. Ther, 1989; 46:279-290,
8. Tendera M. Epidemiology, treatment and quidelines for the treatment of heart failure in Europe. Eur. Heart J., 2005; 7: J5-J10.
9. Maggioni A., Review of the new ESC quidelines for the pharmacological management of chronic heart failure. Eur, Heart J., 2005; 7: J15-J21.
10. Does R, Hauf-Zachariou U, Praff E, et al. Comparison of safety and efficacy of carvedilol and metoprolol in stable angina pectoris. Am. J. Cardiol, 1999; 83:643-649.
11. Devereaux P.J, Scott Beattie W. Choi P.T.L, Badner N.H., Guyatt G.H, Villar J.C. et al. How strong is the evidence for the use of perioperative β-blockers in non-cardiac surgery? Systematic review and meta-analysis of randomised controlled trials. BMJ, 2005; 331:313-321.
12. ACC/AHA/ESC 2006 guidelines for management of patients with ventricular arrhythmias and the prevention of sudden cardiac death. Eur Heart J 2006; 22 (17): 2099-2140.
13. ACC/AHA/ESC 2006 Guidelines for the Management of Patients Wth Atrial Fibrillation Circulation. 2006; 114: 700-752.
14. Blood Pressure Lowering Treatment Trialists1 Collaboration. Effects of ACE inhibitors, calcium antagonists, and other blood-pressure-lowering drugs: results of prospectively designed overviews of randomized trials // Lancet. 2000; 356: 1955-1964.
15. Lndholm LH, Carlberg B, Samuelsson O. Shoud beta-blockers first choice in the treatment of primary hypertension? A meta-analysis // Lancet, 2005; 366: 1545-2.
16. Wlhelmsen L, Berglund G, Emfeldt D, et al. Beta-Blockers Versus Diuretics in Hypertensive Men: Main Results from the HAPPHY Trial // Journal of Hypertension 1987; 5:561-72.
17. Doughty R.N, MacMahon S, Sharpe N. Beta-blockers in failure: promising or proved? Am. Con Cardiol. 1994, Vol.23, 814-820 p.
18. Wellstein A., Palm D, Belz G.G. et al. Concentration kinetics of propranolol, bisoprolol and atenolol in humans assessed with chemical detection and a subtype-selective beta-adrenoceptor assay.// J. Cardiovasc. Pharmacol. 1986. Vol. 8. Suppl. 11. S 41-45.
19. Woods K.L., Ketley D, Lowy A. et al. Beta-blockers and antithrombotic treatment for secondary prevention after acute myocardial infarction. Towards an understanding of factors influencing clinical practice.// Eur, Heart J. 1998. Vol. 19. p. 74-79.
20. Broekman C., Haensel S. et al. Bisoprolol and hypertension: effects on sexual functioning in men. Y Sex Marital Ther 1992; 18 (4); 325-331.
21. Packer M Beta-adrenergic blockade in chronic heart failure principles, progress, and practice Prog Cardiovasc Dis 1998,41 Suppl 1 39-52
22. Moser M, Sowers J.R. Clinical Management of Cardiovascular Risk Factors in Diabetes. — 2nd ed. — Caddo, Okla, 2005, 288 p.
23. Fogari R. Zoppi A. Tettamanti F. Et al. Beta-blocker effects on plasma lipid antihypertensive therapy: importance of the durastion of treatment and the lipid status before treatment. J. Cardiovasc Pharmacol 1990; 16 (suppl 5): S 76-80.
24. Lithell H.L Effect of antihypertensive drugs on insulin, glucose and lipid metabolism. Diabetes Care 1991;14:203-209.
25. Lnen P Biochemical mechanisms involved in the beta-blocker induced changes in serum lipoproteins. Am. Heurt J 1992; 124:549-56.
Источник: medi.ru

