Сосудистая миелопатия — размягчение тканей в спинном мозге вследствие нарушений функциональности кровеносной системы. Патология может нести как острый, так хронический характер с медленным развитием. У пациентов с таким диагнозом наблюдаются сенсорные и двигательные расстройства, в зависимости от области локализации патологии в позвоночном столбе. Последствия сосудистой миелопатии могут привести пациента к потере трудоспособности и дальнейшей инвалидности. Для своевременного выявления патологии стоит заблаговременно ознакомиться с ее проявлениями, способами диагностики и методами лечения.

Что представляет собой сосудистая миелопатия
В медицинской практике сосудистая миелопатия — это поражение спинного мозга, в ходе которого нарушается циркуляция крови по сосудистой системе. Патология может возникать спонтанно или с постепенным развитием, при этом выступать последствием аномалий сосудов или гемодинамических расстройств. В современной медицине исходя из МКБ-10 под понятие «сосудистая миелопатия» попадают такие болезни:
- инфаркт спинного мозга;
- тромбоз спинальных артерий;
- спинальный флебит;
- тромбофлебит;
- гематомиелия;
- подострая некротическая миелопатия;
- отеки спинного мозга.
Образование миелопатии сосудистого характера наблюдается у пациентов любой возрастной категории, но в группу повышенного риска обычно попадают люди пожилого возраста.
Диагностика и лечение обычно проводится в неврологических, а так же нейрохирургических отделениях медицинских учреждений.
Почему возникает сосудистая миелопатия
Причин сосудистой миелопатии много, поэтому их принято классифицировать на три основных группы:
- Первая группа — это факторы внешней компрессии спинномозговой сосудистой системы, к которым относятся: травматизм, остеохондроз, спондилоартроз, аневризм, опухолевидные образования и межпозвоночные грыжи.
- Вторая — сюда относятся патологические аномалии сосудистой системы, образующиеся вследствие аневризма, гипоплазии, атеросклероза, тромбоза и т.д. Подобные аномалии нередко бывают врожденными, вследствие порока сердечно-сосудистой системы, или особенностей гемодинамики.
- Третья — состоит из осложнений в ходе проведения хирургических манипуляций. Это могут быть эпидуральные блокады, спинальные анестезии или оперативные действия, проведенные на аорте. Также вызывать такое заболевание могут неудачные операции в грудной и брюшной полостях.
Все вышеописанные факторы провоцируют появление ишемии спинного мозга (недостаточного кровоснабжения), из-за чего образуется недостаточность нервных тканей, а так же кислородное голодание. При этом изначально образуются функциональные расстройства, которые полностью обратимы. Но в случае отсутствия своевременного адекватного лечения постепенно возникают изменения некротического характера, в ходе которых происходит размягчение спинномозгового вещества, приводящее к его функциональным нарушениям. Чем дальше локализуется сосудистая миелопатия от спинного мозга, тем медленнее происходит ее развитие.
Как проявляется сосудистая миелопатия
Симптомы во многом зависят от факторов, которые спровоцировали развитие патологии. Общим признаком этой патологии является болевой синдром в пораженном участке позвоночника. Характерные признаки развиваются постепенно в процессе развития миелопатии:
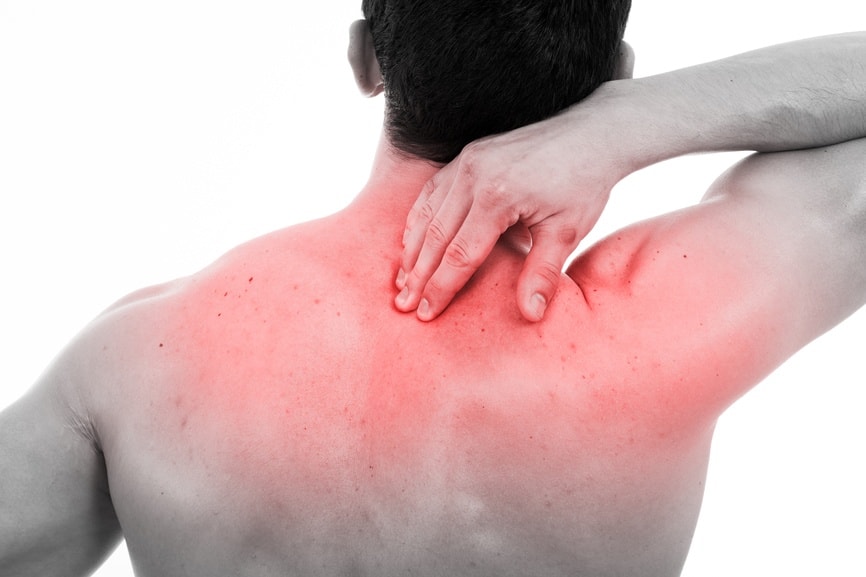
- понижение чувствительности;
- слабость в мышечных тканях;
- парезы, или даже паралич;
- ограничение подвижности в пораженной области.
Во многом проявления сосудистой миелопатии зависят от ее характера и места поражения.
Какие существуют виды патологии
В медицине классификация сосудистых миелопатий имеет следующие виды:

- вертеброгенная;
- атеросклеротическая;
- интоксикационная;
- посттравматическая;
- воспалительная;
- диабетическая;
- радиационная.
Сосудистая миелопатия может иметь множество самых разных классификаций, по локализации, скорости развития, причинам возникновения и т.д. Поэтому в медицинской практике чаще используется основная разновидность этой патологии на острую миелопатию, и хроническую.
Острая сосудистая миелопатия
Особенностью острой миелопатии сосудистого генеза является ее спонтанное образование с последующим стремительным развитием. При этой патологии у пациентов возникают чувствительные расстройства, например сирингомелия и сфинктерные нарушения, которым может сопутствовать болевой синдром. Обычно боль локализуется в позвоночнике, но бывают случаи когда она иррадиирует вдоль спинных корешков. Иногда проявления острой сосудистой миелопатии могут быть схожими с ишемией: парезы, нарушение двигательной активности и функциональности органов таза.
Хроническая сосудистая миелопатия
Отличием хронической сосудистой миелопатии является ее медленное прогрессирование. У пациентов с этой формой патологии постепенно возникают расстройства двигательных функций, слабость в мышечных тканях, угнетение рефлекторных и защитных функций организма. Постепенно развивается мышечная атрофия, которая после распространяется на дистальные части конечностей. На поздних этапах развития сосудистой миелопатии можно наблюдать нарушенную работу органов малого таза.
Как диагностируют
При наличии подозрений на патологию кровообращения спинного мозга, диагностика сосудистой миелопатии проводиться в неврологии. Для постановки точного диагноза собирается полный анамнез и проводятся диагностические исследования, к которым относятся:
- магнитно-резонансная томография (МРТ);
- компьютерная томография (КТ);
- миелография;
- аортография;
- люмбальная пункция.

Проведение пункции необходимо для исследования цереброспинальной жидкости, благодаря котором можно определить гематомиелию и исключить возможности инфекционно-вирусных воспалений. Во время диагностирования, важно дифференцировать ее от опухолей спинного мозга, рассеянного склероза, миелита и других видов миелопатий.
Лечение назначается доктором только после проведения всех необходимых диагностических мероприятий, основываясь на их результатах, общем состоянии здоровья пациента и степени развития патологии.
Какие существуют способы лечения
При наличии сосудистой миелопатии, лечение проводится строго в условиях стационара под наблюдением медицинских сотрудников. В случае возникновения острой формы патологии, пациент нуждается в экстренном оперативном лечении, в ходе которого необходимо восстановить правильную работу кровеносной системы спинного мозга. Для этого врачи устраняют источники компрессии, что может быть обусловлено удалением опухолей или грыж, пластикой аорты, терапией подвывиха позвонков и т.д. В зависимости от причины возникновения патологии, операция может проводиться нейрохирургами, онкологами, ортопедами или сосудистыми хирургами.

Медикаментозная терапия подразумевает комплекс применения вазоактивных препаратов, необходимых для обеспечения правильной работы коллатерального кровообращения. Для этого обычно назначается:
- эуфиллин;
- бендазол;
- никотиновая кислота;
- папаверин.
Также пациентам могут быть назначены лекарственные средства, стимулирующие венозный отток и поддерживающие спинальное кровообращение. При диагностированной гематомиелии назначаются антикоагулянты.
Лечение хронической миелопатии проводится посредством нейропротекторов и реабилитационных процедур, к которым относится лечебная физкультура, массажи и физиотерапевтические процедуры.
ВНИМАНИЕ!!! При возникновении любых симптомов настоятельно рекомендуем обратиться к врачу. Самолечение может быть опасно!
Источник: onevrologii.ru
Виды поражения спинного мозга
Центральная нервная система человека представлена спинным и головным мозгом. Первый находится в позвоночном канале. Данный орган является связующим звеном между головным мозгом и тканями. Он состоит из нескольких сегментов. От спинного мозга отходят корешки, которые регулируют работу мышц и чувствительность тканей.
Миелопатией называется группа заболеваний различной этиологии, в основе развития которых лежат дегенеративные (дистрофические) изменения. В большинстве случаев это осложнение другой патологии. В зависимости от основного этиологического фактора различают следующие виды миелопатии:
- спондилогенную;
- посттравматическую;
- инфекционную;
- токсическую;
- карциноматозную;
- демиелинизирующую;
- метаболическую;
- ишемическую.

Механизм их развития разный. Миелопатия чаще всего диагностируется у взрослых людей.
Причины возникновения
Хроническая патология спинного мозга обусловлена несколькими факторами. Известны следующие причины развития миелопатии:
- атеросклероз;
- тромбоз;
- патология позвоночника;
- травмы;
- врожденные и приобретенные аномалии развития;
- диспротеинемия;
- доброкачественные и злокачественные новообразования;
- туберкулезная инфекция;
- сахарный диабет;
- фенилкетонурия;
- воздействие токсических веществ;
- облучение;
- остеомиелит;
- спинномозговое кровоизлияние;
- нарушение миелинизации;
- болезнь Рефсума;
- рассеянный склероз;
- неправильное проведение люмбальной пункции;
- межпозвоночная грыжа;
- гематома;
- лимфогранулематоз;
- лейкемия;
- нейросифилис;
- болезнь Лайма;
- энтеровирусная инфекция;
- ВИЧ-инфекция;
- рак легких;
- дифтерия.

Часто диагностируется миелопатия поясничного отдела. Она может быть обусловлена смещением позвонков, остеохондрозом и спондилоартрозом. Предрасполагающими факторами являются:
- контакт с больными людьми;
- острые и хронические инфекционные заболевания;
- занятие экстремальными видами спорта;
- частые ушибы и падения;
- укусы клещей;
- отягощенная наследственность;
- вредные профессиональные факторы;
- дислипидемия;
- нарушение свертывания крови.
В детском возрасте наиболее часто выявляется посттравматическая миелопатия.
Общая симптоматика
Симптомы определяются сегментом поражения и основной причиной. Наиболее часто наблюдаются следующие признаки:

- ограничение движений в конечностях;
- повышенный мышечный тонус;
- усиление рефлексов;
- снижение или повышение чувствительности;
- задержка мочи;
- недержание кала.
Вертеброгенная миелопатия сопровождается признаками основной патологии. Возможны боль и снижение подвижности позвоночника. Наличие симптомов интоксикации в виде лихорадки, головной боли и слабости указывает на инфекционную природу миелопатии. При поражении спинного мозга возможны симптомы нарушения функции периферических нервов.
Компрессия и поражение мозга
Наиболее тяжело протекает компрессионная миелопатия. Она обусловлена:
- сдавливанием спинного мозга опухолью;
- костными обломками;
- остеофитами;
- гематомой или грыжей.

Для данной патологии характерны чувствительные и двигательные нарушения. Основными причинами являются вывихи, переломы, подвывихи, кровоизлияния и смещение позвонков.
Наиболее опасна острая компрессионная форма миелопатии. При ней симптомы возникают резко, а состояние больных быстро ухудшается. Основными признаками являются вялый парез с нарушением чувствительности в области ниже зоны компрессии. В тяжелых случаях ухудшается функция прямой кишки и мочевого пузыря.
Развивается спинальный шок. Вскоре выявляется спастический паралич. Возникают патологические рефлексы и появляются судороги. Часто развиваются контрактуры (ограничение объема движений в суставах). При сдавливании спинного мозга в шейном сегменте наблюдаются следующие симптомы:
- чувство онемения;
- тупая боль в шее и плечевом поясе;
- мышечная слабость в верхних конечностях;
- снижение тонуса мышц;
- легкие судороги.

Иногда нарушается функция лицевого нерва. Это происходит при сдавливании тканей в области 1 и 2 сегментов. У таких людей нарушается чувствительность лица. К более редким признакам относятся шаткость походки и дрожь в руках. Компрессионный синдром в грудном сегменте характеризуется повышением тонуса мышц ног и нарушением чувствительности в области туловища. Компрессия в зоне поясницы проявляется болью в ягодицах и ногах и нарушением чувствительности. Со временем развивается мышечная атрофия. Если лечение не проводится, то развивается вялый парез одной или обеих ног.
Причина в сосудистой патологии
Причиной поражения спинного мозга может быть нарушение кровообращения. Это сосудистая миелопатия. Данная патология протекает в острой или хронической форме. В основе размягчения спинного мозга лежит ишемия тканей. Сосудистая форма миелопатии — это собирательное понятие, которое объединяет следующую патологию:
- спинальный тромбофлебит и флебит;
- гематомиелию;
- подострую некротическую миелопатию;
- инфаркт спинного мозга;
- отек;
- тромбоз спинальных артерий.

Причина может крыться в патологии локальных или отдаленных сосудов. Ишемическая миелопатия возникает преимущественно у людей старше 60 лет. Наиболее часто поражаются двигательные нейроны передних рогов спинного мозга. Основными причинами развития этой патологии являются:
- травмы;
- системный васкулит;
- атеросклероз;
- эмболия;
- тромбоз;
- сифилитическое поражение артерий;
- узелковый периартериит;
- аневризма;
- гипоплазия сосудов.
Данная спинальная патология чаще всего возникает у людей, страдающих артериальной гипотензией и другой сердечно-сосудистой патологией. Ишемическую миелопатию могут спровоцировать медицинские манипуляции и хирургические вмешательства. Это могут быть эпидуральная блокада, спинномозговая анестезия, пластика и клипирование артерий.

Нарушение кровообращения становится причиной ишемии тканей спинного мозга. Нарушается функция органа. Если не лечить человека, то возникает некроз. Проявляется это двигательными и чувствительными расстройствами. Острая ишемическая форма миелопатии протекает по типу инсульта, перемежающейся хромоты, синдрома Преображенского и поражения спинномозговых артерий.
Возможны следующие симптомы:
- слабость в ногах;
- онемение;
- парестезии во время движений;
- снижение температурной и болевой чувствительности;
- нарушение сенсорного восприятия;
- затруднение движений.
При одностороннем поражении центральной спинномозговой артерии развивается синдром Броун-Секара. Он проявляется повышением тонуса мышц, покраснением кожи, язвами, пролежнями, нарушением глубокой чувствительности, болью и затруднением движений на стороне поражения. Развиваются вялый и спастический параличи.

Редкие разновидности поражения мозга
При патологии позвоночника развивается спондилогенная миелопатия. Она характеризуется дистрофическими изменениями спинного мозга на фоне сдавливания тканей межпозвоночной грыжей. Чаще всего эта патология развивается у людей с тяжелой формой остеохондроза. Болеют преимущественно мужчины от 45 до 60 лет.
Поражение межпозвоночных дисков становится причиной разрыва фиброзных колец. Развивается спондилолистез. Диски смещаются, и формируется межпозвоночная грыжа. В патогенезе поражения спинного мозга лежат нарушение кровообращения на фоне сдавливания артерий и компрессия. Особенностью вертеброгенной миелопатии является ее постепенное развитие.

Чаще всего поражается шейный сегмент спинного мозга. Симптомы вертеброгенной миелопатии включают центральный (спастический) парез ниже зоны повреждения, периферический (вялый парез) на уровне грыжи позвоночника и снижение чувствительности. Двигательные расстройства преобладают над чувствительными.
Изначально нарушения могут быть односторонними. Затем в процесс вовлекаются все конечности. Часто эта форма миелопатии сочетается с радикулитом. Нередко развивается синдром позвоночной артерии. Он проявляется головокружением, нарушением сна, шаткостью походки, снижением памяти и шумом в голове. При поражении спинного мозга на уровне поясницы снижаются ахилловы и коленные рефлексы. Развивается сенситивная атаксия.
Отдельно выделена радиационная миелопатия. Она чаще всего развивается у людей, которые облучались по поводу раковых заболеваний органов средостения, гортани и глотки. Первые симптомы появляются через 1–3 года с момента воздействия ионизирующего излучения. Данная миелопатия прогрессирует медленно. Некроз спинного мозга возможен на фоне опухолей. В этом случае речь идет о карциноматозной миелопатии.
Методы обследования пациентов
Диагностика данной патологии на основании жалоб затруднена в связи неспецифичностью клинической картины. Врач должен исключить другую патологию со схожей симптоматикой. Нужно исключить дисциркуляторную энцефалопатию, нейросифилис, сирингомиелию, энцефалит, инсульт и рассеянный склероз.
Понадобятся следующие исследования:

- КТ или МРТ позвоночника;
- рентгенография;
- посев спинномозговой жидкости;
- люмбальная пункция;
- общий и биохимический анализы крови;
- полимеразная цепная реакция;
- реакция Вассермана;
- антикардиолипиновый тест;
- анализ крови на стерильность;
- анализ мочи;
- миелография;
- дискография;
- электромиография;
- электроэнцефалография;
- исследование вызванных потенциалов;
- генетические анализы.
Может понадобиться консультация вертебролога, невролога, сосудистого хирурга, онколога и венеролога.
Источник: OrtoCure.ru
Виды поражения спинного мозга
Центральная нервная система человека представлена спинным и головным мозгом. Первый находится в позвоночном канале. Данный орган является связующим звеном между головным мозгом и тканями. Он состоит из нескольких сегментов. От спинного мозга отходят корешки, которые регулируют работу мышц и чувствительность тканей.
Миелопатией называется группа заболеваний различной этиологии, в основе развития которых лежат дегенеративные (дистрофические) изменения. В большинстве случаев это осложнение другой патологии. В зависимости от основного этиологического фактора различают следующие виды миелопатии:
- спондилогенную;
- посттравматическую;
- инфекционную;
- токсическую;
- карциноматозную;
- демиелинизирующую;
- метаболическую;
- ишемическую.

Механизм их развития разный. Миелопатия чаще всего диагностируется у взрослых людей.
Причины возникновения
Хроническая патология спинного мозга обусловлена несколькими факторами. Известны следующие причины развития миелопатии:
- атеросклероз;
- тромбоз;
- патология позвоночника;
- травмы;
- врожденные и приобретенные аномалии развития;
- диспротеинемия;
- доброкачественные и злокачественные новообразования;
- туберкулезная инфекция;
- сахарный диабет;
- фенилкетонурия;
- воздействие токсических веществ;
- облучение;
- остеомиелит;
- спинномозговое кровоизлияние;
- нарушение миелинизации;
- болезнь Рефсума;
- рассеянный склероз;
- неправильное проведение люмбальной пункции;
- межпозвоночная грыжа;
- гематома;
- лимфогранулематоз;
- лейкемия;
- нейросифилис;
- болезнь Лайма;
- энтеровирусная инфекция;
- ВИЧ-инфекция;
- рак легких;
- дифтерия.

Часто диагностируется миелопатия поясничного отдела. Она может быть обусловлена смещением позвонков, остеохондрозом и спондилоартрозом. Предрасполагающими факторами являются:
- контакт с больными людьми;
- острые и хронические инфекционные заболевания;
- занятие экстремальными видами спорта;
- частые ушибы и падения;
- укусы клещей;
- отягощенная наследственность;
- вредные профессиональные факторы;
- дислипидемия;
- нарушение свертывания крови.
В детском возрасте наиболее часто выявляется посттравматическая миелопатия.
Общая симптоматика
Симптомы определяются сегментом поражения и основной причиной. Наиболее часто наблюдаются следующие признаки:

- ограничение движений в конечностях;
- повышенный мышечный тонус;
- усиление рефлексов;
- снижение или повышение чувствительности;
- задержка мочи;
- недержание кала.
Вертеброгенная миелопатия сопровождается признаками основной патологии. Возможны боль и снижение подвижности позвоночника. Наличие симптомов интоксикации в виде лихорадки, головной боли и слабости указывает на инфекционную природу миелопатии. При поражении спинного мозга возможны симптомы нарушения функции периферических нервов.
Компрессия и поражение мозга
Наиболее тяжело протекает компрессионная миелопатия. Она обусловлена:
- сдавливанием спинного мозга опухолью;
- костными обломками;
- остеофитами;
- гематомой или грыжей.

Для данной патологии характерны чувствительные и двигательные нарушения. Основными причинами являются вывихи, переломы, подвывихи, кровоизлияния и смещение позвонков.
Наиболее опасна острая компрессионная форма миелопатии. При ней симптомы возникают резко, а состояние больных быстро ухудшается. Основными признаками являются вялый парез с нарушением чувствительности в области ниже зоны компрессии. В тяжелых случаях ухудшается функция прямой кишки и мочевого пузыря.
Развивается спинальный шок. Вскоре выявляется спастический паралич. Возникают патологические рефлексы и появляются судороги. Часто развиваются контрактуры (ограничение объема движений в суставах). При сдавливании спинного мозга в шейном сегменте наблюдаются следующие симптомы:
- чувство онемения;
- тупая боль в шее и плечевом поясе;
- мышечная слабость в верхних конечностях;
- снижение тонуса мышц;
- легкие судороги.

Иногда нарушается функция лицевого нерва. Это происходит при сдавливании тканей в области 1 и 2 сегментов. У таких людей нарушается чувствительность лица. К более редким признакам относятся шаткость походки и дрожь в руках. Компрессионный синдром в грудном сегменте характеризуется повышением тонуса мышц ног и нарушением чувствительности в области туловища. Компрессия в зоне поясницы проявляется болью в ягодицах и ногах и нарушением чувствительности. Со временем развивается мышечная атрофия. Если лечение не проводится, то развивается вялый парез одной или обеих ног.
Причина в сосудистой патологии
Причиной поражения спинного мозга может быть нарушение кровообращения. Это сосудистая миелопатия. Данная патология протекает в острой или хронической форме. В основе размягчения спинного мозга лежит ишемия тканей. Сосудистая форма миелопатии — это собирательное понятие, которое объединяет следующую патологию:
- спинальный тромбофлебит и флебит;
- гематомиелию;
- подострую некротическую миелопатию;
- инфаркт спинного мозга;
- отек;
- тромбоз спинальных артерий.

Причина может крыться в патологии локальных или отдаленных сосудов. Ишемическая миелопатия возникает преимущественно у людей старше 60 лет. Наиболее часто поражаются двигательные нейроны передних рогов спинного мозга. Основными причинами развития этой патологии являются:
- травмы;
- системный васкулит;
- атеросклероз;
- эмболия;
- тромбоз;
- сифилитическое поражение артерий;
- узелковый периартериит;
- аневризма;
- гипоплазия сосудов.
Данная спинальная патология чаще всего возникает у людей, страдающих артериальной гипотензией и другой сердечно-сосудистой патологией. Ишемическую миелопатию могут спровоцировать медицинские манипуляции и хирургические вмешательства. Это могут быть эпидуральная блокада, спинномозговая анестезия, пластика и клипирование артерий.

Нарушение кровообращения становится причиной ишемии тканей спинного мозга. Нарушается функция органа. Если не лечить человека, то возникает некроз. Проявляется это двигательными и чувствительными расстройствами. Острая ишемическая форма миелопатии протекает по типу инсульта, перемежающейся хромоты, синдрома Преображенского и поражения спинномозговых артерий.
Возможны следующие симптомы:
- слабость в ногах;
- онемение;
- парестезии во время движений;
- снижение температурной и болевой чувствительности;
- нарушение сенсорного восприятия;
- затруднение движений.
При одностороннем поражении центральной спинномозговой артерии развивается синдром Броун-Секара. Он проявляется повышением тонуса мышц, покраснением кожи, язвами, пролежнями, нарушением глубокой чувствительности, болью и затруднением движений на стороне поражения. Развиваются вялый и спастический параличи.

Редкие разновидности поражения мозга
При патологии позвоночника развивается спондилогенная миелопатия. Она характеризуется дистрофическими изменениями спинного мозга на фоне сдавливания тканей межпозвоночной грыжей. Чаще всего эта патология развивается у людей с тяжелой формой остеохондроза. Болеют преимущественно мужчины от 45 до 60 лет.
Поражение межпозвоночных дисков становится причиной разрыва фиброзных колец. Развивается спондилолистез. Диски смещаются, и формируется межпозвоночная грыжа. В патогенезе поражения спинного мозга лежат нарушение кровообращения на фоне сдавливания артерий и компрессия. Особенностью вертеброгенной миелопатии является ее постепенное развитие.

Чаще всего поражается шейный сегмент спинного мозга. Симптомы вертеброгенной миелопатии включают центральный (спастический) парез ниже зоны повреждения, периферический (вялый парез) на уровне грыжи позвоночника и снижение чувствительности. Двигательные расстройства преобладают над чувствительными.
Изначально нарушения могут быть односторонними. Затем в процесс вовлекаются все конечности. Часто эта форма миелопатии сочетается с радикулитом. Нередко развивается синдром позвоночной артерии. Он проявляется головокружением, нарушением сна, шаткостью походки, снижением памяти и шумом в голове. При поражении спинного мозга на уровне поясницы снижаются ахилловы и коленные рефлексы. Развивается сенситивная атаксия.
Отдельно выделена радиационная миелопатия. Она чаще всего развивается у людей, которые облучались по поводу раковых заболеваний органов средостения, гортани и глотки. Первые симптомы появляются через 1–3 года с момента воздействия ионизирующего излучения. Данная миелопатия прогрессирует медленно. Некроз спинного мозга возможен на фоне опухолей. В этом случае речь идет о карциноматозной миелопатии.
Методы обследования пациентов
Диагностика данной патологии на основании жалоб затруднена в связи неспецифичностью клинической картины. Врач должен исключить другую патологию со схожей симптоматикой. Нужно исключить дисциркуляторную энцефалопатию, нейросифилис, сирингомиелию, энцефалит, инсульт и рассеянный склероз.
Понадобятся следующие исследования:

- КТ или МРТ позвоночника;
- рентгенография;
- посев спинномозговой жидкости;
- люмбальная пункция;
- общий и биохимический анализы крови;
- полимеразная цепная реакция;
- реакция Вассермана;
- антикардиолипиновый тест;
- анализ крови на стерильность;
- анализ мочи;
- миелография;
- дискография;
- электромиография;
- электроэнцефалография;
- исследование вызванных потенциалов;
- генетические анализы.
Может понадобиться консультация вертебролога, невролога, сосудистого хирурга, онколога и венеролога.
Источник: OrtoCure.ru
Причины и механизм развития
Миелопатия используется как обобщенный термин, обозначающий патологию спинномозгового канала. Причины ее быть самого разного вида. В качестве диагноза ее ставят пациентам с любыми дегенеративными или дистрофическими нарушениями в спине, повлекшими застои крови, сбои метаболизма и прочее. Бывает, что заболевание становится своеобразным осложнением различного рода процессов в организме, к примеру, инфекций, травм, отправления токсинами.
Диагноз «миелопатия» никогда не ставится, перед этим словом, как правило, есть уточнение, характеризующее природу поражения спинного мозга. Болезненные процессы, вызывающие недуг, практически всегда протекают за пределами канала, в позвоночнике или сосудах. Редко когда дегенеративное нарушение было вызвано изменением состава ликвора, например, опухоли, инфекции, атеросклероз, наследственные болезни. Еще реже регистрируется такая причина, как осложнение после пункции.
Патогенез миелопатии – сильное сдавливание в спинномозговом канале, вызванное разрастанием опухоли, переломами, появлением межпозвоночной грыжи, остеофитами, смещениями сегментов хребта. Сосуды в состоянии компрессии не доставляют до мозга необходимое ему питание, что становится причиной серьезного голодания. В результате гипоксии погибают клетки, что не позволяет проводить свободно импульсы, развивается дисфункция нейронов.
Классификация заболевания
Миелопатия шейного отдела позвоночника сегодня встречается так же часто, как и другой локализации. Но различают заболевание не по месту нахождения поражения, а по этиологическому принципу. То есть по причине образования патологического процесса. Специалисты выделяют несколько форм болезни:
- Спондилогенная (дискогенная). Предпосылками образования являются различные дегенеративные процессы в позвоночнике, спровоцированные любыми негативными факторами.
- Ишемическая (сосудистая). Носит также название атеросклеротической, что позволяет уже по определению понять ее причину. Появляется она из-за застойных процессов в спинном мозге, хронических нарушений кровообращения, из-за передавленных сосудов.
- Посттравматическая. Появляется как результат ушиба, перелома, сотрясения или воздействия гематомы, смещения элемента позвоночника или иных его частей.
- Карциноматозная. Развивается на фоне заболеваний центральной нервной системы. К ним относятся онкология дыхательных органов, лейкимия, лимфома и другие.
- Инфекционная. Поражение происходит в результате попадания в кровь патогенных микроорганизмов. Диагностируется чаще на фоне сифилиса, энетеровируса или ВИЧ.
- Токсическая. Провоцирует дегенеративный процесс действие отравляющих веществ, в том числе синтезируемых бактериями и грибками. Воздействие их на ЦНС и становится спусковым крючком. Часто встречается при дифтерии.
- Радиационная. Облучение, в зависимости от дозировки и времени воздействия, также нередко становится провоцирующим фактором для развития патологии. Чаще всего она появляется в качестве осложнения после проведения лучевой терапии рака.
- Метаболическая. Развивается в качестве осложнения нарушений эндокринных процессов, сбоев обмена веществ в тканях.
- Демилинизирующая. Провоцируется наследственными патологиями, а также приобретенными заболеваниями центральной нервной системы.
В целом отличаются перечисленные разновидности миелопатии механизмом развития. Диагностируется нарушение преимущественно у взрослых людей. В процессе выявления заболевания основной задачей является классификация, для определения максимально корректной тактики лечения.
Разновидность по месту локализации
Миелопатия бывает разной степени локализации. Но в целом патологию делят на три зоны, в зависимости от расположения поражения. Самой распространенной является шейная, так как ее диагностируют чаще всего. Проявляется заболевание скованностью мускул конечностей. Развивается цервикальная миелопатия в результате старения организма, снижения объема жидкости в межпозвоночном диске, что приводит к их деформации, и другим дегенеративным процессам, компрессии спинномозгового канала.
Редкой формой миелопатии является грудная разновидность. Провоцирует ее чаще всего грыжа межпозвоночного диска, которая начала разрастаться в этом отделе спины. Успешное лечение в большинстве случаев возможно только хирургически. Болезнь также может развиваться на фоне онкологии или воспалительного процесса.
Симптомы миелопатии поясничного отдела будут отличаться в зависимости от места дислокации сдавливания. Проявляется преимущественно слабостью в ногах, потерей чувствительности в ягодицах и стопах, голенях, нарушениями репродуктивной функции.
Причины
Предпосылками для развития такой болезни, как миелопатия грудного отдела позвоночника, выступают самые разные патологические процессы в организме, в основе которых лежит травма позвоночника, его сдавливание, воспаление или острое нарушение кровотока. Распространенными причинами обычно бывают:
- Смещение сегментов хребта после оперативного вмешательства.
- Сдвиг межпозвонкового диска в результате разрастания грыжи, причиной которой стал остеохондроз.
- Появление опухолей спинного мозга.
- Атеросклероз, аневризма, тромбоз вен, эмболия.
- Спинальный инсульт.
- Туберкулез костей.
- Врожденные аномалии развития костной ткани.
- Нарушение корректности процесса проведения люмбальной пункции.
- Образование гематом или спинномозговых кровоизлияний.
Косвенными факторами, которые приводят к развитию патологии, являются нарушения свертываемости крови, частые падения на спину или периодическое травмирование из-за особенностей работы, хронические инфекции или контакт с больными людьми, укус клеща, экстремальные виды спорта. Несмотря на то что миелопатия диагностируется чаще всего у взрослых, встречается она и у детей. В раннем возрасте выявляется преимущественно посттравматическая разновидность, вызванная ушибом.
Общая симптоматика
Клиническая картина патологии характеризуется целым спектром неврологических нарушений. Специфических признаков нет, так как дисфункции отражают причины появления, и разнятся в зависимости от локализации и степени поражения мозга. В целом у пациента наблюдается следующее:
- Онемение верхних или нижних конечностей.
- Повышенный тонус мышц в отдельных местах, зажимы, блоки и прочее.
- Усиление рефлекторного ответа на раздражители.
- Нарушение половой функции или выделительной системы.
- Недержание кала или задержка мочи.
- Снижение подвижности хребта.
У некоторых пациентов наблюдается гипертонус, у других гипорефлексия в пораженных местах. Все признаки, проявляющиеся у больного, рассматриваются в комплексе для максимально точной классификации. У отдельных видов заболевания видна более характерная симптоматика.
Ишемическая (сосудистая) миелопатия
Наблюдается синдром такого вида преимущественно у пациентов старше 60 лет. Это связано со старческими процессами в организме, так как у молодых людей бляшки и тромбы в сосудах спинного мозга образуются крайне редко. Такая миелопатия еще носит название дисциркуляторная. Затрагивает она моторные нейроны, расположенные в передней части канала. Проявляется недуг преимущественно нарушениями подвижности конечностей, без серьезного снижения чувствительности. Симптоматика во многом схожа с амиотрофическим склерозом, но с этой болезнью их путают редко.
Посттравматическая миелопатия
Развивается в результате получения пациентом серьезной травмы, проявления можно заметить в период реабилитации. Наблюдаются у больного следующие признаки:
- снижение чувствительности поверхности кожи (боль, температура, касания);
- сенсорные нарушения;
- паралич;
- дисфункция половых органов.
Радиационная миелопатия
Наблюдается преимущественно в шейном или поясничном отделе, и развивается в качестве осложнения лучевой терапии (рак гортани, глотки). Проявляется заболевание в первые 3 года по завершении лечения, в среднем через год после перенесенной нагрузки. Характерной особенностью в этом случае является медленное течение и постепенное отмирание ткани спинного мозга. Изменения цервикальной жидкости не происходит. При неврологическом осмотре наблюдается синдром Броун-Секера.
Диагностика
Лечащий врач на первичном осмотре проводит опрос и внимательно изучает анамнез пациента. На основании клинических симптомов ставится предварительный диагноз и назначается комплексное обследование, которое включает:
- общие анализы крови и мочи;
- биохимию;
- рентгенографию позвоночника;
- МРТ или КТ спины;
- электромиографию;
- электронейрографию;
- исследование вызванных потенциалов;
- люмбальную пункцию.
В зависимости от полученных результатов, дополнительно необходимо пройти такие процедуры, как миелография или дискография. Таким образом, выявляется на ранней стадии сосудистая миелопатия, вертеброгенная или любая другая разновидность. В процессе дополнительно назначается консультация таких специалистов, как онколог, венеролог, фтизиатр, невролог. В зависимости от определения причины заболевания.
Особенности лечения
Тактика лечения при миелопатии выбирается после определения причины, спровоцировавшей развитие патологии. Поэтому первое время она будет больше симптоматической, направленной на облегчение состояния пациента. После получения точных данных результатов анализов, терапия корректируется. Подход к борьбе с недугом всегда комплексный и включает в себя консервативное, медикаментозное и оперативное лечение. Выбранная схема также во многом будет зависеть и от разновидности миелопатии:
- Компрессионная. Главной задачей является устранения сдавливания, для этого прибегают к оперативному вмешательству с целью дренировать кисту, удалить гематому или опухоль. Если причиной стало сужение позвоночного канала, пациента направляют к нейрохирургу. Врач, основываясь на результатах анализов и общем осмотре, предложит проведение фасетэктомии, ламинэктомии или пункционную декомпрессию диска.
- Ишемическая. Спинальная ишемия диагностируется при смещении дисков, именно они частично закупоривают движение крови в сосудах. Проявляется она преимущественно у людей, занимающихся тяжелым физическим трудом, и в первую очередь пациенту рекомендуется скорректировать свой образ жизни. Спондилогенная миелопатия развивается из-за грыжи, поэтому эффективной терапией является операция по ее удалению. Кроме этого, больному назначается прием обезболивающих и сосудорасширяющих препаратов.
- Токсическая. Лечится путем применения антибактериальной терапии и дезинтоксикации. В большинстве случаев препараты подбираются симптоматически.
Миелопатия может располагаться на грудном уровне, в шее или пояснице, это влияет на выбор методики лечения. Подбирается схема приема препаратов и физиотерапия индивидуально. Во внимание принимается также возраст пациента, его общее состояние, выраженность симптомов, прогрессирование болезни и прочее.
Терапия лекарствами
Миелопатия, вызванная инфекционными процессами в организме, лечится антибиотиками. Сначала назначаются препараты широкого спектра действия, после чего они меняются на более узкоспециализированные. Кроме этого, не обходится схема лечения без назначения следующих медикаментов:
- нейропротекторы;
- метаболиты;
- миорелаксанты;
- противовоспалительные препараты;
- спазмолитики;
- сосудорасширяющие средства;
- поливитамины.
Если в организме активно протекает воспалительный процесс, используются жаропонижающие средства. Курс лечения зависит от степени поражения и локализации патологии.
Физиотерапия и ЛФК
В случае с посттравматической миелопатией задействуются болеутоляющие средства и назначаются процедуры, направленные на коррекцию положения хребта, восстановление двигательной активности. В процессе реабилитации пациенту необходимо посещать:
- Физиотерапевтические процедуры. Какие именно – подбирает врач. Хорошо себя зарекомендовал электрофорез для эффективного введения лекарственных средств и магнитотерапия.
- Массаж. Реабилитацию проводят обученные специалисты в области лечебного воздействия на спину. Кроме нормализации кровообращения, стимуляции обменных процессов в мягких тканях, посещения массажиста улучшают также психоэмоциональное состояние.
- Лечебная физкультура. Восстанавливает гибкость позвоночника, нормализует двигательную активность именно регулярное занятие ЛФК. Подбираются упражнения индивидуально, нагрузка наращивается постепенно. Первые тренировки проводятся исключительно под контролем медицинского персонала.
Оперативное вмешательство
Прибегают к хирургии, только если причиной компрессии стала опухоль или межпозвоночная грыжа. Не обойтись без операции также в случае отсутствия эффекта от консервативного и медикаментозного лечения. Предлагаются следующие виды радикальной терапии:
- ламинэктомия;
- фораминотомия;
- установка искусственного диска между позвонками;
- передняя или задняя дисэктомия.
Проводится операция под общим наркозом, в процессе удаляется новообразование, послужившее закупорке кровообращения. После проведения воздействия, пациенту необходимо пройти курс приема медикаментов и реабилитацию.
Прогноз выздоровления
Если пациент вовремя обращается к врачам и позвонки не повреждены, то миелопатия успешно лечится. Но в случае с ишемической разновидностью, пройденный курс может только на время остановить прогрессирование, и в будущем для стабилизации состояния потребуются повторные курсы. Благоприятный прогноз также имеет и посттравматическая миелопатия.
В случае с рациационной, карциноматозной и демиелинизирующей продолжительность жизни сокращается, так как для них характерно неуклонное прогрессирование. Прогноз для каждого пациента индивидуален, так как все зависит от причины появления патологии, своевременности обращения к врачу и результативности терапии.
Профилактические мероприятия
Если миелопатию не лечить, она часто становится причиной атрофических процессов в тех или иных местах тела, потери чувствительности и сильных болей. В запущенных случаях у пациентов также наблюдается расстройство желудка и работы мочеполовой системы. Поэтому чтобы этого не допустить, необходимо соблюдать правильный образ жизни, избегать активных видов спорта и травм. На сегодняшний день это лучшая профилактика развития патологий спины.
Миелопатия представляет собой обобщенный термин, характеризующий дегенеративные процессы в спине. Развивается он в результате компрессии или других негативных факторов. Проявляется она болью, потерей чувствительностью, параличом. Своевременное обращение к специалистам позволит избавиться от неприятных симптомов и полностью восстановиться. Подход к лечению болезни всегда комплексный, тактика подбирается индивидуально.
Источник: spina.guru
Что представляет собой сосудистая миелопатия
В медицинской практике сосудистая миелопатия — это поражение спинного мозга, в ходе которого нарушается циркуляция крови по сосудистой системе. Патология может возникать спонтанно или с постепенным развитием, при этом выступать последствием аномалий сосудов или гемодинамических расстройств. В современной медицине исходя из МКБ-10 под понятие «сосудистая миелопатия» попадают такие болезни:
- инфаркт спинного мозга;
- тромбоз спинальных артерий;
- спинальный флебит;
- тромбофлебит;
- гематомиелия;
- подострая некротическая миелопатия;
- отеки спинного мозга.
Образование миелопатии сосудистого характера наблюдается у пациентов любой возрастной категории, но в группу повышенного риска обычно попадают люди пожилого возраста.
Диагностика и лечение обычно проводится в неврологических, а так же нейрохирургических отделениях медицинских учреждений.
Почему возникает сосудистая миелопатия
Причин сосудистой миелопатии много, поэтому их принято классифицировать на три основных группы:
- Первая группа — это факторы внешней компрессии спинномозговой сосудистой системы, к которым относятся: травматизм, остеохондроз, спондилоартроз, аневризм, опухолевидные образования и межпозвоночные грыжи.
- Вторая — сюда относятся патологические аномалии сосудистой системы, образующиеся вследствие аневризма, гипоплазии, атеросклероза, тромбоза и т.д. Подобные аномалии нередко бывают врожденными, вследствие порока сердечно-сосудистой системы, или особенностей гемодинамики.
- Третья — состоит из осложнений в ходе проведения хирургических манипуляций. Это могут быть эпидуральные блокады, спинальные анестезии или оперативные действия, проведенные на аорте. Также вызывать такое заболевание могут неудачные операции в грудной и брюшной полостях.
Все вышеописанные факторы провоцируют появление ишемии спинного мозга (недостаточного кровоснабжения), из-за чего образуется недостаточность нервных тканей, а так же кислородное голодание. При этом изначально образуются функциональные расстройства, которые полностью обратимы. Но в случае отсутствия своевременного адекватного лечения постепенно возникают изменения некротического характера, в ходе которых происходит размягчение спинномозгового вещества, приводящее к его функциональным нарушениям. Чем дальше локализуется сосудистая миелопатия от спинного мозга, тем медленнее происходит ее развитие.
Как проявляется сосудистая миелопатия
Симптомы во многом зависят от факторов, которые спровоцировали развитие патологии. Общим признаком этой патологии является болевой синдром в пораженном участке позвоночника. Характерные признаки развиваются постепенно в процессе развития миелопатии:

- понижение чувствительности;
- слабость в мышечных тканях;
- парезы, или даже паралич;
- ограничение подвижности в пораженной области.
Во многом проявления сосудистой миелопатии зависят от ее характера и места поражения.
Какие существуют виды патологии
В медицине классификация сосудистых миелопатий имеет следующие виды:

- вертеброгенная;
- атеросклеротическая;
- интоксикационная;
- посттравматическая;
- воспалительная;
- диабетическая;
- радиационная.
Сосудистая миелопатия может иметь множество самых разных классификаций, по локализации, скорости развития, причинам возникновения и т.д. Поэтому в медицинской практике чаще используется основная разновидность этой патологии на острую миелопатию, и хроническую.
Острая сосудистая миелопатия
Особенностью острой миелопатии сосудистого генеза является ее спонтанное образование с последующим стремительным развитием. При этой патологии у пациентов возникают чувствительные расстройства, например сирингомелия и сфинктерные нарушения, которым может сопутствовать болевой синдром. Обычно боль локализуется в позвоночнике, но бывают случаи когда она иррадиирует вдоль спинных корешков. Иногда проявления острой сосудистой миелопатии могут быть схожими с ишемией: парезы, нарушение двигательной активности и функциональности органов таза.
Хроническая сосудистая миелопатия
Отличием хронической сосудистой миелопатии является ее медленное прогрессирование. У пациентов с этой формой патологии постепенно возникают расстройства двигательных функций, слабость в мышечных тканях, угнетение рефлекторных и защитных функций организма. Постепенно развивается мышечная атрофия, которая после распространяется на дистальные части конечностей. На поздних этапах развития сосудистой миелопатии можно наблюдать нарушенную работу органов малого таза.
Как диагностируют
При наличии подозрений на патологию кровообращения спинного мозга, диагностика сосудистой миелопатии проводиться в неврологии. Для постановки точного диагноза собирается полный анамнез и проводятся диагностические исследования, к которым относятся:
- магнитно-резонансная томография (МРТ);
- компьютерная томография (КТ);
- миелография;
- аортография;
- люмбальная пункция.

Проведение пункции необходимо для исследования цереброспинальной жидкости, благодаря котором можно определить гематомиелию и исключить возможности инфекционно-вирусных воспалений. Во время диагностирования, важно дифференцировать ее от опухолей спинного мозга, рассеянного склероза, миелита и других видов миелопатий.
Лечение назначается доктором только после проведения всех необходимых диагностических мероприятий, основываясь на их результатах, общем состоянии здоровья пациента и степени развития патологии.
Какие существуют способы лечения
При наличии сосудистой миелопатии, лечение проводится строго в условиях стационара под наблюдением медицинских сотрудников. В случае возникновения острой формы патологии, пациент нуждается в экстренном оперативном лечении, в ходе которого необходимо восстановить правильную работу кровеносной системы спинного мозга. Для этого врачи устраняют источники компрессии, что может быть обусловлено удалением опухолей или грыж, пластикой аорты, терапией подвывиха позвонков и т.д. В зависимости от причины возникновения патологии, операция может проводиться нейрохирургами, онкологами, ортопедами или сосудистыми хирургами.

Медикаментозная терапия подразумевает комплекс применения вазоактивных препаратов, необходимых для обеспечения правильной работы коллатерального кровообращения. Для этого обычно назначается:
- эуфиллин;
- бендазол;
- никотиновая кислота;
- папаверин.
Также пациентам могут быть назначены лекарственные средства, стимулирующие венозный отток и поддерживающие спинальное кровообращение. При диагностированной гематомиелии назначаются антикоагулянты.
Лечение хронической миелопатии проводится посредством нейропротекторов и реабилитационных процедур, к которым относится лечебная физкультура, массажи и физиотерапевтические процедуры.
ВНИМАНИЕ!!! При возникновении любых симптомов настоятельно рекомендуем обратиться к врачу. Самолечение может быть опасно!
Источник: onevrologii.ru
