При тяжелом ацидозе, когда содержание бикарбонат-ионов в плазме становится очень малым, рН мочи падает ниже 5,5, рН крови ниже 7,35, концентрация HCO3 ниже 21 мэкв/л. В отсутствие легочных заболеваний парциальное давление диоксида углерода в артериальной крови не достигает 40 мм рт. ст. При простом метаболическом ацидозе оно может уменьшаться примерно на 1-1,3 мм рт. ст. на каждый мэкв/л снижения уровня HCO3 в плазме. Большее падение раСО2 указывает на одновременный первичный дыхательный алкалоз.
Многие формы метаболического ацидоза характеризуются нарастанием неопределяемых анионов. Количество неопределяемых анионов сыворотки (иногда называемое анионным интервалом или дефицитом анионов) оценивают по разнице между концентрацией натрия в сыворотке и суммой концентраций хлорида и бикарбоната. Считается, что в норме эта величина колеблется в пределах 12 + 4 мэкв/л .
нако она получена в результате измерения уровня электролитов с помощью автоанализатора Technicon, широко использовавшегося в 1970-х годах. В настоящее же время большинство клинических лабораторий пользуются другими методиками, которые дают несколько иные цифры. В частности, нормальный уровень хлорида в сыворотке получается выше, а неопределяемых анионов в норме меньше — всего 3-6 мэкв/л. Следует знать об этом и исходить из границ норм, установленных в той лаборатории, услугами которой пользуются в данном конкретном случае.
Метаболический ацидоз может быть связан с накоплением неопределяемых анионов — например, сульфата при почечной недостаточности, кетоновых тел при диабетическом или алкогольном кетоацидозе, лактата или экзогенных токсичных веществ (этиленгликоль, салицилаты). Метаболический ацидоз с нормальным количеством неопределяемых анионов (гиперхлоремический метаболический ацидоз) обычно обусловлен первичной потерей бикарбоната через желудочно-кишечный тракт или почки (например, при почечном канальцевом ацидозе).
Диабетический ацидоз обычно характеризуется гипергликемией и кетонемией. При гипергликемии и некетоновом (по данным обычных клинических анализов) ацидозе повышено содержание в крови молочной и/или р-гидроксимасляной кислоты.
Отравление этиленгликолем следует подозревать при необъяснимом ацидозе, если в моче присутствуют кристаллы оксалата.
Отравление салицилатами характеризуется вначале дыхательным алкалозом, а затем метаболическим ацидозом; уровень салицилатов в крови обычно превышает 30-40 мг%.
Поскольку ацидоз нередко сопровождается гиповолемией, часто отмечается легкая азотемия (содержание азота мочевины крови 30-60 мг%). Более значительное повышение уровня азота мочевины крови, особенно в сочетании с гипокальциемией и гиперфосфатемией, указывает на почечную недостаточность в качестве причины ацидоза. Гипокальциемия иногда наблюдается и при септическом шоке. Изменения уровня калия в сыворотке при ацидозе обсуждались выше (см. о нарушениях калиевого обмена). При лактоацидозе гиперкалиемия встречается относительно редко, если только одновременно нет почечной недостаточности и/или усиленного распада тканей.
Источник: www.eurolab-portal.ru
При тяжелом ацидозе, когда содержание бикарбонат-ионов в плазме становится очень малым, рН мочи падает ниже 5,5, рН крови ниже 7,35, концентрация HCO3 ниже 21 мэкв/л. В отсутствие легочных заболеваний парциальное давление диоксида углерода в артериальной крови не достигает 40 мм рт. ст. При простом метаболическом ацидозе оно может уменьшаться примерно на 1-1,3 мм рт. ст. на каждый мэкв/л снижения уровня HCO3 в плазме. Большее падение раСО2 указывает на одновременный первичный дыхательный алкалоз.
Многие формы метаболического ацидоза характеризуются нарастанием неопределяемых анионов. Количество неопределяемых анионов сыворотки (иногда называемое анионным интервалом или дефицитом анионов) оценивают по разнице между концентрацией натрия в сыворотке и суммой концентраций хлорида и бикарбоната. Считается, что в норме эта величина колеблется в пределах 12 + 4 мэкв/л . Однако она получена в результате измерения уровня электролитов с помощью автоанализатора Technicon, широко использовавшегося в 1970-х годах. В настоящее же время большинство клинических лабораторий пользуются другими методиками, которые дают несколько иные цифры. В частности, нормальный уровень хлорида в сыворотке получается выше, а неопределяемых анионов в норме меньше — всего 3-6 мэкв/л. Следует знать об этом и исходить из границ норм, установленных в той лаборатории, услугами которой пользуются в данном конкретном случае.
Метаболический ацидоз может быть связан с накоплением неопределяемых анионов — например, сульфата при почечной недостаточности, кетоновых тел при диабетическом или алкогольном кетоацидозе, лактата или экзогенных токсичных веществ (этиленгликоль, салицилаты). Метаболический ацидоз с нормальным количеством неопределяемых анионов (гиперхлоремический метаболический ацидоз) обычно обусловлен первичной потерей бикарбоната через желудочно-кишечный тракт или почки (например, при почечном канальцевом ацидозе).
Диабетический ацидоз обычно характеризуется гипергликемией и кетонемией. При гипергликемии и некетоновом (по данным обычных клинических анализов) ацидозе повышено содержание в крови молочной и/или р-гидроксимасляной кислоты.
Отравление этиленгликолем следует подозревать при необъяснимом ацидозе, если в моче присутствуют кристаллы оксалата.
Отравление салицилатами характеризуется вначале дыхательным алкалозом, а затем метаболическим ацидозом; уровень салицилатов в крови обычно превышает 30-40 мг%.
Поскольку ацидоз нередко сопровождается гиповолемией, часто отмечается легкая азотемия (содержание азота мочевины крови 30-60 мг%). Более значительное повышение уровня азота мочевины крови, особенно в сочетании с гипокальциемией и гиперфосфатемией, указывает на почечную недостаточность в качестве причины ацидоза. Гипокальциемия иногда наблюдается и при септическом шоке. Изменения уровня калия в сыворотке при ацидозе обсуждались выше (см. о нарушениях калиевого обмена). При лактоацидозе гиперкалиемия встречается относительно редко, если только одновременно нет почечной недостаточности и/или усиленного распада тканей.
Источник: www.eurolab.ua
Обменный ацидоз
Обменный ацидоз — наиболее часто встречающаяся форма нарушения кислотно-щелочного равновесия крови. Причины, приводящие к развитию обменного ацидоза вследствие избыточного накопления кислот в организме, многочисленны. Одна из них — кетоацидоз — неполное окисление жиров и избыточное накопление ацетоновых тел (ацетоуксусной, бета-оксимасляной кислот), напр, при осложненном течении сахарного диабета или при голодании. В этих условиях образующиеся кетоновые тела не успевают окисляться в тканях и выделяются в значительном количестве почками. При этом организм теряет одновременно большое количество Na+ и К+, так как выделение их происходит в виде натриевых и калиевых солей. Однако способность почек выделять последние ограниченна, в результате чего постепенно происходит их избыточное накопление в крови и тканях, в связи с чем pH крови снижается.
Обменный ацидоз может наблюдаться и при неполном окислении углеводов в связи с накоплением в тканях молочной кислоты. Развитие ацидоза подобного характера наблюдается при усиленной физической работе, при гипоксических состояниях различного характера (см. Гипоксия), при острой сердечной недостаточности (кардиогенный шок), при тяжелых поражениях печени (циррозы, токсическая дистрофия), при длительных лихорадочных состояниях и т. д.
При заболеваниях почек (почечная недостаточность) возникает азотемический ацидоз, связанный с избыточным накоплением в крови и тканях фосфатов, сульфатов, анионов органических кислот. Нарушение функции почек приводит к уменьшению выведения последних при неизмененном или увеличенном выведении катионов. Это состояние, как правило, возникает при уремии. Причиной обменного ацидоза может быть также избыточное экзогенное введение кислот в организм, в частности при отравлении уксусной кислотой, длительном или бесконтрольном приеме салицилатов, хлористого аммония, соляной кислоты и т. д.
Вторую группу причин представляют факторы, приводящие к избыточной потере анионов HCO3— в организме либо через почки, либо через желудочно-кишечный тракт, как это имеет место при продолжительных поносах, свищах кишечника, желчного и панкреатического протоков, когда организм теряет значительное количество бикарбоната натрия и калия с соками поджелудочной железы и кишечника, а также с желчью. Для обменного ацидоза почечного происхождения, при котором нарушается канальцевая реабсорбция бикарбоната натрия, характерно выделение большого количества бикарбонатов с мочой. Примером обменного ацидоза почечного происхождения является ацидоз, возникающий при поздних токсикозах беременности (см. Нефропатия беременных).
Компенсация обменного ацидоза осуществляется при помощи буферных систем крови и физиологических механизмов компенсации (легкие, почки). Действие буферных систем, и главным образом бикарбонатного буфера, сводится в первую очередь к нейтрализации избытка кислот. Реакция происходит по схеме H+ + AH+ + NaHCO3 = H2CO3 + NaAH.
В результате этой реакции из сильной нелетучей кислоты образуются слабая угольная кислота и соль нелетучей кислоты. Буферная емкость крови постепенно снижается, и содержание бикарбоната натрия уменьшается до 2,9—10 мэкв/л (при норме 20—26 мэкв/л).
Образующаяся при этом в избытке CO2 выводится через легкие, чему способствует так наз. компенсаторная одышка — гипервентиляция, возникающая в результате непосредственного воздействия повышенной концентрации водородных ионов и избытка CO2 на дыхательный центр (легочный механизм компенсации). Выведение кислот и восстановление концентрации бикарбоната натрия в плазме при нормальной функции почек происходит за счет увеличения фильтрации некоторых органических кислот (пировиноградной, ß-оксимасляной, ацетоуксусной) и изменения метаболизма в эпителии почечных канальцев, что приводит в конечном итоге к увеличению содержания ионов водорода в моче и повышению реабсорбции бикарбоната. Оба этих механизма почечной компенсации в конечном итоге приводят к увеличению титруемой кислотности мочи. Сдвиг в сторону преобладания в моче кислых фосфатов обусловливает характерное для обменного ацидоза понижение pH мочи. При длительном течении обменного ацидоза в канальцевом эпителии усиливается процесс образования и поступления в мочу аммония, где он связывает ион водорода и хлора, образуя хлористый аммоний (NH3 + H+ + NaCl = NH4Cl + Na+). При помощи этого механизма связывания иона водорода последний выводится в большом количестве без дальнейшего снижения pH мочи.
Газовый ацидоз
Газовый ацидоз — увеличение концентрации углекислоты и повышение парциального давления CO2 (pCO2) в крови (см. Гиперкапния) — развивается при уменьшении легочной вентиляции (дыхательная недостаточность, гиповентиляция), а также при вдыхании воздуха с высокой концентрацией CO2.
Причинами дыхательной недостаточности могут быть: 1) угнетение функции дыхательного центра (шок, повышение внутричерепного давления, передозировка морфиноподобных препаратов и барбитуратов); 2) нарушения дыхания, связанные с поражением нервно-мышечного аппарата дыхательной мускулатуры (полиомиелит, ботулизм, паралич диафрагмального нерва, миастения, период восстановления спонтанного дыхания после применения релаксантов); с ограничением подвижности грудной клетки при травме и ряде заболеваний (кифосколиоз, высокое стояние диафрагмы, окостенение реберных хрящей, деформация ребер); 3) гиповентиляция вследствие недостаточной проходимости воздухоносных путей (инородное тело в дыхательных путях, бронхоспазм) или вследствие уменьшения дыхательного объема легких (пневмония, инфаркт легкого, пневмосклероз, склеродермия, бронхоэктазы и др.). При тяжелой дыхательной недостаточности величина pCO2 крови может повышаться до 70—120 мм рт. ст. и выше (норма 35—42 мм рт. ст.).
Газовый ацидоз может возникнуть при вдыхании воздуха или газовых смесей с высокой концентрацией CO2 при длительном пребывании в закрытом помещении без обновления воздуха или при использовании наркозного аппарата с истощившимся поглотителем. Гиповентиляция может наблюдаться также при неправильном проведении искусственного дыхания (см.).
Компенсация газового ацидоза осуществляется прежде всего с участием гемоглобинового буфера, благодаря к-рому водородные ионы, образующиеся при диссоциации углекислоты, удерживаются восстановленным гемоглобином в эритроцитах, а выделяющиеся в обмен на ионы хлора из эритроцитов в плазму анионы HCO3— способствуют образованию в ней дополнительных количеств бикарбоната натрия (NaHCO3). Таким образом, при газовом ацидозе первичное увеличение H2CO3 компенсируется вторичным увеличением NaHCO3, благодаря чему существенных изменений в соотношении концентраций компонентов бикарбонатного буфера плазмы может не происходить, и pH плазмы сохранится в пределах физиологических границ. Вторым этапом компенсации газового ацидоза является увеличение реабсорбции натрия в почках, обеспечивающее прирост NaHCO3 в плазме. Большей реабсорбции натрия в почках при газовом ацидозе способствует повышение pCO2 в крови, а также увеличенное превращение в моче основных фосфатов (Na2HPO4) в кислые (NaH2PO4). Последнее обусловливает некоторое увеличение титруемой кислотности мочи при газовом ацидозе. См. также Алкалоз.
Физиологический ацидоз
Физиологическим ацидозом принято называть состояние ацидоза, которое возникает у доношенных новорожденных детей и выявляется с первых минут после рождения и на протяжении нескольких дней постнатального периода жизни. По механизму своего развития физиологический ацидоз представляет собой смешанную форму ацидоза, в которой компонент метаболического ацидоза проявляется увеличением содержания в крови главным образом молочной кислоты, а компонент газового ацидоза — гиперкапнией. Обменные сдвиги при этом встречаются чаще и выражены более отчетливо.
По степени нарушения кислотно-щелочного равновесия этот вид ацидоза с самого начала следует отнести к некомпенсированному, так как уже в первые минуты после рождения pH крови у детей бывает снижен.
Механизм развития физиологического ацидоза связывают с развитием гипоксии у плода, которой он подвергается в процессе родов, а также с перестройкой гемодинамики у новорожденного в связи с включением у них в общую циркуляцию легочного и портального кровообращения. Некоторую роль в развитии ацидоза играет избыточное поступление кислых продуктов из крови матери в период родов до выключения плацентарного кровоснабжения.
Факторами, способствующими развитию физиологического ацидоза у новорожденных детей, являются: функциональная незрелость дыхательного центра и в связи с этим несовершенство дыхательной компенсации, а также отсутствие компенсации со стороны почек, регуляторная роль которых проявляется лишь к 3—5-му дню после рождения, но и в этот период их компенсаторная функция ограничена.
Большему образованию молочной кислоты у новорожденных способствует повышенная активация ферментов гликолиза при гипоксии у плода и новорожденных. Как правило, специального лечения не требуется.
Клиническая картина ацидоза
Наиболее характерным признаком выраженного ацидоза является угнетение функции центральной нервной системы, выражающееся в сонливости, сопоре (см. Оглушение) и коме (см.). При ацидозе pH крови может снижаться до 7,1, в некоторых случаях обменного ацидоза даже до 6,8, что является самым низким показателем, совместимым с жизнью. Коматозное состояние возникает при падении pH ниже 7,2.
Одним из наиболее выраженных клинических признаков ацидоза являются нарушения дыхания. При обменном ацидозе на ранних стадиях его развития наблюдается увеличение минутного объема дыхания (полипноэ), которое в дальнейшем в результате компенсаторного снижения pCO2 крови и понижения возбудимости дыхательного центра может становиться шумным, поверхностным (см. Куссмауля дыхание). Повышение pCO2 крови при газовом ацидозе вызывает спазм бронхиол.
Изменения pCO2 крови при ацидозе вызывают соответствующие изменения центральной и периферической гемодинамики (см. Гиперкапния, Гипокапния). Так, снижение pCO2 (при обменном ацидозе) вызывает падение тонуса сосудов, вследствие чего падает артериальное давление и уменьшается минутный объем сердца, уменьшается мозговой и коронарный кровоток. Напротив, возрастание pCO2 крови приводит к спазму артериол, в том числе почечных, повышает артериальное давление, затрудняет работу сердца. Большой избыток CO2 может вызывать повышение тонуса блуждающего нерва и остановку сердца. Сосуды головного мозга под влиянием повышения pCO2 расширяются, что увеличивает образование спинномозговой жидкости и способствует повышению внутричерепного давления. При этом отмечено, что внутривенное введение веществ, увеличивающих осмотическое давление (растворы глюкозы и др.)» обычно не снижает внутричерепное давление у таких больных.
Влияние ацидоза на функцию почек проявляется в уменьшении мочеобразовательной функции: наступающее в условиях газового ацидоза сужение почечных сосудов ограничивает кровоток по сосудам почек, уменьшает давление в афферентных сосудах почечных клубочков и уменьшает объем выводимой мочи. При обменном ацидозе падение центрального артериального давления приводит в первую очередь к уменьшению образования мочи.
Обменный ацидоз существенно влияет на водно-солевой обмен: концентрация калия в плазме повышается, осмотическое давление внеклеточной жидкости возрастает (в связи с повышением концентрации ионов калия, натрия, хлора), что вызывает увеличение объема внеклеточной жидкости. Следствием этих изменений являются нарушения ритма сердечных сокращений (предсердная тахикардия, предсердная и желудочковая экстрасистолия), ухудшение сократительной способности миокарда, развитие отеков тканей. При газовом А. концентрация калия в плазме также увеличивается.
Распознавание и оценка тяжести ацидоза облегчаются определением основных показателей кислотно-щелочного состояния с помощью экспресс-метода Аструпа (см. Экспресс-методы).
Лечение
В тяжелых случаях обменного ацидоза (pH=7,25 и ниже) вводят 8,4% раствор бикарбоната натрия 100—200 мл. В остальных случаях рекомендуется вводить 4,2; 2,1 и 1,05% растворы бикарбоната натрия.
Необходимые для коррекции обменного ацидоза дозы бикарбоната натрия рассчитывают, исходя из дефицита буферных систем (ДБС). Для этого пользуются формулой Меллемгарда — Аструпа:
ДБС=0,З × СБО × W,
где ДБС — дефицит буферных систем (в мэкв/л), СБО — сдвиг буферных оснований (в мэкв/л), W — вес больного (в кг).
При длительно существующем обменном ацидозе, сопровождающемся выраженными нарушениями электролитного баланса, ликвидация ацидоза должна проходить в течение 2—3 суток, чтобы дать возможность организму произвести перегруппировку электролитов в условиях проводимой коррекции. Введение бикарбоната натрия обязательно контролируется определением pH крови.
Больным с почечной недостаточностью при обезвоживании организма вводят внутривенно также физиологический раствор, 5% раствор глюкозы (до 200—500 мл). При лечении газового ацидоза, наблюдающегося чаще всего у больных с дыхательной недостаточностью, применяются средства, улучшающие в первую очередь легочную вентиляцию (бронхолитики, стероидные гормоны, антибиотики и сульфаниламиды при обострении воспалительного процесса, а также сердечные гликозиды и диуретики). В связи с угнетением дыхательного центра под влиянием тяжелой гиперкапнии применяют стимуляторы дыхания: кордиамин по 1 мл до 5—10 раз в день внутримышечно или внутривенно. Целесообразно капельное введение 10 мл 2,4% раствора эуфиллина на 200— 300 мл физиологического раствора. Для стимуляции дыхательного центра применяют ремефлин в суточной дозе до 8—16 мг внутрь или внутривенно. Важное место в терапии как обменного, так и газового ацидоза занимают ингаляции кислорода (см. Кислородная терапия).
В качестве неотложной помощи при дыхательной недостаточности применяют вспомогательную или искусственную вентиляцию легких (см. Искусственное дыхание).
Источник: xn--90aw5c.xn--c1avg
Неотложные состояния у детей
DOI: 10.15690/pf.v13i4.1612
Р.Ф. Тепаев1, 2, В.А. Ластовка1, А.В. Пыталь1, Ю.В. Савлук1
1 Научный центр здоровья детей, Москва, Российская Федерация
2 Первый Московский государственный медицинский университет им. И.М. Сеченова, Москва, Российская Федерация
Метаболический ацидоз: диагностика и лечение
Контактная информация:
Тепаев Рустэм Фаридович, заведующий отделением реанимации и интенсивной терапии НЦЗД, профессор кафедры педиатрии с курсом детской ревматологии Первого МГМУ им. И.М. Сеченова
Адрес: 119991, Москва, Ломоносовский проспект, д. 2, стр. 8, тел.: +7 (499) 783-27-91, e-mail: [email protected] Статья поступила: 23.04.2016 г., принята к печати: 25.08.2016 г.
Метаболический ацидоз является наиболее распространенным нарушением кислотно-основного состояния у детей. Данное состояние сопровождает различные заболевания, а степень его выраженности коррелирует с выживаемостью пациентов: не являясь отдельным заболеванием, метаболический ацидоз, тем не менее, может ухудшать течение болезни и даже приводить к летальному исходу. Причины развития патологии разнообразны (в связи с жизнеугрожающим изменением работы различных органов и систем — легких, сердца и сосудов, почек, а также вследствие нарушения метаболизма липидов, при сахарном диабете, отравлениях и т.д.), что и определяет заинтересованность широкого круга специалистов к этой проблеме, а подходы к диагностике упрощают поиск этиологии метаболического ацидоза. В работе представлены сведения о физиологических основах регуляции кислотно-основного состояния, его этиологии и патофизиологии; рассмотрены принципы терапии. Ключевые слова: метаболический ацидоз, дети.
(Для цитирования: Тепаев Р. Ф., Ластовка В. А., Пыталь А. В., Савлук Ю. В. Метаболический ацидоз: диагностика и лечение. Педиатрическая фармакология. 2016; 13 (4): 384-389. Сои 10.15690/рГ.у1314.1612)
384
АКТУАЛЬНОСТЬ
Метаболический ацидоз — распространенное кис-лотн о-щелочное расстройство, связанное с развитием жизнеугрожающих состояний [1]: уровень рН артериальной крови снижается < 7,35, концентрация бикарбоната (НСО3-) — < 18 ммоль/л, но парциальное давление углекислого газа в артериальной крови (РаС02) при этом не повышается [2]. Причинами, обусловливающими подобное патофизиологическое состояние, могут быть гиперпродукция кислот, пониженная экскреция кислот и/или повышенная экскреция оснований [2]. Признаки и симптомы метаболического ацидоза неспецифичны, а диагноз основывается на данных лабораторных исследований. От раннего распознавания и лечения основной причины метаболического ацидоза зависит выживаемость пациентов [3-5].
КИСЛОТНО-ЩЕЛОЧНОЙ БАЛАНС
Значение кислотно-щелочного баланса
Реакция внутренней среды организма, в т. ч. крови, — одна из самых жестко регулируемых постоянных величин [2]. Белки, представляя собой амфотерные соединения, способны менять свою конформацию при малейших сдвигах этой константы, что незамедлительно приводит к изменению активности ферментов, структуры ионных каналов, нарушению функций рецепторов гормонов, медиаторов и других биологически активных молекул. Развитие метаболического ацидоза сопровождается:
• снижением сократительной способности миокарда — ударного и минутного объема крови;
• снижением чувствительности сердечно-сосудистой системы к воздействию вазопрессорных и инотроп-ных агентов;
Rustem F. Tepaev1, 2, Vasilij V. Lastovka1, Anna V. Pytal1, Julija V. Savluk1
1 Scientific Center of Children's Health, Moscow, Russian Federation
2 Sechenov First Moscow State Medical University, Moscow, Russian Federation
Metabolic Acidosis: Diagnostics and Treatment
Metabolic acidosis is the most common child acid-base balance disorder. This condition accompanies a variety of diseases, and the degree of its severity correlates with the patients' survival: although not a separate disease in itself, metabolic acidosis, however, can worsen the disease course and even lead to death. The pathology causes are various (in connection with life-threatening changes in various organs and systems — lungs, heart and blood vessels, kidneys, and also due to a violation of lipid metabolism, in case of diabetes, poisoning, etc.), which determines the fact that a wide range of specialists are interested in the issue. Approaches to the diagnosis simplify the search for the etiology of metabolic acidosis. This study presents data on the physiological basis of acid-base balance regulation, and its etiology and pathophysiology; the principles of therapy are observed. Key words: metabolic acidosis, children.
(For citation: Tepaev Rustem F., Lastovka Vasilij A., Pytal Anna V., Savluk Julija V. Metabolic Acidosis: Diagnostics and Treatment. Pediatricheskaya farmakologiya — Pediatric pharmacology. 2016; 13 (4): 384-389. doi: 10.15690/pf.v13i4.1612)
• снижением общего периферического сопротивления сосудов;
• ухудшением перфузии на уровне микроциркуляторно-го русла;
• компенсаторной одышкой;
• легочной гипертензией;
• спазмом артериол в зоне кровообращения ЖКТ и почек со снижением перистальтической активности кишечника и диуреза;
• гиперкалиемией и повышением внутриклеточного содержания натрия;
• подавлением активности пневмоцитов II типа со снижением синтеза сурфактанта;
• увеличением риска развития судорог;
• смещением кривой диссоциации оксигемоглобина вправо со снижением сродства гемоглобина эритроцитов к кислороду и десатурацией [4].
Составляющие кислотно-щелочного баланса
Кислотами называют вещества, способные отдавать ион водорода (Н+), а основаниями — вещества, способные его принимать. Сильными считаются те кислоты, которые полностью ионизируются в биологических жидкостях (в данном случае, которые распадаются на Н+ и кислотный остаток); слабые кислоты, соответственно, ионизируются в биологических жидкостях не полностью. Примером сильной кислоты служит соляная (НС1), которая в организме содержится полностью в ионизированном состоянии, а примером слабой кислоты — угольная (Н2С03), которая ионизируется лишь частично:
Н2С03 (кислота) ^ Н+ + НС03- (основание).
Показатель кислотности среды — рН
Водородный показатель (рН) отражает концентрацию свободных ионов водорода и равен отрицательному десятичному логарифму этой концентрации:
рН = [Н+].
Например, если концентрация ионов водорода равна 10-7 моль/л, то рН = 7. В физиологических условиях показатель рН артериальной крови колеблется в пределах от 7,35 до 7,45. Метаболический ацидоз диагностируется при снижении рН < 7,35 [5].
Физиологические значения концентрации ионов водорода во внеклеточной жидкости поддерживаются буферными и выделительными системами (легкими, почками).
Буферные системы
Буферные системы представляют первую «линию защиты» жидких сред организма от резких изменений рН. Элементами буферных систем являются вещества, способные обратимо связывать протоны. В организме существуют четыре буферные системы:
• бикарбонатная;
• фосфатная;
• белковая;
• гемоглобиновая (является частью белкового буфера, но выделена отдельно в связи с особой локализацией — внутри эритроцитов).
Наибольший интерес в регуляции кислотно-щелочного состояния крови и межклеточной жидкости представляет бикарбонатная буферная система.
Бикарбонатная буферная система. Главная внеклеточная буферная система включает 3 компонента — водный раствор, угольную кислоту (Н2СО3) и соль угольной кислоты, например ЫаНС03. В организме угольная
кислота образуется в реакции СО2 с Н2О с участием фермента карбоангидразы. Н2СО3 диссоциирует слабо, образуя небольшое количество ионов Н+ и НСО3-. Напротив, бикарбонат натрия диссоциирует почти полностью, образуя НСО3- и Ыа+. Ниже представлена схема функционирования бикарбонатной буферной системы:
СО2 + Н2О ^ Н2СО3 ^ Н+ + НСО3".
Na+
При добавлении к бикарбонатному буферу сильной кислоты, например HCI, протоны, поступившие с кислотой, нейтрализуются НСО3- с выделением СО2:
Н+ + НСО3- ^ Н2СО3 ^ СО2 + Н2О.
В результате вышеописанных реакций образуется больше Н2СО3 с последующей ее диссоциацией на СО2 и Н2О. Избыток СО2 стимулирует вентиляцию легких, способствуя высвобождению СО2 из внеклеточной жидкости [5, 6].
Регуляция кислотно-щелочного равновесия выделительными системами
Общие принципы регуляции физиологической концентрации ионов водорода во внеклеточной жидкости [4]:
• для поддержания постоянства рН необходимо, чтобы количество поступающих в кровь кислых и щелочных веществ было равно их выведению из крови;
• кислые и щелочные вещества, поступая в кровь, реагируют с бикарбонатным буфером, изменяя соотношение его компонентов — Н2СО3 (СО2) и НСО3-;
• задача выделительных систем — поддержать концентрации компонентов бикарбонатного буфера (СО2 и НСО3-) или, по крайней мере, соотношение этих концентраций;
• концентрация СО2 регулируется легкими, а концентрация НСО3- — почками.
Уровень К+ и ацидоз
Ренальная секреция ионов H+ находится в прямой зависимости от уровня калия (К) сыворотки крови и определяется уровнем трансмембранного обмена внутриклеточного К+ на внеклеточные ионы Н+ в клетках канальцев. Гиперкалиемия сопровождается внутриклеточным алкалозом со снижением секреции Н+ и реабсорбции HCO3, гипокалиемия — внутриклеточным ацидозом с повышением секреции Н+ и реабсорбции HCO3. Таким образом, гиперкалиемия может сопровождаться ацидозом, а гипокалиемия — алкалозом [7].
Анионная разница
Плазма, как и любой другой водный сектор организма, электронейтральна, так как содержит равное количество катионов и анионов. Основным катионом плазмы крови является натрий, основными анионами — хлориды и бикарбонат анион. В меньших концентрациях в плазме содержатся такие анионы, как фосфаты, сульфаты, органические кислоты, а также катионы — калий, магний и кальций.
Поскольку в повседневной клинической практике измеряется концентрация не всех ионов, а только K+ и Na+ (катионы), HCO3- и CI- (анионы), а количество измеряемых катионов больше количества измеряемых анионов, между ними создается разница, называемая анионной (Anion Gap, AG). Таким образом, разницу между измеряемыми концентрациями катионов (Na+, K+) и анионов (CI-, HCO3-) плазмы крови называют анионной.
со и
(О и о
CN
О
о
2£ <
s
Q.
<
в К
о
ш т
S Q.
S
Ч ш
+
385
Щ
(Ü
ч
>
ос
R
О
(J
о
о
0) J X
=£
о ^
н
о
Щ
Увеличение анионной разницы может быть связано либо с уменьшением неизмеряемых катионов (например, при гипокальциемии, гипомагниемии и гипокалиемии), либо с повышением неизмеряемых анионов (например, органических кислот, фосфатов, альбуминов). При добавлении в плазму кислот потребляются анионы бикарбоната, что приводит к увеличению анионной разницы:
Предельные значения анионной разницы составляют 8-12 ммоль/л [6-8].
Анионная разница мочи. Электронейтральность мочи определяется следующими реакциями:
С!" + иА = Ыа+ + К+ + ис,
где иА — неизмеряемые анионы (фосфаты и сульфаты), ис — неизмеряемые катионы (магний и кальций). Аннионная разница мочи определяется как разница между суммой измеренных катионов и анионов в моче:
иА — ис = Ыа+ + [К+ — С!-].
В норме значение анионной разницы мочи положительно или близко к нулю. Расчет анионной разницы мочи значительно облегчает дифференциальную диагностику при ацидозе с нормальной анионной разницей крови. Положительная анионная разница мочи позволяет предположить потерю бикарбоната почками, т. е. развитие почечного канальцевого ацидоза, отрицательная — потерю бикарбоната через желудочно-кишечный тракт (ЖКТ) [9].
Анионная разница в дифференциальной диагностике метаболического ацидоза. Расчет анионной разницы необходим в дифференциальной диагностике метаболического ацидоза. Метаболический ацидоз классифицируют на ацидоз с нормальной и с повышенной анионной разницей. Ацидоз с нормальной анионной разницей называют гиперхлоремическим, его причиной является чрезмерное выведение НСО3- (почками, через ЖКТ) или дефект почечного подкисления [9-11].
Состояния, которые могут стать причиной метаболического ацидоза с нормальной анионной разницей, следующие [10, 11]: диарея;
кишечный свищ, кишечная деривация мочи; проксимальный тубулярный ацидоз (тип 2); терапия ингибиторами карбоангидразы; дистальный тубулярный ацидоз (тип 1); гиперкалиемический проксимальный тубулярный ацидоз (тип 4); почечная недостаточность; инфузия кислот;
быстрое возмещение объема физиологическим (0,9%) раствором ЫаС!.
Повышенная анионная разница наблюдается [7, 8]: при лактатацидозе ^-лактат, D-лактат); кетоацидозе (накопление р-оксимасляной кислоты, ацетоацетата);
почечной недостаточности (накопление сульфатов, фосфатов, уратов);
приеме салицилатов, метанола или формальдегида, эти-ленгликоля, паральдегида, фенформина/метформина; инфузии пропиленгликоля ^-лактат, D-лактат); пироглутаминовой ацидемии (5-оксипролинемия); массивном рабдомиолизе (в результате высвобождения Н+ и органических анионов из разрушенных мышц).
Для легкого запоминания причин метаболического ацидоза с повышенной анионной разницей используются мнемонические схемы, например GOLD MARK [7]: G — Glycols (Ethylene and Propylene), O — Oxoproline, L — L-lactate, D — D-lactate, M — Methanol, A — Aspirin, R — Renal Failure, K — Ketoacidosis.
Осмолярная разница плазмы
Омолярность плазмы определяется главным образом концентрацией натрия, глюкозы и мочевины. Расчет осмолярности плазмы можно производить по формуле:
Осмолярность (мОсм/л) « 2 х Na (ммоль/л) + мочевина (ммоль/л) + глюкоза (ммоль/л).
Осмолярной разницей плазмы (англ. osmolar gap) называется разность между измеренной и рассчитанной осмолярностью плазмы [7]. В норме осмолярная разница не превышает 15 мОсм/л плазмы [11].
В случае когда осмолярная разница сочетается с ацидозом и увеличенной анионной разницей, диагностика отравлений токсичными спиртами не представляет трудностей. Ацидоз в комбинации с повышенной анионной и осмолярной (> 15 мОсм/кг) разницей требует неотложной терапии. Конкретный токсичный агент может быть идентифицирован при помощи газовой хроматографии. Этот же метод поможет в обнаружении этанола, метанола, изопропанола, ацетона, пропиленгликоля и этилен-гликоля [11].
КЛИНИЧЕСКИЕ ПРИЗНАКИ МЕТАБОЛИЧЕСКОГО АЦИДОЗА
Симптомы метаболического ацидоза не являются специфическими. Стимуляция дыхательного центра в стволе мозга приводит к гипервентиляции для компенсации ацидоза путем элиминации CO2. В результате у пациентов может наблюдаться различная по степени выраженности одышка. Кроме того, у больных могут отмечаться боли в груди, тахикардия, головная боль, спутанность сознания, слабость, боли в костях, снижение аппетита, тошнота и рвота [12].
При сборе анамнеза важно обратить внимание на следующие обстоятельства:
• наличие диареи (потеря HCO3" через ЖКТ);
• данные о диабете или длительном голодании (накопление кетоновых тел);
• признаки полиурии, повышенная жажда, боль в эпи-гастральной области, рвота (возможно, это проявления диабетического кетоацидоза);
• наличие никтурии, полиурии, зуда и анорексии (симптомы почечной недостаточности);
• указание на прием лекарств или токсичных веществ (салицилатов, ацетазоламида, циклоспорина, этилен-гликоля, метанола);
• наличие зрительных нарушений, включая нарушения восприятия света, фотофобию, а также скотома — слепой участок в поле зрения (отравление метанолом);
• признаки нефролитиаза (почечный канальцевый ацидоз или хроническая диарея);
• жалобы на шум в ушах, затуманенное зрение и головокружение (передозировка салицилатами).
ДИАГНОСТИКА
Физикальное исследование
Наиболее очевидный симптом метаболического ацидоза — это медленное глубокое дыхание, или дыхание Куссмауля (форма гипервентиляции). У детей с хроническим метаболическим ацидозом могут наблюдаться задержка роста и рахит. Кома и гипотония ассоци-
HA + NaHCO3 ~ NaA + H2CO3 ~ CO2 + H2O.
386
ируются с острым тяжелым метаболическим ацидозом. Другие клинические признаки не специфичны и зависят от основного заболевания.
Клиническое обследование
Диагноз устанавливается путем оценки содержания электролитов и газов крови. Низкий НСО3- (нормальные значения бикарбоната зависят от пола и возраста пациента и варьируют в пределах 17-29 ммоль/л) и рН < 7,35 при анализе газов крови (наиболее распространенная — капиллярная проба) подтверждают наличие метаболического ацидоза. Для дифференциальной диагностики и диагностики смешанных расстройств необходимо определение анионной разницы (уровень > 12 ммоль/л указывает на ацидоз с увеличенной анионной разницей). Важно отметить, что анионная разница уменьшается в пропорции 2,5 ммоль на каждые 10 г/л сывороточного альбумина. Если анионная разница не увеличена (< 12 ммоль/л), то для дифференциальной диагностики потерь бикарбоната через почки или ЖКТ необходимо измерить анионную разницу мочи [5].
Дельта анионной разницы. Для оценки комбинированных нарушений кислотно-щелочного равновесия используется показатель дельты анионной разницы (ДAG). Измерение помогает обнаруживать присутствие второго кислотно-щелочного расстройства у пациентов с повышенной анионной разницей. Для расчета применяется уравнение:
ДAG = (Ав — 10) / (24 — НСО3).
Интерпретация результатов производится следующим образом (табл. 1) [13].
Общий анализ крови. Метаболический ацидоз не имеет патогномоничной картины клеточного состава крови, однако лейкоцитоз или лейкопения могут быть признаками сепсиса, для которого характерно развитие гиперлактатемии и лактатацидоза. Тяжелая анемия сопровождается снижением уровня доставки кислорода тканям и, возможно, лактатацидозом.
Анионная разница мочи. Расчет анионной разницы мочи является полезным для уточнения механизма потери бикарбоната почками или через ЖКТ в некоторых случаях метаболического ацидоза без увеличения анионной разницы.
Содержание кетоновых тел. Наличие кетоновых тел указывает на диабетический, алкогольный кетоацидоз или кетоацидоз, связанный с голоданием. Для обнаружения кетоновых тел используется нитропруссидный тест, для которого характерно серьезное ограничение — с его помощью нельзя определить р-оксимасляную кислоту. Это особенно важно при диагностике метаболического сбоя у пациентов с тяжелым шоком или печеночной недостаточностью, сопровождаемых нарушением синтеза ацетоацетата из р-оксимасляной кислоты [7].
Концентрация лактата в плазме крови. Лактат является продуктом анаэробного метаболизма глюкозы. В норме количество лактата в крови составляет < 2,0 ммоль/л. Гиперлактатемия ассоциируется с тканевой гипоксией и является предиктором неблагоприятного исхода у детей с сепсисом, гиповолемическим, кардиогенным шоком. Вместе с тем гиперлактатемия не является чувствительным критерием: состояние многих детей может ухудшаться и при нормальном уровне лактата [9].
В зависимости от причины, вызвавшей повышение лактата в крови, выделяют несколько типов лактатацидоза:
• тип А наблюдается при тканевой гипоперфузии или нарушении оксигенации крови;
• тип В — признаков гипоперфузии не наблюдается (имеет место при заболеваниях печени, отравлениях, врожденных дефектах метаболизма и злокачественных опухолях);
• тип D отмечается при повышенном образовании D-лактата кишечной микробиотой, когда имеет место синдром чрезмерного роста бактерий в кишечнике (англ. Intestinal Bacterial Overgrowth Syndrome).
В табл. 2 представлены этиологические факторы развития лактатацидоза [14, 15].
Для исключения почечных причин метаболического ацидоза определяются следующие показатели: транс-тубулярный калиевый градиент (TTKG), активность ренина плазмы, уровень альдостерона плазмы, фракционная экскреция бикарбоната (FEHCO3"), нагрузочный тест с хлоридом аммония, разница в значении PaCO2 между кровью и мочой при введении HCO3 [9].
ЛЕЧЕНИЕ
Главной задачей в лечении метаболического ацидоза является устранение причины его развития, т. е. терапия основного заболевания: например, при лактатацидозе требуется коррекция гипоксии и тканевой ишемии, при диабетическом кетоацидозе — устранение гипергликемии и т. д. [8, 11].
Ключевые принципы лечения
1. Необходимо идентифицировать причину, выполнив исследование кислотно-основного состояния и рассчитав показатель анионной разницы.
2. Общие рекомендации:
• большинство случаев метаболического ацидоза, наблюдаемых в педиатрических отделениях реанимации и интенсивной терапии, — это лактат-ацидозы при шоке (снижение уровня доставки кислорода тканям) или судорогах (повышение потребления кислорода). Инфузионная терапия и дополнительная оксигенация в большинстве случаев стабилизируют состояние;
со и
(О и о
CN
О
о
2£ <
s
Q.
<
в К
о
ш т
S Q.
S
Ч ш
Таблица 1. Оценка комбинированных нарушений кислотно-щелочного состояния [13]
387
Дельта анионной разницы Рекомендации по оценке
< 0,4 Гиперхлоремический ацидоз с нормальной Ав
< 1 Ацидоз с увеличенной Ав и ацидоз с нормальной Ав
От 1 до 2 Ацидоз без сопутствующих кислотно-щелочных расстройств Лактатацидоз: среднее значение ДАв 1,6 Для диабетического кетоацидоза характерна ДАв ~ 1 в связи с потерей кетоновых тел с мочой
> 2 Ацидоз с увеличенной Ав и конкурентный метаболический алкалоз или предшествующий компенсированный респираторный ацидоз
Примечание. AAG — дельта анионной разницы.
Гипоксические Негипоксические
Ишемия Сниженный клиренс
Шок, тяжелая анемия, остановка сердца Почечная или печеночная дисфункция
Гипоксия организма Дисфункция пируватдегидрогеназы
Отравление угарным газом Дефицит тиамина, недостаток катехоламинов, алкогольный или диабетический кетоацидоз
Респираторные нарушения Разобщения окислительного фосфорилирования
Тяжелая астма, хронические обструктивные болезни легких, асфиксия Метаболиты цианидов, салицилатов, метанола и этиленгликоля, антиретровирусные препараты, вальпроевая кислота, бигуаниды, изониазид
Гипоперфузия Ускоренный аэробный гликолиз
Ишемия конечности или мезентериальная ишемия Интенсивная физическая нагрузка, сепсис, судороги, избыток фруктозы, злокачественные новообразования
« Ф
и
ОС
R
О
<3 о о
0) J X
S
о ^
н
о
Щ
• необходимо поддерживать pH & 7,25, если это возможно; если pH ^ 7,2 — рассмотреть вопрос о применении искусственной вентиляции легких;
• в случае развития органных дисфункций проводить соответствующую терапию даже при неустановленном диагнозе до улучшения pH;
• рассмотреть вопрос о терапии бикарбонатом, если это согласуется с клинической ситуацией.
3. Подтверждение диагноза:
• артериальный pH < 7,35;
• дефицит оснований (Base Excess, BE) ^ 3 ммоль/л;
• соответствует ли PaCO2 степени ацидоза? Обычно PaCO2 снижено на фоне компенсаторной гипервентиляции при метаболическом ацидозе и повышено — при респираторном; у пациентов, находящихся на искусственной вентиляции легких, возможны нормальные значения PaCO2 независимо от вида нарушения кислотно-основного состояния.
4. Анализ крови и мочи:
• измерить сывороточные Na+, K+, Cl-, мочевину, креатинин, лактат, глюкозу и альбумин;
• проверить pH мочи, кетоновые тела;
• рассчитать анионную разницу и скорректировать при гипоальбуминемии.
5. Алгоритм диагностического поиска в зависимости от анионной разницы.
При AG > 16 следует рассмотреть клиническую ситуацию и сопоставить с терапевтическим планом:
• лактатацидоз — соответствует ли это клинической ситуации? Например, гипотензия, потеря жидкости/крови, миокардиальная дисфункция, септический шок, судороги и т. п.;
• кетоацидоз;
• почечная недостаточность.
Если клиническая ситуация не соответствует ничему из вышеперечисленного, необходимо исключить отравление.
При AG < 16 следует рассмотреть клиническую ситуацию и сопоставить с терапевтическим планом:
• определить, не повышена ли концентрация хлоридов; установить, не стала ли инфузионная терапия причиной развития гиперхлоремии;
• есть ли потеря бикарбоната через ЖКТ;
• есть ли потеря бикарбоната почками (почечный канальцевый ацидоз).
6. Лечение острого метаболического ацидоза путем применения буферных растворов обычно используется для поддержания рН плазмы > 7,2. Не существует общепринятого подхода к применению буферных растворов при метаболическом ацидозе. Также не решен вопрос выбо-
ра буферного раствора в конкретной клинической ситуации. Наибольшее распространение получили два препарата — раствор бикарбоната натрия и трометамол. Раствор бикарбоната натрия 5% применяется:
• при потерях бикарбоната из верхних отделов гастро-интестинального тракта, диарее, почечном канальце-вом ацидозе;
• как специфическое лечение при лекарственной передозировке;
• при тяжелом ацидозе (рН < 7,1) и гипотензии, когда неэффективны инотропные препараты из-за дисфункции рецепторов.
Расчет необходимого количества бикарбоната натрия производится по формуле Мелленгаарда-Аструпа:
HCO3- (ммоль) = BE х 0,3 х m (масса тела пациента в кг),
при этом 1 мл 8,4% раствора равен 1 ммоль. Раствор следует вводить медленно и титровать из расчета 1-2 ммоль/кг в час до достижения рН & 7,2.
На фоне проводимой терапии возможны усиление внутриклеточного ацидоза, обусловленного внутриклеточной диффузией углекислоты; гипокалиемия; гипокальцие-мия; гипернатриемия; гиперосмолярность; при болюсном введении препарата — снижение артериального давления; повышение внутричерепного давления и риск отека головного мозга, в связи с чем применение бикарбоната натрия требует мониторинга кислотно-щелочного и общего состояния пациента [4]. Использование бикарбоната натрия у пациентов с лактатацидозом не сопровождается улучшением гемодинамических показателей — частоты сердечных сокращений, центрального венозного давления, сатурации центральной венозной крови, системной доставки кислорода тканям, артериального давления, сердечного выброса. Кроме того, не отмечается повышения чувствительности к катехоламинам [15].
В критических ситуациях Американская коллегия кардиологов (American College of Cardiology, АСС) рекомендует применять бикарбонат натрия только в случае адекватной вентиляции легких, эффективных компрессий грудной клетки, назначения эпинефрина, а также при проведении сердечно-легочной реанимации по пролонгированному сценарию [14].
Перед тем как использовать бикарбонат, врач должен ответить на четыре вопроса [14]:
1) понятны ли причины снижения уровня рН, и является ли он опасным для пациента;
2) есть ли основания для предположения, что повышение рН крови с применением бикарбоната натрия принесет положительный эффект;
388
3) сопряжено ли введение бикарбоната натрия с риском развития побочных эффектов для конкретного пациента;
4) обоснована ли терапия бикарбонатом натрия механизмами развития ацидоза, или ацидоз может усилиться? Трометамол является буфером, не содержащим натрия
и не образующим СО2 в процессе реакции с кислотами. Отсутствие натрия в молекуле трометамола позволяет использовать препарат при гипернатриемии, возникающей в результате массивной терапии бикарбонатом натрия. Кроме того, трометамол способен устранять внутриклеточный ацидоз и не вызывает внутриклеточной гиперкарбии. Несмотря на то, что использование препарата при сердечно-легочной реанимации сопровождается увеличением сократимости миокарда, снижением общего периферического сопротивления и перфузионного давления в коронарных сосудах, трометамол не показан при ее проведении в связи с повышенным риском развития летального исхода [14, 15].
Для расчета объема вводимого Трисамина используется следующая формула [16]:
Количество препарата (в мл; 0,3 моль/л раствора) = М (масса тела в кг) х ВЕ (дефицит оснований в ммоль/л).
ЗАКЛЮЧЕНИЕ
Метаболический ацидоз является частым нарушением кислотно-основного состояния, с которым сталкивается врач любой специальности. Анамнестические и клинические данные, использование диагностических алгоритмов, расчет анионной разницы крови, мочи, осмолярной разницы крови значительно облегчают установление причин развития метаболического ацидоза. Лечение метаболического ацидоза сводится к лечению основного заболевания. Решение вопроса о применении буферных растворов требует детального рассмотрения в конкретной клинической ситуации.
ИСТОЧНИК ФИНАНСИРОВАНИЯ
Не указан.
КОНФЛИКТ ИНТЕРЕСОВ
Авторы статьи подтвердили отсутствие конфликта интересов, о котором необходимо сообщить.
ORCID
Р.Ф. Тепаев Шр:/огс1С.о^/0000-0001-6667-9472
СПИСОК ЛИТЕРАТУРЫ
1. Jung B, Rimmele T, Le Goff C, et al. Severe metabolic or mixed acidemia on intensive care unit admission: incidence, prognosis and administration of buffer therapy. A prospective, multiple-center study. Crit Care. 2011;15(5):R238. doi: 10.1186/cc10487.
2. Kraut JA, Madias NE. Metabolic acidosis: pathophysiology, diagnosis and management. Nat Rev Nephrol. 2010;6(5):274-285. doi: 10.1038/nrneph.2010.33.
3. Алипов Н.Н. Основы медицинской физиологии. 2-е изд. — М.: Практика; 2012. — 496 с. [Alipov NN. Osnovy meditsinskoi fiziologii. 2nd ed. Moscow: Praktika; 2012. 496 p. (In Russ).]
4. belmapo.by [интернет]. Сапотницкий А.В., Шишко Г.А., Устино-вич Ю.А. Новые подходы к диагностике причин метаболического ацидоза в интенсивной терапии новорожденных: анионный промежуток плазмы крови. [Sapotnitsky AV, Shishko GA, Ustinovich YA. New approaches to the diagnosis of the causes metabolic acidosis in the neonatal intensive care: anion gap. (In Russ).] Доступно по: http://belmapo.by/downloads/neonatalogii/2013/novie_ podhodi.pdf. Доступ на 16.07.2016.
5. Гайтон А. К. Медицинская физиология. Пер. с англ / Под ред. В.И. Кобрина. — М.: Логосфера; 2008. — 1296 с. [Gaiton AK. Meditsinskaya fiziologiya. Transl. from English. Ed by V.I. Kobrin. Moscow: Logosfera; 2008. 1296 p. (In Russ).]
6. Hatherill M, Waggie Z, Purves L, et al. Mortality and the nature of metabolic acidosis in children with shock. Intensive Care Med. 2003;29(2):286-291. doi: 10.1007/s00134-002-1585-y.
7. medscape.com [Internet]. Christie PT. Metabolic acidosis [cited 2016 Jul 16]. Available from: http://emedicine.medscape.com/ article/242975-overview#a6.
8. AJKDblog [Internet]. Emmett M. An unexpected gap effects of salicylates and other conditions on the serum anion gap [updated
2015 Nov 25; cited 2016 Jul 16]. Available from: http://ajkdblog.org/ 2015/11/23/an-unexpected-gap-effects-of-salicylates-and-other-conditions-on-the-serum-anion-gap/.
9. Barry P Morris K, Ali T. Oxford specialist handbooks in pediatrics series. Oxford: Oxford University Press; 2010. 896 p.
10. medscape.com [Internet]. Huang LH, Corden TE, Priestley MA. Pediatric metabolic acidosis [cited 2016 Jul 16]. Available from: http://emedicine.medscape.com/article/906819-overview.
11. Khajuria A, Krahn J. Osmolality revisited—deriving and validating the best formula for calculated osmolality. Clin Biochem. 2005;38(6):514-519. doi: 10.1016/j.clinbiochem. 2005.03.001.
12. medscape.com [Internet]. Gunnerson KJ. Lactic acidosis [cited
2016 Jul 16]. Available from: http://emedicine.medscape.com/ article/167027-overview.
13. uchc.edu [Internet]. Graham T. Acid base online tutorial. Case 3 [cited 2016 Jul 17]. Available from: http://fitsweb.uchc.edu/ student/selectives/TimurGraham/Case_3.html.
14. Charles JC, Heilman RL. Metabolic acidosis. Clinical review article. Hospital Physician [Internet]. 2005 [cited 2016 Jul 16];(3): 37-42. Available from: http://www.turner-white.com/memberfile. php?PubCode=hp_mar05_acid.pdf. (16.07.2016)
15. Fuhrman BP Zimmerman JJ, editors. Pediatric critical care. 3rd ed. Philadelphia; 2006. 976 p.
16. Зильбер А.П. Этюды критической медицины. Книга I. Медицина критических состояний. — Петрозаводск: Изд-во Петрозаводского университета; 1995. 360 с. [Zil'ber AP. Etyudy kriticheskoi meditsiny. Kniga I. Meditsina kriticheskikh sostoyanii. Petrozavodsk: Izd-vo Petrozavodskogo universiteta; 1995. 360 p. (In Russ).]
3 1
6 1 0 2
О Л О К А
5
Р А
e
к
С Е
T
И Р ТРА
И Д
Е
389
Источник: cyberleninka.ru
Все нарушения кислотно-основного гомеостаза по направлению сдвига концентрации водородных ионов делят на ацидозы и алкалозы.
Все нарушения кислотно-основного гомеостаза по направлению сдвига концентрации водородных ионов делят на ацидозы и алкалозы.
Ацидозом называется такое нарушение кислотно-основного баланса, при котором в крови появляется абсолютный или относительный избыток кислот и повышается концентрация водородных ионов.
Алкалоз характеризуется сдвигом соотношения кислот и оснований, при котором происходит увеличение абсолютного или относительного количества оснований и понижается концентрация водородных ионов.
По степени компенсации все ацидозы и алкалозы подразделяются на компенсированные и некомпенсированные. Компенсированные ацидоз и алкалоз – это такие состояния, когда изменяются абсолютные количества Н2СО3 и NаНСО3, но отношение Н2СО3:NаНСО3 остается в пределах обычных колебаний (около 1:20). При сохранении этого отношения рН крови существенно не изменяется, т.е. остается в пределах 7,35–7,45. Соответственно некомпенсированными ацидозами и алкалозами называют такие состояния, когда изменяется не только общее количество, но и соотношение компонентов бикарбонатного буфера, вследствие чего наступает сдвиг рН за пределы нормальных границ.
По механизмам развития ацидозы и алкалозы подразделяются на газовые (дыхательные, респираторные) и негазовые.
Классификация нарушений кислотно-основного состояния:
1. Газовый (дыхательный) ацидоз.
2. Негазовый ацидоз:
а) метаболический;
б) выделительный;
в) экзогенный;
г) комбинированные формы (сочетание различных видов негазовых ацидозов).
3. Смешанный ацидоз (газовый + негазовый).
4. Газовый (дыхательный) алкалоз.
5. Негазовый алкалоз:
а) выделительный;
б) экзогенный.
6. Смешанные формы ацидозов и алкалозов (респираторный алкалоз компенсированный метаболическим ацидозом; негазовый алкалоз, компенсированный респираторным ацидозом).
Негазовый ацидоз – самая частая и тяжелая форма нарушения кислотно-основного состояния, с которой приходится встречаться врачам всех специальностей.
Причины негазового ацидоза разнообразны. Он наблюдается при дополнительном поступлении в организм ионов водорода или при потере бикарбоната из внеклеточной жидкости. Наиболее быстро и тяжело он развивается при гипоксии любого происхождения. Избыточное образование недоокисленных продуктов обмена (молочная, пировиноградная кислоты, ацетоновые тела и др.) наблюдается при сахарном диабете, голодании, тяжелой физической работе, обширном воспалении, при тяжелых поражениях печени.
Лактоацидоз может быть у пациентов с лейкозами, лимфомами, лимфогранулематозом и другими злокачественными новообразованиями.
Лекарственные средства, ингибирующие функции митохондрий, также могут вызывать угрожающий жизни лактат ацидоз. К ним относятся бигуаниды, использующиеся для лечения сахарного диабета и противовирусные нуклеозидные аналоги, используемые для лечения ВИЧ инфекции.
Лактоацидоз может быть обусловлен накоплением в крови D-лактата (продукта метаболизма бактерий кишечника) при синдроме слепой петли и кишечной непроходимости. В этих случаях неабсорбированные углеводы попадают в толстую кишку, где он превращаются в D-молочную кислоту при чрезмерно быстром росте грам-положительных анаэробов.
Лактоацидоз также может быть связан с наследственными нарушениями метаболизма: дефицитом глюкозо-6-фосфатазы или другими врожденными заболеваниями с дефектом глюконеогенеза или окисления пирувата.
Источником избыточных ионов водорода могут служить попадающие в организм уксусная кислота, салицилаты, хлористый аммоний, а также интоксикации этиленгликолем, метанолом. Экзогенный ацидоз может возникнуть также при длительном употреблении кислой пищи.
Выделительный ацидоз развивается при различных заболеваниях почек, которые сопровождаются нарушениями механизмов секреции в канальцах водородных ионов, аммиака, реабсорбции натрия и бикарбоната. Потере бикарбоната с мочой и развитию негазового ацидоза способствуют также введение солей калия, длительное лечение диакарбом. Определенную роль в развитии ацидоза играет гастроинтестинальная потеря бикарбоната (длительная диарея, свищи кишечника, желчных и панкреатических протоков).
Избыточное накопление водородных ионов в этих случаях компенсируется связыванием их буферными системами и концентрация бикарбонатов при этом уменьшается (ВЕ меньше – 2 ммоль/л, SB, ВВ и АВ – ниже нормы). Наступивший в буферных системах сдвиг восстанавливается путем усиленного выведения углекислого газа за счет гипервентиляции легких.
Кислые эквиваленты усиленно выделяются также через почки, основания активно реабсорбируются в почках. Часть кислот нейтрализуются в почках за счет усиленного образования аммиака. В моче вследствие этого происходит повышение содержания кислот и их аммонийных солей. Увеличение образования аммиака в почках сопровождается торможением образования мочевины в печени.
Механизмы развития негазового ацидоза несколько отличаются при различных видах патологии. Так, при гипоксии происходит нарушение обмена углеводов, преобладает анаэробный гликолиз, вследствие чего накапливаются избыточные количества молочной кислоты в крови – развивается лактат-ацидоз.
При сахарном диабете ацидоз является результатом накопления кетоновых тел (кетоацидоз) вследствие усиленного их образования при распаде высших жирных кислот. Избыточное образование кетокислот (β-оксимасляной и ацетоуксусной), по-видимому, зависит от двух факторов: 1) повышенного липолиза, увеличивающего поступление в кровь свободных жирных кислот; 2) преимущественного превращения свободных жирных кислот в печени в кетокислоты, а не триглицериды.
Голодание вызывает развитие ацидоза вследствие недостатка углеводов, что, в свою очередь, способствует мобилизации жира из депо. Увеличивается окисление жирных кислот в печени и, поскольку не хватает углеводов, происходит неполное окисление жирных кислот, накапливаются кетоновые тела.
Алкогольный кетоацидоз развивается в результате прямого ингибирующего действия этанола на глюконеогенез и прямого стимулирующего влияния на липолиз. Метаболический ацидоз при алкогольной интоксикации обусловлен не только увеличением продукции кетокислот, но и молочной кислоты.
При гломерулонефрите происходит ограничение выведения органических кислот с мочой в свободном виде и в виде аммонийных солей. Компенсация сдвигов в этих случаях может осуществляться за счет мобилизации натрия и других катионов из костей. Состояние ацидоза тормозит активность щелочной фосфатазы костной ткани и вызывает мобилизацию кальция и фосфора из костей.
Негазовый ацидоз часто диагностируется у больных на поздних стадиях хронической почечной недостаточности. Он развивается в результате снижения общей экскреции кислот. Снижение суммарной экскреции кислот происходит в основном из-за уменьшения экскреции NН4+. При этом в крови наблюдаются очень низкие значения буферных оснований, падает концентрация в крови хлора.
Другим вариантом почечного ацидоза является канальцевый ацидоз.
Экзогенный ацидоз возникает при употреблении некоторых лекарственных препаратов и отравлениях. Его причины: переливание большого количества растворов с рН ниже 7,0; отравления салицилатами, хлоралгидратом, суррогатами алкоголя, этиленгликолем; длительное употребление кислых продуктов. Метанол и этиленгликоль превращаются в кислые метаболиты, метанол – в муравьиную кислоту, этиленгликоль – в глиоксиловую и щавелевую кислоты. Отравление метиловым спиртом и салицилатами активирует также продукцию молочной кислоты, способствуя развитию лактацидоза. Некоторые сахара, применяемые для парентерального питания (фруктоза), также могут вызвать лактацидоз.
При негазовом ацидозе могут развиваться различные патологические изменения в органах и системах. При умеренном снижении рН сосуды, как правило, расширяются, что приводит к снижению артериального и венозного давления, уменьшению венозного возврата крови к сердцу и, следовательно, падению ударного и минутного объемов сердца. Однако при выраженном ацидозе возможно и сужение периферических сосудов.
Неизбежным следствием негазового ацидоза являются нарушения водно-электролитного баланса. С мочой теряется больше, чем в норме натрия, калия, кальция. Понижается их общее количество в тканях организма. Развившаяся при негазовом ацидозе гиперкалиемия в сочетании с низким содержанием калия в мышечной ткани, с изменением чувствительности кардиомиоцитов к ионам кальция и катехоламинам может привести к нарушению нервно-мышечной возбудимости и проводимости, возникновению экстрасистолии, мерцанию желудочков сердца, параличу скелетной мускулатуры.
Кровоснабжение мозга в условиях негазового ацидоза резко снижается за счет сужения просвета сосудов, питающих мозг, и падения системного давления из-за снижения деятельности миокарда.
При негазовом ацидозе возможно развитие микроциркуляторных расстройств в результате усиления агрегации тромбоцитов и возникновения тромбозов.
Со стороны дыхательной системы имеет место гипервентиляция за счет увеличения глубины и частоты дыхания. При снижении рН менее 7,2 может развиваться дыхание Куссмауля.
Вследствие расстройств функции сердца и периферического кровообращения, вторично нарушаются функция печени, центральной нервной системы (от оглушения до сопора). Негазовый ацидоз закономерно сопровождается уменьшением объема выделяемой мочи. Это объясняется значительным снижением доставки крови к почкам из-за угнетения гемодинамики, сужения почечных сосудов. Возможное снижение артериального давления и падение деятельности миокарда также отрицательно сказываются на кровоснабжении почек.
Возможно развитие гастроэзофагита с рвотой в связи с экскрецией протонов через слизистые желудочно-кишечного тракта.
Газовый ацидоз – нередкая форма нарушения кислотно-основного состояния организма. Первичным механизмом сдвига равновесия в сторону избытка водородных ионов при нем является избыток в крови углекислоты. В связи с этим наиболее частыми причинами респираторного ацидоза являются:
1) все виды заболеваний дыхательного аппарата, при которых нарушается газообмен между альвеолами и кровью или внешним воздухом (хронические обструктивные заболевания легких, отек легких, пневмония, бронхиальная астма, эмфизема, интерстициальный фиброз, легочный саркоидоз, коллагенозы, гемо- и пневмоторакс и др.);
2) угнетение дыхательного центра морфиноподобными препаратами, при травмах, воспалении, отеке головного мозга, при передозировке барбитуратами и др.;
3) нарушение проходимости дыхательных путей (аспирация инородных тел, астматический статус и др.);
4) резкие нарушения кровообращения, при которых кровоток замедляется настолько, что образующийся углекислый газ не успевает удаляться из крови в легких;
5) дыхание воздухом или газовыми смесями с высокой концентрацией углекислого газа;
6) парезы и параличи дыхательной мускулатуры различного генеза (полиомиелит, нейропатии, миастения, лечение миорелаксантами и др.).
Все эти патологические состояния ведут к гиповентиляции легких и гиперкапнии. Это, в свою очередь, приводит к уменьшению сродства гемоглобина к кислороду, а также уменьшению поступления кислорода в ткани, т.е. к гипоксии. Возникают условия, ведущие к усилению ацидоза за счет метаболических сдвигов вследствие недостаточного окисления продуктов межуточного обмена в клетках.
Этому процессу препятствуют буферные системы организма, в первую очередь, бикарбонатный буфер, емкость которого возрастает за счет накопления в крови углекислого газа, что ведет к увеличению концентрации бикарбонатов крови. Наблюдается сдвиг и в фосфатной буферной системе в сторону увеличения доли однозамещенных фосфатов.
Дыхательный механизм часто не может помочь в компенсации респираторного ацидоза, поскольку происхождение этой формы ацидоза связано с несостоятельностью функции легочной вентиляции.
Почки играют важную роль в поддержании нормального уровня рН при дыхательном ацидозе. В канальцах почек активнее секретируются ионы водорода; с мочой больше выделяется титруемых кислот и аммония хлорида, с другой стороны – усиливается реабсорбция бикарбоната и натрия.
При некомпенсированном дыхательном ацидозе увеличение напряжения углекислого газа в крови приводит к снижению рН. Если дыхательный ацидоз компенсируется метаболическими сдвигами, то величины ВВ, SВ, АВ возрастают, возникает избыток оснований (величина ВЕ более + 2 ммоль/л). Решающее значение имеет гемоглобиновый буфер эритроцитов, с помощью которого избыточная угольная кислота, давая начало повышенному образованию бикарбоната, пополняет им буферные основания плазмы.
Тяжесть нарушений в организме при газовом ацидозе зависит от степени избыточного накопления в крови углекислого газа и от присоединения метаболического ацидоза. При выраженном дыхательном ацидозе возникают расстройства, в первую очередь, со стороны сердечно-сосудистой системы. Вначале отмечаются усиление сердечной деятельности, учащение пульса, повышение минутного объема крови, подъем артериального давления. По мере углубления ацидоза происходит одновременное уменьшение активности α- и β-адренорецепторов сердца и сосудов, приводящее к угнетению сердечной деятельности и падению артериального давления. Появляются экстрасистолия и другие нарушения ритма вплоть до возникновения фибрилляции желудочков.
Сосуды головного мозга расширяются, усиливается образование ликвора, в результате чего возрастает внутричерепное давление.
Неблагоприятным следствием повышенного напряжения углекислого газа в крови являются спазм бронхиол, гиперсекреция слизи, что углубляет дыхательную недостаточность.
Спазм почечных сосудов снижает образование мочи из за ухудшения перфузии почечных клубочков.
Значительный избыток углекислого газа может вызвать коматозное или наркотическое состояние.
При газовом ацидозе содержание в крови ионов хлора умеренно снижается и имеется тенденция к гиперкалиемии.
Негазовый алкалоз – встречается реже ацидозов, но все-таки не является редкой формой патологии.
Первичным механизмом сдвига равновесия при негазовом алкалозе является потеря организмом нелетучих кислот или избыточное введение в организм оснований. В связи с этим причины, приводящие к развитию негазового алкалоза, немногочисленны. Это прием большого количества щелочных веществ (чаще бикарбоната натрия при изжоге, щелочных минеральных вод). Возникает негазовый алкалоз также при потере большого количества желудочного сока при частой и неукротимой рвоте, например при токсикозе беременных, при кишечной непроходимости, пищевых токсикоинфекциях; при желудочном свище, при многократном повторном отсасывании содержимого желудка. Нередко повторяющаяся рвота у детей бывает при пилоростенозе, при тяжелом коклюше. Причиной метаболического алкалоза может быть уменьшение экскреции и увеличение реабсорбции НСО3- в результате первичного или вторичного гиперальдостеронизма.
Негазовый алкалоз развивается при длительном лечении стероидными гормонами надпочечников. В этом случае возникает гипокалиемический алкалоз, вызванный обеднением плазмы крови и клеток калием вследствие его потери с мочой. Повышенная потеря хлора с мочой и гипохлоремический алкалоз бывают во время длительного лечения ртутными мочегонными и гипотиазидом.
Компенсация негазового алкалоза достигается благодаря угнетению дыхательного центра в результате снижения концентрации в организме водородных ионов. Однако такая компенсация не может быть длительной, поскольку гиповентиляция приводит к задержке в организме углекислого газа, развитию в результате этого гипервентиляции и нормализации напряжения углекислоты.
Компенсация также происходит за счет выведения и связывания избытка оснований. Этому в определенной степени способствует деятельность почек. При негазовом алкалозе с мочой может выделяться избыточное количество аниона бикарбоната, преимущественно в виде бикарбоната натрия. Образования кислых фосфатов и усиления аммониогенеза при этой форме патологии не происходит. Титруемых кислот в моче мало, она имеет щелочную реакцию.
Некоторую роль в компенсации негазового алкалоза играет белковый буфер, который в условиях накопления в организме оснований отдает в плазму ионы водорода, связывая катионы натрия. Часть избыточных анионов бикарбоната уходит в эритроциты и обменивается на ионы хлора.
Показателем некомпенсированного негазового алкалоза является повышение рН более 7,45, возрастание величин ВВ, АВ, SВ и, следовательно, возникновение избытка оснований (ВЕ более + 2,5 ммоль/л).
При некоторых состояниях наблюдается своеобразное течение этого патологического процесса из-за особенностей причин развития алкалоза. Так, при потере желудочного сока вследствие рвоты наблюдается потеря большого количества соляной кислоты, ионов хлора, хлористого натрия. При этом уменьшается выработка аммиака, увеличивается выведение бикарбоната и рН мочи может превышать 7,5.
Своеобразный вариант негазового алкалоза развивается при гипофункции паращитовидных желез. При недостатке паратгормона понижается выведение фосфорных солей с мочой, снижается содержание в крови кальция. Это приводит к повышению нервно-мышечной возбудимости, развитию судорог.
Поскольку альдостерон стимулирует секрецию калия и водорода, реабсорбцию натрия в дистальных почечных канальцах, избыточная выработка альдостерона может привести к потере ионов водорода и негазовому алкалозу. Влияние альдостерона на секрецию ионов водорода увеличивается при гипокалиемии. Действие альдостерона на секрецию ионов водорода и калия требует наличия натрия в канальцевой жидкости.
В связи с потерей через почки большого количества натрия при негазовом алкалозе наступает снижение осмотического давления во внеклеточной жидкости и чрезмерное выведение при этом воды, в результате чего происходит обезвоживание организма. В случае значительной потери калия может страдать функция миокарда, отмечаются нарушения со стороны центральной и периферической нервной системы.
Негазовый алкалоз гораздо легче предупредить, чем лечить. При оказании помощи больным с данным видом нарушения кислотно-щелочного баланса прежде всего стараются по возможности устранить действие вызывающей его причины. Далее возмещают дефицит ионов водорода, удаляют избыток бикарбоната, корригируют гипохлоремию и гипокалиемию, применяют антагонисты альдостерона.
Газовый алкалоз. Причинами газового алкалоза являются различные воздействия, повышающие объем легочной вентиляции и способствующие выделению углекислого газа из крови. Это наблюдается при дыхании разреженным воздухом на большой высоте. В этом случае появлению одышки и сопутствующей ей гипокапнии способствуют пониженное напряжение углекислого газа в атмосфере и возбуждение дыхательного центра вследствие кислородного голодания. Дыхательный алкалоз развивается также при одышке, возникающей при поражении мозга (травма, энцефалит, инсульт, опухоль и др.), при гипертермии, при избыточном приеме салицилатов. К респираторному алкалозу может привести психогенная гипервентиляция (истерия, беспокойство, интенсивный болевой синдром), сепсис, вызванный грамотрицательными бактериями, беременность вследствие влияния прогестерона на дыхательный центр, острая печеночная недостаточность в связи с накоплением аммиака, изменением соотношения глутаминовой кислоты, α-кетоглутарата в тканях мозга, в частности, дыхательного центра.
Необходимо отметить, что самопроизвольная одышка очень долго продолжаться не может, так как потеря большого количества углекислого газа ведет к падению возбудимости дыхательного центра и прекращению одышки. Этого не происходит при гипервентиляции при чрезмерном усилении искусственного дыхания с помощью аппаратов. Длительная искусственная вентиляция легких без контроля рСО2 крови может привести к тяжелому респираторному алкалозу, осложненному метаболическим ацидозом и глубоким угнетением дыхания.
Метаболическая компенсация дыхательного алкалоза сводится к уменьшению щелочных резервов крови (ВВ, SВ, АВ – ниже нормы, ВЕ смещается в сторону дефицита оснований) и накоплению водородных ионов. В этой компенсации основная роль принадлежит почкам, которые при снижении рСО2 уменьшают секрецию водородных ионов и реабсорбцию бикарбоната. При этом пониженное содержание угольной кислоты уравновешивается соответствующим снижением НСО3- в крови и соотношение компонентов бикарбонатного буфера снова приближается к 1:20. Уменьшение в плазме анионов НСО3- вызывает выход ионов хлора из эритроцитов и гиперхлоремию. Ионы водорода освобождаются из клеток в обмен на ионы калия, поэтому при газовом алкалозе всегда существует угроза развития гипокалиемии.
В процессе потери с мочой НСО3- вместе с ним в виде NаНСО3 из крови неизбежно теряется катион натрия. В условиях повышения рН крови образование иона аммония подавлено, преобразование основных фосфатов в кислые ослаблено, титруемых кислот в моче мало, рН ее высок.
Определенную роль в компенсации сдвига при респираторном алкалозе играет белковый буфер, который в этих условиях диссоциирует с освобождением в плазму ионов водорода.
При компенсированном и субкомпенсированном дыхательном алкалозе клиническая симптоматика практически отсутствует, возможно некоторое уменьшение частоты дыхания. Клиническая картина при декомпенсированном алкалозе обусловлена сочетанием гиперкапнии, гипокалиемии и гипокальциемии. Развиваются разнообразные изменения, в основном, со стороны сердечно-сосудистой системы. Наблюдается снижение тонуса сосудов, что влечет за собой уменьшение артериального и венозного давления. Происходят депонирование крови, уменьшение объема циркулирующей крови и снижение венозного возврата крови к сердцу, уменьшение ударного и минутного объема сердца. Вследствие сопутствующей гипокалиемии могут наблюдаться нарушения сердечного ритма. Тяжелый алкалоз может сопровождаться нарушением сознания (апатия, ступор), дыханием типа Чейн-Стокса, гипотензией, брадикардией. Этот сиптомокомплекс называется «гипервентиляционный синдром».
Все это приводит к снижению тканевого кровотока, развитию гипоксии и метаболического ацидоза, который в этом случае должен рассматриваться как защитная реакция организма на респираторный алкалоз. Значительная гипокалиемия приводит к развитию адинамии, мышечной слабости, нарушениям сердечного ритма. Понижение в крови концентрации ионизированного кальция может приводить к судорожным явлениям. Развитие судорожного синдрома является своеобразным механизмом компенсации алкалоза, так как во время судорог образуется лактат.
В условиях падения рСО2 при гипервентиляции происходят сужение церебральных сосудов и уменьшение снабжения головного мозга кислородом.
Снижение в плазме концентрации осмотически активных солей натрия и калия при газовом алкалозе способствует потере с мочой большого количества жидкости и обезвоживанию.
В лечении респираторного алкалоза наибольшее значение имеют восстановление нормального давления, вдыхание карбогена, нормализация водно-электролитного баланса.
На практике, однако, простые формы нарушения кислотно-основного состояния, обусловленные действием одного фактора, встречаются реже, чем комбинированные, вызванные воздействием противоположных или однонаправленных факторов.
Показатели КОС организма и их величины у здоровых людей (по Siggaard-Andersen, 1979)
|
Показатель |
Основная характеристика |
Пределы нормальных показателей |
|
рН рСО2 рО2 АВ SB BB BE |
Величина активной реакции среды Напряжение углекислого газа – отражает концентрацию растворенного в плазме крови углекислого газа Напряжение кислорода – отражает концентрацию растворенного в плазме крови кислорода Истинный бикарбонат крови – содержание Стандартный бикарбонат – содержание ионов Сумма оснований всех буферных систем крови Избыток или дефицит оснований. Отрицательные значения ВЕ – относительный избыток некарбоновых кислот; положительные величины ВЕ – относительный дефицит некарбоновых кислот, потеря ионов водорода. |
Артериальная кровь – 7,35–7,45 Венозная кровь – 7,32–7,41 Артериальная и капиллярная кровь – 35–45 мм. рт. ст. (4,7–6,0 кПа) Артериальная кровь – 95–100 мм рт. ст. (12,6–13,3 кПа) Венозная кровь – 40–45 мм рт. ст. (5,3–6,0 кПа) 19–25 ммоль/л 20–27 ммоль/л 45–55 ммоль/л ± 2 ммоль/л |
Смешанные расстройства кислотно-основного состояния (по Winters,1966; Mitchell,1975)
|
Клиническое состояние |
рН |
Состояние компенсации |
Нераспираторный фактор (ВЕ, НСО3- |
Распираторный фактор (рСО2) |
|
Газовый ацидоз и негазовый алкалоз с гиперпротонозом |
Снижен |
Частичная первичная компенсация |
Повышен |
Повышен |
|
Газовый ацидоз и негазовый алкалоз с нормопротоно-зом |
Норма |
Полная первичная компенсация |
Повышен |
Повышен |
|
Газовый ацидоз и негазовый алкалоз с гипопротонозом |
Повышен |
Частичная первичная компенсация |
Повышен |
Повышен |
|
Газовый алкалоз и негазовый ацидоз с гиперпротонозом |
Снижен |
То же |
Снижен |
Снижен |
|
Газовый алкалоз и негазовый ацидоз с нормопротонозом |
норма |
Полная первичная компенсация |
Снижен |
Снижен |
|
Газовый алкалоз и негазовый ацидоз с гипопротонозом |
Повышен |
Частичная первичная компенсация |
Снижен |
Снижен |
|
Газовый ацидоз и негазовый ацидоз |
Снижен |
Декомпенсация |
Снижен |
Повышен |
|
Газовый алкалоз и негазовый алкалоз |
Повышен |
Декомпенсация |
Повышен |
Снижен |
Источник: applied-research.ru
Источник: spaaqua.ru

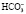 в истинной крови
в истинной крови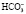 в пробе крови, приведенной к стандартным условиям (t = 37 °С, рСО2 – 40 мм рт. ст., содержание HbO2 – 100 %)
в пробе крови, приведенной к стандартным условиям (t = 37 °С, рСО2 – 40 мм рт. ст., содержание HbO2 – 100 %)