Бывали ли у вас моменты, когда сердце начинало хаотически биться? Или, наоборот, замедлялось? Это вызывает чувство страха и беспокойства, заставляет задуматься о походе в больницу. У врачей есть определение для любого состояния, в том числе и для этого. Фибрилляция – это одна из форм нарушения ритма сердца. В кардиологической практике такие случаи не редкость, поэтому именно о них сегодня пойдет разговор.
Определение и распространенность
Существует и научное определение такому поведению сердца. Фибрилляция – это тахиаритмия, которая сочетается с хаотической активностью электрических импульсов предсердий. Частота их может достигать семисот ударов в минуту, и при такой скорости координированное сокращение становится невозможным.
Фибрилляция является одной из самых распространенных форм нарушения ритма. Достоверно ее можно определить только по результатам электрокардиографии. Существуют характерные признаки: отсутствие синусового ритма, появление f-волн (дрожание предсердий). Частота сокращений зависит от свойств атриовентрикулярного узла, а также активности вегетативной нервной системы в сочетании с лекарственными средствами.
Специалисты связывают это заболевание с органическим поражением сердечной мышцы. Хаотичные сокращения сердца приводят к нарушению кровообращения и риску появления эмболов. С этим явлением связана высокая летальность данного заболевания.
Классификация
Выделяют следующие формы фибрилляции предсердий:
- Впервые выявленная. Такой диагноз ставят, если пациент ранее не обращался за медицинской помощью по поводу фибрилляции предсердий.
- Пароксизмальная. Приступ трепетания продолжается не более недели (как правило, две суток) и самостоятельно проходит.
- Персистирующая. Приступы продолжаются больше семи дней.
- Длительно персистирующая. Приступ продолжается десять — двенадцать месяцев, но врачи решили восстанавливать ритм.
- Постоянная. Фибрилляция предсердий наблюдается постоянно, но восстановление ритма на начальных этапах не проводилось, а потом оказалось неэффективно.
По выраженности симптомов фибрилляцию предсердий делят на четыре класса:
- Бессимптомная.
- Легкий дискомфорт без нарушения жизнедеятельности.
- Выраженные симптомы, которые влияют на жизненный комфорт.
- Инвалидизация. В этом случае пациент не может сам за собой ухаживать.
В зависимости от частоты пульса врачи выделяют тахи-, нормо- и брадисистолическую форму заболевания.
Факторы риска
Фибрилляция сердца появляется у пациентов, которые имеют к этому предрасположенность. Ей могут предшествовать различные кардиологические проблемы:
— гипертоническая болезнь;
— сердечная недостаточность;
— приобретённые пороки митрального клапана;
— врожденные пороки различной этиологии.
Важную роль играет дилатационная кардиомиопатия, ишемическая болезнь сердца, хронические воспалительные заболевания оболочек сердца, а также опухоли. Пароксизмальная форма фибрилляции предсердий у людей моложе сорока лет может протекать изолированно от других заболеваний.
Кроме того, есть перечень патологий, которые в равной степени влияют на появление фибрилляции, но при этом они не связаны с работой сердечно-сосудистой системы:
— ожирение;
— сахарный диабет;
— хронические обструктивные болезни легких;
— повышенная активность щитовидной железы.
Если у пациента скомпрометирован семейный анамнез, то есть среди близких родственников есть люди с фибрилляциями предсердий, шансы на то, что заболевание появится и у пробанда, возрастают на тридцать процентов.
Патогенез
Фибрилляция — это хаотичное подергивание мышцы, в данном случае сердечной. Органические заболевания способствуют структурным изменениям в анатомии сердца и вызывают нарушение проводимости электрических импульсов. Это связано с повышением количества соединительной ткани и последующим фиброзом. Данный процесс прогрессирует, усугубляя диссоциацию нервных волокон, следовательно, сохраняется и фибрилляция.
Врачи рассматривают несколько гипотез о том, как появляется пароксизмальная форма данного недуга. Самыми распространенными являются теории очагов и множественных волн. Некоторые ученые предпочитают совмещать обе версии, так как нельзя до конца выделить единственную причину заболевания.
Согласно первой теории (очаговой), в миокарде возникает множество очагов электрической активности, которые располагаются возле крупных сосудов и по задней стенке предсердий. Со временем они распространяются на всю площадь предсердий. Вторая теория постулирует, что фибрилляции появляются в результате спонтанного и хаотичного проведения большого количества мелких волн возбуждения.
Симптомы и осложнения
Пароксизмальная фибрилляция может протекать бессимптомно, если гемодинамические нарушения компенсированы в достаточной степени. Как правило, пациенты жалуются на ощущение частого сердцебиения, боль за грудиной или дискомфорт в этой области.
На фоне этого прогрессирует сердечная недостаточность, которая клинически проявляется головокружениями, обмороками и одышкой. Иногда в момент приступа у пациентов наблюдается учащение мочеиспускания. Специалисты связывают это с повышением количества натрийдиуретического белка.
Объективно может наблюдаться дефицит пульса, когда количество сердечных сокращений превышает количество пульсовых волн, распространяющихся на периферию. При бессимптомной форме фибрилляций первым «звоночком» может стать инсульт.
Длительно протекающая фибрилляция предсердий осложняется сердечной недостаточностью, тромбозом крупных и мелких сосудов сердца или головного мозга.
Диагностика
Фибрилляция — это беспорядочные частые сокращения кардиомиоцитов. Вначале врач собирает анамнез болезни и жизни, выясняет дату первого приступа, наличие факторов риска, а также узнает о лекарствах, которые больной принимает на данный момент. Пациенты не предъявляют жалоб, поэтому обнаруживают данную патологию при помощи инструментальных методов исследования. К ним относят УЗИ, холтеровское суточное мониторирование и ЭКГ. Фибрилляция проявляется следующими специфическими признаками:
— отсутствие зубца Р (нет синусового ритма);
— появление f-волн фибрилляции;
— неодинаковые интервалы между зубцами R.
Этим же способом можно выявить сопутствующие патологии сердца: инфаркт миокарда, аритмии и др. Ультразвуковое исследование выполняют для выявления и подтверждения органической патологии сердца, а также измерения толщины стенок миокарда, объема предсердий и желудочков. Кроме того, на экране хорошо видны пристеночные тромбы и вегетации на клапанах.
Кроме того, после первого эпизода фибрилляции врач назначает анализ на уровень гормонов щитовидной железы, чтобы исключить ее гиперфункцию.
Антикоагулянтная терапия
К этому моменту читатель уже имеет представление о том, из-за чего и каким образом появляется фибрилляция. Лечение ее направлено на устранение либо этиологического фактора, либо нивелирования симптомов заболевания.
Антикоагулянты, то есть препараты, разжижающие кровь, назначают для профилактики образования тромбов и, как следствие, инсультов и инфарктов. Самые распространенные среди таблетированных форм — это «Варфарин» и «Аспирин». При назначении этой группы лекарственных средств врач учитывает склонность пациента к тромбозам, риск развития ишемии в ближайшее время, а также наличие у больного противопоказаний к этому виду терапии.
Важно помнить, что при употреблении антикоагулянтов необходимо постоянно контролировать МНО (международное нормированное отношение). Это позволит вовремя отменить препарат и снизит риск кровотечения.
Контроль ритма
Фибрилляция сердца в большинстве случаев является обратимым состоянием. Если с момента начала приступа прошло мало времени, врач может восстановить нормальный синусовый ритм. Это можно сделать при помощи направленного разряда электрического тока или антиаритмических лекарственных средств.
Вначале частоту сердечных сокращений снижают или поднимают до ста ударов в минуту. Затем нужно учитывать опасность тромбоэмболии, поэтому в течение трех недель до процедуры и месяц после нее пациент получает антикоагулянтную терапию. Но все это необходимо только в том случае, если приступ фибрилляции длится более двух суток или длительность его установить не удается. Если же известно, что с момента начала хаотичных сокращений сердца не прошло еще сорока восьми часов или у больного имеются тяжелые нарушения гемодинамики, то восстановление ритма проводят срочно, вводят низкомолекулярный гепарин.
- Электрическая кардиоверсия. Это достаточно болезненная процедура, требующая погружения пациента в медикаментозный сон. В современных дефибрилляторах разряд синхронен с зубцом R на кардиограмме. Это позволяет избежать случайной фибрилляции желудочков. Начинают, как правило, со ста Джоулей и при необходимости каждый последующий разряд повышают на пятьдесят Джоулей. Это двухфазная модель. Однофазный разряд сразу делается на двести Джоулей, при максимальном уровне в четыреста.
- Лекарственная кардиоверсия. К препаратам, которые могут повлиять на ритм сердца, относят «Прокаинамид», «Амиодарон», «Нибентан» и «Пропафенон».
Для предупреждения повторных приступов фибрилляции предсердий после кардиоверсии назначаются антиаритмические препараты, которые больному необходимо принимать месяцы, а то и годы.
Контроль пульса
Все известные формы фибрилляции предсердий подразумевают нарушение частоты сердечных сокращений. Поэтому врачами была продумана терапия по устранению данного симптома. Для этого используются препараты, которые могут снизить скорость сердцебиения. К ним относятся:
— бета-блокаторы;
— блокаторы кальциевых каналов.
При неэффективности лекарственных средств из этих групп назначают «Амиодарон» или «Дронедарон». Такая терапия позволяет уменьшить проявления аритмии, но убрать ее совсем она не в состоянии.
Если лечение оказывается неэффективным, врачи иногда прибегают к катетерной абляции. Для того чтобы поддерживать синусовый ритм, необходимо устранить все возбужденные участки. При помощи радиочастотного зонда кардиохирург изолирует триггерные области друг от друга, мешая распространению электрических волн.
Существует еще метод, при котором разрушают нервный узел между предсердием и желудочком. Это создает временную поперечную блокаду сердца. Затем этому больному вживляют искусственный вводитель ритма, который контролирует количество сердечных сокращений. Качество жизни такого больного заметно улучшается, но на длительность его жизни это никак не влияет.
Фибрилляция после операций на сердце
Пароксизм фибрилляции возможен также после хирургических вмешательств на сердце. Это одно из наиболее частых осложнений, с которыми сталкиваются после подобных операций. Патофизиология данного состояния отличается от той, которая бывает у обычных больных с фибрилляцией предсердий.
Кроме обычных факторов риска, у больного наблюдается ионная диссоциация, а именно снижение уровня калия, снижение объема циркулирующей крови, механическая травма тканей сердца и отек предсердий. Все это провоцирует активацию иммунитета в виде каскада реакций системы комплемента. Происходит высвобождение медиаторов воспаления, стимулирование симпатической нервной системы, а также бурная окислительная реакция. Все это является триггерным фактором для запуска фибрилляции предсердий.
Поэтому лечение послеоперационных осложнений начинают с коррекции всех вышеуказанных проблем. Для этого используют бета-блокаторы, «Амиодарон», стероидные гормоны и нестероидные противовоспалительные средства.
Прогноз и рекомендации
Человек может избежать такого опасного диагноза, как «фибрилляция предсердий». Рекомендации врачей достаточно просты и прозрачны. Необходимо вести здоровый образ жизни, соблюдать диету, не допускать повышения артериального давления выше ста сорока. Эти незамысловатые действия не только предотвратят появление фибрилляции, но и помогут избежать других заболеваний сердца.
Конечно, рекомендуется отказ от курения и снижение употребления алкоголя. Для того чтобы укрепить сосуды, кардиологи просят получать с пищей достаточное количество незаменимых жирных кислот либо принимать капсулы с рыбьим жиром.
Лечение бактериальных и вирусных инфекций лучше доводить до конца, даже если субъективно вы себя уже хорошо чувствуете.
Риск развития инсульта у людей с фибрилляцией предсердий возрастает к пятидесяти годам до пяти процентов, а к восьмидесяти – до двадцати. Каждый шестой зарегистрированный инсульт на планете наблюдают у пациентов с диагнозом «фибрилляция предсердий».
Источник: FB.ru
Что такое предсердная тахикардия?
Тахикардия – это состояние, когда сердце бьется с частотой, превышающей нормальную. (Брадикардия – это состояние, когда сердце бьется с меньшей частотой, чем обычно).
Существуют различные виды тахикардий в зависимости от места зарождения патологического импульса. Желудочковая тахикардия начинается в желудочках – нижних камерах сердца. Предсердная тахикардия начинается в верхних камерах сердца, расположенных над желудочками (она также называется наджелудочковой).
Какой бывает предсердная тахикардия?
Суправентрикулярная тахикардия (СВТ) по-другому называется «предсердная тахикардия». Этим понятием обозначают все аритмии, зарождающиеся над желудочками. Иногда ее называют пароксизмальной суправентрикулярной тахикардией , так как она возникает периодически, от случая к случаю.
АВ-узловая реципрокная тахикардия, развивающаяся по механизму ре-ентри (АВУРТ) — вид патологического ритма, возникающий в результате нарушения нормального функционирования атриовентрикулярного (АВ-узла).
Когда возникает предсердная тахикардия?
Суправентрикулярная тахикардия обычно начинается и заканчивается внезапно. Продолжительность эпизода может составлять от нескольких секунд до нескольких часов. Частота пульса при CВТ – 160-200 ударов в минуту.
При АВ-узловой реципрокной тахикардии, развивающейся по механизму ре-ентри (АВУРТ) нарушается нормальный ход электрических сигналов из предсердий в желудочки. Как результат, и предсердия и желудочки начинают сокращаться одновременно, а не последовательно. Это вызывает учащение пульса (от 120 до 250 в минуту). Несмотря на то, что при этом сердце чаще сокращается ритмично (нерегулярно – реже), оно не может эффективно перекачивать кровь. Большинство пациентов с АВ-узловой тахикардией не имеют какого-либо сердечного заболевания.1
Опасна ли предсердная тахикардия?
Суправентрикулярная тахикардия обычно не опасна для жизни, если у Вас нет какого-либо заболевания сердца. Симптомы могут быть разными, и более тяжелые формы могут потребовать лечения медикаментами или назначения катетерной абляции.
1Page RL, Joglar JA, Caldwell MA, et al. 2015 ACC/AHA/ HRS guideline for the management of adult patients with supraventricular tachycardia: a report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society. J Am Coll Cardiol 2016;67;e27–115.
Источник: jnj.ru
Причины
Главная причина фибрилляции предсердий – это сбой в работе проводящей системы сердца, который вызывает нарушение порядка сердечных сокращений. Мышечные волокна в такой ситуации сокращаются не синхронно, а в разнобой, предсердия не могут сделать один мощный толчок каждую секунду и вместо этого дрожат, не проталкивая требуемое количество крови в желудочки.
Причины, вызывающие фибрилляцию предсердий, условно разделяют на сердечные и несердечные. К первой группе относятся:
- Высокое артериальное давление. Сердце при гипертонии работает в усиленном режиме и выталкивает очень много крови. Сердечная мышца не справляется с увеличившейся нагрузкой, растягивается и значительно ослабевает. Нарушения затрагивают и синусовый узел, проводящие пучки.
- Клапанные пороки сердца, сердечные заболевания (кардиосклероз, инфаркт миокарда, миокардит, ревматический порок сердца, тяжелая сердечная недостаточность).
- Врожденные пороки сердца (отмечается недостаточное развитие сосудов, питающих сердце, слабая сформированность сердечной мышцы).
- Опухоли сердца (вызывают нарушения в строении проводящей системы, не дают проходить импульсу).
- Перенесенные операции на сердце. В послеоперационный период может образовываться рубцовая ткань, которая замещает собой уникальные клетки проводящей системы сердца. Из-за этого нервный импульс начинает проходить по другим путям.
В группу несердечных причин входят:
- физическое переутомление;
- вредные привычки, алкоголь;
- стрессы;
- большие дозы кофеина;
- вирусы;
- болезни щитовидки;
- прием некоторых лекарственных средств (мочегонные, адреналин, «Атропин»);
- хронические болезни легких;
- сахарный диабет;
- удар электротоком;
- синдром ночного апноэ;
- электролитические нарушения.
Симптомы фибрилляции предсердий
Симптомы фибрилляции предсердий зависят от:
- состояния миокарда;
- формы болезни;
- особенностей клапанного аппарата.
Хуже всего пациенты переносят тахисистолическую форму фибрилляции предсердий. У них возникают:
- одышка;
- учащенное сердцебиение;
- боль в сердце;
- чувство замирания сердца;
- пульсация вен шеи.
Типичные случаи болезни характеризуют:
- потливость;
- хаотичность сердцебиений;
- необоснованный страх;
- дрожь;
- полиурия.
Если частота сердечных сокращений очень высокая, появляются приступы Морганьи-Адамса-Стокса, обмороки. Как только синусовый сердечный ритм восстанавливается, названные признаки исчезают.
Болеющие хронической (постоянной) формой мерцательной аритмии с годами вообще перестают ее замечать.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика
Диагностика фибрилляции предсердий включает:
- Анализ жалоб пациента и анамнеза. Выясняется, когда начались перебои в работе сердца, возникают ли боли в груди, имели ли место обмороки.
- Анализ анамнеза жизни. Врач изучает, перенес ли больной какие-либо операции, есть ли у него хронические болезни, вредные привычки. Также уточняется, страдал ли кто-то из родственников от болезней сердца.
- Общий анализ крови, мочи, биохимия.
- Физикальный осмотр. Оценивается состояние кожных покровов, их цвет. Выясняется, есть ли шумы в сердце, хрипы в легких.
- Гормональный профиль (проводится для изучения уровня гормонов щитовидной железы).
- Электрокардиография. Основной ЭКГ признак фибрилляции предсердий – отсутствие зубца, который отражает нормальное синхронное сокращение предсердий. Также выявляется нерегулярный сердечный ритм.
- Холтеровское мониторирование электрокардиограммы. Кардиограмму записывают на протяжении 1-3 суток. В результате определяют наличие бессимптомных эпизодов, форму болезни, условия, способствующие возникновению и прекращению приступа.
- Эхокардиография. Направлена на изучение структурных сердечных и легочных изменений.
- Рентгенография грудной клетки. Показывает увеличенные размеры сердца, изменения, возникшие в легких.
- Тредмил-тест или велоэргометрия. Предполагает использование ступенчатой возрастающей нагрузки.
- Чреспищеводная эхокардиография. Больному вводится в пищевод зонд со специальным ультразвуковым датчиком. Метод дает возможность обнаружить тромбы в предсердиях и их ушках.
Лечение фибрилляции предсердий
Лечение фибрилляции предсердий направлено на:
- восстановление, поддержание синусового ритма;
- предотвращение рецидивов;
- контроль за частотой сердечных сокращений.
Лечение пароксизмальной формы мерцательной аритмии предусматривает использование:
- «Новокаинамида»;
- «Кордарона»;
- «Хинидина»;
- «Пропанорма».
Прием лекарственных препаратов осуществляется под постоянным контролем уровня артериального давления и ЭКГ. Также при пароксизмальной фибрилляции предсердии могут назначаться «Анаприлин», «Дигоксин», «Верапамил». Эти лекарства обеспечивают не такой выраженный эффект, но также улучшают самочувствие пациента и снижают частоту сердечных сокращений.
Если медикаментозное лечение не дает положительных результатов, прибегают к помощи электрокардиоверсии. Импульсный электроразряд наносят на область сердца, за счет чего приступ купируется.
Если пароксизм продолжается дольше 2 суток, во избежание образования тромбов проводится антикоагулянтная терапия фибрилляции предсердий («Варфарин»). В профилактических целях, когда синусовый ритм уже восстановлен, применяются «Пропанорм», «Кордарон соталекс» и др.
Лечение постоянной формы фибрилляции предсердий предусматривает длительный прием:
- «Дигоксина»;
- адреноблокаторов («Эгилок», «Атенолол», «Конкор»);
- «Варфарина»;
- антагонистов кальция («Верапамил», «Дилтиазем»).
Хирургическое лечение фибрилляции предсердий
Хирургическое лечение фибрилляции предсердий осуществляется, если:
- антиаритмическая терапия оказалась неэффективной;
- предотвращение рецидивов;
- во время пароксизмов возникает нарушение кровообращения.
Наиболее часто кардиологи используют следующие методы хирургического лечения:
- Радиочастотная абляция источников фибрилляции предсердий. Через бедренные сосуды к сердцу проводится специальная тоненькая трубка. По ней подается радиочастотный импульс, который устраняет возможные источники аритмии.
- Радиочастотная абляция атриовентрикулярного узла и установка электрокардиостимулятора. Операция проводится, если диагностирована хроническая форма фибрилляции и получить нормальную частоту сердечных сокращений с помощью лекарств не удается. Это крайняя мера.
Радиочастотный импульс полностью разрушает узел, отвечающий за передачу импульса от предсердий к желудочкам. Для обеспечения нормальной работы сердца устанавливается электрокардиостимулятор, который подает электрические импульсы на сердце и создает нормальный искусственный ритм. - Установка предсердного кардиовертера-дефибриллятора. Кардиовертер-дефибриллятор – это устройство, которое вшивают под кожу в верхней части грудной клетки. От него к сердцу идет электрод. Прибор блокирует приступы фибрилляции предсердий мгновенно, подавая электрические разряды.
- Операция на открытом сердце. Проводится, если имеются другие серьезные заболевания сердца. При этом параллельно воздействуют на источники фибрилляции предсердий.
Лечение фибрилляции предсердий народными средствами
Для нормализации сердечного ритма могут использоваться рецепты народной медицины:
- Настойка боярышника (продается в аптеке). Принимать по 20 капель 2-3 раза в день.
- Настой из плодов калины. 1 ст. л. плодов калины залить стаканом кипящей воды. Томить на медленном огне 5 минут. Процедить. Пить по полстакана 2 раза в день после еды.
- Настой семян укропа. 1/2 чайной ложки семян залить стаканом кипятка. Настаивать 30 минут. Процедить. Выпить полученную порцию в три приема. Можно добавлять в настой натуральный мед.
Диета
При фибрилляции предсердий больной должен употреблять продукты, богатые витаминами, микроэлементами и веществами, способными расщеплять жиры. Имеются в виду:
- чеснок, лук;
- цитрусовые;
- мед;
- клюква, калина;
- кешью, грецкие орехи, арахис, миндаль;
- сухофрукты;
- кисломолочные продукты;
- проросшие зерна пшеницы;
- растительные масла.
Из рациона нужно исключить:
- шоколад, кофе;
- алкоголь;
- жирное мясо, сало;
- мучные блюда;
- копчености;
- консервы;
- наваристые мясные бульоны.
Не допустить образования тромбов помогает яблочный уксус. 2 ч. л. нужно развести в стакане теплой воды и добавить туда ложку меда. Пить за полчаса до еды. Профилактический курс составляет 3 недели.
Опасность
Самые частые осложнения фибрилляции предсердий – сердечная недостаточность и тромбоэмболия. Если заболевание протекает параллельно с закупоркой левого атриовентрикулярного отверстия тромбом, сердце может остановиться.
Внутрисердечные тромбы нередко попадают в систему артерий большого круга кровообращения. Тогда развивается тромбоэмболия внутренних органов. Каждый шестой ишемический инсульт диагностируется у больных с фибрилляцией предсердий.
Группа риска
В группу риска по развитию фибрилляции предсердий входят:
- пожилые люди в возрасте старше 60 лет;
- болеющие артериальной гипертензией;
- имеющие сердечные заболевания;
- перенесшие операцию на сердце;
- имеющие врожденные пороки сердца;
- злоупотребляющие спиртным.
Источник: illness.DocDoc.ru
Описание фибрилляции предсердий
Под фибрилляцией следует понимать частую сократительную активность, когда все сердце или отдельные его части возбуждаются нескоординированными, хаотическими импульсами. Фибрилляция предсердий (ФП) — это определение ЧСС выше 150 в минуту, при этом патологический очаг возбуждения находится в предсердиях. В таких случаях наджелудочковая тахикардия составляет 250-700 ударов в минуту, а желудочковая немного меньше — 250-400 ударов в минуту.
В основе возникновения фибрилляции предсердий лежит циклическая передача импульса. В силу воздействия различных факторов (инфаркта, ишемии, инфекции)
в мышечной ткани сердца формируются участки с нарушенной проводящей системой. Чем их больше, тем выше риск развития фибрилляции. Если импульс поступает к такому участку, он не может передаться далее, поэтому возвращается и приводит к сократимости уже пройденные кардиомиоциты.
Нормальная передача импульса

Фибрилляция предсердий
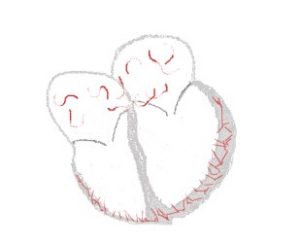
В некоторых случаях создаются патологические очаги из сердечных клеток, которые сами начинают генерировать импульс. Если таких очагов много, работа сердца становится нескоординированной и хаотичной. Каким бы образом не создавались патологические импульсы в предсердиях, они не в полной мере доходят к желудочкам, поэтому последние сокращаются не так быстро, как предсердная часть волокон.
Симптомы фибрилляции предсердий
Клиническая картина в большей степени зависит от выраженности гемодинамических нарушений. В случае их отсутствия течение заболевания может быть бессимптомным. Тяжелые проявления способны вызвать необратимые последствия, приводящие к сердечной недостаточности.
Эпизоды фибрилляции предсердий, выражающиеся в пароксизмах, могут сопровождаться:
- болью в грудной клетке;
- частым сердцебиением;
- учащенным мочеиспусканием.
Возникновение одышки, головокружения, слабости указывает на развивающуюся недостаточность сердечной деятельности. В тяжелых случаях наблюдаются полуобморочные и обморочные состояния.
Дефицит пульса — одна из особенностей фибрилляции. Если на верхушке сердца прослушивается частое сердцебиение, то при его сравнении с пульсом на запястье определяется нехватка пульсации. Подобное происходит из-за недостаточного выброса крови левым желудочком, несмотря на частое сердцебиение.
Тромбоэмболия, чаще выражающаяся инсультом, может стать первым признаком фибрилляции предсердий у тех пациентов, которые не предъявляли жалобы или ощущали редкие приступы пароксизмы.
Причины появления фибрилляции предсердий
В большинстве случаев ФП развивается на фоне заболеваний сердечно-сосудистой системы. На первом месте стоит артериальная гипертензия, которая способствует образованию патологических очагов, генерирующих внеочередные импульсы. Немало влияния в развитии аритмии оказывает сердечная недостаточность и приобретенные пороки сердца, при которых в значительной мере нарушена гемодинамика.
У детей также может развиваться фибрилляция предсердия. Причиной тому являются врожденные пороки — один желудочек, дефект межпредсердной перегородки, операции, связанные с пластикой клапанов.
При таких болезнях, как кардиомиопатия и ишемическая болезнь сердца, в сердечной мышце образовываются участки с нарушенной проводящей системой. В результате электрические импульсы не передаются полноценно, а образовывают циклические очаги возбуждения. Большое количество таких очагов способствует клинически неблагоприятной фибрилляции предсердий.
Среди молодых людей в 20%-45% случаев, в зависимости от вида ФП, патология развивается без сердечно-сосудистых нарушений.
Из некардиальных факторов, играющих роль в развитии ФП, выделяется гипертиреоз, хронические почечные заболевания, сахарный диабет, хроническая обструктивная болезнь легких, ожирение. Также исследования подтвердили риск наследственности ФП, поскольку у 30% обследуемых родители болели этой патологией.
Видео: Фибрилляция предсердий, основные причины
Виды фибрилляции предсердий
По своим характеристикам наджелудочковые фибрилляции разделяются на пять форм: впервые выявленные, пароксизмальные, персистирующие, длительно персистирующие и постоянные. Также выделяются классы заболевания EHRA, с первого по четвертый.
Формы фибрилляции предсердий
Впервые выявленная и постоянная разновидности ФП понятны из названий, тогда как остальные требуют разъяснения.
Пароксизмальная ФП — развивается внезапно и продолжается не более 48 часов, но по определению данная форма ФП может продолжаться до 7 дней. При этом нарушении синусовый ритм восстанавливается самостоятельно.
Персистирующая ФП — приступ возникает также внезапно и продолжается более 7 дней.
Длительно персистирующая форма наблюдается у больного на протяжении года и для нормализации состояния принимается решение по выбору метода лечения (как правило, используется кардиоверсия).

Типы фибрилляции предсердий
Были представлены различными европейскими общественными организациями, а также Американской кардиологической ассоциацией. В основу классификации из четырех типов было положено число сердечных сокращений:
первый тип нормосистолический (ЧСС от 60 до 90 в мин.);
второй — брадисистолический (ЧСС менее 60 в мин.);
третий — тахисистолический (ЧСС более 90 в мин.);
четвертый — пароксизмалный (ЧСС 150 в минуту и более).

Клиническая классификация EHRA
Была предложена в 2010 году Европейским обществом кардиологов. Выраженность признаков болезни легла в основу клинической классификации, согласно которой выделяется четыре класса тяжести процесса:
I — симптомы не определяются;
II — пациент ведет привычный образ жизни, хотя отмечает легкие признаки болезни;
III — трудоспособность пациента нарушена из-за выраженной клиники;
IV — тяжелые органические изменения привели пациента к инвалидности.

Диагностика фибрилляции предсердий
Чаще всего пациенты обращаются с характерными жалобами в поликлинику к участковому врачу. Если их нет, но есть подозрения на ФП собираются другие важные данные о больном:
- когда в первый раз был замечен приступ;
- как долго он продолжался;
- если ранее проводилось лечение, выясняются принимаемые препараты и их эффективность.
Во время осмотра больного могут быть определены: дефицит пульса, повышенное артериальное давление, сердцебиение при выслушивании частое, приглушенность тонов на основании сердца. Далее назначаются дополнительные методы исследования и первым дело — электрокардиография.
ЭКГ-признаки фибрилляции предсердий:
- зубец Р на всех отведениях отсутствует;
- определяются волны фибрилляции f;
- между RR отмечаются различные расстояния.
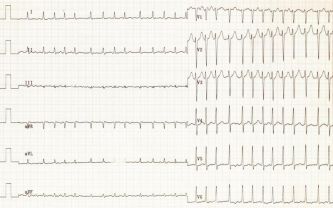
Если признаки фибрилляции есть, но не удалось их зафиксировать на стандартном ЭКГ, тогда проводят холтеровское мониторирование.
Эхокардиография — делается с целью выявления органических нарушений. Это могут быть пороки клапанов или недавний инфаркт миокарда, “перенесенный на ногах”. Также с помощью Эхо-КГ определяют размеры предсердий, которые в случае патологии могут быть нарушены. Данный метод диагностики позволяет “увидеть” тромботические образования в ушках предсердий, хотя по этой патологии больше информации предоставляет чреспищеводный Эхо-КГ.
Рентгенография органов грудной полости — помогает определить расширения камер сердца, оценить состояние основных сосудов.
Исследования крови, с помощью которых определяется уровень основных гормонов выделяемых щитовидной железой (трийодтиронин, тироксин) и гипофизом (тиреотропный гормон).
Осложнения фибрилляции предсердий
Острая сердечная недостаточность — развивается в случае наличия у больного кроме ФП другой сердечно-сосудистой патологии. Если у больного нет сопутствующей патологии, тогда острые нарушения не наблюдаются.
Ишемический инсульт — развивается в результате попадания тромбов из левого предсердия в сосуды головного мозга. Осложнение возникает с частотой 6% за год, при этом больше касается больных с неревматической патологией. Поэтому очень важно проводить профилактику тромбоэмболии соответствующим лечением.
Лечение фибрилляции предсердий
Ключевыми направлениями терапии ФП являются следующие:
- Контроль сердечного ритма — проводят восстановление синусового ритма, после чего поддерживают его профилактикой рецидивов.
- Контроль ЧСС — фибрилляция сохраняется, но с помощью препаратов урежается сердечный ритм.
Для предотвращения развития тромбоэмболии используется антикоагулянтное лечение.
Контроль сердечного ритма
Синусовый ритм восстанавливается двумя способами:
- Электрическая кардиоверсия — довольно болезненная процедура, но при этом эффективная. Для обезболивания вводятся седативные вещества, или же проводится общая анестезия. Кардиовертеры-дефибрилляторы бывают двухфазные и однофазные. Первые более мощные и поэтому подают меньший разряд при более быстром достижении нужного результата. Однофазные устройства подают разряд меньший, поэтому используется большая энергия, чтобы был достигнут требуемый эффект.
- Фармакологическая кардиоверсия — основывается на использовании антиаритмических препаратов в виде амиодарона, нибентана, прокаинамида, пропафенона.
Если у больного определена тахисистолическая ФП, тогда ЧСС снижается до 100-90 раз в минуту. Для этого применяют таблетированные формы метопролола (бета-блокаторов) или верапамила (антагонист кальция). С целью предупреждения тромбоэмболии назначается варфарин (непрямой антикоагулянт), который принимается как до процедуры, так и после на протяжении трех-четырех недель.
Контроль частоты сердечных сокращений
Основывается на применении медицинских препаратов, с помощью которых ЧСС опускается до 110 в минуту в спокойном состоянии. Лекарства берутся из различных групп действия и комбинируются в схемах лечения.
- кардиотоники (дигоксин);
- антагонисты кальция (верапамил, дилтиазем);
- блокаторы бета-адренорецепторов (карведилол, метопролол).
Амиодарон назначается в случае неэффективного лечения вышеперечисленными препаратами. Он обладает выраженным противоаритмическим действием, однако с осторожностью должен назначаться лицам до 18 лет, пожилым людям, во время беременности и наличии сопутствующей патологии в виде бронхиальной астмы, печеночной и хронической сердечной недостаточности.
Радиочастотная катетерная абляция
Проводится с целью облегчения состояния больного в случае отсутствия эффекта от медикаментозной терапии. Существуют различные методики проведения оперативного вмешательства:
- Абляция устьев легочных вен — результативна в 70% случаев, хотя для распространенного использования изучена недостаточно.
- “Лабиринт” — эффективная в 50% случаев, выполняется с целью создания единственного пути прохождения электрического сигнала. Методика находится в процессе изучения.
- Абляция патологического очага и АВ соединения — проведение результативно в 50%, при этом абляция АВ узла оправдана в случае хронической ФП.
- Хирургическое вмешательство на открытом сердце — целесообразно лечить ФП в случае проведения операции по причине другой сердечно-сосудистой патологии.
Видео: Фибрилляция предсердий
Неотложная помощь при фибрилляции предсердий
Сначала вводят внутривенно изоптин. Если приступ не купирован, вводится мезатон с новокаинамидом, при этом контролируется артериальное давление и электрокардиограмма (уширение желудочкового комплекса является признаком прекращения введения препаратов).
В неотложной помощи используются бета-блокаторы (обзидан) и АТФ (чаще всего при узловых формах). Также можно представить в виде таблицы выбор препарата с целью купировать приступ ФП.
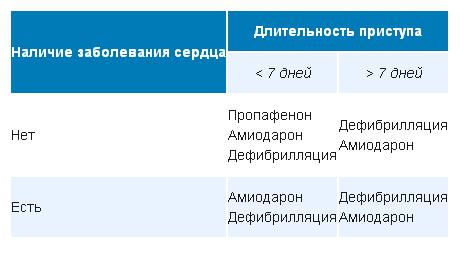
Пропафенон должен приниматься в первый раз только под врачебным контролем, поскольку возможно резкое падение артериального давления.
Отсутствие результатов от использования медикаментов подталкивает к проведению кардиоверсии. Другими показаниями к процедуре являются:
- продолжительность фибрилляции составляет 48 часов и более;
- у больного наблюдаются нарушения гемодинамики в виде пониженного давления, декомпенсированной формы сердечной недостаточности.
В обязательном порядке назначается антикоагулянт прямого действия — гепарин (низкомолекулярный или нефракционный).
Источник: arrhythmia.center
Классификация проблемы
Типизация процесса проводится на основании различных критериев. В практике профильных врачей используются три методики.
В зависимости от момента выявления:
- Впервые диагностированная форма. Встречается, по преимуществу, у молодых пациентов, до 30 лет. Реже у пожилых людей.
- Рецидивирующий вид. Возникает после проведенного ранее лечения. Отличается большей тяжестью проявлений, поскольку у пациентов нередко формируется резистентность к фармакологическим препаратам.
Классификация на основании длительности явления:
- Пароксизмальный тип. Приступы продолжаются примерно по 10-30 минут и заканчиваются обильным отделением мочи. С течением времени, возможно формирование вторичной почечной недостаточности, которая не корректируется стандартными методами.
- Персистирующий тип. Отличается большей длительностью, но еще не постоянно преследует пациента. Продолжительность одного эпизода не более нескольких суток. Вероятность летальных осложнений в разы выше, все может закончиться тяжелым повреждением сердечной мышцы или органов.
- Постоянная разновидность. Уже не проходит, до тех пор, пока ее не устраняю медикаментозными или хирургическими способами. С течением времени больной перестает чувствовать проблему, наступает мнимая ремиссия. На деле же болезнь никуда не уходит, все остается на месте. В рамках диагностики явление оказывается очевидным.
В зависимости от вида подбирается соответствующая терапия. Нет смысла назначать больному ранними типами ФП операцию и т.д. Персистирующая форма фибрилляции предсердий характеризуется необходимостью комплексной терапии: медикаменты плюс радикальная методика.
Также можно разграничить явление по преимущественному нарушению ритма:
- Тахисистолическая разновидность. Определяется ускорением сердечного темпа в широких пределах.
- Брадикардия. Обратное явление. Орган замедляется.
Клиническое значение имеют все представленные классификации ФП (для определения тактики терапии).
Механизм развития процесса
Объяснение способа формирования патологии требуется для понимания путей коррекции.
В норме сердце работает автономно, без поддержки со стороны иных органов и систем. Головной мозг, между тем, обеспечивает сам факт функционирования сердца. Изменение ЧСС возможно посредством стимуляции гормонами и т.д.
Кардиомиоциты единственные способны к спонтанному самостоятельному возбуждению и дальнейшему сокращению. Это естественный механизм обеспечения работы. За адекватную генерацию электрического импульса ответственен так называемый синусовый узел.
Если же сигнал начинает создаваться другими кардиальными структурами, возникает чрезмерная активность органа. Как правило, источником развития патологии оказываются предсердия (80% ситуаций), реже желудочки.

Выявления конкретной причины ложится на инструментальные методы: электрокардиографию и суточное мониторирование. Исходя из их результатов, можно говорить о способе устранения.
Причины развития патологии
Факторы становления процесса всегда болезнетворные. Естественного происхождения быть не может. Вероятные диагнозы:
Стеноз митрального клапана
Врожденное или чаще приобретенное явление. Порок сердца. Формируется как итог обширного инфаркта миокарда, воспаления кардиальных структур.
В норме анатомическое образование представляет собой отверстие от 4 до 7 сантиметров, обеспечивает адекватное проникновение крови и ее выброс. При заращении или стенозе окно сужается, наступает недостаточность в работе органа.

Симптомы нарастают по мере движения процесса вперед. На поздних стадиях лечение в принципе невозможно, помощь паллиативная, направленная на обеспечение минимально приемлемого уровня жизни вплоть до летального исхода. Обуславливает постоянную форму фибрилляции предсердий. На ранних этапах возможны приступы. Детерминированность — 35%.
Последствие оперативного вмешательства
Лечение радикальным способом само по себе несет опасность жизни и здоровью пациентов.
Аритмии подобного рода сказываются на состоянии мышечного органа посредством провокации искусственной временной недостаточности. Потому за оперированными пациентами наблюдают особенно тщательно. По меньшей мере, 7-14 суток. Возможно больше, на фоне неблагоприятного течения реабилитационного периода.
Итог терапии — пароксизмальная форма фибрилляции предсердий. Приступы длятся несколько минут, но могут закончиться остановкой работы.
Артериальная гипертензия
Сама по себе обуславливает нарушения активности мышечного органа. Тем более на фоне длительного течения. Степень играет второстепенную роль, но также повышает вероятность аритмии.
Чаще проявляется в форме тахисистолии кратковременного характера. Проходит без препаратов. Гипертоники же со стажем больше рискуют погибнуть из-за осложнений.
Ишемическая болезнь сердца
Недостаточное питание миокарда. В 100% случаев заканчивается инфарктом. Это вопрос времени. Тревожные предвестники — аритмии по типу трепетания (фибрилляции).

Кардиомиопатия
Врожденные и приобретенные пороки развития сердца и его структур. Потенциально смертельны. Провоцируют комплекс симптомов на поздних стадиях. На ранних, вплоть до наступления летального состояния могут никак себя не проявлять.
Далее выделяют:
- Нарушения липидного обмена. Ожирение всего лишь следствие, признак, который наталкивает на мысли о происхождении патологии. Итог атеросклероза крупных артерий организма.
- Заболевания надпочечников, сопровождающиеся избытком или дефицитом кортизола и прочих гормонов. Обычно оказывается следствием феохромоцитомы или рака. Реже обуславливается гипофизарной недостаточностью.
- Сахарный диабет. Генерализованная патология. Сопровождается массой проявлений. Скрытые формы способны протекать годами без выраженных признаков.
- Чрезмерная выработка гормонов щитовидной железы. Тиреотоксикоз.
Определенное повышение риска наблюдается у курящих пациентов, лиц, страдающих алкоголизмом (доза спиртного в сутки не должна превышать 40 мл).
В отсутствии данных за органические поражения говорят об идиопатической разновидности аритмии. Она предполагает длительное лечение без возможности устранения первопричины.
Симптомы
На ранних стадиях проявлений нет вообще или же клиническая картина настолько скудна, что не обращает на себя достаточного внимания больного. При должной доле ответственности за свою жизнь можно найти такие признаки:
- Слабость. Длительное отсутствие способности работать и выполнять бытовые функции. Может сопровождаться апатией. Человек не в силах пошевелиться, да и желания такого нет. Безволие, сонливость и иные моменты становятся постоянными спутниками.
- Изменение сердечного ритма: ускорение (от 100 ударов в минуту и выше) или замедление (до 60). На первых стадиях все ограничивается единичными приступами. Пароксизм фибрилляции предсердий наблюдается 1-3 раза в неделю, по 15-30 минут на эпизод. Все что больше — уже основание для пересмотра диагноза.
- Головокружение. Нарушение нормального питания мозжечка и церебральных структур заканчивается невозможность ориентации в пространстве. Может доходить до того, что человек не сможет встать с постели.
- Одышка. Обуславливается недостаточным кровообращением в легких и, соответственно, падением интенсивности газообмена.
- Нарушения в работе сердца: перебои, замирание, пропускание ударов.
- Дискомфортные ощущения в груди. Боли или тяжесть. Обычно кратковременного характера, без необходимости приема медикаментов и первой помощи.
Возможны отеки ног в вечернее время суток, удушье, нарушения зрения и слуха. В зависимости от длительности фибрилляции и ее формы.
Существуют и более опасные проявления, которые указывают на неотложные состояния:
- Резкая головная боль. Тюкает, стреляет, неотступно следует за сердечным ритмом.
- Удушье.
- Нарушения неврологических функций, вплоть до полной слепоты, глухоты.
- Параличи, парезы. Онемения конечностей. Обычно с одной стороны.
В такой ситуации стоит вызывать скорую помощь. Промедление грозит осложнениями. Возможны инсульт или инфаркт.

Реальное положение вещей пациент не чувствует в любом случае. ЧСС достигает 300-400 ударов и более, но они неполноценны. Это всего лишь мелкие сокращения и подергивания мышц, которые не сопровождаются полноценным выбросом крови.
Сердце не успевает отдохнуть, диастола как таковая отсутствует. Отсюда быстрый износ органа и невозможность его восстановления в дальнейшем.
Диагностика
Выявление характера проблемы, постановка и верификация проводятся под контролем врача-кардиолога или профильного оперирующего хирурга.
Если есть основания, привлекают сторонних специалистов, оценивающих этиологию процесса и по мере надобности корректирующих терапевтический курс.
Среди способов раннего обследования:
- Опрос пациента. Уточнение жалоб, их давности, происхождения и характера. Имеет первостепенное значение на поздних стадиях процесса.
- Сбор анамнеза. Используется для установления генеза проблемы. Необходимо оценить семейную историю (генетический фактор имеет значение), образ жизни, наличие вредных привычек, соматические заболевания, текущие или прошлые.
- Изменение артериального давления, частоты сердечных сокращений.
- Выслушивания тонов. При фибрилляции они необычайно громкие, хаотичные. Нормальный ритм отсутствует. Это свидетельствует в пользу установленного диагноза.
- Суточное мониторирование по Холтеру. Основная методика исследования явления в динамике. Лучше в амбулаторных условиях. Так пациент будет чувствовать себя спокойнее. К тому же характер физической нагрузки окажется привычным, что немаловажно.
- Электрокардиография. Золотой стандарт ранней диагностики патологического процесса. Используется для быстрого определения проблемы со здоровьем. Но для точной расшифровки требуется высокая квалификация. Потому вероятны ошибки, ложные оценочные суждения.
- Эхокардиография. Ультразвуковая методика. Визуализация дает возможность определить отклонения в органической структуре сердца.
- Ангиография.
- МРТ и КТ. Врачи получают детальную картинку. Может использоваться контрастное усиление препаратами гадолиния или йода. Альтернатив при ранней диагностике опухолей нет.
В случае необходимости могут назначаться и иные методики. Лабораторные исследования не информативны, но к ним прибегают для оценки общего состояния здоровья.
Признаки на ЭКГ
Среди проявлений:
- Полное отсутствие зубца P.
- Деформация T-ST волнового типа.
- Неравномерные интервалы R-R.
- Частота сокращений составляет 300-600. Это не полные удары, а подрагивания. Пики намного меньше обычного.

Возможны иные моменты. Анализ представленных характеристик должен проводиться специалистами по кардиологии и функциональной диагностики.
Лечение
Терапевтическая тактика смешанная, с применением препаратов, малоинвазивных методик и хирургического устранения первопричины.
На ранних стадиях достаточно отказаться от курения и алкоголя, поддерживать физическую активность на уровне 2 часов в сутки, обогатить рацион витаминами.
Медикаментозные методики
Используются следующие фармацевтические группы:
- Антагонисты кальция и натрия. Дилтиазем, Верапамил, некоторые другие, по усмотрению врача.
- Калиевые и магниевые комплексы. Аспаркам B6. Восстанавливают нормальную проводимость миокарда и соответствующих структур.
- Гликозиды. Искусственно поддерживают нормальную сократительную функцию. Дигоксин и настойка ландыша.
- Антиаритмические средства. Амиодарон как основной.
- Карведилол, Метопролон, Анаприлин и их аналоги.
Электрическая кардиоверсия
Проводится через кожу грудной клетки с помощью щупов. Анестезия не требуется, возможна парентеральная седация. Внутренняя методика назначается реже, при тяжелых формах аритмии.
Заключается в кратковременном воздействии на миокард и кардиальные структуры импульсом. Прерывает пароксизм, выводит пациента из длительного персистирующего приступа. При этом опасность минимальна.

Катетерная абляция
Заключается во введении в сердечные образования через сосуды особого радиоволнового излучателя.
Патологическая часть прижигается, что «выключает» ее из функционального режима. Она перестает работать, генерировать и частично проводить сигнал. Используется в случае резистентности состояния к остальным методам терапии.

Установка кардиостимулятора
Назначается при параллельном течении патологии в кардиальных структурах и синусовом узле. Требует пожизненного контроля со стороны кардиолога.

При полной невозможности восстановления ритма, показана трансплантация. Показания — гипертрофия органа и левого предсердия. Это практически приговор.
Прогноз и возможные осложнения
Исход зависит от стадии, на которой были выявлены нарушения. На ранних этапах вероятность полного восстановления близится к 100%.
Если пошли органические изменения, сердце разрослось, шансы на успешное излечение резко падают до 60-70%. Поздние этапы вообще не поддаются коррекции, поддержание жизнедеятельности также не представляется вероятным. Требуется трансплантация органа.
Осложнения они же факторы смерти пациентов:
- Остановка сердца. Спонтанная или на фоне развившегося ухудшения. При тяжелом общем состоянии не имеет перспектив реанимации.
- Кардиогенный шок.
- Тромбоэмболия и следующий за ней инсульт или инфаркт миокарда. Острое нарушение питания структур.
Ликвидация последствий неотложных состояний также бесперспективна, если процесс течет давно и запущен.

В заключение
Фибрилляция — это патологические сокращения кардиальных структур (в данном случае предсердий), которые приводят к хаотичности в работе органа.
Итог непредсказуем. Вероятная смерть человека. Наблюдается внезапно, потому прогнозы строить бессмысленно. Чтобы предотвратить столь незавидную участь рекомендуется каждые 6-12 месяцев проходить профилактический осмотр у кардиолога и ЭКГ.
При наличии подозрений на проблемы показано более глубокое обследование. По мере необходимости назначается лечение.
Источник: CardioGid.com
