Дилатационная кардиомиопатия — это клинический вариант врожденного или чаще приобретенного порока сердца, характеризуется расширением камер при неизменном объеме миокарда.
Более того, мышечный слой может истончаться по причине компрессии, растяжения и последующего нарушения питания.
Проявляется болезнь не сразу, спустя годы возникают какие-то симптомы. Но они неспецифичны. Человек может списывать отклонения на проблемы с желудком и пищеварительной системой, погоду, на что угодно, но не подозревать о проблеме.
Драгоценное время утекает, органический дефект оказывается все стабильнее и больше, угнетая кардиальную деятельность. Итог — внезапная смерть от остановки сердца.
Всегда ли сценарий столь пессимистичен? Конечно, нет. Все зависит от пациента и его отношения к собственному здоровью.
Механизм развития патологии
Суть анатомического дефекта кроется в расширении одной, но чаще сразу нескольких камер.
В ходе развития отмечается скопление крови в кардиальных структурах. Отсюда возникновение постепенного застоя и растяжения предсердий и/или желудочков.

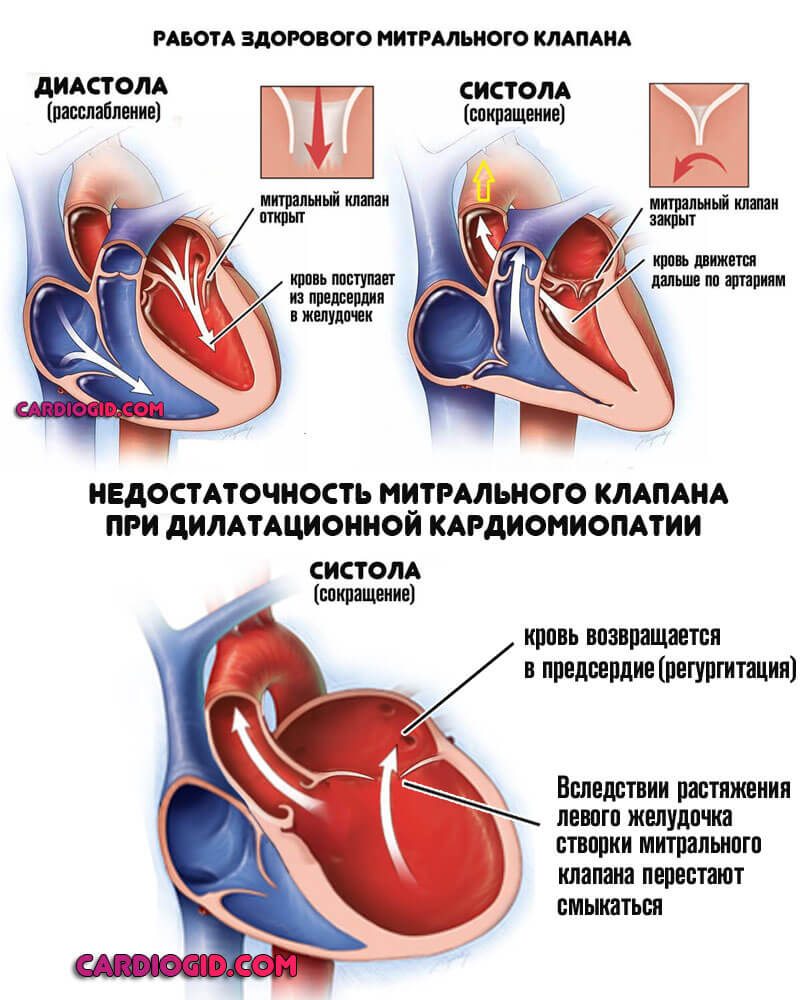
Основной процесс имеет свойство прогрессировать, обычно это недостаточность аортального, митрального клапана, бывает, что в сочетании. Объем жидкой соединительной ткани, остающейся в кардиальных структурах, увеличивается постепенно.
Сердце растет дальше, однако объем мышечной массы сохраняется прежним, поскольку сократительная способность до определенного момента не страдает (это главное отличие кардиомиопатии дилатационной от прочих форм).
Более того, слой функциональных клеток истончается. Рост объема органа приводит к растяжению ткани, возникновению хронической сердечной недостаточности, третичной ишемии и постепенной дистрофии.
В конечном итоге падает объем выброса, страдают все системы, само же сердце перестает работать достаточно активно по причине слабости миокарда, что только усугубляет процессы.

Исход — смерть от остановки работы мышечного органа или полиорганной недостаточности. Что наступит раньше — большой вопрос, но в отсутствии терапии летальный исход неминуем.
От момента появления первых симптомов до фатального результата проходит 5-15 лет.
Процесс прогрессирует постепенно, время на диагностику и лечение есть. Исключения составляют возможные неотложные состояния, спровоцированные гипоксией (кардиогенный шок, асистолия, инфаркт, инсульт).
Причины расширения камер
Дилатационная кардиомипатия (сокращенно ДКМП) имеет собственный код по МКБ-10: I42.1. Факторы развития патологического процесса всегда кардиальные. Состояние не бывает первичным почти никогда, оно вторично, то есть, обусловлено прочими заболеваниями.
Среди возможных:
- Врожденные и приобретенные аномалии развития сердца. Существуют десятки генетических и фенотипических синдромов, обусловленных нарушениями перинатального периода.
Закладывание сердечнососудистой системы происходит на 2 неделе беременности, уже тогда возможны проблемы. Задача матери — обеспечить нормальную среду для развития эмбриона, а потому и плода. Первый триместр особенно ответственный.
Приобретенные патологии определяются неправильным образом жизни, перенесенными болезнями. Симптомами часто не проявляются ни те, ни другие (не считая генетических отклонений).
Залог сохранения здоровья и жизни — регулярный скрининг по определенной индивидуальной программе. Достаточно 1-2 раза в год проходить профилактическое обследование.
- Миокардит. Воспаление сердечных структур инфекционного (грибкового, вирусного, бактериального) происхождения. Симптомы достаточно специфичны и интенсивны, чтобы побудить человека отправиться к врачу.
Восстановление проводится в стационаре с применением антибиотиков, кортикостероидов и протекторных препаратов. В отсутствии терапии возникает деструкция мышц, предсердий, что снижает сократительную способность.

- Генетический фактор. Если в роду был человек, страдавший какой-либо формой кардиомиопатии, присутствует риск, что патологическое отклонение проявится в фенотипе у потомка.
Для более конкретных выводов рекомендуется опросить старших членов семьи и обратиться за консультацией к генетику. Вероятность варьируется в широких пределах.
По разным оценкам, наличие одного родственника определяет риск в 25%, двух — в 40%. Но это не приговор.
Если соблюдать профилактические меры, есть шансы не встретиться с проблемой. С другой стороны, даже диагностированный процесс не гарантирует летального исхода.
На ранних этапах патологию можно обуздать и прожить долго, без какой либо симптоматики и существенных ограничений.
- Аутоиммунные процессы. Ревматизм, системная красная волчанка, тиреоидин Хашимото и прочие. В определенный момент влекут генерализованные поражения всех систем.
- Метаболические нарушения в результате диет, анорексии и осознанного голодания. Возникают в рамках длительного процесса. Примерные сроки — 1-2 месяца с начала изнурения организма. Восстановление проводится осторожно, тело ослаблено, возможны непредсказуемые последствия, вплоть до остановки сердца или же разрыва истонченного желудка при обильном потреблении пищи.
- Длительно текущая артериальная гипертензия. На первой стадии ГБ осложнения крайне редки, возникают не более, чем в 3-7% случаев. 2 и 3 этапы особенно опасны. Показатели тонометра закрепляются на высоких уровнях, повышается нагрузка на сердце, миокард.
Расширение камер — компенсаторный механизм, когда кардиальные структуры не справляются с сократительным объемом, жидкая соединительная ткань застаивается, возникает расширение.
- Ишемическая болезнь длительного характера. Приводит к выраженным дистрофическим процессам в мышечном слое сердца. Следующий эволюционный шаг развития патологии — инфаркт.
- Инфаркт. Крайняя степень коронарной недостаточности. Отмечается некроз клеток-миоцитов, замещение последних рубцовой, не активной тканью.

- Токсические поражения в результате злоупотребления алкоголем, контакте с солями тяжелых металлов, опасных ядовитых веществ. Также сказывается постоянный прием гликозидов (они подстегивают сократительную активность миокарда без оглядки на функциональный запас органа).
В отсутствии данных за органические патологии констатируют идиопатическую дилатационную кардиомиопатию. В таком случае лечение симптоматическое, направлено на поддержание работы сердца, также приостановку прогрессирования.
Как уже сказано, первичной патология бывает только в случае врожденного порока, либо генетического заболевания. Все прочие ситуации — вторичны.
Симптомы
Перечень проявлений зависит от степени тяжести процесса. Общепринятой классификации и стадирования, однако, не существует. Потому определение запущенности явления проводится по интенсивности признаков и характеру органических дефектов.
Примерная клиническая картина выглядит следующим образом:
- Боли в грудной клетке неясного происхождения. Диффузные, точная локализация пациенту не понятна. Отдают в живот, спину, руки, лицевую область. Интенсивность разнится от незначительного покалывания до невыносимого, мучительного приступа. Симптом неспецифичен, также по силе болевого синдрома невозможно судить о характере процесса. Диагностической роли этот признак не играет.
- Одышка. При интенсивных физических нагрузках (бег, поднятие тяжестей в течение длительного времени) на первой стадии. Затем же нарушение становится постоянным спутником человека. Больной не может подняться по лестнице, а затем и вовсе не способен даже встать с постели без одышки. Это качественный признак, указывающий на степень нарушения газообмена.
- Аритмия. По типу тахикардии, либо обратного явления. Ускорение или замедление сердечной деятельности может сочетаться с отклонениями в интервалах между сокращениями. Экстрасистолия, фибрилляция предсердий как возможные варианты. Несут опасность для жизни.
- Слабость, чувство отсутствия сил, апатичность, снижение работоспособности. На поздних стадиях нет возможности выполнять трудовые обязанности, что сказывается на социальной жизни пациента.
- Цианоз носогубного треугольника. Посинение области вокруг рта.
- Повышенная потливость. Особенно в ночное время.
- Бледность кожных покровов.
- Головная боль. В затылке или темени. Тюкающая, стреляющая, длительно текущая. Проявляется регулярно, периодически проходит или затихает.
- Вертиго. Нарушения нормальной ориентации в пространстве.
- Психические расстройства: от нервозности, раздражительности, тревожности до галлюцинаторно-бредовых вариантов, онейроидных сосудистых эпизодов, депрессий.
Последние три симптома говорят об ишемии церебральных структур. Это опасно, вероятен инсульт.

Диагностика
Проводится под контролем кардиолога. Участки профильного хирурга возможно, но показано в крайних случаях. Оперативным путем кардиомиопатия не лечится, устраняются таким способом этиологические факторы (пороки).
Примерная схема:
- Устный опрос, объективизация жалоб, симптомов.
- Сбор анамнеза. Учитывается образ жизни, давность течения болезни, наличие соматических патологий, семейная история, лечение (определенное влияние на сердце оказывают кортикостероиды, антипсихотики, транквилизаторы и нормотимики).
- Измерение артериального давления. Также частоты сердечных сокращений. Для выявления возможных отклонений функциональных показателей.
- Суточное мониторирование по Холтеру. Используется для динамического наблюдения за теми же уровнями. Однократного измерения недостаточно. Назначается как в амбулаторных условиях (предпочтительно), так и в стационаре.

- Электрокардиография. Методика оценки функциональной активности сердца. Показывает малейшие отклонения в ритме. Важно, чтобы врач имел достаточную квалификацию для расшифровки.
- Эхокардиография. Профильный диагностический способ. Показывает все органические (анатомические) дефекты даже незначительного характера. Подходит для ранней оценки состояния сердца, также степени отклонений в поздний период и прогнозирования.

- КТ или МРТ для более детального рассмотрения анатомических структур.
- Коронография.
- Анализ крови.
Возможно проведение не всех представленных исследований, вопрос решается на усмотрение специалиста. Установление происхождения процесса относительно трудно.
Лечение
Имеет двойственный характер. Требуется этиотропное воздействие, то есть устранение основного заболевания, влекущего анатомические дефекты.
Симптоматическая терапия направлена на редукцию проявлений и приостановку патологического процесса. Такая схема может проводиться на протяжении многих лет и даже всей жизни. Основу мероприятий составляет консервативная методика.
Применяются препараты нескольких фармацевтических типов:
- Антиаритмические на фоне нарушения сократительной способности миокарда. Хиндин или Амиодарон. Возможно использование аналогов.
- Противогипертонические. Существует несколько групп медикаментов. Ингибиторы АПФ, бета-локаторы, антагонисты кальция как основных. Классическая схема: Верапамил или Дилтиазем + Периндоприл в разных торговых формах + Моксонидин или Физиотенз.
- Противотромбические. Одна из основных причин смерти пациентов с дилатационной кардиомиопатией — эмболия сгустками крови. Легочная артерия закупоривается, летальный исход вероятен в течение 2-3 минут или считанных секунд. Применяется Аспирин Кардио для восстановления реологических свойств крови.
- Статины. Для лечения атеросклероза на ранних стадиях.
- Витаминно-минеральные комплексы и средства на основе калия, магния (Аспаркам и прочие).
- Кардиопротекторы.
Гликозиды используются редко ввиду возможности спровоцировать остановку сердца или инфаркт.
Хирургическое лечение проводится по показаниям. Для восстановления анатомической целостности сердечных структур (воспаления, ревматизм, пороки) — протезирования, установки кардиостимулятора.

Крайняя мера — трансплантация органа. Проводится редко ввиду сложности найти донора, опасности методики. Назначается, если другого выхода нет и это реальный шанс на выживание (не всегда даже столь радикальным методом можно решить вопрос).
На протяжении периода терапии, а значит, скорее всего, жизни, показано изменение бытовых и прочих привычек.
- Нужно отказаться от курения, алкоголя, психоактивных веществ.
- Сон 8 часов минимум, больше 10 также не рекомендуется, возможны застойные процессы.
- Минимальная полезная физическая активность. Прогулки или ЛФК. Не более. Изнурение для здоровых людей опасно, стоит ли говорить, какие последствия ждут сердечника?
- Питьевой режим — 1.5-2 литра в сутки.
- Соль — 7 граммов, не свыше того.
- Коррекция рациона. Больше витаминов, минералов, белка, меньше углеводов, никакого фаст-фуда, консервов и полуфабрикатов. Также жирного, жареного, копченостей.
При успешном лечении есть шансы на долгую жизнь. Но ограничения станут непременным условием, хотя изменив к ним отношение, возможно переносить новую парадигму с радостью, а не как тяжелую повинность.
Шансы и осложнения
Прогноз жизни при дилатационной кардиомиопатии на ранних стадиях условно-благоприятный. В отсутствии органических причин продолжительность неопределенно долгая.
Неблагоприятные факторы:
- Старческий возраст.
- Наличие семейного компонента.
- Генетические патологии в анамнезе.
- Вредные привычки.
- Повышенная масса тела.
- Недостаточный отклик на лечение.
- Артериальная гипертензия, сахарный диабет в качестве сопутствующих проблем.
Вероятность летального исхода без медицинской помощи — 60% в перспективе пары лет. При условии терапии — 10-20%.
Осложнения:
- Внезапная смерть в результате остановки сердца.
- Кардиогенный шок.
- Инфаркт.
- Инсульт.
- Полиорганная недостаточность.
- Тромбоэмболия.
В заключение
Дилатационная кардиомиопатия — расширение камер органа по врожденным или приобретенным причинам. При постоянных профилактических осмотрах пропустить начало болезни невозможно, что ассоциировано с хорошим общим прогнозом.
Диагностика минимальна, проблем с верификацией обычно нет. Лечение консервативное, на протяжении всей жизни.
Хирургическая методика применяется редко, только по показаниям. На фоне кардиомиоапатии вмешательство несет большие риски. Все решается на усмотрении специалиста при учете мнения человека.
Источник: CardioGid.com
Немедикаментозное лечение: ограничение физических нагрузок, потребления поваренной соли, особенно при наличии отечного синдрома.
Медикаментозная терапия
1. Ингибиторы АПФ — препараты первого выбора. При отсутствии противопоказаний, их назначение целесообразно на всех стадиях развития ДКМП, даже если выраженные клинические проявления хронической сердечной недостаточности (ХСН) отсутствуют.
Свойства:
— предупреждают некроз кардиомиоцитов и развитие кардиофиброза;
— способствуют обратному развитию гипертрофии;
— снижают величину постнагрузки (внутримиокардиальное напряжение);
— уменьшают степень митральной регургитации;
— применение ингибиторов АПФ достоверно увеличивает продолжительность жизни больных.
Начальная доза: эналаприл — 2,5 мг 2 раза в сутки; рамиприл 1,25 мг 1 раз в сутки; периндоприл 2 мг 1 раз в сутки. При хорошей переносимости дозы необходимо увеличить до 20-40 мг/сутки — эналаприл, 10 мг — рамиприл, 4 мг — периндоприл.
2. Бета-адреноблокаторы целесообразно назначать в комбинации с ингибиторами АПФ. Бета-адреноблокаторы особенно показаны пациентам со стойкой синусовой тахикардией или мерцательной аритмией.
Используют любые бета-адреноблокаторы (метопролол, бисопролол, атенолол, карведилол). Терапию начинают с малых доз препаратов, постепенно увеличивая дозу до максимально переносимой.
В первые 2-3 недели лечения бета-адреноблокаторами у части пациентов возможно уменьшение фракции выброса и ударного объема, а также некоторое ухудшение состояния, что обусловлено в основном отрицательным инотропным действием препаратов. Тем не менее у основной части таких пациентов постепенно начинают преобладать положительные эффекты бета-адреноблокаторов, связанные со стабилизацией нейрогормональной регуляции кровообращения, восстановлением плотности бета-адренорецепторов на клеточных мембранах кардиомиоцитов и уменьшением кардиотоксического действия
3. При наличии застоя крови в малом или/и в большом круге кровообращения применяют диуретики (тиазидовые, тиазидоподобные и петлевые мочегонные по обычной схеме). В случае выраженного отечного синдрома указанные диуретики целесообразно комбинировать с назначением антагонистов альдостерона (альдактон, верошпирон).
4. Нитраты (изосорбид-динитраты или изосорбид-5-мононитраты) применяют в качестве дополнительного средства при лечении пациентов с хронической левожелудочковой недостаточностью. Изосорбид-5-мононитраты (оликард, имдур) отличаются высокой биодоступностью и предсказуемостью действия, способствуют депонированию крови в венозном русле, уменьшают величину преднагрузки и застой крови в легких.
5. Сердечные гликозиды показаны пациентам с постоянной формой мерцательной аритмии.
У тяжелых больных с выраженной систолической дисфункцией левого желудочка и синусовым ритмом сердечные гликозиды применяются только в комбинации с ингибиторами АПФ, диуретиками под контролем содержания электролитов и с мониторингом ЭКГ.
Длительное применение негликозидных инотропных средств увеличивает смертность таких больных и поэтому не рекомендуется.
Кратковременное применение негликозидных инотропных препаратов (леводопа, добутамин, милринон, амринон) считается оправданным при подготовке больных к трансплантации сердца.
6. Поскольку в 30% случаев течение ДКМП осложняется внутрисердечным тромбозом и развитием тромбоэмболий, всем больным показан прием антиагрегантов: ацетилсалициловая кислота (постоянно) в дозе 0,25-0,3 г в сутки и другие антиагреганты (трентал, дипиридамол, вазобрал).
У больных с мерцательной аритмией показано назначение непрямых антикоагулянтов (варфарин) под контролем показателей коагулограммы. Дозы препарата подбираются так, чтобы величина
Хирургическое лечение
Трансплантация сердца — высокоэффективный способ лечения рефрактерных к медикаментозной терапии кардиомипатий. Показания:
— быстрое прогрессирование сердечной недостаточности;
— отсутствие эффекта от консервативной терапии;
— возникновение жизнеопасных нарушений сердечного ритма;
— высокий риск тромбоэмболических осложнений.
Источник: diseases.medelement.com
Воздействие кардиомипатии на здоровье
Спецификой такого заболевания, как кардиомиопатия, следует считать исключительно отрицательное действие на мышцу сердца, без нейтрализации которого отмечается высокий риск появления осложнений, которые провоцируют развитие сердечной недостаточности, которая без лечения или при его недостаточности может стать смертельно опасной. Для понимания важности своевременного диагностирования данного заболевания следует ознакомиться с вероятными осложнениями после него, а также вероятными последствиями для здоровья больного.
Сегодня выделяется несколько разновидностей данной патологии, которые различаются в некоторой степени симптоматикой и воздействием на здоровье. Однако все виды данной болезни несут серьезную опасность для больного вплоть до летального исхода. И хотя у врачей не имеется единого мнения относительно степени воздействия последствий кардиомиопатии на сердечную систему, мнение о том, что данное заболевание — смертельно для большей части пострадавших от него имеет вполне научное и практическое обоснование.
Наиболее опасные последствия
Медицинская статистика также говорит о том, что при запущенной стадии рассматриваемого сердечного поражения велика вероятность возникновения таких состояний, которые впоследствии становятся несовместимы с жизнью больного. Такие заболевания имеют тенденцию к быстрому усугублению, появлению опасных последствий при обострениях.
Однако не следует считать, что при постановке диагноза «кардиомиопатия» единственный результат — это отсутствие возможности к улучшению состояния и сохранению жизни. При наличии необходимого и своевременного лечебного воздействия, постоянном контроле собственного состояния и посещении врача с проведением необходимой диагностики болезнь может перейти в стадии ремиссии с постепенным снижением интенсивности симптоматики, улучшением основных показателей здоровья.

Все разновидности данной сердечной патологии приводят к серьезным нарушениям в работе сердечной мышцы, что влечет за собой без необходимого лечебного воздействия определенные осложнения в здоровье больного с возможностью получения инвалидности и даже смертельным исходом. Потому внимание к состоянию миокарда и работе сердечно сосудистой системы позволит вовремя обнаружить негативные изменения и предупредить вероятность развития осложнений.
Причины смерти при кардимиопатии
Сегодня выделяется ряд наиболее распространенных причин летального исхода при развитии кариомиопатии, которые особенно часто влекут за собой негативные изменения в тканях миокарда, несовместимые с жизнью. Перечисленные ниже опасные для здоровья и жизни пострадавшего состояния могут поддаваться лечебной коррекции, которая будет тем успешнее, чем на более ранней стадии была диагностирована болезнь.
К таким причинам следует отнести следующие патологические состояния:
- сердечная недостаточность, которая вызывает застой жидкости в тканях и артериях при кровообращении за счет существенного замедления движения крови. При этом происходит развитие отека легких, который проявляется образованием пены у больного при дыхании, прерывистость дыхательных движений. Причина смерти в этом случае — быстрое образование выраженной отечности тканей и нехватка дыхания, что приводит к удушью;
- инфаркт миокарда — данная причина определяется постепенным омертвением тканей сердца при нарушениях кровообращения, и внезапная смерть больного вызывается образованием тромба и его отрывом за счет недостаточности поступающей крови. Обширность инфаркта определяется длительностью периода отсутствия необходимого количества крови в сердце. После перенесенного инфаркта миокарда возникают спайки в тканях сердца, что при длительном течении процесса неизбежно приводит к смертельному исходу;

- тромбоэмболия, при которой происходит отрыв кровяного сгустка (тромба) от стенок кровеносного сосуда с высокой вероятностью закупорки и последующим летальным исходом. При образовании тромба в левом желудочке сердца отмечается проявление застойных явлений в процессах кровообращения, вследствие чего возникает сердечная недостаточность. При нахождении тромба в левом желудочке диагностируется инфаркт головного мозга. В некоторых случаях тромбоэмболия сопровождается отмиранием части тканей кишечника, почек, где происходит некроз тканей;
- наличие аритмий можно считать практически обязательным сопутствующим проявлением кардиомиопатии, при этом может отмечаться как приостановление сократительной способности сердца, так и ее увеличение, что в обоих случаях приводит к усугублению патологии. Аритмии, возникающие при кардиомиопатии, сопровождаются такими внешними проявлениями, как появление одышки, нервозность и спутанность сознания, ухудшение восприятия реальности. Методика лечения аритмий состоит в регулярном приема антиаритмических препаратов, которые также назначаются врачом-кардиологом при кардиомиопатии;
- отек легких — одно из наиболее частых явлений, которые в сочетании с кардиомиопатией приводит к летальному исходу у больного. Значительное накопление жидкости в легких приводит к приступам удушья с последующей смертью при отсутствии лечения заболевания. Основными проявлениями отека легких следует считать появление холодного пота, выраженное затруднение дыхания, набухание и увеличение размеров вен. Запущенность состояния сопровождается появлением нитевидного пульса, спутанностью сознания. На этой стадии выживаемость больного снижается в значительной степени.
Однако наиболее частой, по статистическим данным, причиной смертельного исхода при кардиомиопатии является отравление организма алкоголем: в данном случае при длительном и значительном употреблении спиртных напитков происходит перерождение тканей, значительные негативные изменения в функционировании органов и их систем.
Алкогольная форма кардиомиопатии
Смертельный исход зачастую наступает при алкогольной форме кардиомиопатии, когда отмечается отравление организма продуктами распада этанола, которое происходит под воздействием пищеварительных ферментов. Длительное употребление алкогольных напитков (более 10 лет подряд) практически в каждом случае приводит к возникновению алкогольной кардиомиопатии, которая при отсутствии лечения (в первую очередь полного отказа от приема алкоголя) всегда заканчивается смертью больного.
Такие симптомы, как дрожание рук (тремор), появление синюшного оттенка кожи, нестабильность походки и частые головокружения следует считать наиболее характерными для данного вида кардиомиопатии. При дальнейшем прогрессировании данного состояния отмечаются такие симптомы, как повышенная нервозность, лабильность настроения и частые его перепады, приступы тахикардии, одышка даже при незначительных нагрузках.
Кардиомиопатия неуточненная, являющаяся одной из разновидностей рассматриваемого заболевания, в значительной степени представляет реальную угрозу для здоровья пострадавшего, поскольку наряду с характерными для этой болезни дистрофическими явлениями в стенках кровеносных сосудов отмечается их склеротирование по причинам, которые не устанавливаются в ходе обследования больного. Методика лечения данной разновидности заболевания нев значительной степени отличается от способа лечебного воздействия при иных установленных разновидностях болезни.
Перечисленные выше состояния, которые могут стать причиной летального исхода при усугублении кардиомиопатии, в значительной степени поддаются коррекции при помощи медикаментозного лечения. Составление схему такого воздействия должно составляться только лечащим врачом-кардиологом, который сумеет учесть все особенности течения болезни и организма больного, отслеживать ход и динамику лечебного процесса. Контроль состояния и своевременность диагностики в данном случае следует назвать двумя наиболее важными составляющими в определении степени результативности проводимого лечения.
Прогноз при кардиомиопатии
Такое патологическое состояние, как нарушение состояния и работы миокарда с проявлением изменений его тканей, является серьезным поражением сердечно сосудистой системы, при котором отмечается возникновение ряда необратимых последствий, часто ведущих е смерти больного. Процент выживаемости при любой разновидности данного заболевания составляет порядка 25-30%. При отсутствии же необходимого лечебного и медикаментозного воздействия процент выживаемости существенно сокращается.
Средняя длительность жизни при наличии любого вида кардиомиопатии составляет 5-8 лет. Отказ от вредных привычек, активизация повседневной жизни, введение здоровых норм жизни и питания позволят предупредить усугубление текущего заболевания продлить жизнь больному. Однако при диагностировании данного поражения следует постоянно находиться под контролем лечащего врача-кардиолога, выполнять все его рекомендации и придерживаться выбранной методики лечебного воздействия.
Рекомендации по стабилизации состояния
Следует помнить, что практически все сердечные патологии не поддаются полному излечению; с помощью усиленной медикаментозной терапии возможно лишь отсрочивание появления ухудшений. Однако при диагностировании данного заболевания не следует пренебрегать возможность лекарственной коррекции состояния. Правильно подобранная методика лечения обеспечивает скорейшую стабилизацию и устранение наиболее явных проявлений. Полное излечение от сердечной патологии в виде кардиомиопатии возможно лишь с помощью пересадки (трансплантации) сердечной мышцы, однако данная операция может проводиться не всем больным, для нее имеется множество противопоказаний.

Отвечая на вопрос, является ли смерть при выявлении кардиомиопатии реальностью либо вымыслом, следует понимать, что данное заболевание сердечной системы очень опасно и серьезно, и частота летальных исходов при нем высока. Наличие лечебного воздействия, отказ от вредных привычек и изменение привычного образа жизни позволит в значительной степени снизить риск смерти больного.
Источник: CardioPlanet.ru
Как проявляется заболевание
В медицине существует специальная группа болезней миокарда, имеющая название кардиомиопатия. При подобных заболеваниях сердечная мышца претерпевает структурные и функциональные изменения.

Чаще всего встречается в пожилом возрасте, но в современных реалиях поражает всё больше молодых людей. В первую очередь важно понимать, что кардиомиопатия не имеет отношения к воспалительным и опухолевым заболеваниям. Её основные проявления включают в себя сердечную недостаточность и симптомы аритмии.
Дилатационная кардиомиопатия, известная под более простым названием «застойная», входит в группу первичных кардиомиопатий. Это означает, что природа болезни и её первоначальная причина неясна.
В медицине под этим термином понимается клиническая форма кардиомиопатии. Это понятие включает в себя растяжение полостей сердца. Вторым явным признаком для профессионала будет систолическая дисфункция левого желудочка. Иногда фиксируется и проблемы с правым желудочком, но подобные случаи встречаются не слишком часто. Не более десяти процентов от общего числа.
Группы риска
Дилатационная кардиомиопатия не входит в список хорошо изученных заболеваний. Особенно тяжело обстоят дела с выяснениями причин появления заболевания. Существуют некоторые предположения, подкреплённые научными трудами, но сама этиология до сих пор изучается.
Врачи могут только рекомендовать и предполагать группы риска, согласно статистике. При этом сами причины появления симптомов до сих пор остаются невыясненными. Тем не менее, исходя из количества заболевших и процесса лечения, можно сделать некоторые выводы, которые помогут снизить вероятность возникновения этого недуга. В западной медицине принято выделять пять причин дилатационной кардиомиопатии:
- наследственная;
- токсическая;
- метаболическая;
- аутоиммунная;
- вирусная.

К сожалению, в тридцати процентах случаев заболевание передаётся по наследству. Вообще, каждый третий пациент с подобным заболеванием имеет одного из ближайших родственников с таким же диагнозом.
Токсическая причина гораздо более прозаична — алкоголь. Повышенные дозы этанола провоцируют повреждение сократительных белков, и нарушает необходимый уровень метаболизма. При этом не только алкоголь относят в эту группу. К токсическим поражениям также относят профессиональные болезни. Люди, контактирующие с промышленной пылью, металлами и вредными веществами, также находятся во второй группе риска.
Элементарное нарушение питания, дефицит белка, нехватка базовых витаминов также провоцируют риск заболевания. Впрочем, подобные проявления возможны лишь при очень долгом неправильном образе жизни. Такое в медицинских случаях встречается очень редко.
Например, человек около десяти лет имел проблемы с правильным питанием, режимом сна, в результате чего у него произошёл сбой, повлёкший за собой возникновение дилатационной кардиомиопатии, но такие случаи составляют менее 5 процентов от всех заболевших. При этом обычно они поступают на лечение дилатационной кардиомиопатии, имея ещё сопутствующий букет разнообразных, не только сердечных заболеваний.
Яркие и второстепенные симптомы заболевания сердца
Коварство этого вида сердечного заболевания в том, что у более половины пациентов жалобы на ухудшение состояние здоровья полностью отсутствуют. В таком случае может помочь только ежегодный медицинский осмотр. Впрочем, без болей в области сердца мало кто отправляется добровольно на глубокие исследования сердечной мышцы.
Прежде всего, насторожить должны следующие симптомы:
- быстрая утомляемость;
- сухой кашель без признаков ОРВИ;
- приступы удушья;
- характерны боли за грудиной.
Менее десяти процентов больных отмечают особенную боль в области правого подреберья. Отчасти она напоминает признаки аппендицита или острого отравления. Возможны сильные отёки ног. При любом из вышеуказанных симптомов нужно срочно обратиться к врачу. Далеко не факт, что в диагнозе будет указана дилатационная кардиомиопатия, но в любом случае подобные проблемы со здоровьем не будут преследовать полностью здорового человека, а это значит, что нужно начинать следить за организмом.
Особенное внимание уделите своему состоянию в ночное время. При кардиомиопатии организм страдает в основном во время сна. Вполне возможны приступы сердечной астмы. Кроме того, сухой кашель будет преследовать в положении лёжа. То же самое касается и ярко выраженного удушья.
Отёки ног проявляются только в ночное время, а по утрам имеют свойство спадать. Боли в правом подреберье возникают из-за растяжения капсулы печени.

Симптомы со стороны сердца
В отдельную группу симптомов принято выделять неполадки со стороны сердечной мышцы. По статистике, у 90% больных есть различные проблемы с сердцем. Со временем они будут проявляться сильнее, провоцируя риск внезапной смерти.
В большинстве случаев фиксируется мерцательная аритмия. Есть риск развития и других аритмий. Например, желудочковой, так как заболевание напрямую затрагивает левый желудочек.
Симптомы заболевания в запущенных случаях
Если на первой стадии заболевания трудно его диагностировать, то в запущенных случаях, к сожалению, только очень безответственные люди игнорируют ярко выраженные симптомы. Здесь уже часто речь идёт о срочной помощи, без которой человек может умереть в любой момент. Прогноз будет очень неблагоприятным. Конечно, дилатационная кардиомиопатия необязательно должна закончиться летальным исходом, но риск очень велик.
Пациент с запущенным заболеванием уже не может жить нормальной жизнью. Его постоянно беспокоят различные боли. В частности, он не может спать, так как задыхается и часто пытается заснуть в сидячем положении. Из-за застоя крови в лёгких дыхание у пациента шумное и с выраженными хрипами. Отёк не только поражает конечности, но и постепенно переходит на всё тело.
Часто у таких больных постоянная одышка и дискомфорт от любых резких движений. Необходимо срочно обратиться к врачу, так как, помимо внезапной смерти, возможна инвалидность и очень тяжёлый период реабилитации. В некоторых случаях полностью теряется возможность обслуживать себя и больной становится зависимым от окружающих, не покидая кровать.
Осложнения болезни
Самым страшным риском является внезапная смерть от сердечной недостаточности. Другие осложнения включают в себя:
- нарушения ритма и проводимости сердца;
- тромбы в области сердца;
- желудочковая тахикардия;
- ишемический инсульт.
Отсутствие лечения — верный путь к смерти. При игнорировании симптомов заболевания у больного постепенно образуются тромбы в области сердца. Со временем тромбоциты закупориваются крупные артерии и провоцируют ишемический инсульт.
В случае с желудочковой тахикардией возможна внезапная фибрилляция желудочков. Без отсутствия необходимой медицинской помощи человек рискует внезапной остановкой сердца.
Без лечения сердце очень быстро в сравнении со здоровым человеком исчерпает свой ресурс. В течение короткого промежутка времени возникает дистрофия всех жизненно важных органов.
Лечение кардиологического заболевания
Очень важно обратиться к врачу на ранней стадии заболевания, когда диагностика возможна по первичным симптомам. В таком случае прогноз моментально не станет благоприятным, но риск для здоровья значительно снизится. Фактически пациент повысит свои шансы в борьбе с болезнью, сложно поддающейся стандартному лечению.

Базовые ограничения в преддверии лечения для больных дилатационной кардиомиопатией включают в себя:
- исключение физических нагрузок;
- полный запрет на потребление поваренной соли;
- желателен постельный режим в зависимости от течения заболевания.
Медикаментозная терапия считается эффективной. По статистике для 80% больных можно получить препараты, оказывающие положительное влияние на течение болезни.
Список самых часто используемых лекарств:
- Кантоприл;
- Периндоприл;
- Эналаприл.

Три вышеуказанных препарата входят в группу ингибиторов. При ярко выраженных нарушениях с ритмом сердца используются специальные препараты адреноблокаторы. Самым популярным средством является Бисопролол. Вполне возможно, что врач также назначит лекарства, направленные на снижение притока крови в область правого отдела сердечной мышцы.
Каждое заболевание индивидуально, поэтому очень важно в столь сложной ситуации не заниматься самолечением. Чаще всего врачи назначают определённое лечение дкмп (дилатационной кардиомиопатии), основанное на индивидуальных особенностях организма. В большинстве случаев дополнительно назначаются препараты, направленные на разжижение крови. В частности, простой аспирин или Ацекардол.
Для избавления от симптомов отдышки при неосложнённом течении болезни врачи рекомендуют специальные нитраты в форме спрея. Часто таких больных выручает препарат Нитромин, продающийся в аптеке в виде аэрозоля.
Операционное вмешательство
Если стандартными методами не удаётся добиться прогресса заболевания, возникает вторичная дилатационная кардиомиопатия и угроза жизни продолжает существовать, то назначается оперативное хирургическое вмешательство. Решение об операции на сердце обычно принимает не единственный врач, а специальный консилиум, состоящих из лучших специалистов, которые берут ответственность на себя за жизнь пациента. Всего существует три вида хирургического вмешательства при данной болезни:
- вживление дефибриллятора в сердце;
- удаление избыточной ткани в левом желудочке;
- трансплантация сердца.
Врачи до последнего будут стараться избежать операционного вмешательства, но решение в любом случае будет приниматься в зависимости от соотношения рисков операции и внезапной смерти. То есть в случаях, когда болезнь угрожает летальным исходом в короткий срок — операция остаётся единственной надеждой продлить жизнь, хотя и может стать последней для больного.
Имплантация дефибриллятора необходима, когда возникают опасные для жизни симптомы аритмии. При удачном раскладе после хирургического вмешательства у больного сердце будет работать в нормальном режиме. Если операция проведена грамотно и никаких осложнений не произошло, то у неосложнённых больных значительно повышается процент выживаемости в десятилетнем периоде.
Имплантация электрокардиостимулятора назначается в случаях нарушения внутрижелудочковой проводимости. Кроме того, возможна реализация этого метода лечения при разобщении синхронных сокращений у предсердий и желудочков. Операция помогает избавиться от подобных симптомов, но риски достаточно велики.
Удаление избыточной ткани в левом желудочке во врачебной терминологии имеет название миотомия. Суть в том, что часть ткани мешает оттоку крови. После хирургического вмешательства эта проблема исчезает, понижая риск от остановки сердца.
Трансплантация сердца
Статистика утверждает, что десятилетняя выживаемость при пересадке сердца составляет в среднем свыше семидесяти процентов. Это самый крайний путь решения проблемы. Не многие люди даже в критической ситуации решаются на подобную операцию, да и финансово она обходится очень дорого.
Врачи рекомендуют такие радикальные меры только в самых запущенных случаях, когда другие операции уже провести невозможно, а жизнь пациента фактически может прерваться в любой момент.
Собственное сердце пациента при таком вмешательстве может быть полностью удалено. Заменяется сердце на донорское. Важно понимать, что для современных врачей пересадка сердца является рутинной работой. Средняя выживаемость больных без осложнений составляет чуть больше десяти лет. Есть даже своеобразный мировой рекорд. В США пациент прожил больше тридцати лет с пересаженным сердцем и умер не от сердечной недостаточности, а стал жертвой рака кожи.
Дилатационная кардиомиопатия удерживает лидерство по заболеваниям, при которых применяется экстренная пересадка сердца. В более 50% случаях трансплантация жизненно важного органа производится именно при этом заболевании.
Существует ряд противопоказаний для этой операции. В индивидуальных случаях возможны исключения, но обычно врачи не рискуют прибегать к хирургическому вмешательству, когда речь идёт о пациентах:
- старше 65 лет;
- с активной инфекцией;
- имеющих злокачественное образование;
- злоупотребляющих алкоголем и курением;
- имеющих прогноз выживаемости менее трёх лет.
В вышеуказанных случаях трансплантация сердца противопоказана в большинстве медицинских учреждений. Впрочем, многие случаи решаются индивидуально. Некоторые доктора готовы взять на себя риск за жизнь пациента, в случае если тот возьмёт на себя полную ответственность за своё состояние здоровья во время и после хирургического вмешательства.
Образ жизни для больных с кардиомиопатией
Когда врач ставит официальный диагноз, то, в первую очередь, от пациента потребуется полностью изменить привычный образ жизни. Конечно, иногда случается так, что человек и так ему полностью соответствует, но зачастую привычки необходимо будет менять кардинальным образом. Нужно предпринять следующие меры для успешной борьбы с заболеванием:
- полностью отказаться от вредных привычек (курение, алкоголь, наркотики);
- снизить лишний вес;
- наладить правильное питание;
- ограничить сладкое и продукты, не рекомендованные к употреблению в диете;
- ограничить соль;
- режим работы не должен изматывать организм;
- противопоказана излишняя физическая активность;
- необходим психологический настрой на победу в борьбе с заболеванием.
Правильное питание в большинстве случаев подразумевает небольшие порции, но часто. Обычно врачи рекомендуют с подобным диагнозом есть шесть раз в день. Для каждого случая полагается индивидуальная диета, но общие рекомендации всё же присутствуют.
В частности, больным показано иметь в рационе как можно больше пищи, обогащённой омега-3 ненасыщенными жирными кислотами. В основном содержатся в рыбе:
- лосось;
- форель;
- икра.
Кроме того, будут полезна пища с богатым содержание селена и цинка. Здесь врачи, скорее всего, посоветуют добавить в рацион хлопья, гречку, яйца, сало и белые грибы.
Ограничение употребления соли направлено, в первую очередь, на борьбу с отёками. То же самое касается употребления жидкости. Стандартное ограничение для человека с подобным заболеванием — не больше полутора литров воды в сутки даже в жаркую погоду.
Обратите внимание и на режим работы. Вообще, рекомендуется осуществлять трудовую деятельность в рамках сокращённого рабочего дня. Если такой возможности нет, то не допускается нарушать режим сна и отдыха. При кардиомиопатии любого вида спать важно именно ночью, иначе все усилия по борьбе с заболеванием пойдут насмарку.
Особенно важным является психологический настрой для борьбы с дилатационной кардиомиопатией. Важно понимать, что любая самая успешная тактика лечения заболевания не принесёт желаемого результата, если человек не будет верить в положительный исход. Статистика выживаемости, конечно, не самая благоприятная, но при этом есть очень много людей с подобным диагнозом во всём мире, ведущих достойный образ жизни в любом возрасте.
Профилактические меры
Нельзя сказать, что существует специальный метод, позволяющий до нуля снизить вероятность развития дилатационной кардиомиопатии. Если в семье есть генетическая предрасположенность, то, безусловно, необходимо проходить ежегодный кардиологический осмотр.
Часто тем, у кого среди родственников были случаи заболевания рекомендуют отказаться от профессиональных занятий спортом и не советуют выбирать профессию, где придётся сталкиваться с повышенной физической нагрузкой на организм.
Самые базовые меры профилактики, как и любой другой болезни, в случае с кардиомиопатиями всех видов не отличаются. Необходимо полностью отказаться от вредных привычек, соблюдать режим сна и отдыха, получать здоровое и сбалансированное питание.

Дилатационная кардиомиопатия при достижениях современной медицины не является приговором. Безусловно, это очень неприятный диагноз, но своевременное лечение болезни позволяет значительно снизить риск внезапной смерти. Главное, при первых неприятных симптомах со стороны сердца обращаться за медицинской помощью. В противном случае, когда болезнь уже начнёт развиваться и перейдёт в запущенную стадию, велик риск оказаться на операционном столе.
Впрочем, даже при самых страшных раскладах, возможно продлить жизнь за счёт грамотного хирургического вмешательства. Пятилетняя выживаемость больных с диагнозом дилатационная кардиомиопатия в среднем составляет 80 процентов. Если следовать всем указаниям квалифицированного лечащего врача, вести правильный образ жизни и иметь необходимый психологический настрой, то вполне возможно поддерживать достойное качество жизни.
Источник: serdechka.ru
