.
Еще хорошие материалы есть тут, тут, вот здесь и здесь.
Но вот еще немного отсебятины по учебникам.
Каждый из нас — самый удачиливый и именно с ним ничего плохого не случится. Такие мысли крутятся в голове даже у самых больших неудачников, они нам снятся, они нас успокаивают.
Но в жизни бывает разное. Порой рядом случаются трагедии. Никто не застрахован от того, что с его родными может что-то случится и в таких ситуациях важно не растеряться, сориентироваться, помочь.
В школе нам что-то рассказывали про закрытый массаж сердца и дыхание рот-в-рот. Давайте вспомним?
Сердечно-лёгочная реанимация (СЛР, сердечно-лёгочно-мозговая реанимация) — неотложная медицинская процедура, направленная на сохранение функции мозга, на восстановление жизнедеятельности организма и выведение его из состояния клинической смерти.
Клиническая смерть – это обратимое состояние, когда жизни нет, но органы и ткани человека еще не знают об этом.
Биологическая смерть – это необратимая гибель мозга.
Без реанимации биологическая смерть мозга наступает через 5 минут после остановки сердца – в тёплое время года, или ~через 15 минут – в холодное время. На фоне проводимого искусственного дыхания и непрямого массажа сердца это время увеличивается до 20-40 минут.
Признаки клинической смерти:
— отсутствие пульса
— отсутствие сознания
— отсутствие дыхания
То есть, если вы видите человека без сознания и не можете нащупать его пульс — можно и нужно начинать проводить реанимационные мероприятия. По протоколу необходимо проверить наличие дыхания (для этого одна рука ладонью кладется на живот, другая на грудь, ухом реаниматор прикладывается ко рту и носу пострадавшего) и реакций (поднять веки, увидеть зрачок).
Непротокольный, подсудный, но экономящий драгоценное время вариант — проверить пульс и в случае его отсутствие начинать СЛР.
Единственный достоверно определяемый признак клинической смерти – это отсутствие пульса на сонной артерии. То есть, если вы подошли к «поломавшемуся» участнику и обнаружили, что пульса на сонной артерии нет – участник мёртв и нужно немедленно начать реанимацию по схеме АВС.
Не тратьте время на определение реакции зрачков на свет. Во-первых, пробу нужно уметь правильно проводить, а во-вторых, в солнечный день вы ничего не определите достоверно.
Точно также не пытайтесь проверить наличие дыхания с помощью пушинок, ниточек, зеркальца, и т.п. Обнаружили отсутствие пульса – начинайте реанимацию.
При биологической смерти реанимацию не проводят. При появлении признаков биологической смерти во время реанимации – реанимацию прекращают.
Из ранних достоверных признаков биологической смерти следует проверять наличие трупных пятен и (иногда) признак «кошачьего глаза».
Трупные пятна – это изменение цвета кожи на синюшный/тёмно-красный/фиолетово-красный в тех местах, которые обращены вниз. Например, на нижней части шеи, нижнем краю ушей, затылке, лопатках, пояснице, ягодицах. Трупные пятна начинают появляться через 30-40 минут после смерти. При кровопотере, а также на холоде их появление замедляется, либо же их вообще может не быть. Появление трупных пятен – наверное, самый достоверный и реально определяемый ранний признак биологической смерти.
«Кошачий глаз» — это достоверный признак смерти (если его правильно проверять), который определяется через 30-40 минут после умирания. Для проверки нужно достаточно сильно (!) сдавить с боков глазное яблоко умершего. При этом зрачок, который в норме круглый, становится овальным и не принимает свою изначальную форму. Этот признак стоит проверять только тогда, когда вам ну совсем уж непонятно – человек умер или нет. Обычно достаточно обнаружить появляющиеся трупные пятна.
Мероприятия по восстановлению и поддержанию жизни при внезапной смерти подразделяются на основные (базисные), проводящиеся без аппаратуры, инструментария и медикаментов обученными дилетантами и любым медицинским персоналом и расширенные, которые могут быть проведены лишь специально подготовленными медицинскими работниками с применением специальной аппаратуры, инструментария и медикаментов.
Существует специальный реанимационный алфавит Сафара, который в изначальном варианте выглядел так:
- Базисные мероприятия:
- A – Airway – обеспечение проходимости дыхательных путей.
- B – Breathing – искусственная вентиляция легких (ИВЛ) доступным способом, например при дыхании «рот в рот».
- C – Circulation – обеспечение гемоциркуляции – непрямой массаж сердца.
- D – Drugs – введение лекарственных средств.
2. Расширенные:
- E – Electrocardiography – регистрация ЭКГ.
- F – Fibrilation – проведение при необходимости электрической дефибрилляции (кардиоверсия).
- G – Gauging – оценка первичных результатов.
- H – Hypothermy – охлаждение головы.
- I – Intensive care – проведение интенсивной терапии постреанимационных синдромов.
Первичные усилия при СЛР направлены на:
1) компрессию груди;
2) вдувание воздуха в легкие и вентиляцию;
3) подготовку и введение лекарственных препаратов;
4) установку и поддержание внутривенного доступа;
5) специализированные мероприятия (дефибрилляция, установка водителя ритма, интубация трахеи).
Согласно рекомендации АНА по СЛР от 2011 г. изменён порядок проведения базисных мероприятий сердечно лёгочной реанимации с ABCDE, на CABED. Очень важен порядок, этапность и последовательность выполнения мероприятий.
- C–Circulation – обеспечение гемоциркуляции – непрямой массаж сердца
К закрытому массажу сердца следует приступать немедленно, как только поставлен диагноз острой остановки кровообращения, без выяснения ее причин и механизмов. В случаях неэффективности сердечных сокращений не следует ждать полной остановки сердца или же самостоятельного восстановления адекватной сердечной деятельности.
Правильно проводимый непрямой массаж сердца (путём движения грудной клетки) обеспечивает мозг минимально необход.
тороны больного. (у маленьких детей в точки пересечения перпендикуляров, делящих грудину пополам вдоль и поперек)
3. Для проведения массажа кладут одну ладонь на другую и производят давление на грудину в зоне, расположенной на 2 пальца выше мечевидного отростка;руки в локтях прямые, давление производится всем корпусом.
4. Глубина прогиба грудной клетки должна составлять 4–6 см.
5. Темп массажа – 100-120 массажных движений в минуту. В интервалах руки с грудины не снимают, пальцы остаются приподнятыми, руки полностью выпрямлены в локтевых суставах.
При проведении реанимационных мероприятий после двух быстрых нагнетений воздуха в легкие больного производится 30 компрессий грудной клетки, т. е. соотношение «вентиляция: массаж» равняется 2: 30 вне зависимости от количества человек, проводящих реанимацию.
Обязательным условием проведения массажа сердца является постоянный (каждые две минуты либо каждые 4-5 циклов) контроль его эффективности: проверка дыхания, проверка пульса, проверка зрачков.
При наличии признаков восстановления кровообращения, но при отсутствии тенденции к сохранению самостоятельной сердечной деятельности массаж сердца проводят либо до достижения необходимого эффекта (восстановление эффективного кровотока), либо до стойкого исчезновения признаков жизни с развитием симптомов мозговой смерти.
и отсутствии же признаков восстановления даже редуцированного кровотока, несмотря на массаж сердца в течение 25–30 мин, больного следует признать умирающим и реанимационные мероприятия можно прекратить.
- A – Airway – обеспечение проходимости дыхательных путей
Освободить полость рта от рвотных мас, ила, песка и др.посторонних объектов, убедиться, что язык не западает и не закрывает просвет глотки. Провести тройной приём Сафара: давлением больших пальцев на подбородок сдвинуть нижнюю челюсть больного вниз, а затем пальцами, помещенными на углах челюсти, выдвинуть ее вперед, дополняя этот прием переразгибанием головы кзади .
Голову максимально запрокидывают, для этого врач подкладывает одну руку под шею, другую помещает на лоб больного; делается пробный вдох «ото рта ко рту».
- B – Breathing – искусственная вентиляция легких (ИВЛ) доступным способом
Запрокинув голову пострадавшего, одной рукой зажимают ему ноздри, другую руку подкладывают под шею, делают умеренно глубокий вдох, плотно прижимая свои губы к губам пострадавшего (у детей к губам и к носу одновременно) и вдувают воздух (неглубокий выдох, что бы не порвать альвеолы давлением) в легкие пострадавшего, наблюдая за подъемом грудной клетки во время вдоха. Как только грудная клетка приподнялась, нагнетание воздуха прекращают, отодвигают свое лицо в сторону, снова делают глубокий вдох, а у больного в это время происходит пассивный выдох.
Дальнейшие мероприятия проводит бригада скорой помощи.
- D – Drugs – введение лекарственных средств
— 0,5–1 мл адреналина (внутривенно или внутритрахеально). Повторные его введения возможны через 2–5 мин (суммарно до 5–6 мл). При асистолии адреналин тонизирует миокард и помогает «запустить» сердце, при фибрилляции желудочков способствует переходу мелковолновой фибрилляции и в крупноволновую, что значительно облегчает дефибрилляцию. Адреналин облегчает коронарный кровоток и повышает сократимость сердечной мышцы.
— 1–2 мл струйно внутривенно изодрина (вместо адреналина), следующие дозы 1–2 мл в 250 мл 5 %-ного раствора глюкозы.
— внутривенно 4–5 %-ный раствор натрия гидрокарбоната из расчета 3 мл/кг массы тела больного для предотвращения метаболического ацидоза
— М-холинолитики. При асистолии и брадикардии вводят атропин внутривенно в 0,1 %-ном растворе – 0,5–1 мл, до максимальной дозы 3–4 мл.
r />— Для повышения тонуса миокарда и снижения влияния гиперкалиемии рекомендуется внутривенное введение 5 мл 10 %-ного раствора кальция хлорида.
=Адреналин, атропин и кальция хлорид могут вводиться вместе в одном шприце.
При выраженной тахикардии и особенно при развитии фибрилляции показано применение лидокаина в дозе 60–80 мг, но так как он короткого действия, то проводят его инфузию со скоростью 2 мг/мин. Также показано применять глюкокортикоиды, которые, повышая чувствительность адренореактивных структур миокарда к катехоламинам и нормализуя проницаемость клеточных мембран, способствуют восстановлению адекватной сердечной деятельности.
- E – Electrocardiography – регистрация ЭКГ
С помощью ЭКГ-исследования определяется характер нарушения сердечной деятельности. Чаще всего это могут быть асистолия – полное прекращение сердечных сокращений, фибрилляция – беспорядочное некоординированное сокращение волокон миокарда с частотой 400–500 уд/мин, при котором практически прекращается сердечный выброс. Вначале отмечается крупноволновая фибрилляция, которая в течение 1–2 мин переходит в мелковолновую с последующей асистолией. Наличие любого ритма на ЭКГ лучше полного отсутствия электрической активности миокарда. Следовательно, ключевой задачей СЛР является стимуляция электрической активности миокарда и в последующем ее модификация в эффективный (наличие пульса) ритм
- F – Fibrilation – проведение при необходимости электрической дефибрилляции (кардиоверсия)
Необходимо плотно прикладывать электроды к грудной клетке (в переднелатеральной позиции один электрод располагается в области верхушки сердца, второй в подключичной области справа от грудины), что увеличивает силу разряда и, соответственно, эффективность дефибрилляции.
Следует учесть, что электрическая дефибрилляция эффективна только при регистрации на ЭКГ крупноволновых осцилляций с амплитудой от 0,5 до 1 мВ и более. Первая попытка дефибрилляции проводится разрядом в 200 Дж, при последующих попытках заряд увеличивается до 360 Дж. Электроды должны быть увлажнены и плотно прижаты к поверхности грудной клетки.
- G – Gauging – оценка первичных результатов
Первичная оценка результатов проводится не только для констатирования состояния системы кровообращения и дыхания, но и для того, чтобы наметить тактику дальнейших лечебных мероприятий. По завершении реанимационного процесса, при котором появилось восстановление сердечной деятельности, реаниматолог должен совершить ряд заключительных действий:
1) оценить состояние дыхательных путей (симметричность дыхания, при продолжении принудительного дыхания адекватность вентиляции);
2)&nbs.
/>8) провести коррекцию терапии, если она проводилась пациенту до эпизода внезапной смерти.
- H – Hypothermy – охлаждение головы
При переохлаждении критическое время остановки кровообращения может значительно увеличиться. Для предотвращения развития постгипоксической энцефалопатии следует принимать меры, направленные на снижение интенсивности обменных процессов в мозге, а также препараты антигипоксического и антиоксидантного действия.
Основные мероприятия
1. Краниоцеребральная гипотермия – обкладывание головы и шеи пакетами со льдом, снегом, холодной водой.
2. Парентеральное введение антигипоксантов (оксибутират натрия, мафусол, небольшие дозы седативных препаратов), а также улучшение реологических свойств крови (реополиглюкин, гемодез, гепарин, трентал).
3. Введение антагонистов кальция (нимотон, лидофлазин и др.).
4. Введение антиоксидантов (мафусол, унитиол, витамин С, каталаза и др.).
- I – Intensive care – проведение интенсивной терапии постреанимационных синдромов
1. Коррекция КОС и водно-электролитного равновесия. Часто после СЛР развивается метаболический алкалоз, гипокалиемия, гипохлоремия и другие электролитные расстройства. Отмечается сдвиг рН в кислую или щелочную среду. Ключом к коррекции рН является адекватная вентиляция. Применение бикарбоната должно осуществляться под контролем газового состава крови. Как правило, не существует необходимости во введении НСО3 при быстром восстановлении кровообращения и дыхания. При функционирующем сердце уровень рН ~ 7,15 адекватен для работы сердечнососудистой системы. Обычно рекомендуемая доза бикарбоната (1 мг/кг) может вызвать побочные эффекты, включающие:
1) аритмогенный алкалоз;
2) увеличенная продукция CO2;
3) гиперосмолярность;
4) гипокалиемия;
5) парадоксальный внутриклеточный ацидоз центральной нервной системы;
6) сдвиг влево кривой диссоциации гемоглобина, ограничивающий тканевое снабжение О2.
Поэтому назначение данного препарата должно быть строго по показаниям. Для устранения гипокалиемии проводят внутривенную инфузию хлористого калия в дозе 2 ммоль/кг в сутки.
2. Нормализация системы антиоксидантной защиты. В интенсивную терапию включают комплекс антиоксидантных препаратов разнонаправленного действия – мафусол, унитиол, витамин С, мультибионт, токоферол, пробукол и др.
3. Применение антиоксидантов способствует уменьшению интенсивности обменных процессов и, следовательно, снижению потребности в кислороде и энергии, а также максимальному использованию того уменьшенного количества кислорода, которое имеется при гипоксии. Это достигается путем применения препаратов нейровегетативной защиты и антигипоксантов (седуксен, дроперидол, ганглиоблокаторы, мексамин, оксибутират натрия, цитохром, гутимин и др.).
4. Увеличение энергетических ресурсов обеспечивается путем внутривенного введения концентрированных растворов глюкозы с инсулином и основными коферментами, участвующими в утилизации энергии (витамин В6, кокарбоксилаза, АТФ, рибоксин и др.).
5. Стимуляция синтеза белка и нуклеиновых кислот – субстратов, абсолютно необходимых для нормальной жизнедеятельности клеток, синтеза ферментов, иммуноглобулинов и другого, осуществляется применением анаболических гормонов (ретаболил, нераболил, инсулин, ретинол), фолиевой кислоты, а также введением растворов аминокислот.
6. Активация аэробного метаболизма достигается путем введения достаточного количества субстратов окисления (глюкоза), а также применением гиперболической оксигенации (ГБО) – этот метод обеспечивает поступление необходимого количества кислорода даже в условиях резких нарушений его доставки.
7. Улучшение окислительно-восстановительных процессов (янтарная кислота, рибоксин, токоферол и др.).
8. Активная дезинтоксикационная терапия способствует нормализации обменных процессов. Для этого применяют различные методы инфузионной терапии (желатиноль, альбумин, плазма), форсированный диурез и др. В тяжелых случаях используют экстракорпоральные методы детоксикации (гемосорбция, гемодиализ, плазмаферез).
9. Ликвидация нарушений процессов микроциркуляции. Для этого проводят гепаринотерапию.
Нет единого руководства по всем клиническим ситуациям. Во время продолжающейся СЛР неврологические признаки не могут служить маркерами исхода и, соответственно, на них нельзя ориентироваться при прекращении СЛР. Реанимация редко бывает эффективной, если более 20 мин необходимо для восстановления координированного сердечного ритма. В ряде исследований показано, что отсутствие в течение 30 мин ответа на СЛР, проводимую в полном объеме, за редким исключением приводит к смерти. Наилучшие результаты встречаются в случаях немедленной эффективной кардиоверсии. Пролонгированная реанимация с хорошим неврологическим результатом возможна при обеспечении гипотермии и глубокой фармакологической депрессии центральной нервной системы (к примеру, барбитуратами).
Методы определения нежизнеспособности головного мозга:
1) ангиография сосудов головного мозга (отсутствие кровотока);
2) ЭЭГ (прямая линия не менее 24 ч);
3) компьютерная томография.
Критерии прекращения СЛР:
1) если в течение 30 мин все правильно выполняемые реанимационные мероприятия не приносят эффекта – не появляется самостоятельное дыхание, не восстанавливается кровообращение, зрачки остаются расширенными и не реагируют на свет;
2) если в течение 30 мин наблюдаются повторные остановки сердца, не поддающиеся терапии, и в то же время не наблюдается других признаков успешной реанимации;
3) если в процессе реанимации было обнаружено, что данному больному она была вообще не показана;
4) если в течение 45–60 мин, несмотря на частичное восстановление дыхания, у пострадавшего отсутствует пульс и нет никаких признаков восстановления функции мозга.
Источник
Источник
Источник
Источник
Источник: akelafoxyra.livejournal.com
Уже более 40 лет для проведения СЛР используют реанимационный алфавит Сафара. В этом комплексе выдержана последовательность действий реаниматолога, по их английскому названию обозначается соответствующими буквами.
A – Airway – обеспечение проходимости дыхательных путей.
B – Breathing – искусственная вентиляция легких (ИВЛ) доступным способом, например при дыхании «рот в рот».
C – Circulation – обеспечение гемоциркуляции – непрямой массаж сердца.
D – Drugs – введение лекарственных средств.
E – Electrocardiography – регистрация ЭКГ.
F – Fibrilation – проведение при необходимости электрической дефибрилляции (кардиоверсия).
G – Gauging – оценка первичных результатов.
H – Hypothermy – охлаждение головы.
I – Intensive care – проведение интенсивной терапии постреанимационных синдромов.
A – Airway – обеспечение проходимости дыхательных путей
Больного укладывают горизонтально на спину.
Голову максимально запрокидывают, для этого врач подкладывает одну руку под шею, другую помещает на лоб больного; делается пробный вдох «ото рта ко рту».
Если больной со сниженным мышечным тонусом лежит на спине, у него может западать язык, как бы тампонируя глотку. Одновременно опускается надгортанник, еще более перекрывающий дыхательные пути. Появляются: звучное дыхание, затем нарушения дыхательного ритма вплоть до полной его остановки. Такие явления особенно быстро развиваются у больных, находящихся без сознания.
Чтобы предупредить и устранить западение языка, следует вывести вперед нижнюю челюсть и одновременно произвести переразгибание в затылочно-шейном сочленении. Для этого давлением больших пальцев на подбородок сдвигают нижнюю челюсть больного вниз, а затем пальцами, помещенными на углах челюсти, выдвигают ее вперед, дополняя этот прием переразгибанием головы кзади (тройной прием Сафара). При правильном и своевременном проведении этих манипуляций проходимость дыхательных путей на уровне глотки быстро восстанавливается. Причиной обтурации воздухоносных путей могут быть инородные тела (сгустки крови, слизь, зубные протезы и т. д.). Их быстро убирают любыми подручными материалами (салфетка, носовой платок). Голова больного при этом должна быть повернута в сторону из-за опасности аспирации. Восстановление проходимости верхних дыхательных путей облегчается при использовании различных воздуховодов. Наиболее целесообразно применение S-образного воздуховода. Для его введения рот больного раскрывают перекрещенными II и I пальцами, а трубку продвигают к корню языка так, чтобы ее отверстие «скользило» по нёбу. Необходимо следить, чтобы воздуховод не сместился во время транспортировки. Если все описанные процедуры не эффективны, то можно предполагать наличие обтурации воздухоносных путей в ниже лежащих отделах. В этих случаях требуется прямая ларингоскопия и активная аспирация патологического секрета, за которой следует интубация трахеи в течение 10–15 с. Целесообразно проводить коникотомию и трахеостомию.
B – Breathing – искусственная вентиляция легких (ИВЛ) доступным способом
Наиболее простым и эффективным методом искусственного дыхания во время реанимации считается метод «рот в рот», когда в легкие пострадавшего под давлением вдувается выдыхаемый воздух реаниматолога. Запрокинув голову пострадавшего, одной рукой зажимают ему ноздри, другую руку подкладывают под шею, делают глубокий вдох, плотно прижимая свои губы к губам пострадавшего (у детей к губам и к носу одновременно) и вдувают воздух в легкие пострадавшего, наблюдая за подъемом грудной клетки во время вдоха. Как только грудная клетка приподнялась, нагнетание воздуха прекращают, отодвигают свое лицо в сторону, снова делают глубокий вдох, а у больного в это время происходит пассивный выдох.
После 2–3 раздуваний легких определяют наличие пульса на сонной артерии, если он не определяется, то переходят к искусственному восстановлению кровообращения. Используют ИВЛ ручным способом с помощью саморасправляющего мешка типа Амбу. При применении ИВЛ аппаратом частота дыханий составляет 12–15 в мин, объем вдоха – 0,5–1,0 л. В условиях стационара производится интубация трахеи и перевод больного на аппарат искусственной вентиляции.
C–Circulation – обеспечение гемоциркуляции – непрямой массаж сердца
Закрытый массаж сердца является наиболее простым и оперативным способом экстренного искусственного поддержания кровообращения. К закрытому массажу сердца следует приступать немедленно, как только поставлен диагноз острой остановки кровообращения, без выяснения ее причин и механизмов. В случаях неэффективности сердечных сокращений не следует ждать полной остановки сердца или же самостоятельного восстановления адекватной сердечной деятельности.
Основные правила проведения закрытого массажа сердца.
1. Больной должен находиться в горизонтальном положении на твердой основе (пол или низкая кушетка) для предупреждения возможности смещения его тела под усилением рук массирующего.
2. Зона приложения силы рук реанимирующего располагается на нижней трети грудины, строго по средней линии; реанимирующий может находиться с любой стороны больного.
3. Для проведения массажа кладут одну ладонь на другую и производят давление на грудину в зоне, расположенной на 3–4 поперечных пальца выше места прикрепления к грудине мечевидного отростка; выпрямленные в локтевых суставах руки массирующего располагаются так, чтобы давление производило только запястье.
4. Компрессия грудной клетки пострадавшего производится за счет тяжести туловища врача. Смещение грудины по направлению к позвоночнику (т. е. глубина прогиба грудной клетки) должно составлять 4–6 см.
5. Продолжительность одной компрессии грудной клетки – 0,5 с, интервал между отдельными компрессиями – 0,5–1 с. Темп массажа – 60 массажных движений в минуту. В интервалах руки с грудины не снимают, пальцы остаются приподнятыми, руки полностью выпрямлены в локтевых суставах.
При проведении реанимационных мероприятий одним человеком после двух быстрых нагнетений воздуха в легкие больного производится 15 компрессий грудной клетки, т. е. соотношение «вентиляция: массаж» равняется 2: 15. Если в реанимации участвует 2 лица, то это соотношение составляет 1: 5, т. е. на одно вдувание приходится 5 сдавлений грудной клетки.
Обязательным условием проведения массажа сердца является постоянный контроль его эффективности. Критериями эффективности массажа следует считать следующие.
1. Изменение цвета кожи: она становится менее бледной, серой, цианотичной.
2. Сужение зрачков, если они были расширены, с появлением реакции на свет.
3. Появление пульсового толчка на сонной и бедренной артериях, а иногда и на лучевой артерии.
4. Определение артериального давления на уровне 60–70 мм рт. ст. при измерении на плече.
5. Иногда появление самостоятельных дыхательных движений.
При наличии признаков восстановления кровообращения, но при отсутствии тенденции к сохранению самостоятельной сердечной деятельности массаж сердца проводят либо до достижения необходимого эффекта (восстановление эффективного кровотока), либо до стойкого исчезновения признаков жизни с развитием симптомов мозговой смерти. При отсутствии же признаков восстановления даже редуцированного кровотока, несмотря на массаж сердца в течение 25–30 мин, больного следует признать умирающим и реанимационные мероприятия можно прекратить.
D – Drugs – введение лекарственных средств
При остром прекращении кровообращения должно начинаться в предельно ранние сроки введение средств, стимулирующих сердечную деятельность, при необходимости повторяться в ходе реанимационных мероприятий. После начала массажа сердца следует как можно быстрее ввести 0,5–1 мл адреналина (внутривенно или внутритрахеально). Повторные его введения возможны через 2–5 мин (суммарно до 5–6 мл). При асистолии адреналин тонизирует миокард и помогает «запустить» сердце, при фибрилляции желудочков способствует переходу мелковолновой фибрилляции и в крупноволновую, что значительно облегчает дефибрилляцию. Адреналин облегчает коронарный кровоток и повышает сократимость сердечной мышцы.
Вместо адреналина можно применять изодрин, который по эффективности воздействия на миокард в 3 раза превосходит адреналин. Первоначальная доза 1–2 мл струйно внутривенно, а следующие 1–2 мл в 250 мл 5 %-ного раствора глюкозы. В условиях нарушенного кровообращения прогрессивно нарастает метаболический ацидоз, поэтому сразу же после инфузии адреналина внутривенно вводят 4–5 %-ный раствор натрия гидрокарбоната из расчета 3 мл/кг массы тела больного. В процессе умирания значительно возрастает тонус парасимпатической нервной системы, истощается головной мозг, поэтому используют М-холинолитики. При асистолии и брадикардии вводят атропин внутривенно в 0,1 %-ном растворе – 0,5–1 мл, до максимальной дозы 3–4 мл. Для повышения тонуса миокарда и снижения влияния гиперкалиемии рекомендуется внутривенное введение 5 мл 10 %-ного раствора кальция хлорида. Адреналин, атропин и кальция хлорид могут вводиться вместе в одном шприце.
При выраженной тахикардии и особенно при развитии фибрилляции показано применение лидокаина в дозе 60–80 мг, но так как он короткого действия, то проводят его инфузию со скоростью 2 мг/мин. Также показано применять глюкокортикоиды, которые, повышая чувствительность адренореактивных структур миокарда к катехоламинам и нормализуя проницаемость клеточных мембран, способствуют восстановлению адекватной сердечной деятельности.
E – Electrocardiography – регистрация ЭКГ
С помощью ЭКГ-исследования определяется характер нарушения сердечной деятельности. Чаще всего это могут быть асистолия – полное прекращение сердечных сокращений, фибрилляция – беспорядочное некоординированное сокращение волокон миокарда с частотой 400–500 уд/мин, при котором практически прекращается сердечный выброс. Вначале отмечается крупноволновая фибрилляция, которая в течение 1–2 мин переходит в мелковолновую с последующей асистолией. Наличие любого ритма на ЭКГ лучше полного отсутствия электрической активности миокарда. Следовательно, ключевой задачей СЛР является стимуляция электрической активности миокарда и в последующем ее модификация в эффективный (наличие пульса) ритм.
Наличие асистолии служит маркером тяжелого нарушения перфузии миокарда и служит плохим прогностическим признаком для восстановления сердечного ритма. Однако важно дифференцировать низкоамплитудную микроволновую фибрилляцию желудочков и асистолию, что лучше всего можно сделать во 2–3 стандартном отведении ЭКГ. Адреналин (1 мг внутривенно) и атропин (1 мг с увеличением дозы до 2–4 мг) наиболее эффективны в восстановлении электрической активности. В рефрактерных случаях эффективна коррекция уровня калия и кальция.
У больных с отсутствием пульса должна быть выполнена немедленная электроимпульсная терапия «вслепую» (до распознавания по ЭКГ причины остановки кровообращения), так как ФЖ является наиболее частой причиной внезапной смерти, и успех дефибрилляции во многом определяется временем ее выполнения. Следует отметить, что «слепая» дефибрилляция не принесет вреда больным с асистолией и брадикардией и обычно эффективна у больных с тахикардией и ФЖ. Важно помнить, что правило «слепой» кардиоверсии не приемлемо у детей, так как у них гораздо чаще, чем ФЖ, встречается остановка дыхания как причина терминального состояния. Успех дефибрилляции зависит от амплитуды ФЖ, которая в свою очередь имеет обратную коррелляцию с длительностью эпизода ФЖ. Если две начальные попытки кардиоверсии неэффективны, в этом случае необходимо ввести адреналин для увеличения амплитуды волн фибрилляции и увеличения сосудистого тонуса (в случаях восстановления сердечного ритма он позволяет увеличивать перфузию сердца, головного мозга). С другой стороны, необходимо применять оптимальные дозы адреналина, чтобы не увеличивать запросы кислорода миокардом.
F – Fibrilation – проведение при необходимости электрической дефибрилляции (кардиоверсия)
Фибрилляция сердца может быть ликвидирована применением электрической дефибрилляции. Необходимо плотно прикладывать электроды к грудной клетке (в переднелатеральной позиции один электрод располагается в области верхушки сердца, второй в подключичной области справа от грудины), что увеличивает силу разряда и, соответственно, эффективность дефибрилляции. У ряда больных более эффективна переднезадняя (верхушка сердца – межлопаточное пространство) позиция электродов. Нельзя накладывать электроды поверх накладок ЭКГ-монитора.
Следует учесть, что электрическая дефибрилляция эффективна только при регистрации на ЭКГ крупноволновых осцилляций с амплитудой от 0,5 до 1 мВ и более. Такого рода фибрилляции миокарда говорят о сохранности его энергетических ресурсов и о возможности восстановления адекватной сердечной деятельности. Если же осцилляции низкие, аритмические и полиморфные, что наблюдается при тяжелой гипоксии миокарда, то возможность восстановления сердечной деятельности после дефибрилляции минимальна. В этом случае с помощью массажа сердца, ИВЛ, внутривенного введения адреналина, атропина, хлористого кальция необходимо добиться перевода фибрилляции в крупноволновую и лишь после этого провести дефибрилляцию. Первая попытка дефибрилляции проводится разрядом в 200 Дж, при последующих попытках заряд увеличивается до 360 Дж. Электроды должны быть увлажнены и плотно прижаты к поверхности грудной клетки. К наиболее часто встречающимся ошибкам при дефибрилляции, обусловливающим неэффективность последней, относятся следующие.
1. Длительные перерывы в массаже сердца либо полное отсутствие реанимационных мероприятий во время подготовки дефибриллятора к разряду.
2. Неплотное прижатие или недостаточное увлажнение электродов.
3. Нанесение разряда на фоне низковолновой фибрилляции без проведения мероприятий, повышающих энергоресурсы миокарда.
4. Нанесение разряда низкого либо чрезмерно высокого напряжения.
Следует отметить, что электрическая дефибрилляция сердца является эффективным методом коррекции таких нарушений сердечного ритма, как пароксизмальная желудочковая тахикардия, трепетания предсердия, узловые и наджелудочковые тахикардии, мерцательные аритмии. Показанием для электрической дефибрилляции, на догоспитальном этапе, чаще всего является пароксизмальная желудочковая тахикардия. Особенностью проведения дефибрилляций в этих условиях является наличие сознания у больного и необходимость устранения реакции на боль при нанесении электрического разряда.
G – Gauging – оценка первичных результатов
Первичная оценка результатов проводится не только для констатирования состояния системы кровообращения и дыхания, но и для того, чтобы наметить тактику дальнейших лечебных мероприятий. По завершении реанимационного процесса, при котором появилось восстановление сердечной деятельности, реаниматолог должен совершить ряд заключительных действий:
1) оценить состояние дыхательных путей (симметричность дыхания, при продолжении принудительного дыхания адекватность вентиляции);
2) проверить пульсацию на центральных и периферических артериях;
3) оценить окраску кожных покровов;
4) определить уровень артериального давления;
5) измерить объем циркулирующей крови (измерить ЦВД, оценить состояние шейных вен);
6) проверить правильность стояния катетеров в центральных венах;
7) в случае устранения фибрилляции сердца, явившегося причиной внезапной смерти, убедиться в продолжении инфузии какого-либо антифибриллярного средства;
8) провести коррекцию терапии, если она проводилась пациенту до эпизода внезапной смерти.
H – Hypothermy – охлаждение головы
При переохлаждении критическое время остановки кровообращения может значительно увеличиться. Для предотвращения развития постгипоксической энцефалопатии следует принимать меры, направленные на снижение интенсивности обменных процессов в мозге, а также препараты антигипоксического и антиоксидантного действия.
Основные мероприятия
1. Краниоцеребральная гипотермия – обкладывание головы и шеи пакетами со льдом, снегом, холодной водой.
2. Парентеральное введение антигипоксантов (оксибутират натрия, мафусол, небольшие дозы седативных препаратов), а также улучшение реологических свойств крови (реополиглюкин, гемодез, гепарин, трентал).
3. Введение антагонистов кальция (нимотон, лидофлазин и др.).
4. Введение антиоксидантов (мафусол, унитиол, витамин С, каталаза и др.).
I – Intensive care – проведение интенсивной терапии постреанимационных синдромов
Хотя быстрый положительный ответ на СЛР улучшает шансы на благоприятный прогноз у пациентов, возможно развитие в последующем сепсиса, острой легочной недостаточности и пневмонии, что, естественно, ухудшает прогноз. Не характерна длительная выживаемость больных с предшествующими заболеваниями жизненно важных органов после СЛР, так как в этот период происходит углубление их поражений, а также повреждаются нервные центры, обеспечивающие автономный контроль и поддержание защитных рефлексов. Также при использовании интенсивной компрессии грудной клетки отмечаются разрывы печени, аорты, пневмоторакс, переломы ребер и грудины. Частыми осложнениями являются аспирационный пневмонит, судороги (за счет ишемии головного мозга) и лидокаиновая интоксикация. У ряда больных развиваются кровотечения из стрессовых язв желудка и двенадцатиперстной кишки. После СЛР отмечается значительное повышение уровня печеночных (и (или) скелетных мышц) ферментов, хотя развитие некрозов печени и недостаточности ее функции встречаются редко. При высокоэнергетических режимах дефибрилляции отмечается значительное повышения уровня креатинфосфокиназы, но повышение МВ-фракции имеется только при повторных разрядах высокой энергии.
1. Коррекция КОС и водно-электролитного равновесия. Часто после СЛР развивается метаболический алкалоз, гипокалиемия, гипохлоремия и другие электролитные расстройства. Отмечается сдвиг рН в кислую или щелочную среду. Ключом к коррекции рН является адекватная вентиляция. Применение бикарбоната должно осуществляться под контролем газового состава крови. Как правило, не существует необходимости во введении НСО3 при быстром восстановлении кровообращения и дыхания. При функционирующем сердце уровень рН ~ 7,15 адекватен для работы сердечнососудистой системы. Обычно рекомендуемая доза бикарбоната (1 мг/кг) может вызвать побочные эффекты, включающие:
1) аритмогенный алкалоз;
2) увеличенная продукция CO2;
3) гиперосмолярность;
4) гипокалиемия;
5) парадоксальный внутриклеточный ацидоз центральной нервной системы;
6) сдвиг влево кривой диссоциации гемоглобина, ограничивающий тканевое снабжение О2.
Поэтому назначение данного препарата должно быть строго по показаниям. Для устранения гипокалиемии проводят внутривенную инфузию хлористого калия в дозе 2 ммоль/кг в сутки.
2. Нормализация системы антиоксидантной защиты. В интенсивную терапию включают комплекс антиоксидантных препаратов разнонаправленного действия – мафусол, унитиол, витамин С, мультибионт, токоферол, пробукол и др.
3. Применение антиоксидантов способствует уменьшению интенсивности обменных процессов и, следовательно, снижению потребности в кислороде и энергии, а также максимальному использованию того уменьшенного количества кислорода, которое имеется при гипоксии. Это достигается путем применения препаратов нейровегетативной защиты и антигипоксантов (седуксен, дроперидол, ганглиоблокаторы, мексамин, оксибутират натрия, цитохром, гутимин и др.).
4. Увеличение энергетических ресурсов обеспечивается путем внутривенного введения концентрированных растворов глюкозы с инсулином и основными коферментами, участвующими в утилизации энергии (витамин В6, кокарбоксилаза, АТФ, рибоксин и др.).
5. Стимуляция синтеза белка и нуклеиновых кислот – субстратов, абсолютно необходимых для нормальной жизнедеятельности клеток, синтеза ферментов, иммуноглобулинов и другого, осуществляется применением анаболических гормонов (ретаболил, нераболил, инсулин, ретинол), фолиевой кислоты, а также введением растворов аминокислот.
6. Активация аэробного метаболизма достигается путем введения достаточного количества субстратов окисления (глюкоза), а также применением гиперболической оксигенации (ГБО) – этот метод обеспечивает поступление необходимого количества кислорода даже в условиях резких нарушений его доставки.
7. Улучшение окислительно-восстановительных процессов (янтарная кислота, рибоксин, токоферол и др.).
8. Активная дезинтоксикационная терапия способствует нормализации обменных процессов. Для этого применяют различные методы инфузионной терапии (желатиноль, альбумин, плазма), форсированный диурез и др. В тяжелых случаях используют экстракорпоральные методы детоксикации (гемосорбция, гемодиализ, плазмаферез).
9. Ликвидация нарушений процессов микроциркуляции. Для этого проводят гепаринотерапию.
Источник: studfile.net
Показания к СЛР
Как уже было сказано выше, тройной прием Сафара — это часть реанимационных мероприятий. Показаниями для их проведения считается отсутствие сознания, дыхания и сердцебиения, а также пульса на крупных сосудах (сонной, плечевой или паховой артерии).
Медицинский работник или человек, не имеющий специализированного образования, должен в первую очередь проверить сознание. Для этого можно ущипнуть человека, шлепнуть его по щеке или надавить на мочку уха. Если на болевой раздражитель реакции нет, то следом реаниматор наклоняется надо ртом пострадавшего, чтобы проверить дыхание, и одновременно ищет пульс. На диагностические процедуры отводиться от тридцати секунд до двух минут.
Проблемы при проведении ИВЛ
Тройной прием Сафара подразумевает запрокидывание головы, выдвижение нижней челюсти и приоткрывание рта человека. Но в связи с этим появляется несколько вполне разумных вопросов:
1. Как можно одновременно удерживать пострадавшего в таком, мягко говоря, неудобном для реаниматолога положении и ухитриться плотно прижаться губами к его рту и сделать вдох. Конечно, если спасателей двое, то задача упрощается: один держит, а второй вдыхает, но такая роскошь бывает редко.
2. Вторая проблема затрагивает только медицинских работников и студентов-медиков. Она состоит в отработке навыков реанимации, в том числе и приема Сафара. На каких тренажерах или фантомах это можно отработать? Как правило, практикующие врачи получают необходимые навыки в полевых условиях, что может стоить людям жизни.
Это далеко не все вопросы, а только пара самых животрепещущих. Система подготовки спасателей несовершенна, а гражданское население в большинстве своем вообще не владеет навыками первой помощи, в отличие от населения в прогрессивных странах. И с годами статистика не улучшается.
Историческая справка
Тройной прием Сафара, как выяснилось еще в конце прошлого века, может не только помогать, но и калечить человека. Консилиум хирургов после изучения протоколов реанимационных мероприятий был крайне удивлен некоторыми обновлениями. Например, они считали, что выдвигать нижнюю челюсть вперед нецелесообразно, так как это может привести к повреждению спинного мозга.
Когда спасатель в своем рвении добраться до дыхательных путей резко выдвигает нижнюю челюсть, то он имеет все шансы вместе с ней выдернуть из позвоночника и два шейных позвонка. Это приведет к полному параличу тела человека, а затем и его смерти от остановки дыхания. Если же спасатель будет надавливать на лоб пострадавшего и плавно изгибать шею, то позвоночник выгнется дугой и спинной мозг останется целым. Это было в 1985 году.
И только двадцать лет спустя Европейский совет по реанимации принял решение о том, что выдвижение челюсти (третий этап приема Сафара) является более опасным, чем запрокидывание.
Искусственная вентиляция «изо рта в рот»
Как выясняется, для спасения жизни совсем необязательно полностью выполнять тройной прием Сафара. Алгоритм первой помощи выглядит так:
1. Проверить пульс, дыхание и сознание, убедиться, что человек не спит, а действительно нуждается в помощи.
2. Нужно положить пострадавшего на твердую поверхность и стать рядом с ним на колени так, чтобы находиться сбоку от его лица.
3. Правой рукой следует обхватить подбородок и разжать губы.
4. Левой рукой зажать нос. Это обязательное действие.
5. Плавно запрокинуть голову человека и удерживать ее в таком положении в течение вдоха. Неправильное запрокидывание головы — самая частая ошибка спасателей.
6. Нужно плотно прижаться своими губами к губам пострадавшего и сделать выдох.
7. Повторить вдох снова, а затем сделать тридцать надавливаний на грудную клетку, вжимая грудины на 2/3 глубины тела.
Затем повторять 6-й и 7-й пункты до тех пор, пока пострадавший не сделает рефлекторый вдох, либо до тех пор, пока не приедет бригада скорой помощи.
Защитная маска при ИВЛ
Перед тем как использовать на практике тройной прием Сафара, техника проведения ИВЛ должна быть хорошо отработана на муляжах и фантомах. Кроме того, следует убедиться в наличии средств индивидуальной защиты, которые смогут уберечь спасателей от контакта с жидкостями из тела больного (слюна, рвота, кровь).
Маску для ИВЛ нужно взять в правую руку и зажать между большим и указательным пальцами так, чтобы ладонь осталась свободной. Не отпуская маску, правую ладонь положить на подбородок пострадавшего и, придерживая маску на его лице второй рукой, запрокинуть человеку голову. Зафиксировав положение, спасатель наклоняется и вдыхает воздух через защитный клапан.
Если защитной маски нет, то необходимо проводить закрытый массаж сердца без вдыхания воздуха. Это называется «безвентиляционная реанимация». Запаса кислорода в крови хватит для поддержания жизнедеятельности мозга, пока не приедет скорая помощь.
Навыки СЛР
Выполнение тройного приема Сафара и другие этапы сердечно-легочной реанимации требуют от спасателя определенной сноровки. С разбега не получится выполнить все так, как нужно. При идеальных условиях у двух спасателей человек должен прийти в себя уже через три минуты после начала реанимации при условии, что у него нет никаких внешних и внутренних повреждений.
Для того чтобы достичь такого результата, нужно много тренироваться на фантомах и манекенах. К сожалению, в современной отечественной медицинской школе проведение тройного приема Сафара и СЛР занимает всего шесть часов учебного времени. Для сравнения: в Америке парамедики отрабатывают приемы реанимации более трехсот часов. Это сказывается на их подготовке в лучшую сторону.
Источник: www.syl.ru
Реанимация (лат. reanimatio — оживление) — возвращение человека к жизни (при внезапно наступившем терминальном состоянии) благодаря применению комплекса специальных мероприятий по восстановлению дыхания и кровообращения.
Реанимация должна быть проведена незамедлительно в течение 3—5 мин после момента остановки дыхания и прекращения кровообращения, т.е. наступления состояния клинической смерти. Еще раз следует подчеркнуть, что это состояние обратимо.
Основной целью реанимации является восстановление функций сердечной и дыхательной систем, а также функции головного мозга, без чего реанимационные мероприятия не могут считаться успешными и достаточными.
В середине прошлого века был разработан реанимационный алфавит Сафара, которыйуспешно применяется медиками большинства стран мира.
Профессор Питер Сафар является основателем и президентом Всемирной ассоциации экстренной медицины и медицины массовых поражений, одним из основоположников реаниматологии. Реанимационный алфавит Сафара включает первые девять букв английского алфавита (А, В, С, D, E, F, G, Н, I), каждая из которых является начальной буквой английского слова, обозначающего определенный этап в комплексе последовательных действий реаниматолога.
Реанимационный алфавит Сафара: A (Airway) — обеспечение свободной проходимости дыхательных путей; В (Breathing) — дыхание (обеспечение искусственной вентиляции легких); С (Circulation) — циркуляция (искусственное обеспечение циркуляции крови).
Последующие этапы сердечно-легочной реанимации могут быть осуществлены врачами в лечебных учреждениях.
После того как пострадавший уложен на спину, на ровную и жесткую поверхность (земля, доски и др.), устранены (расстегнуты, разрезаны) все стесняющие грудную клетку и дыхание части одежды, проводят комплекс реанимационных мероприятий ABC.
• А — Airway — обеспечение проходимости верхних дыхательных путей пострадавшего. Это достигается в результате: 1) запрокидывания его головы назад; 2) выдвижения нижней челюсти вперед; 3) открывания, осмотра и очищения полости рта. Эти действия, выполняемые последовательно, составляют «тройной прием Сафара». Если в полости рта или глотки имеются кровь, слизь, рвотные массы, инородные тела, зубные протезы, их необходимо срочно удалить. Для этого голову пострадавшего осторожно поворачивают в сторону и очищают полость рта пальцами, марлевым тампоном, салфеткой, носовым платком (рис. 11).
• В — Breathing — проведение искусственного дыхания наиболее простым, но, тем не менее, достаточно эффективным методом «рот в рот»: спасатель производит активный выдох в полость рта пострадавшего, заполняя своим выдыхаемым воздухом его дыхательные пути и легкие. Содержащиеся в этом воздухе 16— 17 % кислорода обеспечивают газообмен, необходимый для поддержания жизни. 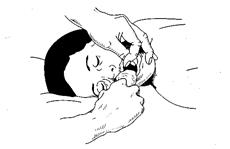
Рис. 11. Очищение полости рта
 |
Рис. 12. Искусственное дыхание методом «рот в рот»:
а – пассивный вдох пострадавшего; б – выдох
Выдох спасателя в дыхательные пути пострадавшего должен быть достаточно быстрым и резким, длительностью 1,5 — 2 с, с тем, чтобы продолжительность выдоха у пострадавшего была в 2 раза больше продолжительности вдоха. Как только грудная клетка пострадавшего приподнялась, вдувание воздуха прекращают, спасатель снова делает глубокий вдох, а у пострадавшего в это время происходит пассивный выдох и давление в дыхательных путях возвращается к атмосферному. После 2 — 3 глубоких вдуваний воздуха в легкие пострадавшего необходимо проверить признаки циркуляции крови. Для этого определяют пульс на сонной артерии (рис. 13), проекция которой в области шеи соответствует линии, соединяющей мочку ушной раковины с верхним концом грудины. Прощупывание пульса эффективнее производить не кончиками пальцев, а плашмя сразу несколькими пальцами.
При наличии пульса необходимо продолжать искусственное дыхание с частотой 12 в 1 мин (одно вдувание каждые 5 с) до тех пор, пока пострадавший не начнет дышать самостоятельно или до прибытия врачебной бригады.

Рис. 13. Контроль пульса на сонной артерии
В тех случаях, когда у пострадавшего не удается открыть рот, проводят искусственное дыхание методом «рот в нос».
При повреждении лица (нет возможности проводить искусственное дыхание через рот или нос) ритмично сдавливают и расширяют грудную клетку путем складывания и прижимания рук пострадавшего к груди с последующим разведением их в стороны и вверх (рис.14). 
а б
Рис. 14. Искусственное дыхание по методу Сильвестра:
а — выдох; б — вдох
• С — Circulation — восстановление кровообращения (циркуляции крови) осуществляют с помощью наружного (непрямого, закрытого) массажа сердца.
Сердце расположено между грудиной и позвоночным столбом
в нижней части грудной клетки, поэтому массаж сердца производят, оказывая давление в области нижней трети грудины с такой силой, чтобы прогнуть ее по направлению к позвоночнику на 4 — 5 см.
При проведении массажа сердца спасатель становится сбоку от пострадавшего, а его руки должны находиться в стандартном положении: кисть одной руки ладонной поверхностью накладывают на нижнюю треть грудины пострадавшего (на два поперечных пальца выше мечевидного отростка и поперечно по отношению к продольной оси тела). Вторую кисть накладывают сверху на первую, однако расположена она вдоль продольной оси тела.
На грудину надавливают прямыми руками (руки не сгибают в локтевых суставах и не отрывают от грудины пострадавшего), при этом используют не только силу рук, но и тяжесть всего тела спасателя. Для предупреждения переломов ребер надавливание нужно производить только на грудину. Частота надавливаний на грудную клетку должна быть не менее 60 в 1 мин, оптимальной считается частота 80—100 надавливаний в 1 мин.
Через каждые 1 — 2 мин у пострадавшего проверяют пульс на сонной артерии. При появлении пульса массаж сердца прекращают, однако продолжают проводить искусственное дыхание до появления устойчивого самостоятельного дыхания.
Если у пострадавшего восстановились самостоятельное дыхание и кровообращение, реакция зрачков на свет, а затем и сознание, то решение о прекращении реанимации будет вполне закономерным. Однако последующая доставка пострадавшего, наблюдение за ним и лечение в медицинском учреждении являются обязательными для окончательного благополучного исхода.
В других случаях, если в течение 40 — 45 мин при непрерывном проведении реанимационных мероприятий не удается восстановить самостоятельные дыхание и кровообращение, а зрачки остаются расширенными и не реагируют на свет, можно констатировать биологическую смерть и прекратить проведение реанимации.
Источник: helpiks.org
Внезапная остановка сердца на улице: что делать до приезда скорой?
 Реанимационные мероприятия проводят после констатации состояния клинической смерти, основные признаки которой: отсутствующее дыхание и сердцебиение, бессознательное состояние, расширение зрачков, отсутствие реакции на внешние раздражители. Для достоверного определения тяжести обстановки необходимо определить такие показатели пострадавшего:
Реанимационные мероприятия проводят после констатации состояния клинической смерти, основные признаки которой: отсутствующее дыхание и сердцебиение, бессознательное состояние, расширение зрачков, отсутствие реакции на внешние раздражители. Для достоверного определения тяжести обстановки необходимо определить такие показатели пострадавшего:
- проверить пульс на сонных артериях шеи под челюстным углом — при снижении давления менее 60-50 мм рт. ст. пульс на лучевой артерии внутренней поверхности кисти не определяется;
- осмотреть грудную клетку, проверить наличие самостоятельных дыхательных движений;
- приблизиться к лицу пострадавшего для проверки дыхания, определения вдоха и выдоха (оценка движения воздуха);
- обратить внимание на цвет кожи — синюшность и резкая бледность появляется при прекращении дыхания;
- проверить сознание — отсутствие реакции на раздражители свидетельствует о коме.
Сердечно-легочную реанимацию по новым стандартам проводят лишь в двух случаях. Приступать к выполнению комплекса СЛР следует только после определения пульса и дыхания.
При отчетливом определении пульса на протяжении 10-15 сек и нарушенном атональном дыхании с эпизодами судорожных вздохов требуется искусственное дыхание. Для этого на протяжении минуты необходимо совершать 10-12 вдохов «рот в рот» или «рот в нос». Ожидая скорую помощь, нужно измерять пульс каждую минуту, при его отсутствии показана СЛР.
При несостоятельности самостоятельного дыхания и пульса показан комплекс реанимационных мероприятий строго по алгоритму.
Проверка сознания осуществляется по такому принципу:
- Громко обратитесь к пострадавшему. Спросите, что случилось, как он себя чувствует.
 Если ответа не последовало, задействуйте болевые раздражители. Ущипните за верхний край трапециевидной мышцы или надавите на основание носа.
Если ответа не последовало, задействуйте болевые раздражители. Ущипните за верхний край трапециевидной мышцы или надавите на основание носа.- Если реакция не последовала (речь, подергивания, попытки защититься рукой) – сознание отсутствует, можно переходить к следующему этапу.
Проверка дыхания:
- Запрокиньте голову назад (держа ее за затылок и подбородок) и отройте рот. Осмотрите его на предмет инородных тел. Если они там есть – удалите их.
- Наклонитесь к лицу и в течение 10 сек. проверяйте дыхание. Вы должны ощутить его щекой, услышать и увидеть движения грудной клетки. В норме достаточно определить 2-3 вдоха.
- Если дыхания нет или ощущается только 1 вдох (что можно считать его отсутствием), можно предполагать прекращение жизненно важной функции.
В подобном случае необходимо вызвать скорую помощь и начать выполнять реанимационные мероприятия при остановке сердца и дыхания.
Этапы сердечно-легочной реанимации по новым стандартам
Крайне важно соблюдать правильный порядок проведения реанимационных мероприятий. Согласно последним медицинским протоколам, для спасения пострадавшего необходимо придерживаться алгоритма «АВС»:
- А — обеспечить проходимость дыхательных путей для оксигенации, устранить перекрытие просвета глотки и трахеи;
- В — выполнить дыхание методом «рот в рот» или «рот в нос»;
- С — восстановить кровообращение методом непрямого массажа.
Техника и порядок проведения непрямого массажа сердца и искусственной вентиляции легких
- Важно соблюдать безопасность, перед началом СЛР необходимо уложить человека на жесткую, устойчивую и твердую поверхность или на пол.
- После этого наклонить голову набок, приоткрыть рот и убедиться, что просвет дыхательных путей не перекрыт. При обнаружении непроходимости — очистить дыхательные пути подручными средствами (платком или салфеткой).
- Для эффективного искусственного дыхания произвести прием Сафара — запрокинуть голову назад, выдвинуть челюсть вперед и кверху, приоткрыть рот одним движением.
- При признаках перелома позвоночника в области шеи только выдвинуть челюсть.
- Комплекс реанимации начинается с 30 компрессионных сжатий грудины, которые выполняет один человек ритмично без перерывов.
- Для этого необходимо поместить правую руку с упором ладони на нижнюю часть грудины по центру, поверх правой руки приложить левую и сплести пальцы.
 Для выполнения массажа сердца руки должны быть прямыми, не согнутыми в локтевых суставах.
Для выполнения массажа сердца руки должны быть прямыми, не согнутыми в локтевых суставах.- Выполняют 100-120 нажатий в минуту с ритмичной компрессией грудины на 5-6 см вглубь, до полного расширения грудной клетки после сжатия.
- После 30 компрессионных сжатий совершают 2 выдоха в полость рта или носа пострадавшего на протяжении 1 секунды.
- При проведении дыхания методом «рот в рот» необходимо сжать ноздри пальцами перед совершением выдоха.
- Во время двух выдохов следует смотреть на грудную клетку: расправление и поднятие свидетельствуют о правильном выполнении.
- Если грудная клетка не поднимается и не опускается, необходимо проверить, проходимы ли дыхательные пути, возможно понадобится повторить прием Сафара.
- При СЛР нужно обязательно проверять пульс каждые 2 минуты. Реанимируют без остановок до 30- 40 минут.
Критерии эффективности мероприятий
При своевременном начале помощи повышается шанс на спасение человека. Для этого важно четко соблюдать правила проведения сердечно-легочной реанимации. Об эффективном выполнении комплекса СЛР свидетельствует:
- появление пульса на сонных артериях — дабы убедиться, что пульс сохраняется, массаж сердца можно прекратить на 3-5 секунд;
- возвращение реакции зрачков на световой раздражитель — сужение свидетельствует об обогащении оксигенированной кровью головного мозга;
- появление самостоятельного дыхания с полноценным устойчивым вдохом и выдохом, без эпизодов судорожных вдохов с последующим прекращением (апноэ);
- исчезновение синюшности кожи лица, губ, кистей;
После восстановления сердцебиения и дыхания реанимационный комплекс прекращают выполнять, однако пострадавший должен находиться в поле зрения реаниматора до приезда врача
Частые ошибки в оказании помощи
Следует помнить, что неправильно оказанная доврачебная помощь нередко наносит больше вреда, чем ее отсутствие. Следующие ошибочные рекомендации и мифы часто встречаются в интернете (правило четырех «НЕ») :
- Не проверяйте дыхание с помощью зеркальца или перышка — вы тратите время на его поиск, вам может помешать влажность на улице, а при использовании перышка ветер может помешать достоверности результата. В такой ситуации вы ошибочно посчитаете мертвого человека живым.
 Не проверяйте зрачковый рефлекс – это нужно уметь делать правильно и никак не с помощью обычного фонарика. Если человек жив, слишком яркий свет при отдельных заболеваниях может повредить сетчатку. Наконец, существуют неврологические нарушения, при которых этот рефлекс не будет работать у особы с сохраненными витальными функциями.
Не проверяйте зрачковый рефлекс – это нужно уметь делать правильно и никак не с помощью обычного фонарика. Если человек жив, слишком яркий свет при отдельных заболеваниях может повредить сетчатку. Наконец, существуют неврологические нарушения, при которых этот рефлекс не будет работать у особы с сохраненными витальными функциями.- Не стоит делать прекардиальный удар. Для этого нужна соответствующая практика, к тому же такой способ не доказан с точки зрения эффективности, а в некоторых случаях может принести еще больший вред.
- Не делайте ИВЛ без защиты (без пленки-клапана) незнакомых людям – высокий риск передачи инфекции. Если во время проведения искусственной вентиляции грудная клетка не подымается, стоит предположить, что воздух проходит в желудок, или же дыхательные пути закупорены. В первом случае ограничьтесь НМС, во втором – очистите рот или примените прием Геймлиха.
Неотложная помощь медицинской бригады: какой алгоритм действий?
Для оказания неотложной помощи при внезапной остановке сердца на выезд приезжает специальная кардиологическая бригада, чья задача – проведение расширенных реанимационных мероприятий и немедленная доставка пациента в больницу. Она работает по протоколу, включающему такую последовательность действий:
- Проверка жизненных показателей и постановка диагноза. Для этого применяют более широкий арсенал оборудования, в том числе электрокардиограф. Необходимо исключить другие причины клинической смерти, такие как кровотечение или блокада.
 Возобновление проводимости верхних дыхательных путей. Для максимально эффективного обеспечения кислорода делают их интубацию.
Возобновление проводимости верхних дыхательных путей. Для максимально эффективного обеспечения кислорода делают их интубацию.- Реанимационные мероприятия проводят по тому же алгоритму, что указан выше, но для ИВЛ используют дыхательные маски, мешок Амбу или аппарат искусственной вентиляции.
- При наличии мерцательной тахикардии или фибрилляции желудочков на ЭКГ поднимают вопрос о применении дефибрилляции.
- Производят медикаментозную поддержку путем внутривенного или внутрисердечного введения таких препаратов как «Адреналин» (1 мл 0,1% в 19 мл раствора NaCl 0,9%) и «Кордарон» (при наличии аритмий, 300 мг в/в).
Выводы
Жизнь пациента с остановкой сердца во многом зависит от тех действий, которые будут предпринимать окружающие. Своевременно и качественно оказанная домедицинская помощь значительно повышает шансы на выживание и дальнейшее восстановление высшей нервной деятельности.
Принципы догоспитальной реанимации очень просты, их может сделать практически каждый человек. Врачебную помощь оказывают с использованием большего арсенала средств и препаратов.
Источник: cardiograf.com
