Заболевание, которое сопровождается холестериновыми отложениями на стенках кровеносных сосудов и артерий, называют атеросклерозом. В медицине выделяют несколько видов недуга, различающихся симптоматикой, локализацией, выбором диагностики и осложнениями. В зависимости от типа болезни врачи назначают лекарственные препараты, диеты и общую терапию.
Подход к классификации заболевания
Среди всех сердечно-сосудистых заболеваний самый распространенный — атеросклероз. Для него характерно отложение и увеличение на внутреннем слое сосудистой стенки атерогенного плазменного апопротеина-В, который богат ЛПНП. Со временем отложения преобразуются в соединительную ткань с образованием холестериновых бляшек. Они способны частично или полностью закупорить кровеносный сосуд, спровоцировать образование тромбов и стать причиной обильного внутреннего кровотечения.
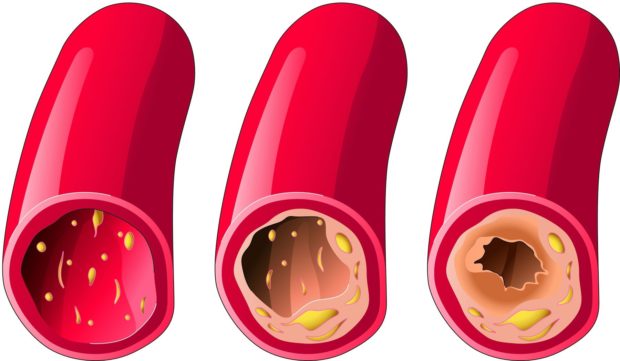
В зависимости от локализации холестериновых отложений различают следующие виды атеросклероза:
- Коронарный, при котором поражена аорта сердца и сосуды, его питающие;
- Церебральный, связанный с поражением кровеносных сосудов головного мозга;
- Облетирирующий, который обычно проявляется в сосудах нижних конечностей;
- Почечный;
- Пенильный, поражающий сосуды пениса;
- Брахиоцеофальный, возникающий при сужении сонной, позвоночной или подключичной артерии;
- Мезентериальный, проявляющийся в артериях кишечника.
Формы атеросклероза также различаются местом расположения. Выделяют:
- Атеросклероз аорты;
- Сердечный;
- Мозговой;
- Почечный;
- Кишечный;
- Нижних и верхних конечностей.
Самым распространенным видом атеросклероза является патология аорты.
Обычно она проявляется в брюшном отделе и сопровождается:
- Появлением в холестериновой бляшке мелкозернистого детрита, который образуется из-за распада липидов и белка, волокон эластина и коллагена, а также из-за кристаллизации жирных кислот;
- Обызвествлением.
- Выражается в появлении дефектов кожи и слизистых оболочек и появлении под ними нарывов.
Формы атеросклероза могут иметь двоякие изменения. При медленном сужении артерии и хронической недостаточности кровообращения начинаются ишемические процессы: склероз стромы, дистрофия и атрофия. В случае острой окклюзии и острой недостаточности кровотока происходят некротические изменения в виде кровоизлияний, гангрены или инфарктов. Проявляются они обычно при прогрессирующем атеросклерозе сосудов.

У заболевания нижних конечностей дополнительно разграничивают виды атеросклероза исходя из стадии развития. В российской медицине применяют классификацию доктора Покровского.
Она различает:
- Первые три стадии, которые сопровождаются болевыми ощущениями в ногах при прохождении 1000 м, свыше 200 м и от 25 до 200 м соответственно;
- На четвертой стадии боль возникает при прохождении небольших дистанций (до 25 м) и в состоянии покоя;
- На пятой стадии болевые ощущения постоянны, возникают нарушения кожного покрова (язвы) и омертвевшие участки ткани.
На пятой стадии заболевания лекарственная терапия уже не имеет эффективности, для спасения жизни пациента часто проводят ампутацию пораженной конечности.
Особенности классификации
Классификация атеросклероза проводится по нескольких показателям. Самая обширная — по месту локализации. Флебологи и хирурги разделяют заболевание на:
- Гемодинамическое — проявляется в активных расстройствах при АГ и иных сосудистых патологиях. Общее лечение заключается в назначении тромболитков, венотоников и антикоагулянтов;
- Метаболическое — возникает на фоне дисбаланса углеводного обмена, нарушения аутоиммунной системы и неправильного питания;
- Смешанное — сопровождается уменьшением кровотока и ухудшением обменных процессов.
При смешенной форме наблюдается резкое увеличение жирового метаболизма и повышение свертываемости крови, что провоцирует разрастание внутри полости сосуда холестериновых отложений. При критическом сужении диаметра артерии необходимо экстренное хирургическое вмешательство.
Доктор Мясников А.Л. создал классификацию по нескольким клинико-морфологическим формам. Первая из них — доклиническая. Для нее характерно отсутствие выраженных симптомов. Вторая — ишемическая — стадия сопровождается активным формированием липидных пятен, воспаление которых приводит к образованию рубцов и соединительной ткани. На физическом уровне это вызывает слабость, апатию, отечность.

Следующая стадия — тромбонекротическая. Она отличается формированием кровяных сгустков из липидных пятен и жировых отложений. Образующиеся тромбы и бляшки, эмболы приводят к закупорке сосудов. Результат этого процесса — остановка сердца, инсульт, инфаркт, нарушение работы внутренних органов. Последняя стадия — склеротическая. Сопровождается она образованием рубцов на пораженной стенке сосуда. Артерии утрачивают трофические функции, что приводит к фиброзу и склерозу.
Классификация клинических форм атеросклероза зависит и от очага расположения атеросклеротических патологий, возможных осложнений и предполагаемого исхода. Разделение атеросклероза на осложненных и неосложненный зависит от типа бляшки. Если наблюдается наличие кальцифицированных отложений с признаками некроза, тромбоза разной степени выраженности и изъявлениями в сопровождении клинических симптомов — то это атеросклероз с осложнениями. Неосложненный тип болезни сопровождается только образованием фиброзной бляшки.
Механизм развития болезни
Распространенный атеросклероз приводит к нарушению проницаемости тонкого слоя внутренней поверхности сосуда и скоплению гладкомышечных клеток и макрофагов. Они способны собирать и трансформировать в пенистые клетки обычные липиды. При повышении в них уровня холестерина и его эфиров начинается процесс распада клеток. Одновременно лизосомальные ферменты и липиды начинают проникать в межклеточное пространство, что вызывает фиброзную реакцию: ткань окружает липидную массу и провоцирует появление фиброзно-атероматозной бляшки.
По клинике разделяют 3 периода развития болезни сосудов:
- Доклинический;
- Латентный;
- Активный.
Для первого этапа характерны вазомоторные нарушения, с которыми организм может справиться своими силами. Диагностировать доклинический период можно только при помощи МРТ или КТ. На латентном этапе происходит отложение липидов на стенках сосудов, что ведет к образованию липидных пятен. Они и становятся причиной появления холестериновых бляшек. При исследовании биохимического анализа крови устанавливают превышение уровня жиров.
Лечение проходит при помощи лекарственной терапии и средств народной медицины. На активной стадии выявляют омертвевшие ткани и очаговый склероз. Сопровождается она инфарктом и развитием ишемии. Для избежания полной закупорки сосудов и развития гангрены или некроза назначают хирургическое лечение. Высокий уровень патологии внутренних органов вызывает сердечную недостаточность и интоксикацию, может привести к внезапной смерти.

Различают 2 группы патогенных факторов, способствующих развитию атеросклероза. К первой относят причины, влияющие на возникновение заболеваний сердечно-сосудистой системы:
- Патология печени и почек;
- Нарушение работы эндокринных желез.
Вторую группу составляют факторы, под воздействием которых в интиму сосудов проникают атерогенные липопротеиды:
- Утрата прочности эндотелием;
- Сокращение выделения холестерина из интимы;
- Уменьшение формирования тканеспецифичных гормонов, что влечет увеличение объема разрастающихся пролиферирующих клеток гладкой мускулатуры;
- Рост тромбоксана и эндотелина;
- Сокращение выработки простациклина.
Заболевание приводит к осложнениям двух типов. Хронические протекают медленнее и отличаются недостаточным насыщением питательными веществами и кислородом тканей. Острые осложнения проявляются в образовании тромбов, эмболов и спазмов сосудов.
Виды атеросклеротической болезни
Хроническая форма
Развитие патологии провоцирует нарушенный липидный обмен, а также избыток холестерина в крови, которые меняют структуру и функцию сосудистых стенок, ухудшают работу кровяных системы. Относят атеросклероз к хроническим болезням — так называют длительные заболевания, которые можно контролировать, но не излечить. Хроническую форму обычно используют для обозначения патологии, продолжающейся более 3 месяцев.
Сопровождается атеросклероз:
- Нарушением обменных процессов;
- Воспалительными процессами;
- Нарушением деятельность однослойного пласта клеток, имеющих мезенхимное происхождение, и покрывающих внутреннюю поверхность сосуда;
- Формированием бляшек на сосудистых стенках;
- Появлением гиалиноза, склерозирования, кальциноза артерий.

Результат этих процессов — потеря сосудом эластичности. Полость сосудов частично или полностью перекрывается бляшкой, что вызывает прогрессирующих стеноз и атеротроиботические процессы. Основные симптомы заболевания проявляются через много лет после его возникновения. Обычно симптоматику в зависимости от типа боли составляет:
- Повышенное артериальное давление, которое сопровождается патологией сосудов почек и аорты;
- Давящая боль в груди при физических и эмоциональных нагрузках;
- Нарушение сердечного ритма;
- Нарушение памяти, внимания, частые шумы в голове и головокружения;
- Внезапные боли в области голени, которые возникают при ходьбе;
- Слабость в мышцах верхних конечностей и пониженные показатели в них АД.
В зависимости от места возникновения болезни развиваются такие патологии, как:
- Артериальная гипертензия;
- Инфаркт миокарда;
- Порок сердца;
- Нарушение сердечного ритма;
- Инфаркт кишечника;
- Образование трофических язв;
- Гангрена;
- Ишемический инсульт;
- Сердечная недостаточность.
Виды хронического атеросклероза различаются не только локализацией, симптоматикой, диагностикой и прогнозами на жизнь, но и осложнениями, методами лечения и ограничениями.
Боковой атеросклероз
Относят эту форму атеросклероза к тяжелым заболеваниям нервной системы, при которой выборочно поражаются в головном или спинном мозге двигательные нейроны. Боковой амиотрофический склероз (БАС) прогрессирует медленно и заканчивается летальным исходом. Во время заболевания развивается патология спинномозговых нейронов. В боковых частях спинного мозга погибают двигательные клетки, что приводит к остановке передачи импульсов от мозговых нейронов к мышцам. Сопровождается процесс потерей подвижности конечностей.
Боковой атеросклероз включает 3 типа патологии:
- Наследственную;
- Классическую, которая наиболее распространена и вызывается вирусами;
- Гуам-гип. Отличается она медленным протеканием болезни.
По месту поражения подразделяют БАС на 4 формы:
- Шейно-грудную;
- Бульбарную;
- Пояснично-крестцовую;
- Церебральную.

Группа риска включает:
- Людей старше 45 лет;
- Людей, злоупотребляющих курением;
- Людей, работающих на вредных производствах;
- Людей с наследственной предрасположенностью.
Причиной возникновения болезни также является избыток холестерина в крови, нарушенные обменные процессы и нарушение работы эндокринной системы. Обычно болезнь поражает сначала конечности, затем — тело. Симптомы БАСа:
- Слабость в руках и ногах;
- Спазмы рук и языка;
- Трудности с глотанием;
- Нарушение моторики рук.
Со временем становится невозможно контролировать руки и ноги, и человек не может обслуживать себя без посторонней помощи. Последняя стадия отличается полной атрофией мускулатуры дыхательных путей, и пациента подключают к аппарату искусственной вентиляции легких.
При подозрении на БАС диагностику необходимо начинать с биохимического и молекулярно-генетического анализа крови. Затем проводят аппаратное лечение с использованием МРТ, биопсии мышечной ткани и ЭКГ.
Генерализованная форма болезни
Заболевание, при котором одновременно поражается несколько разных сосудов, называют атеросклерозом генерализированным. Что это такое — хронический недуг, связанный с нарушением липидного метаболизма и сопровождающийся опасным сужением просвета кровеносных сосудов.
К возникновению и прогрессированию генерализированного атеросклероза приводят следующие физические факторы:
- Возрастные изменения, начинающиеся после 40 лет;
- Пол (у мужчин болезнь проявляется раньше из-за меньшего уровня антиатеронных а-ЛП в крови);
- АГ;
- Лишний вес;
- Сахарный диабет;
- Гиподинамия;
- Психоэмоциональное состояние;
- Повышенное содержание холестерина в крови, а также атерогенных липопротеидов и триглицерида;
- Наследственность;
- Наличие вредных привычек;
- Употребление стероидных гормонов;
- Подагра.

К этиологическим факторам, вызывающим заболевание, относят:
- Долгое пребывание в некомфортном психологическом климате;
- Нарушенный обмен веществ;
- Болезни эндокринной системы;
- Повышенная вязкость крови;
- Нарушение функции щитовидной железы;
- У женщин — дефицит половых гормонов.
Генерализированный атеросклероз также возникает при употреблении в пищу большого количества жирной пищи. Результат неправильного питания — увеличение выработки липидов. Они начинают откладываться в жировой ткани и на внутренней поверхности сосудистых стенок. Развитие генерализованного атеросклероза обычно происходит в сосудах головного мозга, шеи, сердца и в периферийных артериях. Самое опасное последствие болезни — поражение коронарных сосудов и головного мозга.
При прогрессировании сужения брахиоцефальных артерий происходит снижение физической активности, резкое ухудшение памяти и умственных способностей. При закупорке сосуда холестериновой бляшкой более, чем наполовину повышается риск повреждения сосудистой стенки из-за повышенного кровяного давления. Это может привести к тяжелому мозговому кровоизлиянию, которое без экстренного хирургического вмешательства закончится смертью.
Опасен кардиосклероз возникновением аневризмы, связанной с расширением и выпячиванием стенки кровеносного сосуда. При ее разрыве наступает быстрая смерть.
Медики выделяют несколько разновидностей коронаросклероза:
- Атеросклеротический, который обусловлен наличием ИБС;
- Постинфарктный, который начинает развиваться в области некроза, появившейся после инфаркта;
- Постмиокардический, возникающий после воспалительных процессов в миокарде.
Генерализованный атеросклероз конечностей обычно поражает ноги и проявляется в постоянной мышечной слабости, ощущением холода даже в теплое время года. Первые опасные симптомы — перемежающаяся хромота, появление на коже трофических язв.
Диагностика и лечение
Диагностика генерализованного атеросклероза включает такие методы, как:
- Полный биохимический анализ крови;
- Анализ мочи на уровень глюкозы;
- УЗИ, МРТ, рентген-диагностика;
- Ангиография аорты;
- Фонокардиограмма.
Лечение генерализованного атеросклероза базируется на 2 основных методах. Первый — медикаментозная терапия, которую применяют в большинстве случаев. Второй — хирургическое вмешательство. Его назначают при угрозе жизни пациента. Основное назначение лекарственных препаратов состоит в понижении уровня холестерина в крови. Делят все медикаменты на несколько групп:
- Ионообменные смолы;
- Никотиновую кислоту;
- Статины;
- Бета-блокаторы;
- Антогонисты кальция;
- Нитропрепараты.

Одновременно могут назначаться лекарства для улучшения тонуса сосудов и обменных процессов. Дозировку и курс приема прописывает врач. Немедикаментозная или народная терапия рекомендуется как вспомогательная, и состоит из отваров, настоев, примочек и т.д.
Хирургические методы включают ангиопластику, стентирование и шунтирование. Вне зависимости от выбранного способа лечения больному назначают обязательную перемену образа жизни. Необходимо соблюдать постоянную диету, контролировать вес, исключить из окружения источники стресса, увеличить физическую активность и заняться лечением сторонних хронических болезней.
Выраженная форма ГА
Этот тип заболевания характерен для людей старшего возраста, и отличается тяжелой клинической картиной протекания. Он часто имеет симптомы инфаркта, ИБС, инсульта и др. Выраженный генерализированный атеросклероз диагностируется с высокой степенью точности благодаря яркой симптоматике.
Тактика ведения пациентов зависит от места патологии, имеющихся осложнений и характера течения заболевания. Профилактика и лечение патологии направлены на:
- Приведение в норму показателей липидов. Народные средства для этого применяются наравне с медикаментами;
- Коррекцию гемодинамических нарушений;
- Медикаментозное устранение осложнений ГА.
Липидный профиль включает следующие показатели:
- Общий холестерин, который поступает с пищей и вырабатывается клетками печени. Его нормальное значение — 3,2-5,5 ммоль/л;
- ЛПНП — норма 1,70-3,5 ммоль/л;
- ЛПВП — не ниже 0,9 ммоль/л;
- Триглицериды — норма 0,41-1,8 ммоль/л;
- Индекс атерогенности не менее 3,5.

К общим правилам терапии относят:
- Корректировку изменяемых причин возникновения болезни и их устранение;
- Предотвращение разрыва холестериновой бляшки, которое может привести к инфаркту;
- Удаление или растворение появившегося тромба;
- Своевременное проведение операции для устранения стеноза или окклюзии.
Медикаментозное лечение проводят больным с уплотненными стенками артерий, с высоким или очень высоким риском летального исхода от болезней сердца и сосудов. Одновременно с назначением лекарственных препаратов проводится постоянный контроль артериальной гипертонии, гипергликемии и возникновения новых факторов риска ССЗ.
Немедикаментозная терапия при выраженном АГ
Важным фактором при лечении выраженного атеросклероза является постоянное соблюдение здорового образа жизни. Подразумевается соблюдение диеты, корректировка веса, повышение физической активности и контроль эмоционального состояния.
Гиполипидемическая диета базируется на следующих принципах:
- Разнообразие пищи и подсчет употребляемых калорий;
- Разделение доли белков, жиров и углеводов. 15% должно приходиться на белки, 30% — на жиры, а оставшаяся часть — на углеводы;
- Уменьшение жиров животного происхождения до 7%;
- Исключение из рациона продуктов, содержащих холестерин;
- Употребление нежирных сортов мяса, птицы, рыбы;
- Ежедневное употребление обезжиренной молочной продукции;
- Доля легкоусвояемых углеводов в суточной калорийности не должна превышать 10%;
- Свежие овощи и фрукты без учета картофеля, в сутки нужно съедать от 400 г;
- Количество соли — до 6 г в день.
У людей с избыточным весом или ожирением липидный обмен нарушен в 99,99% случаев. Снижение веса для них является необходимой частью терапии и осуществляется при помощи мягкой диеты и повышения физической нагрузки.
Никотин и иные токсичные вещества, присутствующие в сигаретном дыме, способны вызвать ломкость сосудов. Курение приводит к повышению уровня холестерина и ЛПНП. Отказ от курения — одно из важных условий для лечения заболевания. Употребление алкоголя не рекомендуется пациентам с АГ, подагрой и ожирением. Вино и водка могут спровоцировать развитие миопатии или рабдомиолиз при одновременном курсе статинов. В больших дозах алкоголь способен повышать уровень ЛПВП и снижать вероятность смертности от ИБС. Разрешенная дневная норма (виски, коньяк, сухое вино, односолодовый скотч) для мужчин — 30 мл, и 20 мл — для женщин.

Повышение физической активности должно происходить согласно возрасту, физическим данным, уровня подготовки организма. Обычно врачи рекомендуют длительные прогулки на свежем воздухе, плавание или водную йогу, водную аэробику, йогу, дыхательную гимнастику, иппотерапию, аэройогу и велосипедные прогулки. Дополнительно может быть назначен курс массажа и специальная лечебная физкультура.
Системный атеросклероз
Основным патогенозным фактором, приводящим к данной форме болезни, является возникновение липидной инфильтрации на внутренней сосудистой стенке и последующее разрастание соединительной ткани. Второе название системного атеросклероза — мультифокальный. Диагностируют его в 50% случаев.
При систематическом виде каждая из форм усугубляется сторонними хроническими заболеваниями:
- В случае поражения аорты и артерий головного мозга гипертония повышает риск инсульта;
- Если патология затронула коронарные сосуды, то основной фактор осложнений — уплотнение стенок сосудов и сужение просвета.
Опасность заболевания в том, что возникшая в одной области патология переходит на другую. Поэтому при диагностировании локального заболевания обязательно проводят комплексное обследование. При поражении 2 и более зон выраженные признаки болезни проявляются с увеличением числа атеросклеротических бляшек. Каждый орган реагирует на недостаток крови по-своему:
- Нарушение кровообращения головного мозга проявляется в головокружении, снижении остроты слуха и зрения, затрудненной способности говорить, усталости и быстрой утомляемости, нарушении памяти;
- Патология коронарных сосудов сопровождается болью в груди, проявлениями ишемии, стенокардии, нарушением сердечного ритма и инфарктом миокарда;
- Поражение брюшной аорты приводит к ишемии почек, почечной недостаточности, гангрене ног или инсультам;
- Нарушение проходимости периферических артерий сопровождается сильной болью в ногах и судорогами, язвами на поверхности кожи, перемежающейся хромотой и гангреной;
- Поражение почек часто проявляется в виде ишемии, которую провоцирует наличие гипертонической болезни.
Симптоматика атеросклероза почек — тошнота и рвота, наличие крови в моче, частые боли в животе и в области поясницы.

Атеросклероз позвоночных артерий опасен:
- Нарушением работы мозга. Начинаются психоэмоциональные расстройства, проблемы со зрением и слухом, координацией движений;
- Нарушением двигательной функции, в результате чего больной утрачивает способность к самообслуживанию;
- Инсультом.
Развитие атеросклероза подключичной артерии вызывает облитерирующий атеросклероз, неспецифический аортоартериит, облитерирующий эндартериит и т.д.
Проявлется эта форма в:
- Частых головокружениях и головных болях;
- Ухудшении зрения и слуха;
- Ухудшении координации движений.
Если затронуты сосуды рук, то добавляются такие симптомы, как боль и слабость в мышцах, некроз пальцев.
Для подтверждения диагноза необходимо сдать анализы крови на уровень сахара и холестерина, общий анализ мочи, а также пробы — добутаминовую и нетроглицериновую. Дополнительно назначают аппаратные методы диагностики:
- ЭКГ;
- УЗИ;
- Велоэргометрию;
- Эхокардиографию;
- Холтеровское мониторирование;
- Рентген;
- Ангиографию;
- Дуплексное сканирование;
- Радиоизопное исследование сердца и почек.
Обычно лечение системного атеросклероза подразумевает назначение диеты и лекарственной терапии. Лишь в 20% случаев устранение патологии проводится хирургическим путем.
Диффузная форма болезни
При кардиосклерозе происходит постепенное рубцевание тканей миокарда, которое затрагивает всю мышцу. Наличие большого количества рубцов приводит к деформации клапанов и нарушению работы органа. Диффузный атеросклероз — наиболее опасная форма патологии, при которой происходит равномерное замещение кардиомиоцитов соединительной тканью и ее элементами. Этот вид мелкоочагового атеросклероза развивается обычно на фоне хронической коронарной недостаточности, воспаления миокарда или коронарного атеросклероза, а также при:
- Ревматизме;
- Дистрофичексих или гипертофических явлениях в миокарде;
- Травмах сердечной мышцы;
- Самолечении заболеваний ССС;
- Скоплении в организме большого количества солей тяжелых металлов.

На ранних стадиях болезнь протекает со слабо выраженной симптоматикой. Диффузный атеросклероз отличается следующей клинической картиной:
- При физической нагрузке появляется одышка. Возникает она при нарушении сократительной способности левого желудочка или при наличии рубцов. Со временем одышка проявляется даже в состоянии покоя;
- После физических нагрузок появляется сухой кашель, который с развитием болезни сопровождает пациента и во время отдыха, что говорит об отеке легких;
- Боль в районе правого подреберья свидетельствует о застое в большом круге кровообращения и часто сопровождается отечностью, гидротораксом и асцитом;
- Выраженная аритмия;
- Отечность ног в вечернее время. Начинается с лодыжек, затем переходит на голень и бедро;
- Поражение миокарда, которое приводит к цинозу кожи на носовых крыльях;
- Обильное выпадение волос, изменение структуры и цвета ногтей, гиперпигментация кожного покрова.
Если при появлении 2-3 симптомов не обратиться к врачу и не начать лечение, то появляется риск развития патологии печени или легких, острой сердечной недостаточности, инфаркта миокарда.
Субклиническая форма болезни
Характерная черта этого заболевания — отсутствие симптомов атеросклеротического поражения при ярких клинических проявлений. Начинает развиваться субклинический атеросклероз при повышении в крови уровня холестерина и липопротеидов низкой и очень низкой плотности и при нарушении соотношения объема холестерина и фосфолипидов. На этой стадии отсутствуют органические поражения сосудов, еще не сформированы бляшки, и симптомы выражены слабо.
Развитие патологии можно установить только по наличию метаболических нарушений: повышенное содержание глюкозы, повышение уровня ЛПНП и снижение в крови уровня ЛПВП, дислипидемия, метаболический синдром. Дислипидемия — это уплотнение сосудистой стенки и сужение просвета кровеносного сосуда. Метаболический синдром — совокупность гормональных, метаболических и клинических нарушений, который становятся причиной развития заболеваний сердечно-сосудистой системы. Обычно он возникает на фоне ожирения или сахарного диабета.
Субклинический атеросклероз может не иметь выраженной и периодической симптоматики на протяжении многих лет. В венечных артериях первая стадия заболевания может начать развиваться в 10 лет, в мозговых — к 35 годам, а клиника проявиться лишь в 40-70 лет.

Для выявления факторов риска заболевания предусмотрена система первичного обследования бессимптомных клинически пациентов. Общий скрининг проводится при обращении к врачу у женщин после 45 лет, у мужчин — 35 лет. Для мужчин и женщин, старше 20 лет, проведение скрининга является обязательным, если ранее диагностирован:
- Сахарный диабет на фоне заболеваний сердечно-сосудистой системы;
- Наследственная гиперлипопротеинемия или подозрения на нее;
- Гипертензия.
Каждому пациенту присваивают один из уровней категории риска:
- Низкий;
- Умеренный;
- Высокий.
Дополнительно назначают анализы на уровень в крови липидов и в дальнейшем проводят его на ежегодной и обязательной основе.
Диагностика и лечение
Медикаментозная терапия назначается при выявлении уровня холестерина в 3 ммоль/л и выше. При наличии артериальной гипертензии, сахарного диабета и иных выявленных хронических заболеваний курс лечения корректируют с их учетом.
Субклинический атеросклероз на доклинической стадии можно выявить при проведении ЭКГ или при помощи велоэргометрии, тредмил-теста при совершении физических упражнений. Эти методы используются также для распознавания ишемии сердца на доклинической стадии. Атеросклероз прецеребральных и периферических сосудов диагностируется:
- По снижению, асиметрии или отсутствию пульса в артериях стоп и при проведении пальпации сонных артерий;
- При установлении систолического шума во время аускультации подключичных и сонных артерий;
- С помощью допплерографии устанавливают наличие стеноза;
- С помощью ангиографии.
Диагностируется субклинический атеросклероз нижних артерий с помощью лодыжечно-плечевого индекса давления. Суть способа — в измерении показателей АД на плече и на лодыжке. У здорового человека эти показатели одинаковы. При более низком давлении в нижних конечностях ставят подозрение на атеросклеротические изменения сосудов.

Всем пациентам назначается ЭКГ и эхокардиограмма. Если нет негативных изменений, то потенциальным больным рекомендуют повторное ЭКГ через год. Если диагностика подтвердила наличие болезни, то пациенту рекомендовано:
- Амбулаторное лечение;
- Наблюдение у кардиолога;
- Обязательный анализ липидного профиля — раз в квартал, ЭКГ — раз в 6 месяцев, ЭХО КГ — раз в год.
Субклинический атеросклероз опасен долгим бессимптомным развитием. Атеросклеротические процессы нередко начинаются в детском возрасте, и дают о себе знать лишь при разрыве холестериновой бляшки и образовании тромба. Проявиться он может и внезапным инсультом, инфарктом миокарда.
Чтобы избежать осложнений и риска для жизни пациента, вместе с медикаментозным лечением врачи назначают пациентам диету, здоровый образ жизни и физическую активность.
Диета направлена на снижение в рационе продуктов, богатых жирами и холестерином, соли и сахара. Повышение физической нагрузки необходимо для улучшения кровообращения, насыщения органов кислородом и питательными веществами. Отказ от алкоголя и курения — шаг к естественному укреплению сосудов, очищению организма от токсинов и улучшению дыхательных функций организма.
Источник: VenLife.ru
Описание атеросклероза сосудов
Атеросклеротическое сердечно-сосудистое заболевание (АССЗ) обусловлено накоплением в артериях холестериновых бляшек и часто вызывает:
- острый коронарный синдром;
- периферическую артериальную болезнь;
- инфаркт миокарда;
- инсульт.
Атеросклероз — основная причина заболеваемости и смертности в Соединенных Штатах. Дислипидемия, сахарный диабет (DM), ожирение, неактивный образ жизни, гипертония, курение и семейная история — это основные факторы риска атеросклероза. Определение у больных 10-летнего риска, связанного с возникновением
АССЗ, имеет основополагающее значение для определения необходимости снизить уровень холестерина.
Тестирование липидов, включая общий холестерин, холестерин липопротеинов низкой плотности (LDL-C или ЛПНП), холестерин липопротеинов высокой плотности (HDL-C или ЛПВП) и триглицериды, традиционно является частью оценки риска АССЗ. Тестирование также используется для скрининга и мониторинга. Нетрадиционные новые маркеры, такие как аполипопротеины, липопротеиновые частицы и высокочувствительный С-реактивный белок (hsCRP), также приобретают признание в плане оценки пациентов с высоким риском.
Механизм развития атеросклероза
При АССЗ артерии (кровеносные сосуды, которые переносят кислородсодержащую кровь из сердца к другим частям тела) становятся суженными, потому что жир (представляемый холестерином) осаждается на внутренних стенках сосудов и затем прорастает фиброзной тканью, кальцифицируется. Таким образом формируется атеросклеротическая бляшка.
Увеличение размеров бляшки приводит к сужению просвета артерии. Это вызывает уменьшение количества поступающего кислорода и нарушение кровоснабжения пораженного органа (например, сердца, глаз, почек, нижних конечностей, кишечника или структур головного мозг). Бляшка может в конечном итоге полностью заблокировать артерию, вызывая ишемию и отмирание тканей. По такому принципу чаще всего развивается сердечный приступ или инсульт.
- Когда артерии сердца (коронарные артерии) поражены атеросклерозом, у человека могут развиться стенокардия, сердечный приступ, застойная сердечная недостаточность или аномальные сердечные ритмы (аритмии).
- При поражении атеросклерозом мозговых артерий, у человека повышается риск возникновения инсульта, называемого транзиторной ишемической атакой. В крайнем случае наступает смерть мозговой ткани, то есть инсульт.
Атеросклероз сосудов — это прогрессирующее состояние, которое может начаться в детстве. Жировые отложения нередко накапливаются в аорте (самом большом кровеносном сосуде, который снабжает кровью как верхние, так и нижние части тела) вскоре после рождения. При наследственной предрасположенности к высокому уровню холестерина в крови состояние может начать ухудшаться после 20 лет и постепенно становиться более выраженным к 40-а и 50-ти годам.
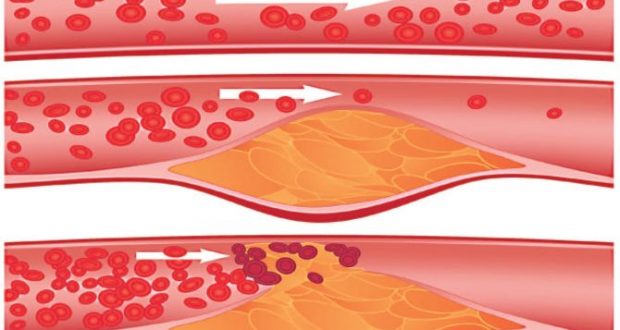
Внутри сосудов откладываются липидные отложения по типу холестерина, которые препятствуют току крови. Они опасны полной закупоркой сосуда.
Причины развития атеросклероза
Точная причина возникновения атеросклероза сосудов до конца не выяснена, однако были определены факторы риска развития и прогрессирования АССЗ. Факторы риска можно разделить на модифицируемые, которые можно изменить, и те, которые не поддаются коррекции (немодифицированные).
Факторы риска, которые могут быть изменены:
- Высокое артериальное давление.
- Высокий уровень холестерина в крови, особенно липопротеинов низкой плотности (ЛПНП).
- Курение сигарет
- Сахарный диабет.
- Ожирение.
- Недостаток физической активности.
Важное значение имеет питание с избыточным потреблением жирного мяса, молочных продуктов, яиц и фаст-фудов (синдром Макдональдса) и низким содержанием в рационе фруктов, овощей и рыбы.
Факторы риска, которые не могут быть изменены:
- Пожилой возраст.
- Мужской пол (женщины подвергаются меньшему риску развития АССЗ, но только до наступления менопаузы).
- Наличие близкого родственника, у которого была сердечная болезнь или инсульт в относительно молодом возрасте (генная предрасположенность, особенно при наличии семейной гиперхолестеринемии, то есть повышенного уровня холестерина).
Дополнительно отмечается, что у африканцев повышен риск чрезмерного и раннего повышения артериального давления, что приводит к преждевременному инсульту, сердечному приступу, застойной сердечной недостаточности и смерти.
Видео: Атеросклероз — как и почему происходит закупорка сосудов
Симптомы атеросклероза сосудов
Артериосклероз часто не вызывает симптомов до тех пор, пока просвет пораженной артерии не будет сужен до критической величины или полностью заблокирован.
Симптомы атеросклероза сильно варьируются и могут быть представлены как незначительными признаками (на ранней стадии заболевания), так и клиникой сердечного приступа или инсульта (когда просвет артерии частично или полностью перекрыт). Внезапная сердечная смерть также может быть первым симптомом ишемической болезни сердца.
Симптомы зависят от расположения артерий, пораженных атеросклерозом.
Если затронуты коронарные артерии, питающие сердце, тогда у человека может развиться:
- боль в грудной клетке;
- одышка;
- потоотделение;
- беспокойство.
Боль в груди (как при стенокардии) из-за недостаточного притока крови к сердечной мышце, как правило, ощущается при напряжении и исчезает в состоянии покоя. В классическом варианте стенокардия — это тяжелое, сдавливающее и угнетающее ощущение в середине грудной клетки. Редко, стенокардия может возникать в состоянии покоя. Чаще всего это указывает на более неустойчивую атеросклеротическую бляшку и, возможно, угрозу сердечного приступа.
Многие виды боли в грудной клетке — это не из-за развития стенокардии, в том числе боль в мышцах и связках в грудной клетке, поврежденные легкие, окружающие сердце, а также болезненный пищевод, который проходит через грудную клетку позади сердца.
Если поражены сонные или позвоночные артерии, снабжающие мозг, у человека могут определяться:
- онемение;
- слабость;
- потеря речи;
- затрудненное глотание;
- слепота;
- паралич части тела (обычно правая или левая часть).
Поражение артерий, снабжающих нижние конечности, вызывает периферическое сосудистое заболевание. В частности, у больного может быть сильная боль в ногах, которая обычно возникает при ходьбе и проходит во время остановки (перемежающая хромота). Когда болезнь тяжелая, боль может ощущаться даже в покое и / или ночью. При этом варианте течения болезни кожа на ногах становится дистрофической, возникает рана, нередко плохо заживающая, что при отсутствии лечения приводит к ампутации.
Вовлеченность в атеросклеротический процесс почечных артерий вызывает симптомы высокого артериального давления. В тяжелых случаях возникает почечная недостаточность.

Когда нужно обратиться к врачу?
Следует обратиться к врачу, если есть факторы риска атеросклероза, особенно при появлении каких-либо необъяснимых симптомов, указывающих на блокирование артерии.
Если у человека был диагностирован атеросклероз коронарных сосудов, перед началом любой лечебной программы, связанной с упражнениями, следует пройти врачебную консультацию.
Диагностика
После сбора жалоб врач может назначить следующие исследования:
- Физическое обследование, которое включает измерение роста и веса, а также артериального давления на обеих руках с последующим определением индекса массы тела (ИМТ) и измерением окружности талии.
- Аускультация — выслушиваются нехарактерные звуки или турбулентность над заблокированными артериями в области шеи, живота и ног, которые иногда можно услышать с помощью стетоскопа. Заблокированные артерии в сердце таким методом не определяются.
- Липидный профиль — используется для проверки уровня общего холестерина в крови, липопротеинов низкой плотности (ЛПНП) или липопротеинов высокой плотности (ЛПВП). Также определяются триглицериды, особенно у людей с диабетом.
- Измерение уровня глюкозы в крови для скрининга сахарного диабета, особенно если больной страдает ожирением, имеет высокое кровяное давление, высокие уровни липидов и / или семейную историю диабета.
- Стандартная ЭКГ — регистрируют скорость и регулярность сердечного ритма. Исследование может свидетельствовать о предыдущем сердечном приступе. У больного с несколькими сильно заблокированными артериями может быть абсолютно нормальная ЭКГ.
- Стресс-ЭКГ — делают упражнение на беговой дорожке или стационарном велосипеде, при этом постоянно регистрируется ЭКГ, артериальное давление и дыхание. У лиц, страдающих атеросклерозом, этот тест может свидетельствовать о снижении кровоснабжения сердца, вызванного недостатком кислорода. Если больной не может тренироваться, тогда используется химический стимулятор.
- Нуклеарный стресс-тест — заключается в введении радиоактивного вещества в кровоток с последующим получением изображения сердечной мышцы в состоянии покоя и сразу после тренировки. Изображения дают представление о перфузии миокарда. Если имеется заболевание коронарной артерии, кровоснабжение на фоне выполнения упражнения уменьшается в пораженной области. Тест более чувствителен, чем стресс-ЭКГ, и с его помощью гарантированно определяется расположение заблокированной артерии . Этот метод диагностики также намного дороже, чем ЭКГ.
- Эхокардиография — это исследование основано на оценке движущегося изображения сердца, которое визуализируется на экране с помощью ультразвуковой аппаратуры. Если область сердца ослабела вследствие сердечного приступа, можно обнаружить место повреждения и определить величину поражения. ЭхоКГ также выявляет проблемы с клапанами сердца, любую жидкостью в перикарде, врожденные изменения сердца. Также оценивается давление внутри сердечных полостей.
- Эхокардиография с применением упражнений является альтернативой нуклеарному стресс-тесту. ЭхоКГ только анализирует движение левого желудочка. При отсутствии кровотока ишемическая область перестает работать. Затем, при отдыхе и разрешении ишемии, мышца начинает снова двигаться.
- Ангиография пораженной артерии выполняется в тех случаях, когда симптомы отсутствуют и / или вышеуказанные исследования по каким-то причинам не могут быть выполнены. Это инвазивная процедура, проводимая кардиологом в отделении катетеризации. Специальный рентгеноконтрастный краситель подается в артерии через тонкую трубку или катетер, который вводится в организм под местной анестезией, как правило, в области паха. Затем производят серийные рентгеновские снимки для визуализации артерий. В результате максимально достоверно определяется наличие любого сужения.
Ангиография является самым специфическим исследованием для оценки болезни коронарных артерий.

Лечение атеросклероза сосудов
Существуют различные тактики медикаментозного воздействия. Например, если существенных признаков дискомфорта при атеросклерозе нет, тогда лечение может ограничиться изменением образа жизни и правильным питанием. В более сложных случаях в зависимости от показаний и противопоказаний выполняют:
- прием медикаментов,
- ангиопластику и другое хирургическое вмешательство.
Наиболее доступные домашние средства для лечения атеросклероза
Изменение образа жизни играет важную роль в замедлении прогрессирования атеросклеротического процесса, поэтому должны быть выполнены следующие рекомендации:
- Есть пищу с низким уровнем холестерина.
- Увеличить употребление овощей и фруктов.
- Есть рыбу не реже двух раз в неделю.
- Бросить курить.
- Похудеть, если имеется избыточный вес.
- Выполнять физические упражнения, согласованные с лечащим врачом.
- Важно поддерживать уровень глюкозы и гликозилированного гемоглобина (HbA1c) в крови на допустимом уровне, для чего может потребоваться прием соответствующих препаратов.
При прекращении курения сигарет быстро и значительно снижаются риски развития атеросклероза. Важно знать, что вероятность развития ишемической болезнью сердца у людей, которые недавно бросили курить, схожа с вероятностью заболеваемости у некурящих в течение двух лет.
Курение сигарет снижает уровень хорошего холестерина (липопротеинов высокой плотности или холестерина ЛПВП) и повышает количество плохого холестерина. При этом курение еще более опасно для людей, которые подвержены риску сердечных заболеваний.
На фоне потребления табака увеличивается количество окиси углерода в крови, что в свою очередь способствует повреждению интимы артериальной стенки. Это также облегчает процесс образования бляшек. В дополнение курение сужает артерии, что еще больше уменьшает количество крови, поступающей к клеткам.
Медикаментозное лечение атеросклероза сосудов
Цель лечения — улучшить кровоток в пострадавших частях тела. Для этого может быть использована тактика снижения факторов риска, которые могут быть изменены с помощью следующих шагов:
- Принимают препараты для нормализации артериального давления, если отмечается гипертония.
- Задействуют лекарства для нормализации уровня глюкозы в крови, что в первую очередь касается больных на сахарный диабет.
- Используют средства для снижения уровня липидов, особенно если отмечается повышение их концентрации. Эти препараты помогают снизить концентрацию холестерина ЛПНП и триглицеридов и повысить количество холестерина ЛПВП. Статины являются наиболее часто используемыми лекарствами, снижающими уровень “плохих” липидов, что подтверждают результаты клинических испытаний за последние 11 лет.
Дополнительно аспирин должен регулярно использоваться лицами с установленным атеросклерозом любых артерий, а также при наличии высокого риска (согласно анализам предрасполагающих факторов) развития этого заболевания. Ацетилсалициловая кислота ингибирует слипание тромбоцитов.
Медикаменты для лечения атеросклероза
Лекарства, используемые для снижения уровня холестерина в крови, в целом разделены на пять категорий:
- Статины. Обычно используют препараты по типу аторвастатина (Lipitor), флувастатина (Lescol), ловастатина (Mevacor, Altocor), правастатина (Pravachol), симвастатина (Zocor) и розувастатина (Crestor). Статины ингибируют фермент, который контролирует скорость производства холестерина в организме. Таблетки обычно принимают один раз в день и начинают после того, как испытанные диеты и физических упражнений не дали ожидаемых результатов.
- Секвестранты желчных кислот. В частности применяется холестирамин (Questran, Questran Light, Prevalite, LoCholest), колестипол (Colestid) и колесевелам (Welchol). Эти препараты способствуют связыванию холестериновых желчных кислот в кишечнике, которые затем выводятся из организма с фекалиями. Таким образом, лекарства уменьшают абсорбцию употребленного холестерина из кишечника. При этом они могут вызывать диарею, поэтому многие пациенты не переносят их.
- Ингибиторы поглощения холестерина. Чаще всего используют эзетимиб (Zetia), который избирательно уменьшает поглощение холестерина. Этот препарат нередко сочетают со статинами.
- Никотиновая кислота или ниацин — это водорастворимый витамин PP, который значительно увеличивает концентрацию холестерина ЛПВП (“хорошего” холестерина) и снижает уровень холестерина ЛПНП (“плохого” холестерина). Интенсивная очистка желудка является наиболее распространенным побочным эффектом.
- Фибраты: обычно из этой фармакологической группы применяют гемфиброзил (Lopid) и фенофибрат (Tricor). Они в первую очередь проявляют свою эффективность в снижении уровня триглицеридов и “”плохого” холестерина и, в меньшей степени, способствуют повышению уровня “хорошего” холестерина.

Хирургическое лечение атеросклероза
Баллонная ангиопластика — во время этой процедуры катетер с баллоном на конце используется для открытия заблокированных или суженных артерий. Катетер (тонкая трубка) вводится в организм через кровеносный сосуд в области паха и продвигается вверх к заблокированной артерии. Когда достигнута суженная часть сосуда, баллон надувается, за счет чего прижимается бляшка к артериальной стенке. В результате просвет пораженной артерии увеличивался в диаметре и улучшается кровоток через ранее заблокированный участок. Побочное действие процедуры может заключаться в повреждении стенки сосуда открывающимся баллоном, чем провоцирует пролиферативные изменения в эндотелии с повторным стенозом сосуда и развитием соединительной ткани.
Стентирование — в ходе этого малого хирургического вмешательства в артерию помещают металлическую трубку, называемую стентом. С ее помощью просвет сосуда, открытый после успешной дилатации, удается сохранить таковым на протяжении длительного времени. Стент поддерживает артериальные стенки и не дает им сомкнуться, чем предотвращает коллапс или уплотнение поврежденных участков эндотелия. Некоторые стенты покрыты специальными препаратами, которые помогают предотвратить пролиферацию эндотелия и повторную блокировку пораженной артерии. После стентирования пациента просят принимать лекарства для предотвращения скопления тромбоцитов на металлической поверхности.
Если изменения образа жизни и лекарства не помогают облегчить симптомы атеросклероза, и / или ангиопластика со стентированием по техническим причинам не может быть выполнена, тогда используют метод создания обходных путей для кровотока.
Bypass-хирургия — для проведения этой операции используются артерии или вены из других частей тела, что позволяет создать для кровотока путь в обход заблокированной артерии. Это улучшает кровообращение в нисходящих отделах кровеносной системы.
Операция, проводимая на коронарных артериях, называется аорто-коронарным шунтированием. При обходной хирургии артерий нижних конечностей в основном используются специально разработанные трубочки (трансплантаты) из ткани, дакрона или пластика, которыми выполняются обходные пути.
Профилактика и прогноз при атеросклерозе
Предотвратить развитие атеросклероза возможно при уменьшении / устранении модифицируемых (изменяемых) факторов риска, определяемых в каждом конкретном случае отдельно (может быть высокое артериальное давление, высокий уровень глюкозы в крови, высокий уровень холестерина в крови, курение сигарет, ожирение, отсутствие или недостаток физической активности).
Следует есть здоровую пищу с низким содержанием насыщенных жиров и богатую фруктами, зеленью и овощами.
Если наблюдается частый эмоциональный стресс, тогда нужно найти способы уменьшить или контролировать его. Для этого могут быть использованы как народные способы воздействия, так и медицинские препараты после предварительной консультации у врача.
К счастью, принятие мер по устранению некоторых факторов риска помогает изменить другие предрасполагающие условия. Например, упражнения способствуют похудению человека с ожирением, что, в свою очередь, помогает снизить уровень холестерина и артериального давления.
Прогноз при атеросклерозе сосудов
Прогностическое заключение при атеросклерозе является переменным. В одних случаях многие люди с критическим ограничением кровотока в жизненно важных органах, таких как сердце и мозг, выживают и продолжают жить на протяжении многих лет. С другой стороны внезапная сердечная смерть может быть первым клиническим проявлением атеросклероза.
Таким образом, должны приниматься во внимание индивидуальные особенности человека с контролем его общего состояния и выявлением его собственных факторов риска. Также на прогноз влияет качество используемых мер по предотвращению атеросклероза сосудов.
Видео: Вся правда о лечении атеросклероза
Источник: arrhythmia.center
Атеросклероз – (от греч. athera – кашица и склероз) – хроническое заболевание артерий, выражающееся в утолщении и уплотнении их стенок в виде отдельных бляшек или более обширных изменений.
В основе Атеросклероза лежит нарушение обмена веществ, при котором вследствие увеличения в крови жироподобных веществ – липоидов, главным образом холестерина, последние откладываются во внутренней оболочке артерии с последующим развитием вокруг этих отложений очаговых соединительнотканных утолщений (атеросклеротических бляшек).
Помимо основной причины (нарушения липоидного обмена), в развитии атеросклероза имеют важное значение и другие факторы; нарушение обмена углеводов, нарушение равновесия свертывающей и противосвертывающей системы, на первом месте стоит влияние нервной системы на артерии. В силу этого влияния стенка артерий обнаруживает тенденцию к спазмам, которые особенно часто бывают при гипертонической болезни. Поэтому сочетание атеросклероза с гипертонической болезнью весьма распространено.
Это общее заболевание организма, при котором поражаются только артерии мышечно-эластичного типа, поражаются наиболее нагруженные артерии. Атеросклеротические бляшки на внутренней оболочке артерий обусловливают утолщение их стенок и сужение просвета артерий; при этом теряется эластичность артерий, они недостаточно расширяются и плохо спадаются при пульсации. Происходит затруднение общего тока крови в сосудах, вследствие чего затрудняется также работа сердца и уменьшается снабжение тканей кровью.
Нарушение питания тканей влечет за собой изменения в строении самих органов: в участков с особо плохим кровоснабжением происходит гибель специфических для органа клеток, вместо них развивается соединительная ткань; образуется так называемый склероз органов, при котором более или менее резко падает их функциональная способность.
При сильном развитии атеросклероза, особенно в мелких и средних артериях, их просвет совершенно закрывается, и приток крови к соответствующему участку совсем прекращается. Если в данном месте нет добавочных других артерий, может произойти омертвение ткани – некроз, гангрена (такова, напр.гангрена ног). В более крупных артериях может, наоборот, происходить не утолщение, а распад тканей артериальной стенки, которая при этом истончается, под давлением крови изнутри в этом истонченном месте образуется мешковидное расширение артерии – так называемая аневризма.
Атеросклероз протекает с периодами ремиссий и обострений, с длительным хроническим течением. Во время ремиссии может быть обратное развитие процесса.Чем дольше ремиссия, тем больше возможность полного восстановления органа (развиваются коллатерали).
Этиология.
- Наследственная предрасположенность,
- Возраст,
- Неблагоприятные условия жизни, напряженная умственная работа, связанная с сидячим образом жизни,
- Хронические инфекционные заболевания, болезни желез внутренней секреции, обмена веществ (сахарный диабет, ожирение),
- Чрезмерное обильное питание,
- Вредные привычки: злоупотребление алкоголем, никотином,
- Постоянные стрессы.
Теория патогенеза атеросклероза.
Теория липидно–инфильтративная. Важны следующие факторы: нарушение обмена веществ, соотношение липопротеидов и, в результате патологические изменения сосудистой стенки.
Липиды и липопротеиды, участвующие в метаболизме жиров.
Липиды (жиры) в чистом виде в крови не растворяются.
Более 95% липидов, поступающих с пищей, являются Триглицеридами, остальное количество составляют Фосфолипиды, Свободные жирные кислоты (СЖК), Холестерин.
Триглицериды или нейтральные жиры — являются самым главным источником энергии для клеток, особенно клеток нервной системы. Но, несмотря на это, если уровень триглицеридов присутствуют в крови выше нормы, то это вредно для организма, так как они тоже как и ЛПНП откладываются в артериях, что также приводит к сужению сосудов, атеросклерозу. Часто повышение уровня триглицеридов в крови сопровождается повышением уровня ЛПНП (т.наз вредный холестерин) и снижением уровня ЛПВП (т.наз полезного холестерина).
Лецитин — фосфолипид — хороший эмульгатор, антагонист холестерина. В состав лецитина входит витаминоподобное вещество холин. Он является составной частью клеточных мембран, участвуют в липидном обмене, в построении нервной ткани. Снижают уровень холестерина в крови. Этот жир вызывает стойкую эмульсию жира в крови, т.е.не растворяется.
Холестерин — природный липид (жир). Около 80 % холестерина вырабатывается самим организмом, остальные 20% поступают с пищей. Холестерин обеспечивает жизнедеятельность клеточных мембран. Он необходим для выработки Витамина Д, для деятельности головного мозга, иммунной системы и пр. Но повышение уровня холестерина в крови выше нормы приводит к нарушению обмена веществ и, в конечном итоге к атеросклерозу.
Холестерин нерастворим в воде (значит и в крови) и в чистом виде не может доставляться к тканям организма с кровью.
Поэтому для транспорта липидов (жиров) с кровью в организме образуются комплексы жиров с белками — Липопротеины.
Белки — апопротеины, а молекулы жиров — фосфолипиды и холестерол.
В организме синтезируются следующие типы Липопротеинов:
Хиломикроны (ХМ),
- Липопротеины очень низкой плотности (ЛПОНП),
- Липопротеины промежуточной плотности ЛППП,
- Липопротеины низкой плотности ЛПНП (т.наз. вредный холестерин) и
- Липопротеины высокой плотности ЛПВП (т.наз. полезный холестерин), которые препятствуют развитию атеросклероза.
Хиломикроны
Хиломикроны почти полностью (на 80-95%) состоят из триглицеридов и являются основной транспортной формой экзогенных (пищевых) триглицеридов, перенося их из энтероцитов тонкого кишечника в кровоток. Хиломикроны самые крупные из липопротеинов, достигают размеров от 75-1,2 нм, большой размер ХМ не позволяет им проникать через стенки капилляров, поэтому из клеток кишечника они сначала попадают в лимфатическую систему и потом через главный грудной проток вливаются в кровь вместе с лимфой, они менее опасны. Остатки хиломикронов, содержащие холестерин захватываются гепатоцитами и быстро удаляются из кровотока.
Липопротеидны низкой плотности (ЛПНП) – мелкие частицы, которые являются основной транспортной формой холестерина. Они содержат около 6% триглицеридов, 50% холестерина и 22% белка.
Липопротеины высокой плотности (ЛПВП) – самые мелкие и плотные частицы липопротеинов, обладают антиатерогенными свойствами.
Решающим для возникновения и прогрессирования атеросклероза имеет соотношение липопротеидов различных классов: высокое содержание Триглицеридов, Холестерина (общего, ЛПНП и ЛОНП) и низкое содержание ЛПВП.
Клинические симптомы атеросклероза.
Клинические проявления зависят в основном от периода и стадии в которой находится болезнь, и от того, сосуды какого органа наиболее поражены атеросклерозом. В течении болезни можно выделить два периода.
1. Доклинические проявления.
В начальном периоде имеются лишь симптомы, указывающие на нервно-сосудистые расстройства – склонность к спазмам, повышение уровня холестерина в крови.
2. Клинические проявления.
Второй период атеросклероза – это период клинических проявлений. Его, в свою очередь, можно подразделить на 3 стадии.
В 1-ой стадии орган, сосуды которого наиболее поражены атеросклерозом, страдает от недостаточности кровоснабжения (т.наз. ишемия), приводящей к умеренному нарушению питания органа.
Во 2-ой стадии недостаточность кровоснабжения становится более выраженной, на том или ином участке внутри артерии может образоваться тромб, закупоривающий ее. В органе, артерия которого подверглась закупорке, возникают участки омертвения (некроза).
В 3-ей стадии в органе, артерия которого подверглась закупорке, возникают участки омертвения (некроза). Эти изменения, как правило необратимы и ведут к разрастанию рубцовой соединительной ткани. Эта стадия уже проявляется рядом характерных симптомов, в зависимости от локализации болезни.
Равномерное поражение всех артерий организма встречается при атеросклерозе сравнительно редко. Обычно имеются атеросклеротические поражения преимущественно в одной области.
Чаще всего поражаются сосуды сердца, мозга, конечностей.
В начале поражается аорта, потом поражаются коронарные и мозговые сосуды, почечные сосуды, сосуды конечностей (чаще нижние), мезентериальные сосуды, легочные артерии. Если поражается больше 4-х систем, считается «распространенный атеросклероз». В органах наблюдаются либо органические поражения, либо диффузные поражения органа. В молодом возрасте у мужчин атеросклероз встречается чаще, у женщин — чаще после климакса. Но может быть и врожденная гиперхолестеринемия.
Атеросклероз венечных артерий сердца.
Проявляется главным образом в приступах стенокардии – болей за грудиной или в области сердца, в дальнейшем может привести к инфаркту миокарда. Атеросклероз венечных сосудов сердца ведет к пониженному кровоснабжению сердечной мышцы, ткань которой претерпевает ряд структурных изменений, заканчивающихся гибелью клеток мышцы сердца и заменой их соединительной тканью (Кардиосклероз).
Атеросклероз мозговых сосудов.
Характерны ослабление и изменение психики больного, усиливаются характерные признаки человека. Характерны понижение памяти, словоохотливость, упрямство, подозрительность или, наоборот, беспечность, доверчивость и пр. Типичными являются головокружение (главным образом при перемене положения тела, при резких движениях) и ощущение шума в голове.
При поражении сосудов мозга идет нарушение функции автоматизма, нарушение дыхания: храп, посвистывание, похрапывание, сильный храп. При атеросклерозе плохо усваивается все новое, новая информация, может произойти постепенная потеря памяти.
Если на почве атеросклероза сосудов мозга развивается закупорка (тромбоз) той или иной мозговой артерии, то это может привести к разрыву пораженной артерии и кровоизлиянию в мозг – инсульту. Чаще всего это бывает при сочетании атеросклероза сосудов мозга с гипертонической болезнью.
Атеросклероз почечных сосудов.
С развитием склероза почечных артерий нарушается нормальное функционирование органа. Характерна при этом никтурия (ночное мочеиспускание), которая часто встречается у пожилых.
Монотонный удельный вес, в пределах 1018-1020, не меняется. Может развиться сморщенная почка. Если почка сморщивается в результате атеросклероза – это первичная сморщенная почка, а в результате гломерулонефрита — это вторичная сморщенная почка.
Атеросклероз периферических артерий, питающих кожу, подкожную клетчатку и мышцы проявляется истончением, сухостью и морщинистотью кожи, исхуданием, столь типичным для старческого возраста, сильной зябкостью, постоянно холодными конечностями. Наблюдающиеся у стариков боли в спине, в пояснице, в конечностях, особенно при вставании, также обусловлены атеросклерозом периферических артерий.
Нарушение кровообращения конечностей.
Понижается работоспособность нижних конечностей, обусловливая быстую утомляемость, боли в ногах, холодные конечности, горячие подошвы. Появляется перемежающая хромота, которая нередко является предвестником более тяжелого атеросклеротического поражения артерий конечностей – эндартериита облитерирующего.
Нарушение органов брюшной полости может привести может к усиление стойких запоров, другим нарушениям функций органов пищеварения и др. Например в поджелудочной железе из-за патологических изменений может нарушиться выработка инсулина.
Классификация нарушений липидного обмена по Фридериксону, принятая ВОЗ:
1 тип Дислипидемии.
Повышение липидов: Общий холестерин — повышен, ХС-ЛППНП – понижены или в норме, триглицериды ТГ — повышены,
Повышение липопротеидов — избыток хиломикронов.
Риск развития атеросклероза — не повышен. Этот тип часто бывает у тучных людей.
Лечение: показана коррекция диетой.
2 тип А Дислипидемии.
Повышение липидов: Общий холестерин — повышен или в норме, ХС-ЛППНП – повышены, триглицериды ТГ – в норме,
Повышение липопротеидов — повышение ЛППНП.
Риск развития атеросклероза — повышен, в первую очередь коронарных артерий.
Лечение: Статины, Препараты Никотиновой кислоты, Секвестранты желчных кислот, Фибраты, Секвестранты желчных кислот+ Фибраты, Никотиновая кислота.
2 тип В Дислипидемии.
Повышение липидов: Общий холестерин — повышен, ХС-ЛППНП – повышен, триглицериды ТГ — повышены,
Повышение липопротеидов — повышение ЛПНП и ЛПОНП.
Риск развития атеросклероза — значительно повышен, особенно для коронарных.
Лечение: Фибраты, Секвестранты желчных кислот+ Фибраты, Секвестранты желчных кислот+ Статины, Никотиновая кислота.
3 тип Дислипидемии.
Повышение липидов: Общий холестерин — повышен, ХС-ЛППНП – понижен или в норме, триглицериды ТГ — повышены,
Повышение липопротеидов—повышение ЛППП и хиломикронов.
Риск развития атеросклероза — значительно повышен, особенно для коронарных и периферических артерий.
Лечение: Фибраты, Статины.
4 тип Дислипидемии.
Повышение липидов: Общий холестерин — повышен или в норме , ХС-ЛППНП – в норме, триглицериды ТГ — повышены,
Повышение липопротеидов – повышение ЛПОНП.
Риск развития атеросклероза—повышен для короноарного атеросклероза.
Лечение: Препараты никотиновой кислоты, Фибраты, Статины, Фибраты+Статины.
5 тип Гиперлипидемий.
Повышение липидов: Общий холестерин — повышен, ХС-ЛППНП – в норме, триглицериды ТГ — повышены,
Повышение липопротеидов – повышены Хиломикроны и ЛПОНП.
Риск развития атеросклероза— не выяснен.
Лечение: Фибраты+Статины, Статины+ Препараты Омега-3-полиненасыщенных жирных кислот (ловаза, омакор).
ЛЕЧЕНИЕ АТЕРОСКЛЕРОЗА.
Лечение должно быть длительное. Профилактика первичная и вторичная.
Первичная профилактика проводится среди здоровых людей с факторами риска, при ожирении, у мужчин старше 40 лет, гипертоников, больных с нарушениями внутренней секреции, с хроническими заболеваниями пищеварительной системы.
Вторичная профилактика у больных атеросклерозом. Цель — удлинить ремиссию.
Первичная профилактика.
Это прежде усиление 3-х звеньев. Это помощь государства, система здравоохранения, сам больной.
Необходим нормированный рабочий день, доступные лекарства, чередование умственного и физического труда.
Нужно обеспечивать систематический отдых, регулярные перерывы в работе, нормальные условия труда, устранение чрезмерного шума на предприятиях, достаточный сон, не менее 7 часов в сутки, правильное питание, регулярный стул и др.
Исследования показали, что интересная, хорошая работа в совокупностью с другими благоприятными условиями жизни является хорошей профилактикой атеросклероза. У тех, кто рано уходят на пенсию, более рано начинают проявляться признаки атеросклероза, от недостатка занятости. Хотя это не является основой для доказательной медицины.
Для профилактики также важны успокаивающие нервную систему систематические занятия физическим трудом, и спортом. Нужно вовремя отказаться от вредных привычек — курения, злоупотребления алкоголем.
Диета.
При ожирении необходимо снижение массы тела до нормального. Чрезмерное похудение также вредно для деятельности сердечно-сосудистой системы. Питание желательно должно быть 4-х кратным.
Белки. Содержание белков в пищевом рационе должно быть в пределах нормы или повышенное, при этом 50% белков — животного происхождения (нежирные молочные продукты, рыба, нежирное мясо птиц), 50 % белков – растительного.
Жиры необходимы, но надо резко ограничить количество продуктов, содержащих насыщенные жирные кислоты (жирные сорта мяса, мясные продукты, молоко и молочные продукты, гидрогенизированные жиры). Особенно вредны жиры, подвергшиеся термической обработке, пережаренные (липидные перекислы). Сливочное масло необходимо в день до 15-20 г, но не более. Можно принимать богатую жирами морскую рыбу (сельдь,скумбрия, лосось, тунец, окунь и др.) Для нормализации липидного обмена полезны орехы как источник полинасыщенных жирных кислот и пищевых волокон, но необходимо ограничить их количество при ожирении.
Насыщенные жиры отрицательно влияют и на факторы свертываемости крови при ИБС.
Углеводы. Потребление углеводов при нормальной массе тела должно быть несколько выше нормы питания, при уменьшении содержания в них жиров для обеспечивания энергетической ценности пищи. Но при сахарном диабете и ИБС, ожирении количество углеводов в рационе снижают.
Витамины и минералы существенной роли не играют для профилактики атеросклероза, но их необходимое содержание в пищевом рационе необходимо для нормальной жизнедеятельности всего организма.
Соль необходима, но в умеренном количестве. Сахар тоже необходим, но тоже умеренно. Желательны фрукты, овощи, мед, очень полезны при атеросклерозе пищевые волокна. Пищу нужно тщательно пережевывать.
Алкоголь. Проводившиеся в разных странах исследования подтверждают, что при умеренном регулярном приеме алкоголя повышается ЛПВП (полезный холестерин), но в больших количествах регулярный прием алкоголя, наоборот, вреден.
Можно принимать алкоголь не более 20 — 30г этанола в день (50 — 60 мл водки или коньяка, или 200 — 250 мл сухого вина, или 500 — 600 мл пива), для женщин — до 10 — 15 г этанола, т. е. вдвое меньше.
Вторичная профилактика.
Первичная профилактика и медикаментозное лечение.
Медикаментозное лечение: непрерывно-прерывистое лечение, 2-3 раза в год, при изменении погоды. Лечение минимум 4-6 недель подряд.
Медикаментозное лечение.
Никотиновая кислота (Ниацин, витамин РР, В3).
Принимает активное участие в углеводном, белковом и порфириновом обмене. Оказывает выраженное влияние на центральную нервную систему, вызывает расширение периферических кровеносных сосудов.
Никотиновая кислота обладает липопротеидемической (снижающей уровень липопротеидов в крови) активностью. В больших дозах (3-4 г в день) понижает содержание триглицеридов и бета-липопротеидов в крови.
Можно назначать по нарастающей схеме. Если появляется зуд, прервать. Начинать с 50 мг, 1 таб. в день, доводим суточную дозу до 1000 мг в сутки, если мужчина моложе 50 лет, а женщинам давать до 600 мг в сутки. И оставляем эту дозу в течение 10 дней, при нормальных лабораторных данных , затем снижаем постепенно. Осторожно давать женщинам детородного возраста.
Производные никотиновой кислоты (никофураноза, аципимокс, эндурацин). Они снижают выработку ЛПНП и липопротеидов очень низкой плотности (ЛПОНП).
Препараты на основе омега-3-полиненасыщенных жирных кислот (w-3-ПНЖК) (ловаза, омакор).
Статины – Симвастатин, Аторвастатины, Ловастатин, Флувастатин, Правастатин, Розувастатин, Питавастаин.
Это препараты, подавляющие синтез холестерина, способствуют выведению желчных кислот, антиоксиданты, противовоспалительные, иммуномодуляторы, нормализают липидный обмен.
Секвестранты желчных кислот – Холестерамин, Холестипол.
Препараты, препятствующие всасыванию липидов в кишечнике. Выводит желчные кислоты. Если есть застой желчи, зуд,то назначают.
Фибраты — Гемфиброзил, Фенофибрат, Клофибрат и др. Эти препараты усиливают катаболизм триглицеридов.
Липостабил.
Комбинированный препарат, содержит эссенциальные фосфолипиды. Снижает концентрацию в крови липопротеидов, нормализует липидный обмен, улучшает функциональное состояние печени, препятствует прогрессированию атеросклероза, улучшает микроциркуляцию.
Показан при гиперлипопротеидемии, атеросклерозе сосудов сердца, мозга, конечностей, стенокардии, после инфаркта миокарда и церебрального инсульта, ангиопатии, особенно при сахарном диабете; профилактика тромбоэмболии перед операциями, эндартериите, нефротическом синдроме, профилактика и лечение жировой эмболии.
Антиагреганты — вещества, препятствующие свертыванию крови, при атеросклерозе назначают пожизненно, если нет противопоказаний.
Аспирин (ацетилсалициловая кислота) вызывает гемолиз эритроцитов, может вызвать гемолитическую желтуху. Нельзя детям до 15 лет, беременным, кормящим, при язве , эрозии, во время менструации. Суточная доза — 75 мг, 300, 350 мг. Выводится со щелочной мочой. Аспирин в малых дозах провоцирует обострение подагры.
Курантил — можно по 25, 50, мг 3-4 раза в день. Пожилым по 25 мг 1 раз в день пожизненно при атеросклерозе. Нельзя давать при острых инфарктах.
ВИТАМИНЫ.
Хотя доказательная медицина не выявила положительного влияния дополнительного приема витаминов на лечение атеросклероза, но дефицит в организме некоторых витаминов ухудшает обмен веществ, что может способствовать развитию атеросклероза и ИБС
Желательно дополнять пищевые рационы препаратами поливитаминов, но не в лечебных, а в физиологических дозах.
Витамин С (аскорбиновая кислота) в организме не вырабатывается. Необходимо регулярно его принимать для профилактики.
Аскорбиновая кислота играет важную роль в жизнедеятельности организма, регулирует окислительно-восстановительные процессы, участвует в углеводном, фосфорном обмене, нормализует проницаемость капилляров кожи. Участвует в метаболизме фенилаланина, тирозина, фолиевой кислоты, синтезе липидов, протеинов, стимулирует иммунитет. Обладает антиагрегантными и выраженными антиоксидантными свойствами
Больше всего витамина С содержится в сырых овощах, плодах и ягодах, при кулинарной обработке они теряют около 50% его.
Также много витамина С в сиропах и концентратах из шиповника, ягод черной смородины, в зеленом луке, солонине, красном перце, соленой рыбе, зеленых перцах.
С января до конца мая, когда мало свежих фруктов и овощей, можно принимать витамин С в виде таблеток и драже до 500 мг в день, если нет противопоказаний.
Витамины группы В.
Витамин В1 является коферментом кокарбоксилазы, необходимой для активации окислительно-восстановительных процессов в организме. Играет большую роль в углеводном обмене, влияет на функции сердечно-сосудистой, пищеварительной, эндокринной и нервной систем.
Содержится в молоке, орехах, печени, дрожжах, ржаном хлебе, нешлифованном рисе, пивных дрожжах, пшенице, ржи, чёрном хлебе, бобовых, печени, орехах, моркови, продуктах животного происхождения.
Витамин В6.
Витамин B6 принимает активное участие в обмене аминокислот, белковом и жировом обмене, улучшает липидный обмен при атеросклерозе, функцию печени, регулирует деятельность нервной системы, улучшает память. Витамин B6 укрепляет иммунитет, поддерживает деятельность сердечно-сосудистой системы, предотвращает образование сгустков крови, снижает вероятность развития инфаркта, инсульта, атеросклероза, способен регулировать артериальное давление.
В1, В6 – нужно назначать через день, один день В1, другой В6, желательно в виде иньекций.
Лучше всего назначать осенью и весной, 4 недели подряд, 2 раза в год.
Витамин В12. Обладает высокой биологической активностью. Участвует в образовании холина, метионина, нуклеиновых кислот. Оказывает благоприятное действие на обмен углеводов и липидов. Активирует свертывающую систему крови. Снижает концентрацию холестерина в крови, улучшает функцию печени и нервной системы, повышает способность тканей к регенерации.
Но так как содержит радиоактивный кобальт, в очень малых дозах, то можно принимать только раз в 2 года, чаще нельзя.
Витамин А + Е.
Витамин А содержится в жирах животного происхождения (рыбий жир, печень, сливочное масло, сливки, молоко, яичный желток), в продуктах растительного происхождения (морковь, абрикосы, томаты, зеленый горошек). Является антиоксидантом.
Витамин A играет важную роль в трофических процессах кожи, а также участвуют в окислительно-восстановительных реакциях организма.
Целесообразно для лучшего усвоения организмом витамин А назначать вместе с витамином Е.
Витамин Е является антиоксидантом и предохраняет витамин А от окисления как в кишечнике, так и в тканях.
Источник: www.medglav.com
