АРИТМИИ СЕРДЦА (греческий arrhythmia отсутствие ритма, неритмичность) — различные изменения основных электрофизиологических характеристик миокарда (автоматизма, возбудимости и проводимости), ведущие к нарушению нормальной координации сокращений между различными участками миокарда или отделами сердца, резкому учащению или урежению сердечных сокращений.
Аритмии сердца не всегда проявляются собственно нарушениями ритма или темпа сердечной деятельности; многие из них могут быть обнаружены лишь путем регистрации ЭКГ, а некоторые удается выявить только с помощью записи внутрисердечных электрограмм.
Термином аритмии сердца обозначают также изменения собственно ритма и темпа сердечных сокращений (то есть неодинаковая продолжительность сердечных циклов, значительное учащение или урежение сердечных сокращений) независимо от того, какой характер — физиологический или патологический — носят эти изменения. Нередко к аритмии сердца относят и некоторые расстройства сократительной деятельности сердца, в частности альтернацию пульса (см. Пульс).
Таким образом, понятие аритмии сердца условно, оно относится к состояниям с различной этиологией, неодинаковым патогенезом, требующим соответственно разных способов лечения.
В клинике наиболее часто встречаются мерцательная аритмия, трепетание предсердий (см. Мерцательная аритмия), пароксизмальная тахикардия (см.), экстрасистолия (см.), аритмии при нарушениях проводимости (см. Блокада сердца, Вольффа-Паркинсона-Уайта синдром).
Этиология
Аритмии сердца полиэтиологичны. Значительную роль в возникновении ряда аритмии сердца играет нервнорефлекторный фактор. Известно появление различных аритмий сердца у здоровых людей при психо-эмоциональном напряжении, а также у людей без органического поражения сердца при заболевании других органов (холецистит, диафрагмальная грыжа и т. п.).
Аритмии сердца нередко возникают при органическом поражении центральной и вегетативной нервной системы (например, при черепно-мозговой травме, опухолях мозга, нарушениях мозгового кровообращения, после ваготомии). Причиной аритмии сердца могут быть и гуморальные воздействия, в частности гормональные нарушения при эндокринных заболеваниях. Ряд лекарственных средств (препараты группы дигиталиса, хинина, стимуляторы и блокаторы бета-адренергических рецепторов, средства, используемые для местной анестезии и др.), а также яды (бактериальные токсины, окись углерода, фосфорорганические соединения и др.) могут вызывать аритмию сердца, прекращающиеся после устранения воздействия токсического фактора.
нако наибольшее значение в происхождении аритмии сердца имеют органические изменения в миокарде, синусовом узле и в проводящей системе сердца. Эти изменения — от дистрофии миокарда до кардиосклероза и некроза — могут быть вызваны всеми органическими заболеваниями сердца или поражениями сердца при заболеваниях других внутренних органов, например: гипотиреоз, зоб диффузный токсический, коллагеновые болезни, легочное сердце и др. Во многих случаях тщательное клиническое исследование не позволяет обнаружить причину аритмии сердца (так называемые идиопатические аритмии сердца).
Патогенез
Аритмии сердца сами по себе не имеют определенной морфологической картины. Могут обнаруживаться изменения, характерные для заболевания, которое явилось причиной аритмии (дистрофия миокарда, амилоидоз, кардиосклероз, миокардит, некроз). Однако все эти изменения неспецифичны и могут не сопровождаться аритмией. Более характерна для аритмии сердца локализация изменений в области синусового узла и в проводящей системе: воспалительная или опухолевая инфильтрация, тромбоз или атрезия артерии, питающей синусовый узел, а также артериальных веточек, васкуляризирующих проводящую систему, поражения нервного сплетения, окружающего синусовый узел, и т. д.
В ряде случаев морфологическое исследование (включая световую, электронную микроскопию и гистохимические методы) не выявляет никаких изменений.
По своему патогенезу аритмии сердца различны. Большая роль в возникновении всех аритмий сердца принадлежит сдвигам в соотношении содержания ионов калия, натрия, кальция и магния внутри клеток миокарда и во внеклеточной среде. Эти сдвиги приводят к изменениям возбудимости, рефрактерности и проводимости синусового узла, проводящей системы и сократительного миокарда. Аритмии сердца развиваются при следующих нарушениях перечисленных функций:
1) усиление, угнетение или полное подавление активности синусового узла;
2) повышение активности очагов автоматизма низшего порядка;
3) укорочение и удлинение рефрактерного периода;
4) снижение или полное прекращение проводимости по проводящей системе или сократительному миокарду, а также, возможно, патологическое проведение импульса по путям, в нормальных условиях не функционирующим, например, по так называемому пучку Кента (см. Вольффа-Паркинсона-Уайта синдром), и проведение импульса в направлении, противоположном нормальному (ретроградное проведение).
Аритмии сердца могут наблюдаться и при некоторых нарушениях сократительной функции миокарда. Большая часть аритмий сердца обусловлена повреждением анатомических структур сердца. Так, возбудимость синусового узла понижается при тромбозе питающей его артерии, активность очагов автоматизма низшего порядка может повышаться при наличии в миокарде очагов воспаления или склероза в результате периэлектротона.
ичиной нарушений проводимости может служить анатомический перерыв проводящей системы в результате воспаления, инфаркта миокарда, кардиосклероза, после операций на сердце и т. п. В то же время Уиггерсом (G. J. Wiggers) и И. А. Черногоровым (1962) экспериментально доказана возможность чисто функциональных нарушений ритма сердца. Чаще всего в развитии аритмии сердца в той или иной степени принимают участие оба фактора — функциональный и анатомический. Многообразие аритмий сердца обусловлено возможностью существования нарушений автоматизма, проводимости, рефрактерности и сократимости как в чистом виде, так и в самых различных сочетаниях.
Существует множество способов экспериментального воспроизведения аритмий сердца. Они сводятся к механическим, термическим, электрическим и хим. воздействиям на миокард в целом или локально, а также на различные уровни центральной или вегетативной нервной системы. Однако многочисленные эксперименты до наст, времени не позволили получить ответ на ряд принципиальных вопросов патогенеза аритмий, в частности на вопрос о том, вызваны ли некоторые аритмии сердца наличием в миокарде гетеротопных очагов автоматизма, патологической циркуляцией волны возбуждения (теория «повторного входа») или сочетанием обоих факторов. В проявлении патологических очагов возбуждения, а также нарушений проводимости И. А. Черногоров придает большое значение явлениям парабиоза (см.) и периэлектротона (см. Электротонические явления). Моу (G. К. Moe, 1967) создана электронная схема, позволяющая моделировать некоторые аритмии сердца путем изменения параметров «возбудимости», «рефрактерности» и «проводимости». Опыты на этой модели показали правомерность применения теории «повторного входа» волны возбуждения к объяснению ряда аритмий сердца.
Классификация, диагноз и лечение
В связи с отсутствием единства взглядов на патогенез многих аритмий сердца общепринятой классификации их не существует. В СССР обычно пользуются классификацией Л. И. Фогельсона с теми или иными модификациями. Сходна с классификацией Фогельсона классификация Чанга (E. Chung, 1970).
Нарушения формирования импульса в синусовом узле
Синусовая аритмия — непостоянство ритма сердечных сокращений, связанное с колебаниями активности синусового узла. В физиологических условиях наблюдается преимущественно у молодых людей и связана с актом дыхания (дыхательная аритмия); при повышении внутригрудного давления, то есть в начале выдоха или в результате натуживания, повышается тонус блуждающего нерва, что ведет к временному замедлению темпа сердечных сокращений. Изредка встречается синусовая аритмия, не связанная с фазами дыхания и вызванная различными патологическими процессами в миокарде (инфаркт, миокардит, пороки сердца) и нервно-регуляторными нарушениями. Синусовую аритмию больные не ощущают. Дыхательную аритмию нетрудно распознать клинически по связи частоты пульса с фазами дыхания; для точной диагностики синусовой аритмии иного происхождения необходимо электрокардиографическое исследование. Отмечается неравномерность интервалов между желудочковыми комплексами при нормальной конфигурации зубца P и постоянной, находящейся в пределах нормы продолжительности интервала PQ (R). Лечение при патологических формах синусовой аритмии направлено на основное заболевание.
Синусовая брадикардии — см. Брадикардия.
Синусовая пароксизмальная тахикардия — см. Пароксизмальная тахикардия.
Синусовая тахикардия — см. Тахикардия.
Синусовая экстрасистолия — см. Экстрасистолия.
Асистолия предсердий (остановка предсердий) связана с полным подавлением активности синусового узла, отсутствием в миокарде предсердий гетеротопных очагов возбуждения и отсутствием ретроградной проводимости из желудочков в предсердия или с сино-аурикулярной блокадой. Роль водителя ритма принимают на себя центры автоматизма низших порядков. Возникает так называемый узловой (атрио-вентрикулярный) или желудочковый (идиовентрикулярный) ритм (см. ниже). Точное распознавание затруднительно: отсутствие предсердных комплексов (зубцов P, волн трепетания или мерцания предсердий) на обычной электрокардиограмме еще не служит доказательством асистолии предсердий (может также наблюдаться при некоторых формах атрио-вентрикулярного ритма). В сомнительных случаях прибегают к записи внутрипредсердной электрограммы.
Лечение неэффективно.
Блуждающий водитель ритма в синусовом узле. Этиология и патогенез не известны. Вероятная причина — колебания тонуса парасимпатической нервной системы, что ведет к меняющемуся порядку распространения возбуждения в области синусового узла. Электрокардиографически проявляется меняющейся в разных циклах формой зубца P (или петли P векторкардиограммы) при нормальном и одинаковом во всех циклах интервале PQ (R).
Миграция водителя ритма в предсердиях. Предположительная причина — колебания тонуса блуждающего нерва. Электрокардиографически проявляется меняющейся формой зубца P и петли P векторкардиограммы и изменениями интервала PQ (R) в разных сердечных циклах. Последняя черта отличает это нарушение от блуждающего водителя ритма в синусовом узле.
Пассивный гетеротопный автоматизм. В норме наиболее высокой степенью автоматизма, то есть способностью к наиболее частой импульсации, обладает синусовый узел. Чем дистальнее по ходу проводящей системы расположен очаг автоматизма, тем меньше частота его импульсации. Если активность синусового узла полностью подавлена, а также при полном перерыве проводимости на том или ином уровне роль водителя ритма принимает на себя один из очагов автоматизма низшего порядка, чаще всего атрио-вентрикулярный узел (узел Ашоффа — Тавара). В последнее время путем записи электрограммы атрио-вентрикулярного узла и пучка Гиса было обнаружено, что сам узел не обладает автоматизмом и фактически так наз. узловые ритмы возникают либо на границе между миокардом предсердий и атрио-вентрикулярным узлом, либо на разных уровнях пучка Гиса — от его начала до разветвления. Тем не менее ритмы, возникающие в этой области, по-прежнему называют узловыми.
Выскакивающие атрио-вентрикулярные (узловые) импульсы. Если автоматизм синусового узла снижается периодически (напр., при синусовой аритмии, сино-аурикулярной блокаде, кратковременном раздражении блуждающего нерва), может наступить момент, когда частота импульсации синусового узла станет ниже, чем импульсация в области атрио-вентрикулярного узла. Тогда на фоне синусового ритма появляется единичный узловой импульс, отличающийся от узловой экстрасистолы (см. Экстрасистолия) только тем, что ему предшествует на ЭКГ не укороченная, а удлиненная диастолическая пауза. Точная диагностика возможна только по данным ЭКГ (рис. 2).
Атрио-вентрикулярный (узловой, нодальный) ритм возникает при резком повышении тонуса блуждающего нерва или угнетении синусового узла, вызванном другими причинами. Клинически проявляется брадикардией, иногда появляется пульсация яремных вен, что связано с одновременным или почти одновременным сокращением предсердий и желудочков. Точный диагноз возможен только на основании анализа ЭКГ.
В зависимости от того, где расположен водитель ритма относительно атрио-вентрикулярного узла, возможны следующие изменения ЭКГ: отрицательный зубец P и укороченный интервал PQ (R) (источник ритма — на границе предсердий и верхней части узла); отсутствие зубца Р, который накладывается на комплекс QRS и несколько деформирует его (точный диагноз возможен только на основании данных внутриполостной электрограммы) — источником ритма является начальная часть пучка Гиса (обычно обозначается как среднеузловой ритм); отрицательный зубец P следует за комплексом QRS (ритм исходит из нижележащих участков пучка Гиса до его бифуркации, однако по традиции его принято называть нижнеузловым).
риантом узлового ритма считают ритм коронарного синуса; полагают, что источником этого ритма служит узел Цана, расположенный вблизи верхней части атрио-вентрикулярного узла. Электрокардиографически ритм коронарного синуса похож на верхнеузловой ритм (рис. 3); диагностическими признаками считаются отрицательный зубец Р в отведениях II, III aVF, положительный зубец Р — в отведении aVL и очень редко отрицательный зубец P в отведениях V4— V6. Различать функциональный и органический узловой ритм помогает атропиновая проба: после введения под кожу 1 мл 0,1% раствора сульфата атропина функциональный узловой ритм сменяется синусовым. Лечение при выскакивающих узловых сокращениях и узловом ритме направлено на основное заболевание. При функциональных формах проводят атропинизацию.
Идиовентрикулярный (желудочковый) ритм. При полной поперечной блокаде сердца (см. Блокада сердца), реже при подавлении активности очагов автоматизма первого и второго порядков роль водителя ритма принимает на себя та или иная часть проводящей системы или миокарда желудочков. Если подавление активности очагов первого или второго порядков кратковременно, могут возникать выскакивающие желудочковые сокращения (аналогично описанным выше выскакивающим узловым сокращениям при синусовом ритме).
ЭКГ на фоне синусового или атрио-вентрикулярного ритма после удлиненной диастолической паузы появляется деформированный комплекс QRS, к-рому сопутствует (не всегда) инвертированный зубец P. Собственно желудочковый ритм всегда связан с тяжелыми органическими поражениями сердца. Частота сердечных сокращений может быть достаточной для поддержания жизнедеятельности организма только в том случае, если очаг импульсации в желудочках расположен достаточно высоко. Медленный идиовентрикулярный ритм встречается в терминальных состояниях.
Диагноз всегда основывается на анализе ЭКГ.
Активный гетеротопный автоматизм
Выделение этой группы аритмии сердца наиболее условно, так как в большинстве случаев они, по-видимому, вызваны не только появлением в миокарде очага с патологической частотой импульсации, но и наличием нарушений проводимости, а также рефрактерности, что и приводит к возникновению циркуляции волны возбуждения (см. Мерцательная аритмия, Пароксизмальная тахикардия, Экстрасистолия).
Трепетание (тахисистолия) и мерцание (фибрилляция) желудочков. Терминальные формы аритмии сердца, выражающиеся в резком нарушении (при трепетании) или полном расстройстве координации деятельности всего миокарда, обычно возникают при грубых и обширных повреждениях миокарда (например, при инфаркте) и в конечной стадии многих заболеваний сердца (миокардит, идиопатическая гипертрофия миокарда, пороки сердца). Однако они могут иметь и функциональное происхождение: например, мерцание желудочков возникает при поражении электрическим током, в особенности если его воздействие совпадает с периодом наибольшей уязвимости миокарда в фазе его реполяризации (примерно в период вершины зубца Т). В этих случаях даже наиболее тонкие гистологические, гистохимические и электронномикроскопические исследования не выявляют в миокарде никаких изменений. Механизм развития трепетания и мерцания желудочков сходен с патогенезом трепетания предсердий и мерцательной аритмии (см.). Отличие состоит лишь в том, что некоординированная деятельность присуща миокарду вообще, а не только миокарду предсердий. В связи с тем, что пропульсивная деятельность сердца при этих аритмий сердца отсутствует, они проявляются клинической смертью: артериальное давление и пульс не определяются, тоны сердца не выслушиваются. При трепетании желудочков иногда удается определить очень частый (несосчитываемый) пульс и определить крайне низкое, несовместимое с жизнью артериальное давление. Наряду с более частой импульсацией такой тяжелейший коллапс позволяет отличить трепетание желудочков от желудочковой тахикардии (см. Пароксизмальная тахикардия), при которой давление снижается не так резко, пульс определяется отчетливо и больные могут жить несколько часов и даже дней. Отличить мерцание и трепетание желудочков от других форм терминальных аритмий сердца можно только электрокардиографически. На ЭКГ трепетание желудочков характеризуется наличием частых (200 в 1 минуту и более) высоких регулярных волн (рис. 4), мерцание желудочков — еще более частыми волнами различной величины и формы, следующими одна за другой без всякого порядка (рис. 5). Если не предпринимаются реанимационные меры, средняя амплитуда волн мерцания постепенно уменьшается и через некоторое время наступает асистолия. Лечение — срочная электрическая дефибрилляция сердца (см. Дефибрилляция).
Нарушения проводимости
Нарушения проводимости — см. Блокада сердца.
Источник: xn--90aw5c.xn--c1avg
Основные симптомы и виды циклической аритмии
При малом возрасте синусовая аритмия дыхательная обычно проходит без явных признаков и выявляется только на кардиограмме во время плановых осмотров. В то же время у взрослых патологическая аритмия сердца дыхательная проявляется симптомами, которые представлены ниже:
- болевые признаки в районе груди,
- появление одышки,
- появление синюшной окраски (цианоз) шеи и лица на некоторое время.
У детей и юношей описанная симптоматика наблюдается в редких случаях. Когда человек окончательно подрастёт, эти проявления пропадают.

К разновидностям рассматриваемого нарушения относят типичную и пароксизмальную.
В качестве признака типичного циклического нерегулярного ритма рассматривают болевую симптоматику в районе груди при дыхании после физической нагрузки. Когда работа систем, управляющих ритмом сердца, разлажена, частота сокращений желудочков возрастает. Последнее ведёт за собой боли в районе грудной клетки.
Симптоматика пароксизмального вида нарушения:
- чувство, будто вам ударили в грудь, более вероятное при вдохе,
- частота сердечных сокращений способна достигать 200 ударов за минуту и длиться может часами.
Причиной такой симптоматики для молодого возраста чаще служат функциональные расстройства. Взрослые обладают этим типом расстройства, в случае если имеют болезни сердца хронического типа.
Что служит причиной синусовой циклической аритмии
Основной причиной циклического варианта номотопного расстройства является недоразвитость трёх следующих видов систем организма человека:
- сердечно-сосудистой,
- нервной,
- мышечной.
Чем меньше возраст, тем больше вероятность таких особенностей организма и, соответственно, проявления патологической формы этого нарушения. Постнатальная энцефалопатия является основным диагнозом, который сопровождается таким расстройством, как патологическая синусовая дыхательная аритмия у детей. Само собой, высок риск у младенцев, которые недоношены. Нарушение возбудимости нервной системы часто может быть выявлено при рахите, являющимся провоцирующим фактором в формировании нарушения. Синусовая дыхательная аритмия у очень полных детей наблюдается довольно часто. Её симптоматика более явна при физических нагрузках. Резкое увеличение в росте тоже является поводом для возникновения нарушения.
Патологическая дыхательная аритмия у взрослых может быть вызвана одной из следующих причин:
- побочное действие фармпрепарата, возникающее после длительного приёма этого средства,
- стресс,
- общая интоксикация,
- продолжительное истощение физического или нервного плана.

Симптоматика и рекомендации врача
Синусовая дыхательная аритмия у человека проявляется увеличением уровня сердцебиений, когда организм испытывает физические нагрузки. Более выраженная дыхательная перемена у человека присутствует в молодом возрасте. Можно заметить ускорение работы сердца с чередующимися остановками.
Помимо всего прочего, может закружиться голова и почувствоваться слабость. Впоследствии симптоматика может обогатиться ощущением нехватки воздуха или одышкой. Расстройство может проявиться не только у обычных взрослых пациентов, но и у беременных. У последних, как и у детей, высока вероятность развития описываемого нарушения, но в существенно меньшей степени. Появление симптомов расстройства требует врачебного вмешательства с полным устранением таковых.
Дыхательная гимнастика и её эффективность против расстройств сердечного ритма
Чтобы ослабить симптомы, существует вариант лечения медицинскими препаратами, но у них есть побочные эффекты, что может повлечь вред здоровью. Это обстоятельство заставляет выбирать способы с минимумом противопоказаний, так называемые альтернативные методы лечения нарушения. К ним относят гимнастику, йогу и физические упражнения, например, лечебную физкультуру.

Гимнастика бывает нескольких видов. Один из них – это дыхательная её разновидность. Она применима, только когда нет серьёзных патологий сердца. Положительное влияние на кровообращение и нормализация сердечного ритма – это результат, который получают люди, занимающиеся ею с целью профилактики.
Что такое дыхательная гимнастика по отношению к аритмии? Дадим подробное описание влияния на патологию, основываясь на её принципах. Стимуляция сердечной деятельности происходит в момент вдоха посредством блуждающего нерва. Когда мы изменяем частоту дыхания в любую сторону, мы инициируем совершенствование работы лёгких. Получаем нормальную частоту пульса и биение сердца в целом. Как итог всего этого – достаточное снабжение кислородом сердечной мышцы, плюс нормальный режим, в том числе и ритм работы сердца.
Разновидности дыхательной гимнастики и вариант комплекса упражнений из неё
Сердечная аритмия гораздо лучше поддаётся профилактике, по сравнению с лечением. Поэтому при малейших признаках патологических нарушений в ритме сердца, следует обязательно приступить к профилактике во избежание осложнений и для приведения в норму деятельности системы органов дыхания, плюс системы сосудов и сердца. Вот небольшой список методик, которые можно применять для профилактики нарушений сердечного ритма:
- гимнастика Стрельниковой,
- йога,
- йогическая методика Пранаяма,
- методика Бутейко.
Все эти методики нацелены на полный контроль дыхания, движения брюшной стенки и диафрагмы.
Приведём в качестве примера комплекса упражнений дыхательной гимнастики несколько таковых из йоги. Их выполняют, комбинируя упражнения на дыхание и физические. Для их выполнения потребуется значительный процент свежего воздуха в помещении. Упражнения этого вида гимнастики из йоги подразумевают исключительно плавный характер дыхания.
- Выполнять в первый месяц занятий по 1 разу за день, после этого на каждый последующий месяц добавлять по одному разу. В позе лотоса, с руками, расположенными на стопах и обращёнными ладонями кверху, нужно делать наклон и принимать исходное положение. Наклоняться надо так, чтобы лбом коснуться до пола. При опускании головы – глубокий вдох и втягивание живота, а при подъёме – выдох.
- Пятиминутное упражнение. Располагаемся, лёжа головой на восток, потом поднимаем ноги в выпрямленном состоянии: правую – на вдохе, а левую – на выдохе.

- Нужно выполнить один раз. Голова на восток. Вдох – руки вверх с последующим отведением назад, выдох – подъем туловища и касание руками своих ступней.
- В положении лёжа с руками вдоль туловища осуществляем одновременные подъёмы головы и ног на 2–3 секунды. Подъём – вдох, опускание – выдох.
- Выполнять 2 раза за неделю по 7 раз за приём. Нужно лечь и раздвинуть ноги на максимальную ширину. Руками потребуется взяться за лодыжки с вдохом и принять исходную позу уже с выдохом.
- Комплекс упражнений за день заканчивается следующим образом: в положении лёжа нужно раздвинуть ноги и руки, затем напрячь конечности и спустя 2 секунды напряжённого состояния расслабить. Выполнять 4 минуты.
Источник: musizmp3.ru
Какую опасность скрывает в себе дыхательная аритмия?
Содержание
Дыхательная аритмия считается юношеским заболеванием, так как чаще всего оно возникает у детей и подростков. Особенность данного недуга такова, что такие пациенты обычно не жалуются на какие либо проблемы со здоровьем. Не посетив врача, можно ничего не заметить. Данный вид аритмии у взрослых возникает редко. Наблюдается взаимосвязь между работой дыхательных путей и сердечно-сосудистой системы.
Причины и симптомы
Изменение ритма сердца при вдохе и выдохе
Установлено, что у подростков и детей ритм сердца меняется во время глубокого дыхания. Это выражается в том, что сердцебиение становится учащенным при вдохе, а замедленным при выдохе. У взрослых такое явление наблюдается очень редко, однако причины этому все же есть:
- длительное нервозное состояние;
- стресс;
- перенесенная тяжелая болезнь;
- прием лекарственных препаратов;
- курение.
По симптомам это заболевание определить сложно, поэтому человек не замечает его. Если он встречается у молодежи, это считается нормой, поэтому отдельным заболеванием это назвать трудно. Такой вид аритмии сердца отличается тем, что если его обнаружили у детей, беспокоиться не нужно, так как со временем она пройдет самостоятельно.
Стоит ли беспокоиться
Беспокоиться от том, что в процессе обследования обнаружилась дыхательная аритмия, не стоит. Однако совсем расслабляться также не будет полезным, ведь ее можно назвать состоянием, которое может говорить о наличии других заболеваний. Рассмотрим четыре интересных факта о дыхательном виде аритмии сердца.
- Она может быть спутником некоторых нарушений работы сердца.
- Дыхательная синусовая аритмия наблюдается среди здоровых людей, особенно, как мы уже узнали, среди детей самых разных возрастов.
- Ее появление может говорить о том, что состояние больного улучшилось. Это может происходить после инфаркта миокарда (в период реабилитации). тяжелых и острых инфекционных заболеваний и после перенесенного ревмокардита.
- Она может исчезать при определенных заболеваниях сердца, например при воспалении миокарда, врожденных пороках сердца, ревматических заболеваниях сердечной мышцы, а также при первых проблемах с кровообращением.
Данный вид аритмии могут путать с недыхательным синусовым типом. Однако последнее определение говорит о том, что нет никакой связи с процессом дыхания и кислородным насыщением крови. Хотя такая связь полностью подтверждается при дыхательном виде.
Диагностика и лечение
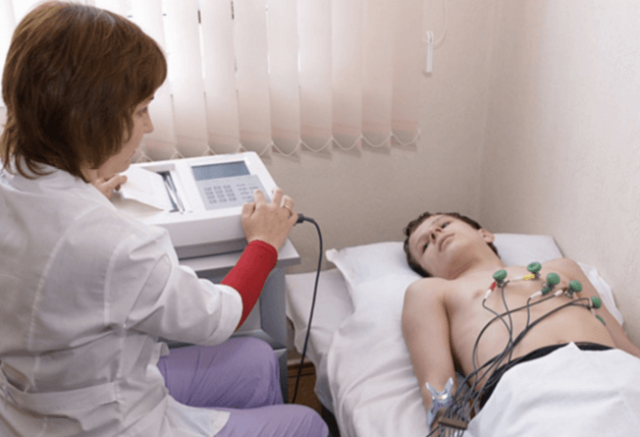
Существуют ли методы, которые позволяют определить аритмию дыхательную без сопровождающих ее симптомов? Конечно же, да. Главный метод в таком случае — ЭКГ. Так как позиция сердца меняется, на ЭКГ появляются незначительные изменения, особенно это касается зубца Р.
Если обсуждаемое нами состояние говорит о том, что есть другие заболевания сердца, то обязательно нужно их выявить. Кроме ЭКГ, существует ряд других обследований: эхокардиография, ангиография и так далее.
Диагностирование заболевания с помощью ЭКГ
В зависимости от результатов обследования назначается лечение. Сам дыхательный тип аритмии лечения не требует. Однако, если есть сопутствующие ему заболевания, после их тщательной диагностики должно быть проведено качественное лечение. Самостоятельно выбирать лекарственные препараты нельзя, так как от самолечения можно сильно пострадать. Конечно, профилактика важна всегда, даже до похода к доктору. Но зачастую к правильному и здоровому образу жизни должно быть прибавлено медицинское лечение, которое должен назначать только врач. Таким образом, получится избежать осложнений, которые могут угрожать здоровью.
Аритмия дыхательного типа сама по себе не составляет угрозы для человека и даже может говорить об улучшении состояния его здоровья. Но в любом случае нужно посетить врача, так как есть вариант, что выявится новое заболевание. Правильный образ жизни и следование советам лечащего врача — залог продолжительной жизни.
Дыхательная аритмия или слон из мухи
Фраза «дыхательная аритмия » очень часто появляется в заключениях ЭКГ, особенно у молодых людей. Синонимом дыхательной аритмии является синусовая аритмия, но если и это Вам ни о чем не говорит, то будем разбираться дальше.
Итак, работа нашего сердца хотя и осуществляется автономно, но у организма все же есть несколько рычагов влияния на его деятельность. Одним из таких рычагов является так называемый блуждающий нерв — вагус (nervus vagus).
При его активации деятельность сердца угнетается, и так уж придумала природа, что активацию этого вагуса вызывает дыхание, вернее вдох. Чем вдох глубже, тем медленнее (до определенных, разумных пределов) работает сердце. После выдоха, вагус вновь работает в обычном режиме. В результате этого частота сердечного ритма все время варьирует то в одну, то в другую сторону – так должно быть в норме. И все бы хорошо, если бы врачи не придумали «обзывать» нерегулярность работы сердца аритмией.
А как назвать аритмию, связанную с дыханием, — разумеется «дыхательная аритмия», но ничего страшного и ужасного в ней нет. Вот и вся разгадка этого страшного словосочетания, будоражащего умы здоровых людей, получивших на руки заключение ЭКГ, где нет слова «норма», а есть «дыхательная аритмия».
Нужно отметить, что у разных людей в разные периоды времени влияние дыхания на работу сердца неодинаково, поэтому дыхательная аритмия может появляться и пропадать с ЭКГ в различные дни. Кроме того, некоторые врачи не обращают на неё внимания, ввиду того что считают её нормой или просто не хотят пугать, а потом ещё и успокаивать пациентов.
Предлагаю Вам небольшой эксперимент, для этого лишь нужно научиться считать пульс за 15 секунд. Ложитесь поудобнее, расслабьтесь, приложите большой и средний палец одной руки к лучевой артерии другой руки (смотрите картинку) и начинайте считать пульс. Затем сделайте максимально глубокий вход, напрягите мышцы живота и оставайтесь в таком состоянии 15 секунд, не забывая считать пульс. Вы сами увидите, насколько пульс стал медленнее, иногда частота сердечных сокращений падает до 40 ударов в минуту и это норма.
Так что если вас пугает дыхательная аритмия, сделайте вдох, выдох и забудьте про неё.
Дыхательная аритмия
Спокойно, дышите глубже!
#image.jpg
У взрослого человека дыхательная аритмия появляется в результате нервозного состояния, при сильном истощении или после перенесенного какого-либо заболевания в тяжелой форме. Процесс смены ритма работы сердца напрямую связан с дыхательной функцией, а потому его и назвали дыхательной аритмией.
Дыхательная аритмия выражается учащенным числом сокращений сердечной мышцы во время вдоха. При выдохе, наоборот, пульс человека замедляется. Как следствие – сердечные сокращения носят характер аритмии. Обычно спустя некоторый период приступы дыхательной аритмии самостоятельно исчезают.
Иногда это заболевание наблюдается у пациентов, недавно перенесших инфекционное заболевание или у людей, страдающих вегето-сосудистой дистонией. Часто аритмия дыхательных путей встречается у заядлых курильщиков.
Нередко дыхательную аритмию человек даже не замечает, потому что симптомы не ощущаются и кровообращение находится в норме. Этим она отличается от остальных форм аритмии.
Однако Вы можете ошибиться. Не допустите такого, обратитесь в «Центр пульмонологии» к опытным специалистам.
Диагностика:
- сбор анамнеза;
- ортостатическая проба (наклонный тест);
- наклонный тест (ортостатическая проба);
- эхокардиография;
- холтеровское мониторирование (великолепный метод электрофизиологической инструментальной диагностики);
- ЭКГ (электрокардиограмма).
Лечение:
Дыхательную аритмию врачи считают нормальной, и лечению она не подлежит. Вы можете пройти профилактический курс, исходя из результатов лабораторных исследований. Доктор может назначить иммуномодулирующие препараты, витаминотерапию, физиотерапию.
ИСТОРИИ НА НОЧЬ — ДОЛЖНО БЫТЬ, КРЫСА…
Каким должно быть поклонение в церкви? Часть 2
Источник: heal-cardio.ru
Что это такое и чем отличается от остальных аритмий
Сердце человека сокращается благодаря наличию в нем особых клеток, называемых атипичными кардиомиоцитами. Они составляют проводящую систему сердца. В этих клетках возникает и распространяется нервный импульс, передающий его мышечным волокнам. Синусовый узел является своеобразным «дирижером» всей этой системы. По его команде работает весь орган.
При синусовой аритмии сердце сокращается то быстрее, то медленнее, чем обычно (ЧСС может быть больше 90 или меньше 60 ударов в минуту). Это происходит из-за неравномерного образования нервных импульсов. Такие «неполадки» в работе водителя ритма могут быть обусловлены разными механизмами – повреждением синусного узла, изменением тонуса симпатического и парасимпатического отделов нервной системы, а точнее, разбалансировкой их влияний и т.д.
Прогноз для жизни при синусовой аритмии практически всегда благоприятный.
Лекарства
Фото: bird.a42.ru
При необходимости назначения лекарственных средств для лечения синусовой тахикардии используются β-адреноблокаторы. К наиболее распространенным представителям данной группы относятся:
- бисопролол. Обычно назначается однократно в утреннее время. В большинстве случаев подбор дозы препарата осуществляется с помощью назначения минимальной дозы, которая постепенно увеличивается до появления необходимого результата терапии. Максимальная суточная доза составляет 20 мг. Стоит отметить, что при необходимости отмена препарата не должна производится внезапно, важно постепенно снижать дозировку, что позволит избежать обострения заболевания.
- метопролол. Препарат оказывает действие не только в виде уменьшения частоты сердечных сокращений, но также способствует снижению артериального давления, что немаловажно при наличии у пациента артериальной гипертензии. Клинический эффект метопролола развивается спустя 1.5 – 2 часа после приема. Максимальная суточная доза препарата составляет 200 мг.
- карведилол. Помимо основного действия, карведилол обладает антигипертензивным эффектом, уменьшает гипертрофию левого желудочка, имеет антиоксидантные и кардиопротективные свойства. Максимальная концентрация препарата в плазме крови достигается спустя 1 – 2 часа от приема.
Перечисленные препараты следует принимать под контролем ЧСС (частоты сердечных сокращений). Важно ежедневно измерять ЧСС (как минимум утром и вечером), чтобы следить за эффективностью лекарственного средства. Снижение ЧСС ниже 55 ударов в минуту является показанием для снижения дозировки препарата или его отмены. При сохранении тахикардии на фоне приема какого-либо представителя β-адреноблокаторов производится увеличение дозы или кратности приема препарата, при отсутствии эффекта после выполненных действий производится замена препарата.
Наиболее встречаемые побочные эффекты, развивающиеся на фоне приема β-адреноблокаторов:
- со стороны центральной нервной системы (выраженная слабость, повышенная утомляемость, головная боль, расстройство сна);
- со стороны сердечно-сосудистой системы (ощущение боли или дискомфорта в области сердца, снижение артериального давления, брадикардия);
- со стороны желудочно-кишечного тракта (тошнота, рвота, боль в животе, расстройство стула в виде запора или, наоборот, диареи);
- со стороны дыхательной системы (прием высоких доз приводит к развитию бронхообструкции, что вызывает появление одышки);
- со стороны эндокринной системы (гипер- или гипогликемия, гипотиреоидное состояние);
- при наличии аллергии на препарат появляются кожные проявления аллергии (зуд, крапивница) или развивается анафилактический шок.
Противопоказания к применению:
- артериальная гипотензия;
- атриовентрикулярная блокада 2 или 3 степени;
- бронхиальная астма, хроническая обструктивная болезнь легких;
- беременность и период лактации;
- повышенная чувствительность к активному веществу препарата или любому из вспомогательных веществ.
Физиологические и патологические причины
Синусовая аритмия не обязательно означает что-то плохое. Сбой в работе может возникать и по физиологическим причинам. Например, существует так называемая дыхательная синусная аритмия. Ее появление объясняется тем, что во время вдоха усиливается влияние симпатической нервной системы, а во время выдоха – парасимпатической. Поэтому сердцебиение сначала немного ускоряется, а на выдохе несколько замедляется.
Дыхательная синусовая аритмия особенно часто встречается у детей и подростков возрастом до 14 лет. Она проходит совсем незаметно и не представляет никакой угрозы для здоровья и жизни человека.
Иногда синусовая аритмия появляется в момент засыпания и пробуждения у людей преклонного возраста. Это обусловлено тем, что корковые центры головного мозга постепенно утрачивают контроль над структурами, которые регулируют деятельность синусного узла.
Патологическая СА может быть вызвана как заболеваниями сердца, так и различными внешними неблагоприятными воздействиями, косвенно влияющими на работу синусного узла.
Внесердечные причины СА:
- постоянный стресс или внезапный испуг;
- вегетососудистая (нейроциркуляторная) дистония или по-другому «синдром автономной дизрегуляции»;
- невротические состояния;
- чрезмерное употребление кофе, спиртных напитков, курение;
- интенсивные занятия спортом;
- прием медикаментов – антидепрессантов, психостимуляторов, сердечных гликозидов и даже средств для лечения нарушений ритма;
- эндокринологические заболевания – сюда в первую очередь относятся гипертиреоз (увеличенная функция щитовидной железы) и сахарный диабет. СА при диабете обусловлена тем, что длительное повышенное содержание сахара в крови повреждает нервные окончания, в том числе и сердечные;
- анемия (чаще железодефицитная);
- любые инфекционные болезни, сопровождающиеся повышением температуры тела;
- дисплазия соединительной ткани – наследственное заболевание, при котором у человека сильно гнутся суставы в разные стороны. Такие люди часто страдают незначительными нарушениями ритма сердца, в том числе и СА.
Сердечные причины включают различные органические кардиологические патологии:
- инфекционные (чаще вирусные) миокардиты;
- врожденные и приобретенные пороки сердца;
- кардиомиопатии;
- ишемическую болезнь сердца (стенокардию или острый инфаркт миокарда);
- хроническую сердечную недостаточность;
- диффузный или очаговый миокардиосклероз.
Профилактические меры
Предупредить развитие заболевания всегда легче, чем проводить полноценное лечение. Поэтому так важно придерживаться правил профилактики.
Профилактические мероприятия при данной патологии сводятся к следующему:
- Отказ от курения.
- Исключение употребления алкоголя.
- Правильное питание, употребление достаточного количества витаминов и микроэлементов.
- Регулярные физические нагрузки, активный образ жизни.

Профилактика заболеваний сердца
Кроме того, избежать развития болезни поможет нормализация психоэмоционального состояния. Для этого нужно стараться избегать стресса, перенапряжения. Также нужно нормализовать режим труда и отдыха. Ночной сон должен быть не менее 7-8 часов. Рекомендуются прогулки на свежем воздухе.
Важным компонентом профилактики является прохождение регулярных медицинских осмотров. Это позволяет выявить болезнь на ранней стадии, а также исключить наличие другой, более тяжелой патологии.
При выявлении аритмии необходимо наблюдаться у кардиолога. Кроме того, может понадобиться регулярное прохождение электрокардиографии.
Дыхательная аритмия – это вариант нарушения сердечного ритма, которое возникает во время дыхания. В большинстве случаев состояние является физиологичным и не требует медицинского вмешательства. Однако возможно развитие патологии на фоне других сердечных заболеваний. Для того чтобы удостовериться в том, что опасность для здоровья и жизни отсутствует, нужно пройти медицинское обследование и проконсультироваться с кардиологом.
Симптомы и ощущения
Так как работа сердца при СА сильно не нарушается, и главная его функция (перекачивание крови) сохраняется на должном уровне, у подавляющего большинства людей синусовая аритмия проходит абсолютно незаметно.
Выраженная синусовая аритмия нередко сопровождается ощущениями замирания или неправильной работы сердца, головокружением, потемнением в глазах. В своей практике я постоянно встречаю людей с повышенной чувствительностью и возбудимостью нервной системы, склонных к ипохондрии. Даже при незначительной СА они могут испытывать тревогу, страх, дискомфорт в груди. У них проступает холодный пот на лбу, бледнеет кожа, зябнут руки и ноги, появляется чувство нехватки воздуха. Они могут упасть в обморок. Как правило, это люди, страдающие нейроциркуляторной дистонией.
Синусовая аритмия опасна тем, что она может усугубить имеющееся у человека кардиологическое заболевание. Особенно при внезапном ее появлении. В этом случае возникают боли, ощущение жжения или сжатия в сердце, усиливается одышка, возникает отечность лодыжек и голеней. Это происходит из-за ухудшения кровоснабжения миокарда (сердечной мышцы). Однако стоит отметить, что такие тяжелые последствия синусовой аритмии случаются крайне редко, особенно по сравнению с другими нарушениями ритма.
Советы врача: как справиться с приступом синусовой аритмии
Внезапное появление синусовой аритмии в основном возникает у людей, страдающих заболеваниями сердца. Чтобы снять приступ, можно попробовать применить специальные методы, усиливающие влияние парасимпатической нервной системы путем раздражения блуждающего нерва. Такие приемы называются вагусными пробами:
- проба Вальсальвы – нужно на максимально возможном выдохе раздуть щеки в течение 30 секунд;
- массаж каротидного синуса – надо нащупать сонную артерию на шее около угла нижней челюсти и начать на нее надавливать и массировать. Но делать это нужно только с одной стороны, иначе есть риск создать препятствие току крови к головному мозгу и потерять сознание;
- форсированный кашель – быстро и сильно кашлять;
- холодовая проба – опускание лица в тазик, наполненный холодной водой.
Однако с вагусными пробами стоит быть очень осторожным, так как они устраняют только учащенное сердцебиение и могут сильно его замедлить, что может быть опасно.
Необходимо также измерить свое артериальное давление. Если оно ниже, чем 90/60 мм рт.ст., то вагусные пробы лучше не проводить.
Поэтому первое, что нужно сделать для снятия приступа СА, – это обратиться к врачу. При очень плохом самочувствии следует вызвать «Скорую помощь».
Если Вы хотите знать о тахикардии все, советуем посмотреть видео ниже по ссылке. Причины, симптомы, диагностика и признаки того, что пора к врачу — обо всем этом за 7 минут. Приятного просмотра!
Синусовую аритмию очень легко распознать на электрокардиограмме. Ее основные признаки:
- неодинаковое расстояние между зубцами R-R (то увеличенное, то уменьшенное), при этом разница между самым коротким и наиболее длинным интервалом превышает 10% от среднего значения;
- сохранение синусового ритма – это означает, что перед каждым QRS-комплексом стоит зубец P, который в отведениях II, III, aVF всегда остается положительным.

Чтобы определить, нужно ли в дальнейшем искать причину патологии, я должен отличить дыхательную аритмию от других ее разновидностей. Сделать это достаточно просто. Во время снятия кардиограммы я прошу пациента задержать дыхание. Если ритм при этом полностью нормализуется– это дыхательная аритмия.

Недыхательные формы СА бывают следующими:
- периодические – когда аритмия возникает постепенно;
- апериодические – изменение интервалов R-R появляется внезапно. Такая форма чаще встречается у людей, имеющих кардиологические заболевания.
Если у человека на ЭКГ обнаруживается недыхательная СА, я всегда дополнительно назначаю холтеровское (суточное) мониторирование, так как у этих пациентов нередко встречаются и другие нарушения ритма сердца, особенно замедления проводимости (блокады).
Как выглядит на ЭКГ сердца?
Во время похода к врачу, в случае жалоб на проблемы с сердцем, специалист должен прослушать больного, который отличается бледностью кожи, синюшностью области носогубного треугольника. Если при прослушивании с синусовым сердечным ритмом звучат наиболее слабые тона, то возможно подозрение на дыхательную аритмию. В таком случае назначают ЭКГ. Оно проводится даже детям от 1 месяца. Вообще, специалисты настоятельно рекомендуют проводить подобную процедуру с ежегодной периодичностью.
Диаграмма ЭКГ в случае дыхательной аритмии продемонстрирует изменение частоты сокращения в зависимости от фазы дыхания: вдох – выдох.

В случае обнаружения у детей не только дыхательной аритмии, но и шумов в сердце, а также замедленного роста, врач обязан назначить еще исследования, например, УЗИ сердца. Так как, несмотря на безобидность дыхательной аритмии, за ней могут скрываться более серьезные патологии.
Важно! Взрослым, также как и детям, необходим ежегодный осмотр и проверка сердечной деятельности. В случае возникновения у них дыхательной аритмии наряду с болями в левой стороне грудной клетки требуются дополнительные обследования, так как с заболеваниями сердца шутки плохи.
Лечение
По причине того, что практически всегда синусная аритмия протекает легко, а порой даже незаметно для самого человека, то обычно специального лечения не требуется.
Вмешиваться стоит, когда у пациента появляются связанные с аритмией симптомы (головокружение, ощущение замирания сердца и т.д.). Но лечить нужно не саму аритмию, а бороться с первопричиной ее возникновения.
В первую очередь необходимо отказаться от вредных привычек. Своим больным я настоятельно рекомендую прекратить курение и максимально ограничить количество употребляемого алкоголя. Также нужно уменьшить объем выпиваемого кофе до 1 чашки в день.
Особо чувствительным людям, страдающим нейроциркуляторной дистонией и невротическими расстройствами, очень хорошо помогают успокоительные лекарственные средства. Сначала я стараюсь ограничиваться растительными препаратами наподобие Персена или Новопассита. Но если эффекта от их применения нет, я направляю пациентов к неврологу, чтобы тот выписал рецепт на более сильные медикаменты (Сибазон, Реланиум).
Другим больным я рекомендую более тщательное обследование для поиска причины синусовой аритмии – проверить уровень гемоглобина, глюкозы, гормонов щитовидной железы, сделать эхокардиографию (УЗИ сердца) и т.д.
Люди, страдающие дисплазией соединительной ткани, испытывают хронический дефицит магния, который может спровоцировать возникновение СА. Назначение препаратов, содержащих этот элемент (Магне В6, Магнерот), будет эффективным и для лечения, и для профилактики.
И, наконец, если у человека имеется какое-либо заболевание сердца, я акцентирую внимание именно на его лечении – медикаментозно корректирую артериальное давление, подбираю дозировку лекарств при хронической сердечной недостаточности, направляю на хирургическую операцию при тяжелых пороках сердца и т.д.
Дыхательная гимнастика
Часто рекомендуемая нагрузка – правильное дыхание при аритмии сердца. Во время тренировок нормализуется сердцебиение и стабилизируется уровень артериального давления.
Последовательность занятий стоя:
- Восемь шагов. При вдохе делать один шаг.
- Шесть кулаков. На вдохе сжимаем опущенные руки, при выдохе – расслабляем.
- Двенадцать выбросов. Руки на талии. На вдохе опускаем их, с силой разжимая пальцы, на выдохе принимаем исходную позицию.
- Тринадцать наклонов. Вдыхая, нагибаемся, расставляя руки в стороны, на выдохе выпрямляемся, руки на поясе.
Случай из практики: молодой человек с дисплазией соединительной ткани
Хочу представить необычный случай синусовой аритмии. Ко мне обратился молодой человек 24 лет. В последнее время его стали беспокоить неприятные ощущения в области сердца, появилось небольшое головокружение. Пациент не курит, алкоголь не употребляет, никаких лекарств не принимает. Температура тела нормальная. Когда я стал измерять его пульс, он оказался неритмичным. При общем осмотре я обратил внимание, что у молодого человека имеются признаки дисплазии соединительной ткани – худощавость, высокий рост, гипермобильность суставов (лучезапястных, локтевых, коленных).
Расшифровка кардиограммы — синусовая аритмия. При задержке дыхания нарушение ритма сохранялось. На эхокардиограмме обнаружился пролапс митрального клапана, что является еще одним критерием дисплазии соединительной ткани. В анализе крови отмечалась низкая концентрация магния. Я назначил препарат Магне В6 и рекомендовал включить в рацион питания продукты, богатые этим микроэлементом (гречку, бананы, орехи, овсянку). При повторном приеме пациент отметил значительное улучшение состояния. Проявления аритмии полностью прекратились. Кардиограмма и уровень магния нормализовались.
Источник: kprfrd.su
