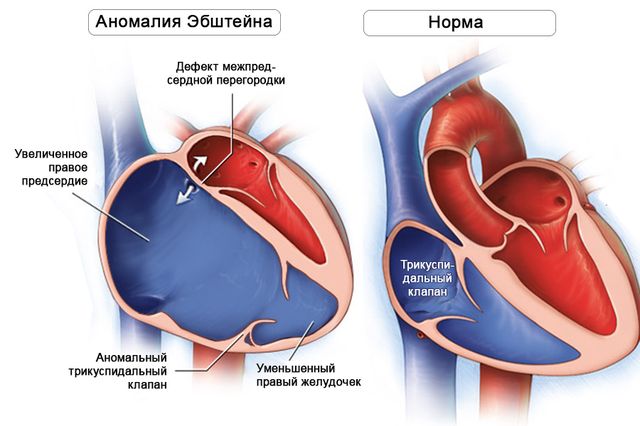
В 1866 году немецкий врач-терапевт впервые описал врожденное заболевание сердца, при котором створки (створка) правого клапана прикрепляются со смещением в сторону полости правого желудочка. В результате смещения желудочек становится меньше, а правое предсердие – больше нормы. Такой порок сегодня называют аномалия Эбштейна.
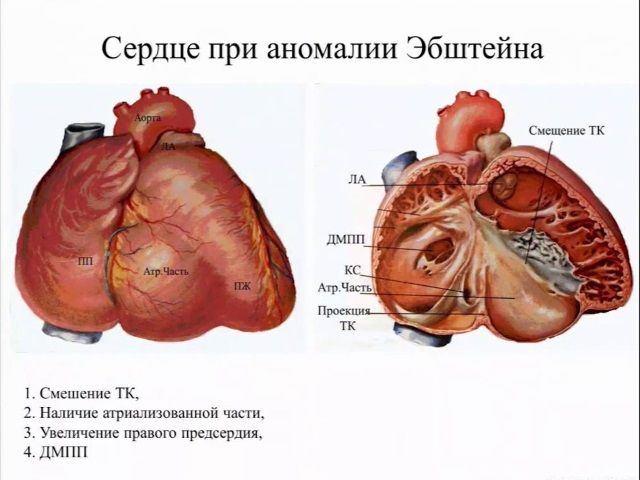
Получается, что полость правого желудочка сердца человека разделяется на две неравномерные части, граница которых проходит по смещенному вниз отверстию клапана. Снизу располагается собственно желудочек, а сверху – надклапанная часть, называемая еще атриализованной. Последняя оказывается соединенной с правым предсердием.
Если в структуре сердца есть какие-то несвойственные здоровому органу изменения, оно работает неправильно, что отражается на общем состоянии.
При аномалии Эбштейна в большинстве случаев (около 80%) сообщение между предсердиями нарушается. Возможных причин этого явления две:
- Увеличение овального отверстия, которое у здоровых малышей постепенно с ростом организма зарастает.
- Патология (дефект) межпредсердной перегородки, или сокращенно ДМПП.
Аномалия Эбштейна это редкое явление, его часть от всех известных пороков сердца составляет меньше 1%. Она не имеет закрепленности за половой принадлежностью, встречается у мальчиков и девочек.
Редко эта аномалия развивается самостоятельно, чаще всего новорожденные с таким диагнозом имеют другие патологии сердца:
- сужение (стеноз) легочной артерии;
- митральная недостаточность (частичное смыкание левого клапана, нарушающее ток крови);
- открытый артериальный проток;
- атрезия (отсутствие просвета, заращение) аорты (самая тяжелая форма порока сердца).
Патологию Эбштейна может усугублять синдром Вольфа-Паркинсона-Уайта (wpw). Это ситуация, когда преждевременно наступает период возбуждения желудочков. Проблема чаще поражает мужское население в возрасте от 10 до 20 лет. Иногда – старше.
Причины и симптомы
Науке до сих пор неизвестны точные причины, по которым развивается эта аномалия. Но есть предположения, согласно которым она возникает на генетическом уровне, и в ее развитии играет роль состояние внешней среды.
Имеются данные о том, что ребенок может родиться с такой патологией, если его мама, будучи беременной, принимала препараты лития или перенесла инфекционное заболевание.
Особенности гемодинамики аномалии Эбштейна у детей могут различаться в зависимости от того, насколько сильно сместился и деформировался трехстворчатый клапан, а также от изменений правого желудочка и предсердия. Важное значение в клиническом проявлении патологии имеет сформировавшийся венозно-артериальный шунт.
Аномалия Эбштейна в кардиологии считается заболеванием, при котором симптомы не всегда могут быть выраженными. В таком случае для диагностики необходимы инструментальные исследования. Выявить проблему можно лишь на основании данных:
- рентгена грудной клетки;
- электрокардиограммы.
Если же клинические проявления ярко выражены, то диагноз ребенку ставят уже в роддоме или через некоторое время после выписки.
В физическом развитии дети с таким диагнозом не отстают от своих сверстников. Но симптомы заболевания дают о себе знать в виде:
- жалоб на боли в области сердца;
- большой утомляемости, проявляющейся при нагрузках;
- одышки;
- частых сердцебиениях (иногда в течение длительного времени);
- потери сознания.
При внешнем осмотре у детей заметна синюшность (цианоз). Большинство из них имеет измененный цвет кожи с рождения, но у некоторых он проявляется в возрасте с 3 до 12 лет. Синюшный оттенок более выражен, если увеличивается венозно-артериальный сброс. В соответствии с его концентрацией цвет кожи меняется с малинового на темно-синий. Цианоз не наблюдается в том случае, если нет межпредсердного сообщения.
Есть еще несколько симптомов, по которым определяют эту аномалию:
- набухание вен на шее;
- их заметная пульсация, ритм которой совпадает с сердечными сокращениями;
- деформация первых пальцевых фаланг на руках и ногах.
Из-за изменений пальцы напоминают барабанные палочки (с утолщениями на концах) или приобретают форму часов (округляются). За это их называют «барабанные пальцы» или «часовые стекла».
Если к сердечной патологии присоединяется стеноз легочной артерии, то это приводит к уменьшению концентрации кислорода в клетках крови. Внешне патологические изменения проявляются в том, что больной часто садится на корточки.
У 50% имеющих такой диагноз заметно выпирание грудины с левой стороны. Это «сердечный горб». Причина его появления – увеличение размеров правого предсердия.
 Когда врач проводит аускультацию, то определяет глухие и слабые тоны сердца. У некоторых больных прослушивается шум в левой части грудины, что свидетельствует о недостаточной функциональности трехстворчатого клапана.
Когда врач проводит аускультацию, то определяет глухие и слабые тоны сердца. У некоторых больных прослушивается шум в левой части грудины, что свидетельствует о недостаточной функциональности трехстворчатого клапана.
При диагностировании аномалии Эбштейна у новорожденного из-за дисфункции правого желудочка происходит нарушение большого круга кровообращения вследствие неправильного тока крови. Это начинает проявлять себя уже в первом полугодии жизни малыша (иногда – гораздо позже). Ребенок часто дышит, у него учащенное сердцебиение, на шее пульсируют вены, увеличенный размер печени. Симптомы имеют плохой прогноз.
Способы диагностики
Обнаружить патологию при внутриутробном развитии плода можно с помощью аппарата УЗИ на сроке беременности от 18 до 22 недель. К этому времени у малыша может быть обнаружена задержка развития. При тяжелых формах патологии ставится вопрос о прерывании беременности, поскольку статистика свидетельствует, что только 5% больных смогут дожить до 50-летнего возраста, а 50% грудных детей с таким диагнозом умрут в течение первого года жизни.
Электрокардиография (экг) показывает:
- рост мышечной массы правого предсердия;
- смещение вправо активности электрических процессов;
- аритмию и т.д.
На электрокардиограмме изображены ритмы с нарушениями. По ней также диагностируют проблемы с проводимостью кровотока между отделами.
Чтобы определить силу тона сердца, используют фонокардиографию (записывают вибрации сердечной мышцы, а также звуки, которые получаются при ее деятельности).
Следующий метод исследования – эхокардиография (эхокг). Она позволяет обнаружить деформацию эхосигнала, а также аномальный рост правого предсердия и уменьшение правого желудочка.
 Кроме названных инструментальных исследований подтвердить (или опровергнуть) диагноз помогают ангиография, катетеризация (внутриполостная экг) и рентген.
Кроме названных инструментальных исследований подтвердить (или опровергнуть) диагноз помогают ангиография, катетеризация (внутриполостная экг) и рентген.
На рентгенограмме видны увеличенные размеры сердца, оно напоминает шар (иногда перевернутую чашу). В косых проекциях зафиксированы признаки аномального роста правого предсердия, а также верхней части правого желудочка. Левые отдела сердечной мышцы обычно не изменены.
Лечение
Аномалия Эбштейна у взрослых и детей предусматривает два вида терапии:
- Медикаментозную.
- Оперативную.
Неоперативный вариант подходит лишь тогда, когда отклонения от нормы несущественные и не мешают жизнедеятельности человека. В таком случае работу сердца поддерживают с помощью лекарственных препаратов:
- антиаритмиков (Аденозин, Дизопирамид и др.);
- диуретиков (уменьшают содержание жидкости и выводят воду и соль с мочой);
- ингибиторов АПФ (Каптоприл, Эналаприл);
- сердечных гликозидов (Дигоксин, Строфантин, Изоланид и др.).
Цель терапии – предотвратить дальнейшее развитие патологии.
В случаях серьезного отклонения от нормы больному делают операцию. Суть ее состоит в том, что пациенту устанавливают протез сердечного клапана из натурального материала или сплава титана. Во втором варианте больной должен принимать в течение всей жизни лекарственные препараты, разжижающие кровь.
 Другой способ оперативного вмешательства – пластическая операция, в ходе которой реконструируют (восстанавливают) естественный клапан. Для этого часть предсердия, которая выходит за пределы нормы, ушивают. Но операция не всем показана, поскольку степень развития патологии у больных различается.
Другой способ оперативного вмешательства – пластическая операция, в ходе которой реконструируют (восстанавливают) естественный клапан. Для этого часть предсердия, которая выходит за пределы нормы, ушивают. Но операция не всем показана, поскольку степень развития патологии у больных различается.
Прогноз зависит от тяжести заболевания. Способ терапии определяется в каждом конкретном случае индивидуально. У больного к 20-30 годам часто развивается сердечная недостаточность, которая заканчивается летальным исходом.
Чем сильнее выражена синюшность кожи больных детей, тем хуже прогноз. При диагнозе «тяжелая сердечная недостаточность» максимальная продолжительность жизни – несколько лет.
Болезнь постоянно прогрессирует, поэтому с течением времени у больного возможны:
- инсульт;
- патологии сердечного ритма;
- тромбоэмболия.
Люди, которые рождаются с таким недугом, могут вести обычный образ жизни, но беречь себя все-таки следует. Нужно избегать серьезных физических нагрузок, авиаперелетов, забыть о вредных привычках, правильно питаться и научиться позитивно мыслить.
Источник: KardioPuls.ru
Причины и симптомы
Науке до сих пор неизвестны точные причины, по которым развивается эта аномалия. Но есть предположения, согласно которым она возникает на генетическом уровне, и в ее развитии играет роль состояние внешней среды.
Имеются данные о том, что ребенок может родиться с такой патологией, если его мама, будучи беременной, принимала препараты лития или перенесла инфекционное заболевание.
Особенности гемодинамики аномалии Эбштейна у детей могут различаться в зависимости от того, насколько сильно сместился и деформировался трехстворчатый клапан, а также от изменений правого желудочка и предсердия. Важное значение в клиническом проявлении патологии имеет сформировавшийся венозно-артериальный шунт.

Аномалия Эбштейна в кардиологии считается заболеванием, при котором симптомы не всегда могут быть выраженными. В таком случае для диагностики необходимы инструментальные исследования. Выявить проблему можно лишь на основании данных:
- рентгена грудной клетки;
- электрокардиограммы.
Если же клинические проявления ярко выражены, то диагноз ребенку ставят уже в роддоме или через некоторое время после выписки.
В физическом развитии дети с таким диагнозом не отстают от своих сверстников. Но симптомы заболевания дают о себе знать в виде:
- жалоб на боли в области сердца;
- большой утомляемости, проявляющейся при нагрузках;
- одышки;
- частых сердцебиениях (иногда в течение длительного времени);
- потери сознания.
При внешнем осмотре у детей заметна синюшность (цианоз). Большинство из них имеет измененный цвет кожи с рождения, но у некоторых он проявляется в возрасте с 3 до 12 лет. Синюшный оттенок более выражен, если увеличивается венозно-артериальный сброс. В соответствии с его концентрацией цвет кожи меняется с малинового на темно-синий. Цианоз не наблюдается в том случае, если нет межпредсердного сообщения.
Есть еще несколько симптомов, по которым определяют эту аномалию:
- набухание вен на шее;
- их заметная пульсация, ритм которой совпадает с сердечными сокращениями;
- деформация первых пальцевых фаланг на руках и ногах.
Из-за изменений пальцы напоминают барабанные палочки (с утолщениями на концах) или приобретают форму часов (округляются). За это их называют «барабанные пальцы» или «часовые стекла».
Если к сердечной патологии присоединяется стеноз легочной артерии, то это приводит к уменьшению концентрации кислорода в клетках крови. Внешне патологические изменения проявляются в том, что больной часто садится на корточки.
У 50% имеющих такой диагноз заметно выпирание грудины с левой стороны. Это «сердечный горб». Причина его появления – увеличение размеров правого предсердия.
 Когда врач проводит аускультацию, то определяет глухие и слабые тоны сердца. У некоторых больных прослушивается шум в левой части грудины, что свидетельствует о недостаточной функциональности трехстворчатого клапана.
Когда врач проводит аускультацию, то определяет глухие и слабые тоны сердца. У некоторых больных прослушивается шум в левой части грудины, что свидетельствует о недостаточной функциональности трехстворчатого клапана.
При диагностировании аномалии Эбштейна у новорожденного из-за дисфункции правого желудочка происходит нарушение большого круга кровообращения вследствие неправильного тока крови. Это начинает проявлять себя уже в первом полугодии жизни малыша (иногда – гораздо позже). Ребенок часто дышит, у него учащенное сердцебиение, на шее пульсируют вены, увеличенный размер печени. Симптомы имеют плохой прогноз.
Способы диагностики
Обнаружить патологию при внутриутробном развитии плода можно с помощью аппарата УЗИ на сроке беременности от 18 до 22 недель. К этому времени у малыша может быть обнаружена задержка развития. При тяжелых формах патологии ставится вопрос о прерывании беременности, поскольку статистика свидетельствует, что только 5% больных смогут дожить до 50-летнего возраста, а 50% грудных детей с таким диагнозом умрут в течение первого года жизни.
Электрокардиография (экг) показывает:
- рост мышечной массы правого предсердия;
- смещение вправо активности электрических процессов;
- аритмию и т.д.
На электрокардиограмме изображены ритмы с нарушениями. По ней также диагностируют проблемы с проводимостью кровотока между отделами.
Чтобы определить силу тона сердца, используют фонокардиографию (записывают вибрации сердечной мышцы, а также звуки, которые получаются при ее деятельности).
Следующий метод исследования – эхокардиография (эхокг). Она позволяет обнаружить деформацию эхосигнала, а также аномальный рост правого предсердия и уменьшение правого желудочка.
 Кроме названных инструментальных исследований подтвердить (или опровергнуть) диагноз помогают ангиография, катетеризация (внутриполостная экг) и рентген.
Кроме названных инструментальных исследований подтвердить (или опровергнуть) диагноз помогают ангиография, катетеризация (внутриполостная экг) и рентген.
На рентгенограмме видны увеличенные размеры сердца, оно напоминает шар (иногда перевернутую чашу). В косых проекциях зафиксированы признаки аномального роста правого предсердия, а также верхней части правого желудочка. Левые отдела сердечной мышцы обычно не изменены.
Лечение
Аномалия Эбштейна у взрослых и детей предусматривает два вида терапии:
- Медикаментозную.
- Оперативную.
Неоперативный вариант подходит лишь тогда, когда отклонения от нормы несущественные и не мешают жизнедеятельности человека. В таком случае работу сердца поддерживают с помощью лекарственных препаратов:
- антиаритмиков (Аденозин, Дизопирамид и др.);
- диуретиков (уменьшают содержание жидкости и выводят воду и соль с мочой);
- ингибиторов АПФ (Каптоприл, Эналаприл);
- сердечных гликозидов (Дигоксин, Строфантин, Изоланид и др.).
Цель терапии – предотвратить дальнейшее развитие патологии.
В случаях серьезного отклонения от нормы больному делают операцию. Суть ее состоит в том, что пациенту устанавливают протез сердечного клапана из натурального материала или сплава титана. Во втором варианте больной должен принимать в течение всей жизни лекарственные препараты, разжижающие кровь.
 Другой способ оперативного вмешательства – пластическая операция, в ходе которой реконструируют (восстанавливают) естественный клапан. Для этого часть предсердия, которая выходит за пределы нормы, ушивают. Но операция не всем показана, поскольку степень развития патологии у больных различается.
Другой способ оперативного вмешательства – пластическая операция, в ходе которой реконструируют (восстанавливают) естественный клапан. Для этого часть предсердия, которая выходит за пределы нормы, ушивают. Но операция не всем показана, поскольку степень развития патологии у больных различается.
Прогноз зависит от тяжести заболевания. Способ терапии определяется в каждом конкретном случае индивидуально. У больного к 20-30 годам часто развивается сердечная недостаточность, которая заканчивается летальным исходом.
Чем сильнее выражена синюшность кожи больных детей, тем хуже прогноз. При диагнозе «тяжелая сердечная недостаточность» максимальная продолжительность жизни – несколько лет.
Болезнь постоянно прогрессирует, поэтому с течением времени у больного возможны:
- инсульт;
- патологии сердечного ритма;
- тромбоэмболия.
Люди, которые рождаются с таким недугом, могут вести обычный образ жизни, но беречь себя все-таки следует. Нужно избегать серьезных физических нагрузок, авиаперелетов, забыть о вредных привычках, правильно питаться и научиться позитивно мыслить.
Источник: KardioPuls.ru
Этот порок встречается редко, но может быть очень опасным. У него множество клинических масок. Суть его заключается в том, что трехстворчатый клапан по каким-то причинам смещен в полость правого желудочка, т.е. расположен не на своем месте (между правым предсердием и правым желудочком), а значительно ниже по току крови. При этом полость правого предсердия оказывается гораздо больше нормальной, а правого желудочка — меньше нормальной. Часть предсердия, в которое теперь входит участок желудочка, называют «атриализованной» частью желудочка, и она может достигать значительных размеров за счет уменьшенной полости самого желудочка. Створки самого клапана также ненормальны: они смещены, неправильно развиты, как и весь мышечный и хордальный аппарат, приводящий их в движение. Сопутствующим, и, в сущности, жизнеспасающим пороком является дефект в межпредсердной перегородке, через который происходит сброс «справа налево» из-за постоянного переполнения растянутой камеры огромного правого предсердия.
Дети с аномалией Эбштейна рождаются с цианозом, который через 2-3 месяца может уменьшиться, т.к. сопротивление сосудов легких, высокое в периоде новорожденности, снижается. Но, если дефект в перегородке небольшой, то состояние половины детей становится в этот период критическим, и они могут погибнуть от нарастающей сердечной недостаточности и осложнений цианоза уже в первые недели жизни. При таком течении необходимо экстренно расширить дефект баллоном, т.е. сделать процедуру Рашкинда. Это на первых порах увеличит объем сброса «справа налево» и облегчит работу правым отделам сердца. Но, если явления будут нарастать, то это может быть показанием к ранней коррекции, хотя и не очень желательной из-за небольших размеров сердца.
Однако, большинству детей этого не потребуется. Их состояние будет разным, как и степень цианоза и признаков сердечной недостаточности. Степень смещения клапанного кольца, состояние створок клапана, величина «атриализованной» части желудочка, ставшей теперь частью правого предсердия, очень индивидуальны. Нередко больные при незначительных анатомических изменениях в сердце (умеренное смещение клапана, не выраженная недостаточность, сохранная функция правого желудочка) живут 10–15 лет и, кроме синюшного цвета кожи и слизистых их может ничего не беспокоить. Однако, одними из самых частых нарушений, сопутствующих, как правило, аномалии Эбштейна, являются различные нарушения ритма сердца. Это закономерно, т.к. узлы и пути проводящей системы находятся именно в правых отделах сердца и обязательно затрагиваются как самим пороком, так и его последствиями (стенка правого предсердия, которая проводит электрический импульс при каждом сердечном сокращении, растягивается). Несмотря на вполне удовлетворительное состояние части больных, они обязательно должны постоянно наблюдаться у кардиолога, и хирургическое лечение рано или поздно — необходимо.
Выбор времени операции целиком зависит от состояния ребенка. Но при «благоприятном» течении этого порока вполне возможно отложить операцию до подросткового возраста, естественно, если нет угрожающих жизни осложнений.
Дело в том, что операция будет направлена на полное исправление порока, т.е. она является радикальной. Производят ее на открытом сердце, в условиях искусственного кровообращения. Лишний участок предсердия устраняется путем ушивания, а трехстворчатый клапан с помощью швов приподнимается и укрепляется в позиции, близкой к нормальной. Если это невозможно, то его иссекают и заменяют искусственным протезом. Попутно устраняются участки, которые могут быть источниками нарушения ритма. Иными словами, хирурги пытаются либо сделать пластику клапана, т.е. восстановить целостность створок и обойтись без искусственных материалов в полости сердца, либо вшить протез. Конечно, первое — предпочтительнее, но и протезирование, хотя и имеет недостатки, является надежным и хорошо отработанным методом. К сожалению, часто вопрос о выборе — пластика или протезирование — окончательно решить можно только на операционном столе. Перед операцией вам должны точно объяснить все возможные варианты и рассказать о том, что ожидает ребенка после нее.
Понятно, что, если речь идет о протезировании клапана, то его лучше делать позже, когда размеры сердца достаточны, чтобы можно было поставить протез, рассчитанный на максимально длительный срок. Ведь, по мере роста ребенка, растет, увеличиваясь в размерах, и его сердце, и в какой-то момент жизни отверстие, где находится протез клапана, окажется относительно узким — стенотичным.
Протезы клапанов
Скажем несколько слов о том, что из себя представляют протезы клапанов. Протез – это искусственный клапан, который выполняет функцию естественного. Представьте себе металлическое, или гибкое пластиковое, кольцо, обтянутое подушкой из синтетического материала (через нее будут накладываться швы — без этого пришить протез нельзя). Сам клапан, находящийся внутри кольца и осуществляющий механизм закрытия и открытия «шлюза», бывает разным. Он может быть сделан из биологического материала (как правило, клапана свиньи, который по размерам и форме вполне соответствует клапану человека). Его делают также из ткани сердечной сорочки человека, выкраивая из него полулуния створок и пришивая к основанию кольца. Изготовление клапанов — это отдельная отрасль медицины, их делают вручную, в лабораториях, а потом обрабатывают и хранят в особых условиях. У такого готового клапана три створки, и он очень похож на естественный полулунный клапан аорты или легочного ствола. Механический клапан целиком состоит из титанового сплава, имеет две подвижные створки и представляет удивительное совершенство современной технологии в медицине. Такие клапаны разработаны давно, но постоянно улучшаются как в конструкции, так и в составе. Они так же промышленно выпускаются и применяются в кардиохирургии уже не одно десятилетие.
Выбор клапана — биологический или механический — заключается в том, что при первом ребенку не надо в течение всей жизни регулярно принимать лекарства, «разжижающие» кровь и предотвращающие образование сгустков на клапане, а при втором это абсолютно необходимо. С другой стороны, механический клапан, может функционировать дольше — годы и десятилетия — без замены, если правильно соблюдать режим и прием лекарств. Обо всем этом вам должны подробно рассказать, но в конечном счете, ваше мнение о выборе того или иного вида протеза, не может быть определяющим.
Результаты операций в целом хорошие как непосредственные, так и отдаленные, и их нужно ожидать у 90 процентов оперированных больных.
Если у вас выявлены данные симптомы и признаки необходимо провести тщательное исследование сердца. Если состояние пациента ухудшается, отмечается увеличение сердца, а также различные осложнения, необходимо проводить хирургическое лечение. Терапия включает в себя терапевтическое и хирургическое лечение.
Аномалия Эбштейна: симптомы
Зачастую пациенты с данным пороком могут не испытывать дискомфорта и неприятных ощущений долгое время. Даже пациенты с резко измененным клапаном могут иметь лишь незначительные проявления порока. Симптомы и признаки развиваются длительно и включаются в себя:
- Одышка;
- Повышенная утомляемость, преимущественно при физической нагрузке;
- Отеки нижних конечностей;
- Различные нарушения ритма;
- Изменение окраски кожи и губ.
Обычно у новорожденных с аномалией Эбштейна признаки изменения цвета кожи появляются раньше, чем признаки сердечной недостаточности. Появление вышеуказанных симптомов в столь раннем возрасте указывает на тяжелое поражение и требует безотлагательного лечения.
У детей более старшего возраста определяются признаки сердечной недостаточности: повышенная утомляемость, одышка, возникающая преимущественно во время физической активности (игры), также ребенок может указать на чувство тяжести в области сердца. Также вы можете отметить наличие цианоза каймы губ и кончика пальцев.
Причины
Сердце человека состоит из четырех камер: две верхние камеры — предсердия (левое и правое), две нижние — желудочки, стенки желудочков толстые и мощные, так как они должны выполнять работу по выбросу крови ко всем органам и системам человека. Между предсердиями и желудочками находятся клапаны, своеобразные двери, которые плотно смыкаются и открываются только в одну сторону, обеспечивая принцип одностороннего движения крови в организме. При аномалии Эбштейна происходит смещение трикуспидального клапана в сторону правого желудочка, в результате чего объем желудочка уменьшается, а правое предсердие становится большим. К тому же сам клапан недоразвит и нарушается как функционирование левого желудочка, так и предсердия, так как кровь из желудочка снова возвращается в правое предсердие, вызывая его перегрузку, также возникает и перегрузка желудочка. Изменения, которые претерпевает клапан различны, и степень поражения может варьировать от незначительной до резкой деформации и значительного его смещения. При данной патологии, как мы уже говорили, происходит перегрузка правого предсердия и желудочка, что, в конечном счете, ведет к развитию правожелудочковой сердечной недостаточности.
Причины, которые ведут к образовании. Врожденных пороков, пока остаются неясными, но известно, что и генетический и внешние факторы играют немаловажную роль. В очень редких случаях было выявлено, что если мать во время беременности принимала препараты лития или болела рядом инфекционных заболевания, то ребенок рождался с аномалией Эбштейна.
Сопутствующие дефекты
При аномалии Эбштейна возможно наличие других врожденных пороков сердца:
-
Дефект межпредсердной перегородки
Более 50% с аномалией Эбштена имеют дефект в межпредсердной перегородке. В связи с наличием этого дефекта венозная, бедная кислородом кровь, смешивается с оксигенированной кровью левого предсердия. В связи с этим в системный кровоток попадает менее обогащенная кислородом кровь, что, несомненно, ухудшает состояние пациента. Также при наличии ДМПП увеличивается риск образования тромбов, которые с током венозной крови могут попасть через дефект в артериальное русло и привести к инсульту. При оперативном вмешательстве по поводу аномалии Эбштейна, если хирург обнаружит дефект межпредсердной перегородки, он обязательно устранит его.
-
Нарушения ритма
В нашем сердце в правом предсердии располагается определенная группа клеток, которая способна индуцировать импульсы, которые по определенному пути распространяются по миокарду , обеспечивая синхронную работу всех камер сердца. При аномалии Эбштейна может быть несколько дополнительных путей распространения импульса, что в свою очередь вызывает нарушения ритма, так называемые тахиаритмии, которые значительно ухудшают состояние человека, а в ряде случаев могут привести к потере сознания при высокой частоте сердечного ритма. Также в связи с перегрузкой правого предсердия возникает его расширение, что является благоприятной средой для формирования трепетания предсердий.
Когда необходимо обратиться к врачу
Если вы заметили, что ребенок быстро устает, у него одышка, когда он не только играет, но и просто спокойно сидит, окружающие отмечают цианоз губ и пальцев — вам необходимо обратиться к педиатру, который направит вашего ребенка на консультацию к специалисту по врожденным порокам сердца.
Диагностика
Если у вас нет каких-либо внешних признаков врожденного порока сердца, то заподозрить какое-либо нарушение врач может, услышав шум при аускультации сердца. Однако, наличие шума, не всегда указывает на органическое поражение сердца. Это может быть и функциональный шум. Тем не менее, если врач подозревает наличие у вас или у вашего ребенка врожденного порока сердца – вам необходимо пройти специальное инструментальное исследование для уточнения диагноза.
Рентгенография органов грудной клетки
рентгенография органов грудной клетки может выявить увеличение размеров сердца, что может указывать на наличие, в частности, аномалии Эбштейна.
Эхокардиография
Это исследование позволяет четко визуализировать структуры сердца. При помощи ультразвукового датчика врач проводит исследование предсердия, желудочков и клапанов между ними, крупных сосудов и их клапанного аппарата. Благодаря этому методу врач с высокой точность поставить диагноз аномалии Эбштейна, а также измерит все необходимые параметры (как размеры, так и функциональные характеристики сердца).
Электрокардиография
Позволяет определить наличие сопутствующих нарушений ритма, а также определить, если у вас дополнительные пути проведения, которые вызывают тахиаритмию.
Холтеровское мониторирование ЭКГ
Это исследование проводится , как правило, в течение 24–48 часов , благодаря чему, можно выявить нарушения ритма, которые возникают периодически, без какой –либо закономерности.
Зондирование сердца
Данный метод исследования редко используется при аномалии Эбштейна, так как такие неинвазивные методики как эхокардиография, дают полный объем информации по данной патологии.
Осложнения
До определенного времени пациенты с аномалией Эбштейна могут и не испытывать каких-либо неприятных симптомом и вести обычный образ жизни. Но при данном пороке возможны и нарушения ритма, развитие сердечной недостаточности, также повышается риск внезапной сердечной смерти, инсульта.
Физическая активность
В зависимости от выраженности поражения клапанного аппарата, а также функциональных особенностей в каждом индивидуальном случае врач также посоветует и разный уровень физической активности. Следует помнить, что все решается в индивидуальном порядке.
Беременность с аномалией Эбштейна
Женщина с Аномалией Эбштейна может благополучно выносить и родить здорового ребенка. Но во время беременности возрастает объем циркулирующей крови, что приводит к дополнительной нагрузке на сердечную мышцу, что может привести к декомпенсации порока и возникновению жизнеугрожающих осложнений. Поэтому беременность должна быть спланирована и ведение беременности должно проводится врачом кардиологом совместно с акушером-гинекологом. А родовспоможение — в условиях специализированного стационара.
Лечение порока — аномалия Эбштейна
Если у вас нет симптомов или нарушений ритма сердца, то ваш доктор может просто порекомендовать тщательный контроль вашего состояния с регулярным обследованием: Общий осмотр, электрокардиография, рентгенография грудной клетки, эхокардиография и,холтеровское мониторирование
Терапевтическое лечение
Если у вас есть проблемы с сердечным ритмом, то, скорее всего, вам будет назначен препарат из группы антиаритмиков. Обычно используются бета-блокаторы, блокаторы кальциевых каналов, сердечные гликозиды. А если у вас выявлены признаки сердечной недостаточности, то врач прибегнет к назначению диуретиков, сердечных гликозидов, ингибиторов АПФ
Хирургическое лечение
Возможно несколько путей хирургического лечения аномалии Эбштейна. Если ткани трикуспидального клапана позволяют провести пластику (реконструкцию) клапана, то проводится клапаносохраняющая реконструктивная операция. Но в большинстве случаев проводится имлантация нового клапана (обычно в нашей клинике используют биологические протезы). Также во время операции в миокард правого желудочка или интракоронарно водятся стволовые клетки, для развития новых клеток миокарда, которые смогут помочь правому желудочку начать работать в новых, нормальных, но не привычных для него условиях.
Если во время диагностики были выявлены сопутствующие дефекты сердца, то проводится их параллельное устранение. Также во время операции на открытом сердце осуществляется устранение дополнительных путей проведения электрического импульса, которые вызывают тахиаритмию.
Необходимо помнить, что после кардиохирургической операции необходимо соблюдать режим приема лекарственных препаратов, так как прекращение приема раньше времени (например антикоагулянтов) может привести к тяжелым последствиям вплоть до смертельного исхода.
Помните, что пациенты с врожденным пороком сердца и после операции являются полноценными членами общества и могут вести нормальный образ жизни. Единственным ограничением, которое будет отличать вас от окружающих — вы будете чуть чаще посещать вашего врача, но всегда только с хорошими новостями о том, что вы здоровы и все у вас будет хорошо.
Источник: bakulev.ru
