Пурпура пигментная прогрессирующая хроническая (син.: пурпурозно-пигментный дерматоз, гемосидероз). В зависимости от различия клинической картины или механизма возникновения пурпурозно-пигментные дерматозы в литературе имеют большое количество форм.
В классификации М. Samilz (1981) к группе пурпурозно-пигментных дерматозов относят пигментный прогрессирующий дерматоз Шамберга, экземо подобную пурпуру Лукаса-Капитанакиса. зудящую пурпуру Левенталя, транзиторные пигментно-пурпурозные высыпания нижних конечностей и, кольцевидную телеангиэктатическую пурпуру Майокки, пигментный пурпурозный лихеноидный дерматит Гужеро-Блюма, серпигинирующую ангиому Гетчинсона, а также монологически сходные, но этиологически различные гиперглобулинемическую пурпуру Вальденстрема и застойный дерматит. Объединение многих форм пурпурозно-пигментных дерматозов в одно заболевание является малообоснованным, в связи с чем указывается на необходимость более глубокого изучения этиологии и патогенеза гемосидерозов. По данным Н. Zaun (1987), различные формы гемосидерозов имеют в основе своей особые патологические механизмы.
Симптомы пурпуры пигментной прогрессирующей хронической
Клиническая картина полиморфная, но ведущими являются три клинических признака: эритема. кровоизлияния, пигментацин. Они встречаются в различных комбинациях. Лихеноидные высыпания, экземоподобные изменения, телеангиэктазии наблюдаются менее часто, но рассматриваются как признаки, присущие той или иной форме гемосидероза. Так, наиболее характерным для болезни Шамберга считаются пигментация и располагающиеся в ее зоне или по периферии ярко окрашенные точечные геморрагии, для пурпуры Майокки — телеангиэктазии, для пигментного пурпурозного дерматита Гужеро- Блюма — лихеноидная сыпь и т.д. При длительном существовании возможно развитие нерезко выраженной поверхностной атрофии. Зуд, как правило, небольшой, более интенсивный при зудяшей пурпуре Левенталя. Заболевание развивается приступообразно, распространяется с каждым рецидивом на всё большие участки кожного покрова. Начинается обычно с точечных кровоизлияний, которые появляются сначала на коленях, в подмышечных впадинах, на тыле стоп, часто симметрично, затем на бедрах, туловище, руках. Страдают чаше мужчины. Заболевание может возникнуть в любом возрасте, в том числе и у детей. Течение хроническое, но общее состояние не нарушено. Симптом Румпеля-Лееде положителен только в области очагов поражения. У некоторых больных процесс может регрессировать самопроизвольно.
Патоморфология пурпуры пигментной прогрессирующей хронической. Изменения кожи при всех перечисленных формах гемосидероза аналогичные с некоторыми небольшими особенностями. В основной в верхней части дермы обнаруживают густой инфильтрат, состоящий из лимфоцитов, гистиоцитов, тканевых базофилов и фибробластов. Среди клеток инфильтрата можно обнаружить нейтрофильные гранулоциты и плазмоциты, иногда в значительном количестве. Изменения в стенках сосудов можно определить как продуктивно-инфильтративный капиллярит с утолщением стенок и густой инфильтрацией лимфоидными элементами. Вокруг сосудов, а также среди клеток инфильтрата почти всегда обнаруживают гемосидерин. В эпидермисе изменений, как правило, нет, лишь в остром периоде в нем отмечается экзоцитоз, а в некоторых случаях, например при зкземоподобной пурпуре Дукаса-Кяпитанакиса, — неравномерно выраженный акантоз и паракератоз, очаговый межклеточный отек, иногда с образованием пузырьков.
Гистогенез пурпуры пигментной прогрессирующей хронической. На основании иммунологического анализа и соответствующей гистологической картины считается, что в основе гемосидероза лежит гиперчувствительность замедленного типа. Этиологические агенты могут попадать в организм в результате непосредственного контакта или ингаляционным путем, Довольно часто эту группу заболеваний могут вызывать лекарственные препараты (бромкарбамид, биокодил, диазепам), что доказывается с помощью кожных тестов.
 [1], [2], [3], [4], [5], [6], [7], [8], [9]
[1], [2], [3], [4], [5], [6], [7], [8], [9]
Источник: ilive.com.ua
Многие заболевания стенки сосудов кожи и внутренних органов давно известны и детально описаны. Однако в последние 2-3 десятилетия появилась тенденция объединить эти дерматозы в отдельную нозологическую группу, назвав их «васкулитами» — сосудистыми заболеваниями кожи. В клиническом отношении группу васкулитов непрерывно расширяют, описывают новые синдромы и делают попытки создания общеприемлемой классификации. Сложность вопроса заключается в чрезвычайном разнообразии и пестроте клинической симптоматологии васкулитов, в отсутствии в большинстве случаев достоверных данных об их этиологии, в существенных различиях патогенеза ряда заболеваний, включаемых в общую группу васкулитов.
Васкулярные дерматозы являются результатом первичного поражения дермогиподермальной (артериальной, венозной, капиллярной), сосудистой системы. Они могут развиваться под влиянием аллергических (гииерергических) механизмов, наследственной отягощенности, гормональных влияний, инфекционных болезней, токсических и фармакологических факторов, статической нагрузки, радиационных и температурных воздействий. Особое значение в развитии васкулитов кожи придают иммунопатологическим механизмам. Сдвиги в иммунологическом статусе наиболее резко выражены у больных с острыми, диссеминированными и некротическими формами васкулитов кожи.
В диагностике васкулитов наряду с клиническим симптомокомилексом ведущее значение имеет результат патогистологических исследований. В основе патогистологических проявлений лежат поражения сосудистой стенки гистологического и субмикроскопического (микроциркуляторного) характера, изменения находящихся в коже и подкожной клетчатке.
Аллергические васкулиты кожи
Участие кровеносных сосудов в формировании воспалительных заболеваний кожи является существенным компонентом патоморфоза многих дерматозов. Однако сосудистые реакции при таких заболеваниях, как экзема, псориаз, атонический дерматит и многие другие, не являются ведущими, основными. В связи с этим выделилась группа дерматозов, при которых воспалительное поражение сосудов возникает первично, преобладает в патологической воспалительной реакции и нуждается в специфическом патогенетическом лечении. В соответствии с существующей в настоящее время классификацией (Шапошников O.K. и др., 1989) аллергические васкулиты кожи подразделяются на 2 группы — поверхностные и глубокие. К поверхностным аллергическим васкулитам кожи относятся дерматозы, сопровождающиеся поражением капилляров, артериол и венул дермы. В группу глубоких аллергических васкулитов кожи причисляют дерматозы, при которых поражаются сосуды среднего и крупного калибра, расположенные на границе дермы и гиподермы, а также в гиподерме.
Этиология и патогенез. Васкулярные дерматозы — заболевания полиэтиологические. Ранее ведущим патогенетическим фактором считался аллергический компонент, однако в настоящее время выделяются инфекционный и аутоиммунный механизмы. По данным O.K. Шапошникова, в формировании васкулитов кожи основная роль принадлежит инфекционному воздействию, причем ведущая роль принадлежит стрептококкам и стафилококкам. Имеют значение вирусная флора, микобактерии туберкулеза, некоторые виды патогенных грибов. Подтверждают участие стрепто- и стафилококков в формировании васкулитов следующие данные: выделение этих микроорганизмов из очагов поражения или очагов хронической инфекции, обнаружение в крови высоких титров антистрептолизина-0 и анти-а-токсина стафилококка, наличие антител к стрептостафилококкам, выявление в повышенной концентрации антистафилококковых гемагглютининов, а также воспроизведение острого васкулита у экспериментальных животных (обезьян, кроликов) при введении им иммунного комплекса — стрептоантиген с антистрептококковыми антителами. Патологическая аутоиммунная реакция, отмечающаяся у больных аллергическими васкулитами кожи, обеспечивается недостаточностью функциональной активности гуморальных и клеточных факторов Т-системы иммунитета, наличием повышенной концентрации циркулирующих иммунных комплексов в крови и их отложением в эндотелии сосудов.
тановлена корреляция между концентрацией иммунных комплексов, реакцией антиген-антитело и тяжестью течения васкулита. Большинство авторов, исследующих патогенез васкулитов кожи, подчеркивают комплексное действие многих факторов: инфекции, иммунной недостаточности, изменений коагуляционных свойств крови, гиповитаминозов, экзогенных провоцирующих влияний (радиация, лекарственная непереносимость, травмы, интоксикация, температурные перепады), а также и эндогенных нарушений (нейровисцеральные расстройства, гормональная и сердечно-сосудистая патология).
Клиническая картина. Клиническая симптоматика варьирует в зависимости от калибра и типа пораженных сосудов, выраженности воспалительных патологических симптомов и участия в патоморфозе нарушений гомеостаза, нейроэндокрйнной и висцеральной патологии.
К поверхностным аллергическим васкулитам кожи относятся гемосидерозы (геморрагически-пигментные дерматозы), геморрагический васкулит (болезнь Шенлейна-Геноха), аллергический артериолит Рутера, узелковый некротический васкулит (дерматит Вертера-Дюмлинга), геморрагический лейкокластический микробид (микробид Мишера-Шторка) и острый оспенновидный лихеноидный парапсориаз (Габермана-Муха тип парапсориаза).
К группе глубоких аллергических васкулитов кожи относятся различные клинические разновидности узловатой эритемы, проявляющейся в виде острой и хронической форм.
Поверхностные аллергические васкулиты
Гемосидерозы (геморрагически-пигментные дерматозы). Заболевания этой группы представляют собой различные нозологические пурпурно-пигментные поражения, формирующиеся в результате воспалительных изменений эндотелия капилляров и прекапилляров с отложением железосодержащего пигмента — гемосидерина и повышения в сосудах гидростатического давления. К ним причисляется ряд клинических разновидностей: кольцевидная, телеангиэктатическая пурпура (болезнь Майокки), болезнь Шамберга, пурпурозный лихеноидный пигментный дерматит (синдром Гужеро-Блюма), экзематоидная пурпура (Дукаса-Капетана-киса), зудящая пурпура (Левенталя), дугообразная телеангиэктатическая пурпура (Турена), пурпурозный пигментный ангиодермит (дерматит охряный, синдром Фавра-Шэ), белая атрофия кожи (Милиана), сетчатый старческий гемосидероз и ортостатическая пурпура. Перечисленные клинические разновидности гемосидерозов кожи часто сочетаются у одного и того же больного и нередко являются различными стадиями единого патологического процесса, в основе которого лежит не только воспаление эндотелия прекапилляров и капилляров, но и нарушение их проницаемости, увеличение ломкости с пропотеванием форменных элементов и белковых компонентов плазмы.
Кольцевидная телеангиэктатическая пурпура (болезнь Майокки) и дугообразная телеангиэктатическая пурпура (Турена) — однотипные заболевания, так как проявляются сходными пурпурозными пятнами овально-округлой или дугообразной формы, образующимися в результате расширения капилляров, телеангиэктазий и отдельных точечных геморрагий. Процесс протекает стадийно от начальной телеангиэктатической фазы с геморрагически-пигментными эффлоресценциями до конечной стадии атрофии. Атрофия чаще очаговая, в области фолликулов. Субъективные ощущения отсутствуют. Иногда наблюдаются отдельные, пурпурозные пятна на слизистых оболочках ротовой полости.
Прогрессивный пигментный дерматоз Шамберга (dermatosis pigmentosa progressiva Schamberg). Заболевание встречается почти исключительно у мужчин. Появляются высыпания точечных рассеянных пятен красно-коричневого цвета, обычно сравниваемых по виду с зернами кайенского перца. В результате слияния пятен и отложения гемосидерина образуются округлые, пигментированные, пронизанные телеангиэктазиями бляшки. При диаскопии пятна не исчезают, а лишь слегка бледнеют, в поздних стадиях процесса в очагах развиваются атрофия, истончение и депигментация кожи. Высыпания вначале появляются на голенях, а затем распространяются на стопы, бедра. Изредка в процесс вовлекается кожа туловища и верхних конечностей. Заболевание имеет хроническое течение. Через несколько месяцев от начала заболевания высыпания начинают разрешаться, хотя весь процесс может длиться много лет. Этиология неясна. Обращают внимание на нарушение холестеринового обмена у этих больных.
Элементы поражения являются следствием ломкости и эндотелиальной пролиферации капилляров. В последней стадии процесса возникают отложения гемосидерина, небольшая эпидермальная атрофия.
Пурпурозный лихеноидный пигментный дерматит (синдром Гужеро-Блюма) протекает хронически. Высыпания представлены геморрагически-пигментными пятнами желтовато-коричневого цвета. На их фоне в центре располагаются возвышающиеся округлые или полигональные папулезные элементы размером с просяное зерно интенсивно-пурпурной окраски. При слиянии лихеноидных эффлоресценций образуются бляшки различных размеров округлой или неправильной формы с шелушением на поверхности. Отмечается нерезко выраженный зуд. Общее состояние больных не нарушается.
Наиболее часто процесс локализуется на нижних конечностях, а затем сыпь распространяется на туловище, верхние конечности и лицо. У детей дерматит Гужеро-Блюма первоначально формируется на лице и верхних конечностях, сопровождаясь жжением, зудом или парестезиями. Высыпания у детей проявляются эритематознолихеноидными эффлоресценциями или бляшками, с диффузно-прогрессирующим распространением сыпи. Течение дерматоза хроническое, рецидивирующее. Диагноз основывается на характерных лихеноидных элементах, сочетающихся с эритематозно-сквамозными пятнами, что позволяет дифференцировать данное заболевание от красного плоского лишая, при котором сыпь мономорфна. От экземы и атопического дерматита дерматит Гужеро-Блюма отличается наличием пурпурных пятен, телеангиэктазий, положительным симптомом Кончаловского-Румпеля-Лееде.
Экзематоидная пурпура (Дукаса-Капетанакиса) характеризуется возникновением эритематозно-сквамозных пятен различной величины, желтовато-коричневой окраски, с незначительным отрубевидным шелушением и наличием геморрагии. Отдельные элементы иногда экзематизируются, особенно при локализации на голенях. Высыпания возникают симметрично, вначале на голенях, затем бедрах, ягодицах, туловище, иногда сопровождаются зудом. Заболевание встречается как у мужчин, так и у женщин в любом возрасте, чаще от 40 до 50 лет.
Источник: www.eurolab.ua
Симптомы болезни Шамберга
Болезнь Шамберга имеет характерную клиническую картину. В большинстве случаев высыпания на коже симметричные. Они могут иметь различный цвет, размер и форму, что позволяет специалисту уже при первичном осмотре сделать определенные выводы.
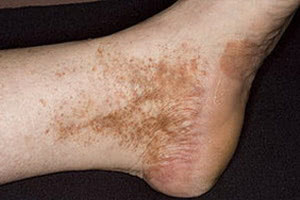
Элементы сыпи носят название «петехии». Разнообразие их формы и цвета объясняется тем, что на фоне старых петехий периодически появляются новые и происходит их слияние. В патологический процесс чаще вовлекаются голени в области лодыжек, реже — наблюдаются единичные поражения на бедрах пациента. Очаги поражения, как правило, имеют округлую форму, очертания размыты и могут варьироваться. В центре пораженного участка пигментация кожных покровов более выражена и имеет цвета от светло-коричневого до буро-красного. Может наблюдаться слабо проявляемая атрофия.
Данное заболевание характеризуется отсутствием нарушений в общем соматическом состоянии пациента. Кожа не красная и не отечная, зуд, жжение или другие неприятные ощущения в основном не наблюдаются. Если зуд и появляется, то незначительный. В остальном течение заболевания очень длительное и затяжное.
Существует классификация, согласно которой выделяют:
- Петехиальный вариант клинического течения заболевания. Характеризуется наличием мелких кровоизлияний, составляющих различные неровные пятна по своему размеру. Петехии имеют бледную пигментацию и не доставляют пациенту неприятные ощущения. Преимущественно регистрируются больные мужского пола, и поражаются нижние конечности.
- Телеангиэктатический тип клинического течения. Очаги поражения при данной форме заболевания имеют форму медальонов и в середине — характерную «сосудистую звездочку».
- Лихенодный вариант течения отличается тем, что наряду с петехиями у пациента наблюдаются видоизмененные участки кожи (узелки), имеющие гладкую блестящую поверхность с неизмененной пигментацией. Пораженные участки располагаются по всему телу.
- Экзематоидный вариант клинического течения характеризуется тем, что наряду с петехиями у пациента наблюдаются клинические признаки и характерные для экземы высыпания. В данном случае у пациента может наблюдаться сильный зуд кожи, характерный для экземы.
Источник: www.medcentrservis.ru
Оглавление
- Этиология и патогенез
- Клинические проявления
- Принципы лечения
Гемосидерозы кожи (поттравматические гемосидерозы, пигментные капилляриты, геморрагически-пигментные дерматозы, пигментные пурпурные дерматозы) — это состояние, возникающее после травмы с попаданием крови в мягкие ткани (появлением гематомы), либо в результате заболеваний, общим проявлением которых является отложение гемосидерина в коже.
В нашей компании Вы можете приобрести следующее оборудование для лечения гемосидерозов кожи:
- M22 (Lumenis)
- IPL Quantum (Lumenis)
Гемосидерин представляет собой пигмент темно-желтого цвета, состоящий из оксида железа. Он образуется при распаде двух белков — гемоглобина и ферритина, например после попадания крови в ткани организма. Это может происходить после травмы (ушиба, инъекции), когда под кожей формируется гематома. Макрофаги не всегда успевают утилизировать «подкожную» кровь, в результате чего в области повреждения начинает скапливаться гемосидерин. Он формирует довольно стойкие локальные изменения окраски, которые могут вызывать эстетический дискомфорт у пациентов.
Гемосидерозами также являются следующие заболевания:
- Пигментный прогрессирующий дерматоз Шамберга
- Кольцевидная телеангиэктатическая пурпура Майокки
- Лихеноидный пурпурозный пигментный дерматит Гужеро-Блюма
- Охряно-желтый дерматит Фавра-Шэ
- Дугообразная телеангиэктатическая пурпура Турена
- Экзематидоподобная пурпура Дукаса-Капетанакиса
- Зудящая пурпура Левенталя
- Пигментный пурпурозный и телеангиэктатический дерматит (Purpura senilis)
- Ортостатическая пурпура
Ниже будет сделан упор на наиболее часто встречающихся состояниях и патологиях.
Этиология и патогенез
Посттравматический гемосидероз
Его появлению предшествует травма — ушиб, инъекция, надрез кожи и др. В результате кровь попадает в мягкие ткани, где происходит окисление гемоглобина и ферритина с последующим накоплением гемосидерина. Другими причинами и предрасполагающими факторами являются:
- отек нижних конечностей;
- сахарный диабет;
- болезни сердечно-сосудистой системы;
- повышенное артериальное давление;
- венозная гипертензия;
- хроническая венозная недостаточность;
- липодерматосклероз.
Пигментный прогрессирующий дерматоз Шамберга
Впервые описан в 1901 году английским дерматологом Джеем Франком Шамбергом. Основной причиной дерматоза считается повышенная проницаемость мелких сосудов и капилляров, располагающихся у поверхности кожи, через которые могут проходить эритроциты. Попав в ткани, они разрушаются, в результате чего из эритроцитов высвобождается гемоглобин и в дальнейшем — железо. Оно постепенно накапливается в определенной области, формируя специфический оттенок кожи.
Кольцевидная телеангиэктатическая пурпура Майокки
Описана итальянским дерматологом Доминико Майокки в конце XIX века. Этиологию заболевания связывают с несколькими факторами: повышение артериального давления, нарушение кровообращения в ногах, хронический спазм мелких сосудов, диапедез (просачивание) форменных элементов крови в ткани.
Лихеноидный пурпурозный пигментный дерматит Гужеро-Блюма
Описан дерматологами Генри Гужеро и Полом Блюмом в 1925 году. Точная причина заболевания неизвестна, определенную роль играет венозная гипертензия, системные болезни, инфекции, прием разжижающих кровь лекарственных препаратов, повышенная ломкость капилляров и др.
Экзематидоподобная пурпура Дукаса-Капетанакиса
Этиология неизвестна. Возможно участие в патогенезе повышенной проницаемости мелких сосудов с последующим диапедезом форменных элементов крови.
Клинические проявления
Посттравматический гемосидероз
Пятна могут быть любого размера и формы, цвета от желтого до коричневого или черного. Они возникают в любой области тела (даже вокруг глаз), но чаще на нижних конечностях (рис. 1).
Пигментный прогрессирующий дерматоз Шамберга
Проявляется в виде точек красно-коричневого или желто-бурого оттенка диаметром в несколько миллиметров, которые сам Шамберг сравнивал с размолотыми зернами кайенского перца. Эти точки чаще всего расположены на ногах, но могут встречаться и на других участках тела (рис. 2). Высыпания несколько возвышаются над поверхностью кожи и со временем могут сливаться в более крупные элементы неправильной формы. Постепенно они бледнеют, а на их месте формируются очаги кожной атрофии. Субъективные ощущения отсутствуют, в редких случаях может присутствовать небольшой зуд в области поражений.
Кольцевидная телеангиэктатическая пурпура Майокки
На коже появляются розоватые или красноватые пятна неправильной формы диаметром от одного до нескольких сантиметров. По мере их роста края пятен становятся более темными, а центр, наоборот, светлеет (рис. 3). Постепенно в центральной части развивается атрофия кожи с выпадением мелких волос. Субъективные ощущения отсутствуют.
Лихеноидный пурпурозный пигментный дерматит Гужеро-Блюма
Характеризуется появлением небольших лихеновидных узелков с мелкими высыпаниями среди них. Отмечается точечное расширение мелких подкожных сосудов с локальным потемнением кожи из-за гемосидероза (рис. 4А). Типичная локализация — в нижней части ног, реже на бедрах и туловище.
Экзематидоподобная пурпура Дукаса-Капетанакиса
На коже голеней появляются отдельные петехии со склонностью к объединению в крупные пятна. Сперва они красного цвета, но постепенно становятся желтыми или коричневыми, бледнеют и со временем могут исчезнуть. Иногда поражения переходят на бедра, туловище и руки (рис. 4В,С). Дополнительно отмечаются явления паракератоза, зуд и гиперпигментация.
В табл. 1 представлены наиболее часто встречающиеся гемосидерозы и основные различия между ними.
Табл. 1. Дифференциальный диагноз наиболее часто встречающихся гемосидерозов кожи
|
Характеристика |
Посттравматический гемосидероз |
Пурпура Майокки |
Дерматоз Шамберга |
Дерматит Гужеро-Блюма |
Пурпура Дукаса-Капетанакиса |
|
Пол |
У обоих полов |
Обычно у женщин |
Обычно у мужчин |
Обычно у мужчин |
У обоих полов |
|
Частота встречаемости |
Часто |
Редко |
Самый частый тип гемосидерозов |
Редко |
Умеренно часто |
|
Пик заболеваемости |
В любом возрасте, но по мере старения организма вероятность растет |
Дети и юноши |
Подростки и молодые люди |
Люди среднего возраста |
Дети и юноши |
|
Динамика поражений |
Поражения возникают в месте предшествующей травмы. Чаще они бывают на ногах вследствие эндокринных патологий, нарушений работы венозной системы и других факторов |
Поражения возникают сперва симметрично на ногах, далее могут распространяться на туловище и руки |
Поражения чаще всего образуются симметрично в области голеней, но могут быть и только на одной ноге. Болезнь может затрагивать область бедер, ягодицы, туловище или руки |
Чаще в нижней части ног и очень редко — бедрах и на туловище |
На ногах, постепенно переходя на бедра, туловище и руки |
|
Клинические проявления |
Пятна различного размера и формы, цвета от желтого до коричневого или черного |
Различное число кольцевидных эритематозных бляшек и пятен, часто с побледнением и атрофией в центре |
Отдельные красно-коричневые пятна, не выступающие над кожей и выглядящие как зерна молотого кайенского перца |
Мельчайшие лихеноидные папулы с тенденцией к объединению в крупные бляшки различного оттенка |
Поражения, как правило, обширны. Пациенты жалуются на сильный зуд |
|
Гистология |
Расширение капилляров в сосочковом слое дермы, диапедез, пролиферация эндотелия капилляров с отложением гемосидерина в виде глыбок в межуточном веществе, гистиоцитах, эндотелиальных клетках. Незначительный неспецифический периваскулярный инфильтрат |
Периваскулярная лимфоцитарная инфильтрация, которая распространяется на эпидермис. Вакуолярное изменение базального слоя, спонгиоз. Выявляются нагруженные гемосидерином макрофаги, внутри лихеноидного инфильтрата отмечается экстравазация эритроцитов |
Периваскулярная мононуклеарная инфильтрация в верхней дерме, отек сосудистого эндотелия. Наличие экстравазальных эритроцитов и нагруженных гемосидерином макрофагов |
Периваскулярная лимфоцитарная инфильтрация. Лихеноидная тканевая реакция. Отек эндотелия и сужение просвета мелких сосудов |
Спонгиоз (отек шиповатого слоя эпидермиса) с воспалительными изменениями |
|
Вероятность ремиссии |
Возможна |
Возможна |
Возможна |
Течение чаще хроническое, но возможна спонтанная ремиссия |
Возможна как спонтанная ремиссия, так и внезапное обострение заболевания |
|
Лечение |
Топические кортикостероиды, аппаратные методики |
Заболевание является врожденным и проходит самостоятельно. Однако через некоторое время поражения могут появиться снова |
Системные кортикостероиды, антигистаминные препараты, витамин С, ПУВА-терапия (см. ниже) |
Терапия затруднена. Используются топические и системные кортикостероиды, антигистаминные и противозудные препараты. Рекомендовано ношение компрессионного трикотажа. Возможно применение ПУВА-терапии (см. ниже), гризеофульвина, циклоспорина А, витамина С и биофлавоноидов |
Топические кортикостероиды и антигистаминные препараты |
Рис. 1. Посттравматический гемосидероз на ногах (www.healthline.com; Photo: MavCure)

https://i0.wp.com/www.healthline.com
Рис. 2. Пигментный прогрессирующий дерматоз Шамберга (Chatterjee S. Schamberg disease: uncommon reaction to a common drug. CMAJ 2009; 181(12): E275)

http://www.cmaj.ca
Рис. 3. Кольцевидная телеангиэктатическая пурпура Майокки — в центре крупного очага заметна область осветления кожи (Hoesly F. J., et al. Purpura annularis telangiectodes of Majocchi: case report and review of the literature. Int J Dermato 2009; 48(10): 1129–1133)

Рис. 4. Дерматит Гужеро-Блюма (А) и пурпура Дукаса-Капетанакиса (В, С) (Kim D.H., et al. Characteristics and clinical manifestations of pigmented purpuric dermatosis. Ann Dermatol 2015; 27: 404–410)

https://www.researchgate.net/profile/Jae_Eun_Choi
Принципы лечения
На сегодняшний день считается, что ни одно лекарственное средство не имеет 100-процентной доказательной базы по эффективности при гемосидерозах. Таким образом, лечение этих болезней представляет собой проблему и является вызовом для врачей. При этом некоторые гемосидерозы могут проходить самостоятельно, а затем неожиданно рецидивировать.
В снижении воспаления и подавлении зуда при некоторых гемосидерозах эффективны кортикостероидные средства. Антигистаминные препараты угнетают эндогенную выработку гистамина и также снижают ощущение зуда у пациентов.
Определенную пользу несет назначение гризеофульвина, циклоспорина А, витамина С и биофлавоноидов. Есть данные о положительном влиянии ПУВА-терапии (psoralen (P) + ultraviolet A (UVA) = PUVA или ПУВА) — облучении кожи ультрафиолетом спектра А с предварительным приемом фотосенсибилизатора (псоралена) для большей эффективности светового воздействия.
В комплексной терапии гемосидерозов, особенно локальных подкожных отложений гемосидерина, вызванных предшествующей гематомой, могут применяться аппаратные методики, направленные на избирательное разрушение пигмента. Для локальной деструкции гемосидерина в эстетических целях может использоваться IPL-терапия: метод, при котором высокоинтенсивный импульсный свет разрушает пигмент, делая его более доступным для эвакуации в ходе фагоцитоза.
Вопросы от наших пользователей:
- гемосидероз кожи лечение лазером
- гемосидероз кожи после инъекций
- гемосидероз кожи у взрослых
- местный и общий гемосидероз причины
Источник: www.premium-a.ru
Симптомы болезни Шамберга
При болезни Шамберга высыпания характеризуются разнообразием внешнего вида и симметричностью. Разнообразие заключается в наличии на коже одновременно старых и новых петехий. Болезнь Шамберга не будет вызывать изменения в самочувствии человека, он может даже ничего не подозревать. Болезнь Шамберга отличается поражением только кожного капилляра. Заболевание носит доброкачественный характер. Кровоизлияния во внутренние органы не наблюдаются.
Болезнь Шамберга делится на четыре типа:
- петехиальный;
- лихеноидный;
- телеангиэктатический;
- экзематозный.
Для петехиального типа болезни Шамберга характерно наличие на коже пятен различного размера, имеющих неровные очертания. Данные пятна составляют мелкие петехиальные кровоизлияния. Через некоторое время они могут поменять окраску на буро-желтую или буро-коричневую. Подобные изменения не сопровождаются дискомфортом или отеками. Поражается кожа на бедрах и голенях.
При лихеноидном типе появляются пятна гемосидероза коричнево-бурой окраски, высыпания петехиального типа и мелкие блестящие узелки. Стоит отметить, что окраска кожи остается неизменной. Известны случаи, когда лихеноидный тип заболевания характеризуется присутствием лишь узелков. В то же время высыпание имеет множественный характер, пятна появляются на любом участке тела больного.
Болезнь Шамберга телеангиэктатического типа может характеризоваться медальоноподобными пятнами на коже. По центру данных образований располагается кистозно-расширенный участок капилляров (сосудистый тип), а точечные кровоизлияния находятся по периферии.
Экзематоидный тип — это комбинация высыпаний, напоминающих петехиальный тип, и высыпаний, характерных для экземы. В области очагов пятен коричневато-бурого цвета и точечных кровоизлияний возникает отечность, могут появляться корочки, узелки и пузырьки. Высыпания сопровождаются сильным зудом. Данный симптом наблюдается и при экземе.
Диагностика болезни Шамберга
Установить диагноз может только дерматолог. Точный диагноз болезни Шамберга ставится, как правило, на основании дерматоскопии области высыпаний и общей клинической картины. Сосочковую часть дермы исследуют с использованием микроскопа, что позволяет выявить некоторые изменения капилляров. Это могут быть скопления иммунных клеток, булавовидное расширение сосудов или набухание стенки капилляра.
Выявление эритроцитов говорит о том, что присутствует повышенная проницаемость стенки капилляра. Кроме того, могут наблюдаться некроз и изъязвление стенки капилляра. Болезнь Шамберга вызывает появление одного узелка или пары подобных образований на стенках капилляров.
Лечение болезни Шамберга
При болезни Шамберга лечение носит комплексный характер. Сначала назначается диетотерапия с исключением раздражающих и потенциально аллергенных продуктов. Исключаются: шоколад, кофе, чай, цитрусовые, жареные блюда, спиртное и копчености. Также следует избегать переохлаждений, ушибов, физических перегрузок.
Параллельно с лечением болезни Шамберга необходимо провести терапию сопутствующих заболеваний. Это касается и эндокринных нарушений. Также пристальное внимание уделяется санации очагов хронической инфекции. Если говорить об эндокринных нарушениях, то они могут провоцировать развитие заболевания, способствовать его перерождению в хронический тип.
Аутоиммунный механизм развития болезни Шамберга требует в процессе лечения использовать кортикостероиды: метилпреднизолон, преднизолон, дексаметазон и др. Укрепить стенки сосудов помогут препараты калия и кальция, витамины. Чтобы уменьшить воспаление и болевые ощущения, используют нестероидные противовоспалительные средства.
Также в лечении широко применяются мази. Стенки сосудов помогут укрепить втирания с гепарином. Препараты с кортикостероидами позволят уменьшить симптомы зуда, отека и воспаления.
Тяжелые случаи болезни Шамберга требуют применять специфические методики, чтобы удалить из крови иммунные комплексы: плазмоферез, гемосорбцию и криопреципитацию.
Источник: www.mosmedportal.ru
