Перивентрикулярная лейкомаляция
Одним из проявлений гипоксически-ишемической энцефалопатии, особенно у недоношенных детей является перивентрикулярная лейкомаляция (ПВЛ). Под этим термином подразумевают ишемическое размягчение белого вещества мозга в перивентрикулярных зонах, прилегающих преимущественно к наружной поверхности боковых желудочков. Процесс может затрагивать лобную, теменную, височную и затылочную области или ограничиваться локальным очагом. Конечным исходом ишемического поражения этих зон обычно является образование кист, от единичных до множественных, и от мелких до крупных, местами сливающихся.
Область, окружающая наружные углы боковых желудочков, включает в себя нисходящие двигательные пути. В непосредственной близости от желудочков расположены нервные волокна, иннервирующие нижние конечности, более латерально проходят нервные подокна, ответственные за иннервацию мышц рук, поэтому спастический процесс чаще развивается в ногах, чем в руках.
Причина
Причиной перивентрикулярной лейкомаляции является хроническая внутриутробная гипоксия плода или острая интранатальная асфиксия, а предрасполагающим фактором — недостаточное кровоснабжение перивентрикулярных областей, так как эти отделы мозга являются «водоразделом» между мозговыми артериями и «питаются» их конечными ветками. Соответственно они легче подвергаются ишемии.
Диагностика
Ультразвуковая диагностика такого заболевания доступна далеко не каждому аппарату, часто в наших больницах стоят морально устаревшие аппараты УЗИ. не позволяющие проводить исследование на достаточно хорошем уровне. Качественное обследование возможно только если используется современное медицинское оборудование.
Диагностическим тестом перивентрикулярной лейкомаляции на УЗИ является наличие кист в перивентрикулярных областях или значительное повышение эхогенности в этих зонах, сохраняющееся до 7-12-го дня жизни. У недоношенных детей перивентрикулярные кисты при нейросонографическом исследовании обычно выявляются в возрасте 2-3 нед, однако встречается и более раннее их проявление, на 5—7-й день жизни. Это может случиться при остро возникшей ишемии на фоне отслойки плаценты, сопровождающееся выраженным кровотечением или как проявление внутриутробной инфекции с поражением ЦНС.
Нейросонографическая картина перивентрикулярной лейкомаляции предусматривает 4 степени повреждения белого вещества мозга.
I степень — преходящее повышение эхоплотности перивентрикулярных зон, больше 7 дней.
II степень — повышение перивентрикулярной эхоплотности, мелкие локальные кисты, расположенные вблизи боковых желудочков.
III степень — повышенная перивентрикулярная эхоплотность, обширное перивентрикулярное кистозное поражение.
IV степень — повышенная эхоплотность, распространяющаяся в белое вещество, в сочетании с кистами белого вещества.
Кроме того, выраженные перивентрикулярные лейкомаляции сопровождаются атрофией белого вещества мозга со вторичным расширением и деформацией тел боковых желудочков.
Симптомы
В клинической картине на ранней стадии перивентрикулярной лейкомаляции можно выделить три варианта:
- стертая форма, ничем не отличающаяся от обычных проявлений энцефалопатии, и выявление на этом фоне кист при УЗИ головного мозга оказывается весьма неожиданным;
- среди неврологических симптомов доминирует выраженная и длительная мышечная гипотония конечностей;
- неврологический статус с первых дней указывает на тяжелое поражение головное мозга.
Спасибо, что дочитали. Получите подарок !
Сообщения по теме:
ПВЛ (перивентрикулярная лейкомаляция)
Перивентрикулярная лейкомаляция (ПВЛ) — это тяжелое повреждение белого вещества головного мозга ишемической природы (вследствие перенесенного кислородного голодания) вокруг боковых желудочков (это особые анатомические структуры головного мозга), которое выявляется в периоде новорожденности только с помощью специального исследования – УЗИ головного мозга (нейросонографии). Врач ультразвуковой диагностики, который проводит нейросонографию, видит изменения в головном мозге ребенка в виде кист (пузырьков с жидкостью) и полостей. Формирование данных кист занимает определенное время (примерно 1 месяц). Поэтому в первые дни и даже недели жизни их, как правило, не видно.
К развитию ПВЛ предрасполагают особенности недоношенных детей, такие как незрелость сосудов головного мозга и несовершенство процессов регуляции мозгового кровообращения. которые в момент гипоксии (недостатка кислорода) ведут к «обкрадыванию» кислородом и питательными веществами определенных участков мозга. На формирование кист и, следовательно, ПВЛ, может влиять гипоксия — как в момент родов, так и внутриутробная (плод страдает уже в матке), и крайне редко — гипоксия, перенесенная уже после рождения. Чем раньше эти кисты появляются и становятся заметными, тем раньше головной мозг начал страдать и повреждаться. Так, если кистозные полости встречаются уже при рождении, это говорит о внутриутробном характере патологии.
Особое значение в развитии ПВЛ имеют хроническая фетоплацентарная недостаточность, отслойка плаценты, кровотечения во время беременности и родов, гипотензия (низкое давление) у матери. Урогенитальные инфекции матери (уреаплазмоз, микоплазмоз, гарднереллез, хламидиоз и др.) повышают риск формирования ПВЛ. В группе риска также состоят дети, перенесшие сепсис, некротизирующий энтероколит, вирусные инфекции.
Диагностировать наличие таких кист на начальном этапе можно только с помощью ультразвуковой диагностики головного мозга (нейросонографии). Позже при таких изменениях предлагается проводить КТ (компьютерную томографию) или МРТ (магнитно-резонансную томографию). К примеру, исследование проводят в тот момент, когда ребенок достигнет возраста предполагавшихся родов или при выписке. Перивентрикулярные кисты в дальнейшем (обычно к 4-5 месяцам жизни) исчезают. Нормализация НСГ при этом не меняет диагноз и прогноз!
Внешне ребенок в неонатальном периоде, чаще всего, ничем не отличается от других недоношенных детей! Проявления перивентрикулярной лейкомаляции на этапе выхаживания неспецифичны и могут быть представлены снижением или повышением мышечного тонуса, снижением рефлексов, в частности, сосательного (ребенок начинает позже сосать по сравнению с другими детьми). Но при таких изменениях наблюдение за ребенком должно быть еще более тщательным, поскольку они предрасполагают к развитию детского церебрального паралича (ДЦП). Судить о степени и типе церебрального паралича по таким изменениям сложно. Это зависит от величины, расположения и количества кист. Одиночные кисты не настолько опасны, как множественные, и маленькие кисты менее опасны по сравнению с большими.
На первом году жизни динамика неврологического развития у детей имеет неравномерный характер.
иболее грубые изменения наблюдаются на 40 и 52 неделях ПКВ (выставленный срок родов и 3 месяца после предполагаемого срока), а к 64 неделе ПКВ (около полугода от выставленного срока родов), неврологический статус имеет пик «ложного благополучия», когда, казалось бы, всё хорошо. Но к 7-8 месяцам ПКВ идет резкий спад психомоторного развития с нарастанием тяжелых спастических параличей и задержки психического развития. К возрасту 1 года ПКВ неврологические расстройства нарастают: усиливается спастика, ребенок не сидит, не ползает, не стоит и не ходит. Происходит задержка речевого развития, также могут быть слабовидение и тугоухость различных степеней. В некоторых случаях развиваются судороги.
Очевидно, что такие дети в дальнейшем нуждаются в длительном наблюдении и реабилитации в специальных центрах. Курсы реабилитации предполагают ЛФК, массаж, использование специальных приспособлений (мячи и т.д.), ортопедические укладки, войта-терапию.
К счастью, подобные перивентрикулярные кисты развиваются не часто. По данным различных исследований, частота развития ПВЛ у недоношенных новорожденных до 33 недель гестации составляет от 4 до 10%.
Вы можете поделиться данной статьей
Перивентрикулярная лейкомаляция у недоношенных детей
Перивентрикулярная лейкомаляция (ПВЛ).
Перивентрикулярное белое вещество у недоношенных особенно чувствительно к гипоксии и ишемии. Фактором риска также являются пренатальные инфекции.
В перивентрикулярном белом веществе проходит своеобразный «водораздел» между отходящими от коры вентрикулопетальными паренхиматозными артериями и вентрикулофугальными артериями.
Развитие инфаркта ведет к некрозу; возникающие кисты имеют размер около миллиметра, могут сливаться и образовывать соустье с желудочковой системой.
Это приводит к атрофии мозга (микроцефалии) с расширением внутренних и наружных ликворных пространств.
Геморрагическая форма ПВЛ может сопутствовать перивентрикулярному или внутрижелудочковому кровоизлиянию, разграничение между ними с помощью УЗИ в таком случае затруднительно.
Симптомы и признаки перивентрикулярной лейкомаляции у недоношенных детей
ПВЛ в острой стадии часто бессимптомно.
Возможны гипотония, летаргия.
В течение следующих недель новорожденные становятся возбудимыми, их трудно успокоить.
Мышечный гипертонус, согнутые руки, разогнутые ноги, тремор.
Ультразвуковое исследование
Перивентрикулярный инфаркт затрагивает прежде всего области над субпинеальным треугольником, вокруг отверстия Монро и теменно-затылочный регион.
Как правило ПВЛ двухсторонние, симметричные и расположены линейно возле боковых желудочков.
Определение стадии: различают 2 стадии.
1 стадия — усиление эхогенности перивентрикулярных областей (эхогенность как у сосудистых сплетений или большая); острая стадия = перивентрикулярный инфаркт; продолжительность 1-2 недели.
II стадия — фаза образования перивентрикулярных кист, хроническая стадия; кисты возникают на 10—20-е сутки после усиления эхосигнала.
Дифференциальный диагноз перивентрикулярной лейкомаляции у недоношенных детей
Физиологическое усиление эхогенности перивентрикулярных зон (эхогенное перивентрикулярное сияние) в области задних рогов боковых желудочков. Менее эхогенно, чем сосудистое сплетение; видно через передний, но не задний родничок (вследствие расположения волокон). В последующем не образуется никаких кист.
Перивентрикулярные венозные инфаркты (ПВИ) в большинстве случаев асимметричны, часто поражается также герминальный матрикс. Обычно граничат непосредственно с желудочками, в то время как ПВЛ обычно четко отграничена тканью мозга от желудочка.
Диффузные заболевания белого вещества.
Различимы только на МРТ, поэтому часто пропускаются.
Причины неясны, возможно, нарушения перфузии мозга после брадикардии, гипотензии и т.д.
Как правило, приводят не к формированию кист, а к глиозу, потере объема мозга. Прогноз для когнитивного и психомоторного развития плохой. Состояние плохо изучено.
Прогноз перивентрикулярной лейкомаляции у недоношенных детей
Соответственно локализации повреждения: прежде всего поражаются кортикоспинальные пути, особенно к нижним конечностям. При распространении поражаются пути к зрительной коре и центру речи.
Источники: http://surgeryzone.net/medicina/periventrikulyarnaya-lejkomalyaciya.html, http://perihelp.ru/blog/pvl, http://www.sweli.ru/deti/do-goda/bolezni-detey-do-goda/periventrikulyarnaya-lejkomalyatsiya-u-nedonoshennykh-detej.html
Источник: 1lustiness.ru
Классификация
Различают несколько видов лейкоэнцефалопатии.
Мелкоочаговая
Это лейкоэнцефалопатия сосудистого генеза, которая представляет собой хроническую патологию, развивающуюся на фоне высокого давления. Другие названия: прогрессирующая сосудистая лейкоэнцефалопатия, субкортикальная атеросклеротическая энцефалопатия.
Одинаковые клинические проявления с мелкоочаговой лейкоэнцефалопатией имеет дисциркуляторная энцефалопатия — медленно прогрессирующее диффузное поражение сосудов головного мозга. Раньше эта болезнь была включена в МКБ-10, сейчас она в ней отсутствует.
Чаще всего мелкоочаговую лейкоэнцефалопатию диагностируют у мужчин старше 55 лет, у которых имеется генетическая предрасположенность к развитию этого заболевания.
В группу риска входят пациенты, страдающие такими патологиями, как:
- атеросклероз (холестериновые бляшки закупоривают просвет сосудов, в результате наблюдается нарушение кровоснабжения головного мозга);
- сахарный диабет (при этой патологии кровь сгущается, замедляется ее течение);
- врожденные и приобретенные патологии позвоночника, при которых наблюдается ухудшения кровоснабжения мозга;
- ожирение;
- алкоголизм;
- никотиновая зависимость.
Также к развитию патологии приводят погрешности в диете и гиподинамичный образ жизни.
Прогрессирующая мультифокальная лейкоэнцефалопатия
Это самая опасная форма развития заболевания, которая нередко становится причиной летального исхода. Патология имеет вирусную природу.
Ее возбудителем является полиомавирус человека 2. Этот вирус наблюдается у 80% человеческой популяции, но заболевание развивается у пациентов с первичным и вторичным иммунодефицитом. У них вирусы, попадая в организм, еще сильнее ослабляют иммунную систему.
Прогрессирующая многоочаговая лейкоэнцефалопатия диагностируется у 5% ВИЧ-положительных пациентов и у половины больных СПИДом. Раньше прогрессирующая мультифокальная лейкоэнцефалопатия встречалось еще чаще, но благодаря ВААРТ распространенность этой формы снизилась. Клиническая картина патологии полиморфна.
Заболевание проявляется такими симптомами, как:

- периферические парезы и параличи;
- односторонняя гемианопсия;
- синдром оглушения сознания;
- дефект личности;
- поражение ЧМН;
- экстрапирамидные синдромы.
Нарушения со стороны ЦНС могут существенно варьировать от небольшой дисфункции до тяжелой степени слабоумия. Могут наблюдаться нарушения речи, полная потеря зрения. Зачастую у пациентов развиваются тяжелые нарушения со стороны опорно-двигательного аппарата, которые становятся причиной потери работоспособности и инвалидизации.
В группу риска входят следующие категории граждан:
- пациенты с ВИЧ и СПИДом;
- получающие лечение моноклональными антителами (их назначают при аутоиммунных заболеваниях, онкологических болезнях);
- перенесшие пересадку внутренних органов и принимающие иммунодепрессанты с целью предупредить их отторжение;
- страдающие злокачественной гранулемой.
Перивентрикулярная (очаговая) форма
Развивается в результате хронического кислородного голодания и нарушения кровоснабжения головного мозга. Ишемические участки расположены не только в белом, но и сером веществе.
Обычно патологические очаги локализованы в мозжечке, мозговом стволе и лобной части коры больших полушарий. Все эти структуры мозга отвечают за движение, поэтому при развитии такой формы патологии наблюдаются двигательные расстройства.
Это форма лейкоэнцефалопатии развивается у детей, у которых есть патологии, сопровождающиеся гипоксией при родоразрешении и в течение нескольких дней после появления на свет. Также данную патологию называют “перивентрикулярная лейкомаляция”, как правило, она провоцирует ДЦП.
Лейкоэнцефалопатия с исчезающим белым веществом
Она диагностируется у детей. Первые симптомы патологии наблюдаются у пациентов в возрасте от 2 до 6 лет. Появляется она из-за генной мутации.
У пациентов отмечается:

- нарушение координации движения связанное с поражением мозжечка;
- парез рук и ног;
- ухудшение памяти, снижение умственной работоспособности и другие когнитивные нарушения;
- атрофия зрительного нерва;
- эпилептические приступы.
У детей до года наблюдается проблемы со вскармливанием, рвота, высокая температура, психическое отставание, чрезмерная возбудимость, повышенный тонус мышц рук и ног, судороги, ночное апноэ, кома.
Клиническая картина
Обычно признаки лейкоэнцефалопатии нарастают постепенно. В начале болезни пациент может быть рассеянным, неловким, безразличным к происходящему. Он становится слезливым, с трудом произносит сложные слова, у него падает умственная работоспособность.
Со временем присоединяются проблемы со сном, повышается мышечный тонус, больной становится раздражительным, у него наблюдается непроизвольное движение глаз, появляется шум в ушах.
Если не начать лечить лейкоэнцефалопатию на этой стадии, но она прогрессирует: возникают психоневроз, выраженное слабоумие и судороги.
Главными симптомами заболевания являются следующие отклонения:
- двигательные расстройства, которые проявляются нарушением координации движения, слабостью в руках и ногах;
- может быть односторонний паралич рук или ног;
- речевые и зрительные расстройства (скотома, гемианопсия);
- онемение различных частей тела;
- нарушение глотания;
- недержание мочи;
- эпилептический приступ;
- ослабление интеллекта и небольшое слабоумие;
- тошнота;
- головные боли.
Все признаки поражения нервной системы прогрессируют очень быстро. У пациента может отмечаться ложный бульбарный паралич, а также паркинсонический синдром, который проявляется нарушением походки, письма, дрожанием тела.
Почти у каждого пациента наблюдается ослабление памяти и интеллекта, неустойчивость при изменении положения тела или ходьбе.
Обычно люди не понимают, что больны, и поэтому к доктору их зачастую приводят родственники.
Диагностика
Чтобы поставить диагноз «лейкоэнцефалопатия», врач назначит комплексное обследование. Нужны будут:

- осмотр невролога;
- общий анализ крови;
- анализ крови на содержания наркотических, психотропных средств и алкоголя;
- магнитно-резонансная и компьютерная томография, которые позволяют выявить патологические очаги в головном мозге;
- электроэнцефалография головного мозга, которая покажет снижение его активности;
- ультразвуковая допплерография, которая позволяет выявить нарушение циркуляции крови по сосудам;
- ПЦР, позволяющий выявить ДНК-возбудителя в головном мозге;
- биопсия головного мозга;
- спинномозговая пункция, которая показывает повышенную концентрацию белка в спинномозговой жидкости.
В случае если врач подозревает, что в основе лейкоэнцефалопатии лежит вирусная инфекция, он назначает пациенту электронную микроскопию, которая позволит выявить в тканях головного мозга частицы возбудителя.
С помощью иммуноцитохимиеского анализа удается обнаружить антигены микроорганизма. В спинномозговой жидкости при таком течении заболевания наблюдается лимфоцитарный плеоцитоз.
Также помогают в постановке диагноза тесты на психологическое состояние, память, координацию движения.
Дифференциальная диагностика проводится с такими заболеваниями, как:
- токсоплазмоз;
- криптококкоз;
- ВИЧ-деменция;
- лейкодистрофия;
- лимфома центральной нервной системы;
- подострый склерозирующий панэнцефалит;
- рассеянный склероз.
Терапия
Лейкоэнцефалопатия относится к неизлечимым заболеваниям. Но обязательно нужно обращаться в больницу для подбора медикаментозного лечения. Цель терапии — замедлить прогрессирование заболевания и активировать функции головного мозга.
Лечение лейкоэнцефалопатии — комплексное, симптоматическое и этиотропное. В каждом конкретном случае оно подбирается индивидуально.
Врач может прописать следующие медикаменты:

- лекарства, улучшающее мозговое кровообращение (Винпоцетин, Актовегин, Трентал);
- нейрометаболические стимуляторы (Фезам, Пантокальцин, Луцетам, Церебролизин);
- ангиопротекторы (Стугерон, Курантил, Зилт);
- поливитамины, в состав которых входят витамины группы В, ретинол и токоферол;
- адаптогены, такие как экстракт алоэ, стекловидное тело;
- глюкокортикостероиды, которые помогают купировать воспалительный процесс (Преднизолон, Дексаметазон);
- антидепрессанты (Флуоксетин);
- антикоагулянты, позволяющие снизить риск тромбозов (Гепарин, Варфарин);
- при вирусной природе заболевания назначаются Зовиракс, Циклоферон, Виферон.

- физиолечение;
- рефлексотерапия;
- аккупунктура;
- дыхательная гимнастика;
- гомеопатия;
- фитотерапия;
- массаж воротниковой зоны;
- мануальная терапия.
Трудность терапии заключается в том, что многие противовирусные и противовоспалительные препараты не проникают через ГЭБ, следовательно, не оказывают воздействия на патологические очаги.
Прогноз при лейкоэнцефалопатии
В настоящее время патология неизлечима и всегда заканчивается летальным исходом. Сколько живут с лейкоэнцефалопатией, зависит от того, была ли вовремя начата противовирусная терапия.
Когда лечение не проводится совсем, продолжительность жизни пациента не превышает полугода с момента выявления нарушения структур мозга.
При проведении антивирусной терапии продолжительность жизни увеличивается до 1-1,5 лет.
Были отмечены случаи острого течения патологии, которые заканчивались гибелью пациента через месяц после ее начала.
Профилактика
Специфической профилактики лейкоэнцефалопатии не существует.
Чтобы снизить риск развития патологии, нужно соблюдать следующие правила:

- укреплять свой иммунитет путем закаливания и приема витаминно-минеральных комплексов;
- нормализовать свой вес;
- вести активный образ жизни;
- регулярно бывать на свежем воздухе;
- отказаться от употребления наркотиков и алкоголя;
- бросит курить;
- избегать случайных половых контактов;
- при случайной интимной близости пользоваться презервативом;
- сбалансировано питаться, в рационе должны преобладать овощи и фрукты;
- научиться правильно справляться со стрессами;
- выделять достаточно времени для отдыха;
- избегать чрезмерных физических нагрузок;
- при выявлении сахарного диабета, атеросклероза, артериальной гипертензии принимать медикаменты, назначенные врачом с целью компенсации болезни.
Все эти меры позволят свести к минимуму риск развития лейкоэнцефалопатии. Если заболевание все-таки возникло, нужно как можно быстрее обратиться за медицинской помощью и начать лечение, которое поможет увеличить продолжительность жизни.

Лейкоэнцефалопатия сосудов головного мозга часто становится основной причиной развития слабоумия у человека. В основе процесса лежит поражение белого вещества, которое происходит на фоне артериальной гипертензии.
Распространены лейкоэнцефалопатии с поражение ствола головного мозга. Опасность болезни состоит в том, что прогноз на восстановление – неблагоприятный, а улучшить его можно при своевременном выявлении нарушения и начале медикаментозных действий.
Что такое лейкоэнцефалопатия головного мозга

Под общим термином подразумевают заболевание, на фоне которого происходит поражение белого вещества головного мозга. Очаги поражения разрастаются из-за нарушения процессов циркуляции крови по сосудам, инфицирования пациента вирусом. По данным ВОЗ можно сделать вывод о том, что в прогрессе лейкоэнцефолопатии принимает участие наследственный фактор, то есть присутствует модифицированный ген.
Болезнь провоцирует развитие тяжелых последствий: прогрессирует слабоумие, снижается острота или прослеживается полная утрата зрения, возможны судорожные припадки. Основная опасность состоит в том, что лейкоэнцефалопатия не поддается медикаментозному или хирургическому лечению. Терапия имеет паллиативный характер, направлена на поддержку самочувствия пациента и продление качества жизни.
Причины лейкоэнцефалопатии
Причина развития болезни может заключаться в приобретенном или врожденном иммунодефиците или поражении организма полиомавиросом.
Перечень факторов, провоцирующих появление болезни можно представить в таком виде:
- вирус иммунодефицита человека;
- СПИД;
- злокачественные онкологические процессы крови;
- артериальная гипертензия;
- длительный прием иммунодепрессантов;
- перенесенные трансплантации органов;
- лимфогранулематоз;
- туберкулез;
- поражения легких;
- онкологические процессы злокачественного генеза в организме.
Лейкоэнцефалопатия головного мозга – неизлечимый процесс независимо от формы болезни, причин ее развития.
Виды лейкоэнцефалопатии

Медицина различает следующие виды заболевания:
- Мелкоочаговая. Состояние рассматривается как хронический процесс, при котором происходит планомерное уничтожение всех клеток головного мозга. В группе риска пациенты старше 60 лет. Основная причина – наследственная предрасположенность. Часто выявляется у лиц с хронической артериальной гипертензией. На раннем этапе прослеживаются симптомы старческого слабоумия, которые потом приводят к гибели пациента.
- Прогрессирующая мультифокальная форма. Лейкоэнцефалопатия этого типа имеет вирусное происхождение, отличается острым началом, быстрым прогрессом. На фоне снижения иммунных показателей прослеживается разжижение белого вещества, запускаются необратимые процессы. Гибель пациента неизбежна.
- Перивентрикулярная неспецифическая. Поражение мозга происходит на фоне ишемии. Чаще всего процесс охватывает столб. Причиной развития выступает длительная гипоксия клеток, сосудов головного мозга. Первым признаком болезни являются двигательные расстройства. У детей лейкоэнцефалопатия этого типа становится причиной ДЦП, часто заболевание прогрессирует в результате полученной родовой травмы.
Сколько живут при лейкоэнцефалопатии – прогноз
Вылечится от лейконцефалопатии сосудистого генеза в настоящее время – невозможно. Цель медикаментозного лечения – удержание качества жизни пациента на уровне и ее продление. Прогноз не благоприятен, лишь 40% пациентов с диагнозом проживут более 6 месяцев с момента его определения.
Результатов можно достичь, прибегнув к антиреторовирусной терапии при первом выявлении поражений мозговой структуры. В таком случае длительность жизни пострадавшего возрастет до 1-2 лет. Избежать проявления симптомов слабоумия не удастся.
При остром течении болезни на фоне прогрессирующего развития ретеровируса длительность жизни пациента составляет не более 1 месяца.
Летальный исход неизбежен, он является итогом лейкоэнцефалопатии любого типа.
Симптомы и признаки

Лекоэнцефалопатия на ранней стадии развития имеет смазанную клиническую картину, характерные симптомы присоединяются в момент прогресса болезни.
В качестве первых признаков заболевания выделяют:
- снижение работоспособности;
- нарушение сна;
- гипертонус мышц;
- повышенная раздражительность;
- апатия;
- нарушение координации движений;
- подавленное настроение;
- рассеянность.
На раннем этапе прогресса пациент теряет интерес к жизни, отказывается от выполнения домашних занятий, сталкивается с трудностями при произношении сложных слов.
Характерная клиническая картина выглядит следующим образом:
- слабость в конечностях;
- нарушение координации движений;
- изменение походки;
- паралич верхних и нижних конечностей (двухсторонний или односторонний);
- нарушение речи;
- потеря зрения;
- утрата интеллекта;
- отсутствие контроля над мочеиспусканием;
- дисфагия.
С особыми трудностями сталкиваются родственники пациента при прогрессе деменции. Пострадавший не осознает того, что ему требуется помощь и уход, становится агрессивным, а иногда – социально опасным.
Диагностика

Для подтверждения диагноза проводят исследование головного мозга с использованием специальной аппаратуры:
В случае, когда приведенных методик недостаточно для определения диагноза и точного установления характера заболевания, используют инвазивные методы. Возможно проведение биопсии и люмбальной пункции.
Использование перечисленных средств диагностики возможно лишь с согласия родственников пациента. Нужно учесть, что забор биоптата требует вмешательства в ткани головного и спинного мозга, потому может повлечь необратимые последствия.
При обнаружении подозрений на заражение вирусом обращаются кПЦР-диагностике.
Лечение
Лечение лейкоэнцефалопатиии головного мозга подразумевает использование совокупного воздействия медикаментозных, физиотерапевтических и других вспомогательных методик. Болезнь относится к разряду неизлечимых, потому основная цель врача – пролить жизнь пациента и повысить ее качество.
При лейкозцефалопатии происходит поражение сосудов головного мозга потому действие медикаментов сконцентрировано на восстановлении их работы. Важно нормализовать кровоток и повысить проницаемость сосудистых стенок. По мере необходимости могут применяться средства, обеспечивающие разжижение крови.
Паллиативная терапия также включает использование нелекарственных методов:
В некоторых случаях требуется помощь психолога, логопеда и психиатра.
Какие таблетки пить

Медикаментозное лечение направлено на обеспечение таких условий:
- приостановка развития болезни;
- восстановление функций головного мозга;
- устранение клинической картины;
- воздействие на причины, провоцирующие болезнь.
При лейкоэнцефалопатии пациентам рекомендуют прием таких средств:
- Препараты, улучшающие метаболизм головного мозга – Кавинтон.
- Ноотропные средства – Фенотропил, Пирацетам.
- Ангиопротекторы – Плавикс, Курантил.
- Витаминные комплексы и адаптогены.
- Антикоагулянты – Гепарин и его производные.
По показаниям могут использоваться антиретровирусные средства.
Народные средства

Народные методы являются вспомогательными средствами лечения и могут использоваться лишь после консультации с врачом.
Основные рецепты представлены в таком виде:
- Жидкий мед смешивают в пропорции 2:1 с соком репчатого лука. Состав перемешивают и настаивают в холодильнике 2 дня. Принимают по 2 ст. л 2 раза в сутки. Продолжительность приема – 2 недели.
- В равных долях смешивают жидкий мед сок лука и свеклы. Масса должна иметь вязкую консистенцию. Принимают по 1 ст. ложке в сутки. Длительность использования – 1 месяц.
- Для приготовления средства для очистки сосудов смешивают сок из 5 головок чеснока с выжимкой из 3 спелых лимонов. Смесь настаивают 2 суток и процеживают, добавляют 1 ст. ложку меда. Состав принимают по 4 ст. ложки в сутки.
- Измельченные плоды свежего, вызревшего шиповника заливают крутым кипятком и настаивают до охлаждения. Воду сливают и смешивают распаренные плоды с натуральным медом. Смесь употребляют по 2 ст. л в день.
- Плоды боярышника заливают крутым кипятком и настаивают содержимое 10 часов. В охлажденный напиток добавляют мед и выпивают утром.
К использованию методик народной медицины можно приступать после проведения теста на чувствительность к действующим веществам. Растительные компоненты могут спровоцировать острую аллергическую реакцию у потребителя.
Несмотря на преимущественную простоту перечисленные рецепты, отличаются эффективностью и безопасностью. Ингредиенты, входящие в состав лекарственных смесей, содержат витамины, потому позволяют восстановить иммунные показатели организма человека.
Последствия
Независимо от форм и интенсивности течения процесса, лейкоэнцефалопатия головного мозга имеет летальный исход. Длительность жизни пострадавшего пребывает в пределе таких рамок:
- 1-2 месяца – при вирусной поражении с характерным острым началом и прогрессивным развитием;
- до полугода – возможно при своевременном выявлении первых симптомов болезни и правильном определении методов паллиативной терапии;
- 1-2 года – при условии приема специфических противовирусных средств сразу после выявления первых симптомов болезни.
Профилактика

Болезнь не имеет разработанной схемы лечения и профилактики. В качестве мер, обеспечивающих снижение риска поражения до минимума, врачи советуют использовать простые рекомендации, а именно:
- отказ от употребления спиртных напитков и никотиновой зависимости;
- соблюдение правил полноценного питания;
- устранение избыточной массы тела;
- адекватное лечение гипертонической болезни у пациентов преклонного возраста;
- регулярные прогулки на свежем воздухе;
- повышение мозговой и физической активности;
- прием витаминно-минеральных комплексов.
Полноценный комплекс профилактических рекомендаций не разработан.
Заключение
Заболевание вирусной формы прогрессирует на фоне снижения иммунных показателей, потому основные меры профилактики нужно концентрировать на удержании защитных сил организма на нужном уровне. На пользу пойдет прием поливитаминных комплексов в период сезонного авитаминоза. Тяжесть и прогрессивность течения болезни зависит от состояния организма пациента. Сейчас методика лечения лейкоэнцефалопатии не разработана медиками, но ведущие сосудистые хирурги при помощи вирусологов ищут эффективные способы воздействия.
Лейкоэнцефалопатия головного мозга является хронической патологией, при которой разрушается подкорковое белое вещество, что неизбежно приводит к деменции. Болезнь Бинсвангера относится к атеросклеротической лейкоэнцефалопатии: происходит атеросклероз мелких артерий, диффузное поражение белого вещества в обоих полушариях головного мозга.

Этиология возникновения болезни Бинсвангера и ее формы
Происхождение связано с устойчивым повышением артериального давления. Чаще всего это происходит у пожилых пациентов, у которых отмечаются колебания давления в течение суток. Редко болезнь Бинсвангера диагностируется при отсутствии указанных нарушений. Кроме того, к заболеванию приводят церебральная или амилоидная ангиопатия и другие патологии сосудов.
Первые признаки подкорковой патологии обнаруживают в возрасте 55-60 лет. Однако у тех, кто генетически предрасположен к болезни Бинсвангера, симптомы деменции возникают даже в молодости.
Тем, кто попадает в группу риска и может заболеть лейкоэнцефалопатией, стоит узнать, что это такое. Разрушение белого вещества происходит из-за уменьшения просветов и увеличения толщины сосудов мозга. Это приводит к ухудшению кровоснабжения и постепенной атрофии белого вещества. В нем возникают кровоизлияния, уплотнения. Головной мозг с исчезающим белым веществом заполняется жидкостью.
Код болезни по МКБ 10 определяется, как I67.3. При описании клинической картины указывают формы патологии: мелкоочаговая, прогрессирующая мультифокальная, перивентрикулярная, лейкоэнцефалопатия с исчезающим белым веществом.
Формы лейкоэнцефалопатии
В зависимости от формы болезни определяются не только симптомы, но и средняя продолжительность жизни, возраст пациента, скорость летального исхода.

Мелкоочаговая лейкоэнцефалопатия
Мелкоочаговая лейкоэнцефалопатия сосудистого генеза развивается на фоне повышенного давления и прогрессирует медленно. Диагностируют ее обычно у тех, кто старше 55 лет и имеет предрасположенность. Гипомиелинизирующая деструкция белого вещества у них заложена генетически. Симптомы этой дисциркуляторной деменции проявляются постепенно и сначала выражены слабо. У больных имеются сахарный диабет, атеросклероз,нарушения в опорно-двигательном аппарате.
Важно! В группе риска находятся мужчины, страдающие от ожирения и повышенного холестерина. Неправильное питание, малоподвижный образ жизни, алкоголизм и курение — немаловажные факторы развития патологии.
Прогрессирующая мультифокальная лейкоэнцефалопатия
Прогрессирующая мультифокальная лейкоэнцефалопатия является наиболее опасной формой болезни, появляется из-за вируса полиомы и провоцирует инвалидность. Поражает людей как в молодом, так и пожилом возрасте. Болезнь многоочаговая, затрагивает разные органы нервной системы и помимо слабоумия, выражается такими признаками:
- нарушения речи;
- проблемы в работе опорно-двигательного аппарата;
- нарушение остроты зрения или полная слепота;
- расстройство личности и прочие психологические проблемы.
Эта форма болезни Бинсвангера зависит состояния иммунной системы и наблюдается у 50% людей, заболевших СПИДом. Кроме того, прогрессирующая сосудистая лейкоэнцефалопатия поражает тех, кто имеет аутоиммунные или онкологические патологии, перенес пересадку внутренних органов.
Справка! Вирус-возбудитель болезни определяется у 80% всех людей на планете, но приводит к лейкоэнцефалопатии только при дефиците иммунитета, например, при ВИЧ.

Перивентрикулярная лейкоэнцефалопатия
Данная форма очаговая, базируется в стволе, мозжечке и лобной доле. Они отвечают за двигательные функции, поэтому нарушения в опорно-двигательном аппарате — неизменные спутники заболевания.
Эта лейкоэнцефалопатия возникает в результате недостатка кислорода в мозге и, как следствие, нарушения кровообращения. Болезнь развивается как у взрослых, так и у детей, мозг которых подвергся гипоксии при рождении. Недуг называют перивентрикулярной резидуальной лейкоэнцефалопатией, он приводит к ДЦП.
Лейкоэнцефалопатия с исчезающим белым веществом
Ее находят как у годовалых детей, так и в возрасте до 6 лет. Причина развития недуга — мутация генов. У пациентов наблюдают нарушение координации движений, речи, ухудшение памяти и мыслительной способности. Нередко атрофируется зрительный нерв, наблюдаются эпилептические припадки.
Внимание! Симптомы бывают заметны с самого рождения: повышенный тонус мышц конечностей, отставание в развитии, рвота при кормлении, судороги, повышенная температура тела.

Причины
Основной причиной лейкоэнцефалопатии головного мозга является слабый иммунитет. К провоцирующим факторам относят вирусные заболевания, в том числе ВИЧ-инфекцию, ослабление организма под влиянием иммунодепрессантов. Кроме того, причинами недуга являются:
- патологии сердца и сосудов;
- гипертония;
- гипоксия мозга;
- злокачественные опухоли;
- нарушения в лимфатической системе;
- туберкулез;
- токсическая перегрузка организма алкоголем, табаком;
- наследственность.
Симптомы и признаки лейкоэнцефалопатии
Симптомы болезни Бинсвангера зависят от ее формы и течения. В одних случаях признаки возникают постепенно и поочередно, в других — резко и в комплексе. Начало заболевания характеризуется безразличием пациента к происходящему, невнимательностью, снижением работоспособности, интеллекта. К основным симптомам относят:
- нарушения сна;
- повышенный мышечный тонус;
- неспособность мыслить логически;
- раздражительность;
- непроизвольное вращение глазами;
- шум в ушах;
- невроз;
- судороги;
- двигательные расстройства, слабость в ногах, нередко — паралич;
- нарушения зрения;
- головные боли, анемию и тошноту;
- недержание мочи.
Справка! Обычно пациент не осознает, что болен и пытается вести привычный образ жизни. К врачу обращаются его родственники, заметившие признаки.

Диагностика
Помимо осмотра невролога и проведения клинических анализов крови, для определения заболевания врачи используют:
- компьютерную томографию;
- МР диффузно очаговой, преимущественно перивентрикулярной лейкоэнцефалопатии;
- ультразвуковую допплерографию;
- биопсию тканей головного мозга;
- электроэнцефалографию;
- пункцию спинной жидкости.
Лечение лейкоэнцефалопатии
Это опасное заболевание не поддается лечению ни медикаментозными, ни народными способами. Терапия направлена на снижение количества вирусов в организме, поддержание больного в удовлетворительном состоянии, улучшение иммунитета, уменьшение симптоматики. Многие врачи, в том числе оказывающие лечение за границей советуют мануальную и рефлексотерапию, дыхательную гимнастику, массаж. Лекарственные препараты и дозировку подбирают индивидуально, чаще всего выписывают:
- Средства для улучшения кровообращения в мозге: Актовегин, Трентал;
- Нейрометаболические стимуляторы: Луцетам, Фезам;
- Витамины;
- Инъекции ингибиторов норадреналина;
- Противовирусные таблетки.
Прогноз при лейкоэнцефалопатии
Сколько живут с этой болезнью, зависит от общего состояния организма, возраста, в котором обнаружены первые признаки, причин недуга. Пациенты проживают всего пару лет при должной медицинской помощи. Если лечение оказывается неэффективным, то больной не протянет и полгода. Некоторые умирают уже после 2-3 месяцев после постановки диагноза.
Немаловажную роль имеет правильный подход к выбору терапии. Родственники некоторых больных ошибочно выбирают лечение голоданием, хотя положительный эффект от него так и не был доказан. Наоборот, организм пациент еще больше истощается, иммунитет снижается до критического уровня. Проживет он не более недели.
Осложнения
Летальный исход ожидает всех людей, пораженных болезнью Бинсвангера, уже в течение 1-2 лет от проявления первых признаков. Отсрочить его невозможно, однако прием лекарственных препаратов позволит не наступить ему раньше этого срока. Кроме того, осложнениями при лейкоэнцефалопатии являются:
- заболевания сердца;
- паралич, инвалидность;
- глухота и слепота;
- потеря памяти;
- разрушение личности.

Лейкоэнцефалопатия головного мозга у детей
У новорожденных встречается перивентрикулярная лейкоэнцефалопатия, возникающая, например, из-за некорректного расположения плода или обвития его пуповиной. Из-за кислородного голодания некоторые клетки головного мозга отмирают, что приводит к нарушениям в развитии и речи. Таким пациентам сложно самостоятельно передвигаться, врачи диагностируют ДЦП.
Также дети подвергаются лейкоэнцефалопатии с исчезающим белым веществом из-за нарушений на генном уровне. Пациенты, помимо слабоумия, характеризуются задержкой в развитии, проблемами с передвижением, низким уровнем остроты зрения или полной слепотой.
Возможна ли профилактика
Особой профилактики болезни Бинсвангера нет. Однако минимизировать риск ее возникновения можно, если:
- Укреплять иммунитет, принимать витамины.
- Нормализовать вес.
- Вести здоровый образ жизни.
- Увеличить количество прогулок на свежем воздухе.
- Правильно питаться.
- Избегать случайных половых связей, пользоваться презервативами.
- При наличии сахарного диабета, гипертонии, атеросклероза принимать назначенные врачом препараты.
Болезнь Бинсвангера не поддается лечению. Летальный исход наступает уже через несколько месяцев после появления симптомов. Облегчить состояние больного и немного улучшить качество жизни в последние годы можно при помощи лекарственных препаратов и физиотерапии. Тем, кто находится в группе риска, обязательно следует придерживаться здорового образа жизни.
Источник: davleniya.net
Причины и факторы риска
Возможность появления этой патологии повышается у недоношенных детей: при этом чем меньше вес при рождении, тем вероятнее развитие патологического процесса. К другим факторам риска относят пол ребенка: мальчикам диагностируют это заболевание чаще, чем девочкам.
Помимо гипоксии мозга на появление очагов ПВЛ может влиять избыточное количество углекислого газа (гиперкапния) в крови, а также кислородное отравление (гипероксия), которое иногда возникает при искусственной вентиляции легких во время реанимационных мероприятий. Опасной является ситуация резкой смены гипоксии гипероксией, что может случиться без контроля содержания и соотношения кислорода и углекислоты в крови во время ИВЛ. Кроме того, усугублять положение может развившаяся инфекция.

Отмечено также, что риск появления ПВЛ повышается, в зависимости от времени года: чаще всего она диагностируется у тех детей, последние два – три месяца которых приходятся на зиму или раннюю весну. Специалисты связывают это с влиянием метеорологических перепадов, которые влияют на беременность. Также может играть роль гиповитаминоз.
Патогенез
В результате названных причин возникает некроз белого вещества головного мозга, после чего к патологическому процессу добавляется дегенерация астроцитов (звездчатых нейроглиальных клеток с отростками), разрастание микроглии (специфических глиальных клеток ЦНС) и скопление липидосодержащих макрофагов в некротизированных тканях. После этого начинается фагоцитоз поврежденных участков – примерно через 5–7 дней, а через неделю происходит формирование кист (это занимает две недели, а иногда – больше). На завершающих стадиях возникают глиозные рубцы или псевдокисты. В некротизированных областях появляются вторичные геморрагические инфаркты. В течение 2–4 месяцев происходит атрофия ткани.
ПВЛ развивается в первые часы, но также может возникнуть и позднее – вплоть до 10 дней после рождения. Лейкомаляция также может поражать внутриутробно – если течение беременности отличается патологическим характером (гестоз, обострение хронического пиелонефрита, гепатита, фетоплацентарная недостаточность).
Клиническая картина
Уже в роддоме у детей отмечается синдром угнетения центральной нервной системы. Он выражается снижением:
- тонуса мышц;
- специфических рефлексов;
- двигательной активности;
Примерно у четверти новорожденных младенцев присутствует судороги. Почти половина детей страдает от синдрома гипервозбудимости. У некоторых младенцев могут отмечаться стволовые симптомы (нарушения сердечно-сосудистой, дыхательной деятельности). В некоторых случаях какие-либо аномалии в периоде новорожденности могут отсутствовать, а в отдельных вариантах ПВЛ приводит к летальному исходу, независимо от лечения.

Для этого патологического процесса характерно присутствие стадии «мнимого благополучия», которая может длиться 3–9 месяцев, после чего развиваются признаки церебральной недостаточности. Это проявляется нарушением сознания, глотательных рефлексов, дыхания, повышением артериального давления.
Перивентрикулярная лейкомаляция становится почти в 90% случаев причиной детского церебрального паралича (ДЦП), в 60% — сходящегося косоглазия.
Степень тяжести церебральных расстройств зависит от многочисленности и площади лейкомаляционных полостей. Однако в тех случаях, когда очаги распределены тонко вокруг желудочков, прогноз имеет более благоприятный характер.
Процент практически здоровых младенцев с ПВЛ составляет примерно 4%. Последствия поражения для них могут быть незначительны.
Терапевтические мероприятия
Изменения головного мозга носят необратимый характер – по этой причине радикальное лечение, позволяющее избавиться от патологии, не существует. Терапия направлена на устранение негативных симптомов и улучшение мозговых процессов. Стандартно используются ноотропы, корректоры мозгового кровообращения, а также препараты, позволяющие справляться с двигательными нарушениями.
Поскольку ПВЛ в большинстве случаев встречается у недоношенных новорожденных детей, главной мерой профилактики патологии является продление срока беременности, предупреждение преждевременных родов.
Частота осложнений после получения кровоизлияний может снижаться, если адекватно использовать в лечении препараты сурфаканта, уменьшающего проявление дыхательных нарушений. Кроме того, оснащение реанимации новорожденных современной аппаратурой для проведения автономной искусственной вентиляции легких снижает возможность тяжелого последствия для детей.
Поддерживающее лечение ребенка с данным диагнозом должно происходить в течение всего периода детства.
Итак, перивентрикулярная лейкомаляция – это тяжелое поражение головного мозга, которое встречается у новорожденных (преимущественно, недоношенных) детей вследствие тяжелых родов, осложненной беременности. Заболевание следует отличать от других патологий (среди которых псевдокисты, церебральная лейкомаляция, телэнцефальный глиоз и т. д.), по той причине, что лечение этих болезней может отличаться друг от друга.
Источник: mozgius.ru
Что происходит с мозгом больных ПЛ
Именно недоношенные дети в связи со своим неполным развитием оказываются в группе риска перед заболеванием. Механизмы компенсации их организма развиты в недостаточной степени, поэтому мозг таких детей тяжело переносит недостаток кислорода. В группе риска также оказываются и дети нормального срока рождения, которые испытывали недостаток в кислороде по различным причинам во время своего роста и развития в материнской утробе.
Нарушение кровотока в головном мозге приводит к кислородному голоданию. Длительная гипоксия вызывает изменения в ткани головного мозга. Она способствует образованию вредных для мозга веществ, застою крови, а также тромбообразованию. Все эти изменения в итоге ведут к гибели пораженных участков – некрозу. Наиболее часто такие изменения находят рядом с боковыми желудочками головного мозга, поэтому заболевание носит название – перивентрикулярная лейкомаляция.
Недоношенные малыши, находящиеся после рождения на аппарате искусственной вентиляции легких – ИВЛ, в связи с недоразвитостью легких, также находятся в группе риска. И хотя мозг детей снабжается кислородом в достатке благодаря аппарату, их организм слишком слаб для таких колебаний. Избыток кислорода по сравнению с материнской утробой, провоцирует у них спазматическое сокращение сосудов с развитием ишемии и некроза.
Некроз головного мозга означает гибель его клеток – нейронов.
При этом образующийся дефект замещается другой тканью, то есть происходит образования рубца. Так как нервные клетки не размножаются, замещение погибших участков новыми невозможно. Образуются полости – кисты. Такая лейкомаляция носит название кистозной. Помимо негативных последствий самого некроза, его образование может сопровождаться кровоизлияниями как в участки некроза, так и в желудочки мозга.
Обычно очаги лейкомаляции появляются сразу после рождения и продолжают увеличиваться до недели. Однако лейкомаляция может возникать и в более поздние сроки. Обычно это характерно для СЛ (субкортикальная лейкомаляция). Это связывают с инфекционными процессами или нарушениями дыхательных функций у младенца. Очаги лейкомаляции представляют собой участки диаметром около 2-3 мм. Чаще всего их находят в теменной и лобной доле, расположенными симметрично, вдоль боковых желудочков мозга.
Симптомы
В зависимости от выраженности повреждения мозга процессами лейкомаляции, выделяют несколько степеней ПЛ:
Легкая – симптомы повреждения мозга выявляются до 7 дней после рождения Средняя – нарушения длятся от недели до 10 дней. Нередко присоединяются судороги, внутричерепное повышение давления и вегетативные расстройства Тяжелая – признаки глубокого поражения мозга, которые могут прогрессировать вплоть до комы
Симптомами перивентрикулярной лейкомаляции считают:
Избыточную возбудимость или угнетение нервно-рефлекторной системы Судороги Повышенный мышечный тонус, сопровождающийся болезненностью и возникающей в связи с этим плаксивостью ребенка Парез или паралич конечностей Затруднение глотания с дыхательными нарушениями Расстройства зрения, вплоть до косоглазия, чаще сходящегося Снижение развития психомоторики Нарушение интеллектуальных способностей Синдром дефицита внимания Гиперактивное состояние
Главным признаком ПЛ является возникновение паралича конечностей. Это связывают с прохождением нервных путей, отвечающих за двигательную активность, вдоль мозговых желудочков. Присоединение неврологических расстройств, таких как задержка в развитии, рисует явную картину ПЛ.
Симптоматическая картина разнообразна, что затрудняет диагностику заболевания.
Однако если ребенок попал в группу риска относительно ПЛ и имеет один несколько из приведенных симптомов, велика вероятность имеющейся лейкомаляции. При средней и тяжелой степени болезни малыш не сможет расти соответственно своему возрасту – он не сможет переворачиваться согласно возрасту, не научится сидеть и ходить, когда положено. Речь будет медленной, характерного для малышей любопытства наблюдаться не будет.
Лечение лейкомаляции
Очаги лейкомаляции представляют собой необратимые нарушения мозговой ткани. Лечения, способного восстановить пораженные участки не существует. Однако имеется симптоматическое лечение, которое способно убрать у ребенка негативные проявления болезни. Среди медикаментозных методов терапии используют:
Ноотропы — средства, улучшающие приток крови к клеткам мозга и метаболизм в целом (Пирацетам, Ницерголин) Гипотензивные средства при высоком внутричерепном давлении и гидроцефалии (Диакарб, Фуросемид, Глицерин, препараты калия) Противосудорожные препараты (Карбамазепин, Фенобарбитал) Бета-адреноблокаторы при повышенном артериальном давления и тахикардии – увеличенного сердцебиения (Анаприлин, Обзидан) Гипотонические средства при увеличенном тонусе мышц (Баклофен, Мидокалм, Реланиум) Успокоительные препараты растительного происхождения при нарушениях сна (Мелисса, Валериана)
Помимо медикаментозных средств, для лечения используют массаж и физиотерапию, коррекционные занятия с педагогами, направленные на стимуляцию внимания и памяти, а также развитие речи. При неэффективности препаратов против внутричерепной гипертензии проводят оперативные вмешательства с использованием шунтов для ликвидации чрезмерного количества спинномозговой жидкости из полости головного мозга. Тяжелая степень ПЛ требует лечения в условиях реанимации с аппаратом ИВЛ.
Прогноз перивентрикулярной лейкомаляции зависит от степени выявленных нарушений. Легкая степень поддается коррекции, нарушения носят обратимый характер. Более тяжелую степень трудно купировать препаратами. Малыши могут страдать детским церебральным параличом, эпилепсией, олигофренией – умственной отсталостью. Профилактика лейкомаляции заключается в попытке довести беременность до необходимого срока, чтобы роды были безопасны для ребенка.
Лейкоэнцефалопатия представляет собой заболевание, характеризующееся поражением белого вещества подкорковых структур головного мозга.
Данная патология с самого начала была описана как сосудистое слабоумие.
Чаще всего подобным недугом страдают люди пожилого возраста.
Среди разновидностей заболевания, можно выделить:
Мелкоочаговая лейкоэнцефалопатия сосудистого генеза. Являясь по своей природе хроническим патологическим процессом сосудов головного мозга, ведёт к постепенному поражению белого вещества мозговых полушарий. Причиной развития данной патологии является стойкое повышение артериального давления и гипертоническая болезнь. В группу риска по заболеваемости входят мужчины старше 55 лет, а также люди, имеющие наследственную предрасположенность. Со временем, подобная патология может привести к развитию старческого слабоумия. Прогрессирующая мультифокальная энцефалопатия. Под данной патологией подразумевают вирусное поражение центральной нервной системы в результате которого идёт стойкое разрешение белого вещества. Толчком к развитию заболевания, может дать иммунодефицит организма. Данная форма лейкоэнцефалопатии, является одной из самых агрессивных, и может повлечь за собой летальный исход. Перивентрикулярная форма. Представляет собой поражение подкорковых структур головного мозга, на фоне хронического кислородного голодания и ишемии. Излюбленным местом локализации патологического процесса при сосудистой деменции является ствол головного мозга, мозжечок и отделы полушарий, отвечающие за двигательную функцию. Патологические бляшки располагаются в подкорковых волокнах и иногда в глубоко расположенных слоях серого вещества.
Причины возникновения
Чаще всего, причиной развития лейкоэнцефалопатии может быть состояние острого иммунодефицита либо на фоне инфицирования полиомавирусом человека.
К факторам риска возникновения данного заболевания можно отнести:
ВИЧ инфекция и СПИД; злокачественные заболевания крови (лейкоз); гипертоническая болезнь; иммунодеффицитные состояния на фоне терапии иммунодепрессантами (после трансплантации); злокачественные новообразования лимфатической системы (лимфогранулематоз); туберкулёз; злокачественные новообразования органов и тканей всего организма; саркаидоз.
Основные симптомы
Основная симптоматика заболевания, будет соответствовать клинической картине поражения определённых мозговых структур.
Среди самых характерных симптомов данной патологии можно выделить:
нарушение координации движений; ослабление двигательной функции (гемипарезы); нарушение речевой функции (афазия); появление сложностей в произношении слов (дизартрия); снижение остроты зрения; снижение чувствительности; снижение интеллектуальных способностей человека с нарастанием деменции (слабоумия); помутнение сознания; личностные изменения в виде перепадов эмоций; нарушение акта глотания; постепенное нарастание общей слабости; не исключены эпилептические приступы; головная боль постоянного характера.
Степень выраженности симптомов может изменяться в зависимости от иммунного статуса человека. У людей, с менее сниженным иммунитетом, может отсутствовать столь выраженная симптоматическая картина заболевания.
Одним из самых первых признаков заболевания является появление слабости в одной или одновременно всех конечностях.
Диагностика
Для точности постановки диагноза, и определения точной локализации патологического процесса, должен быть осуществлён следующий ряд диагностических мероприятий:
получение консультации у врача-невропатолога а, также инфекциониста; проведение электроэнцефалографии; проведение компьютерной томографии головного мозга; проведение магнитно-резонансной томографии головного мозга; с целью обнаружения вирусного фактора, проводится диагностическая биопсия головного мозга.
Проведение магнитно-резонансной томографии, позволяет с успехом выявлять множественные очаги заболевания в белом веществе головного мозга.
А вот компьютерная томография, несколько уступает МРТ по уровню информативности, и может отобразить очаги заболевания только в виде очагов инфаркта.
На ранних стадиях заболевания, это могут быть единичные очаги или единственный очаг.
Лабораторные исследования
К лабораторным методам диагностики можно отнести ПЦР метод, который позволяет обнаружить вирусный ДНК в клетках головного мозга.
Этот метод зарекомендовал себя только с лучшей стороны, поскольку его информативность составляет без малого 95%.
С помощью ПЦР диагностики, можно избежать непосредственного вмешательства в ткань мозга в виде взятия биопсии.
Биопсия может быть эффективна, в случае, если необходимо точное подтверждение наличия необратимых процессов, и определение степени их прогрессирования.
Ещё одним методом является люмбальная пункция, которая на сегодняшний момент редко используется по причине своей малой информативности.
Единственным показателем может стать незначительно повышение уровня белка в спинномозговой жидкости пациента.
Болезнь Гиппеля-Линдау
— тяжелое наследственное заболевание, которое всегда заканчивается летальным исходом. Методы поддерживающей терапии вы найдете в статье.
Лечение рассеянного склероза народными средствами — эффективные советы и рецепты лечения тяжелого заболевания в домашних условиях.
Поддерживающая терапия
Полностью излечится от данной патологии невозможно, поэтому любые лечебные мероприятия будут направлены на сдерживание патологического процесса, и нормализацию функций подкорковых структур головного мозга.
Учитывая, что сосудистое слабоумие в большинстве случаев является результатом вирусного поражения структур головного мозга, лечение в первую очередь должно быть направлено на подавление вирусного очага.
Сложностью на данном этапе, может стать преодоление гематоэнцефалического барьера, через который не могут проникнуть необходимые лекарственные вещества.
Чтобы лекарственное средство могло пройти данный барьер, оно должно быть липофильным по своей структуре (жирорастворимым).
На сегодняшний день, к сожалению, большинство противовирусных препаратов являются водорастворимыми, чем и создают сложности в их применении.
На протяжении многих лет, медицинскими специалистами были опробованы различные лекарственные препараты, которые обладали разной степенью эффективности.
Список этих лекарств включает:
ацикловир; пептид-Т; дексаметазон; гепарин; интерфероны; цидофовир; топотекан.
Препарат цидофовир, который вводится внутривенно, способен улучшать мозговую активность.
Хорошо зарекомендовал себя препарат цитарабин. С его помощью удаётся стабилизировать состояние пациента и улучшить его общее самочувствие.
Если заболевание возникло на фоне ВИЧ инфекции, должна проводиться терапия антиретровирусными препаратами (зипразидон, миртазипим, оланзапим).
Прогноз неутешителен
К сожалению, излечится от лейкоэнцефалопатии невозможно, при отсутствии вышеупомянутого лечения, пациенты живут не более полугода с момента появления первых признаков поражения ЦНС.
Антиретровирусная терапия может увеличить сроки жизни от года до полутора лет с момента появления первых признаков поражения мозговых структур.
Были отмечены случаи острого течения заболевания. При таком течении, летальный исход наступал в течение 1 месяца с момента начала заболевания.
В 100% случаев, течение патологического процесса заканчивается летальным исходом.
Вместо вывода
Учитывая, что лейкоэнцефалопатия, возникает на фоне тотального иммунодиффицита, любые меры по её профилактике, должны быть направлены на поддержание защитных сил организма, и предотвращению ВИЧ инфицирования.
К таким мерам можно отнести:
избирательность при выборе полового партнёра. отказ от употребления наркотических препаратов, и от инъекционной их формы в частности. использование средств контрацепции во время полового контакта.
Тяжесть течения патологического процесса, зависит от состояния защитных сил организма. Чем сильнее снижен общий иммунитет, тем более остро протекает заболевание.
И напоследок, можно сказать, что в настоящий момент, медицинские специалисты активно работают над созданием эффективных методов лечения различных форм патологии.
Но как показывает практика, лучшим лекарством от данного недуга, является его профилактика. Лейкоэнцефалопатия головного мозга, относится к заболеваниям, которые напоминают запущенный механизм, остановить который не представляется возможным.
Источник: medic-03.ru
МР-ПРИЗНАКИ ОЧАГОВОЙ ЛЕЙКОПАТИИ(БОЛЕЕ ВЕРОЯТНО ПЕРИНАТАЛЬНОГО ГЕНЕЗА)
Признаки лейкоэнцефалопатии развиваются постепенно. Сначала у больного наблюдаются рассеянность, неловкость, безразличие, слезливость, трудности с произношением слов, снижение умственной работоспособности.
При отсутствии необходимого лечения на данной стадии больной будет страдать от психоневроза, судорог, выраженного слабоумия.
https://www.youtube.com/watch{q}v=tB1MznvQ8pk
Обратиться к специалисту необходимо при таких симптомах:
- Слабости в мышцах конечностей и снижении чувствительности.
- Речевых и зрительных расстройствах.
- Онемении разных частей тела.
- Нарушении глотательного рефлекса.
- Недержании мочи.
- Приступах эпилепсии.
- Головной боли и тошноте.
- Нарушении интеллектуальных способностей и небольшом слабоумии.
Все эти явления свидетельствуют о том, что поражена центральная нервная система, причем прогрессируют нарушения очень быстро. В таком состоянии человеку трудно понять, что он болеет, поэтому родственникам нужно обратить на это внимание.
Лейкоэнцефалопатия — хроническая прогрессирующая патология, обусловленная деструкцией белого вещества головного мозга и приводящая к старческой деменции или слабоумию.

Заболевание имеет несколько равнозначных названий: энцефалопатия Бинсвангера или болезнь Бинсвангера. Автор впервые описал патологию в 1894 году и дал ей свое имя.
Наряду с сосудистой лейкоэнцефалопатией, в последние годы свое распространение получает прогрессивная мультифокальная лейкоэнцефалопатия (ПМЛ) — заболевание вирусной этиологии.
Гибель нервных клеток, вызванная нарушением кровоснабжения и гипоксией мозга, приводит к развитию микроангиопатии. Лейкоареоз и лакунарные инфаркты изменяют плотность белого вещества и указывают на имеющиеся в организме проблемы с циркуляцией крови.
Клиника лейкоэнцефалопатии зависит от степени тяжести и проявляется различной симптоматикой. Обычно признаки подкорковой и лобной дисфункции сочетаются с эпиприпадками.
Течение патологии хроническое, характеризующееся частой сменой периода стабилизации и обострения. Лейкоэнцефалопатия встречается преимущественно у пожилых людей.
Заболевание развивается постепенно. Сначала больные становятся неловкими, рассеянными, апатичными, слезливыми и неуклюжими, у них снижается умственная работоспособность, нарушается сон и память, затем появляется вялость, общая утомляемость, вязкость мысли, шум в ушах, раздражительность, нистагм, мышечный гипертонус, сужается круг интересов, с трудом произносятся некоторые слова.
В запущенных случаях возникают моно- и гемипарезы, неврозы и психозы, поперечный миелит, судороги, нарушение высших мозговых функций, грубая деменция.
Ведущими симптомами болезни являются:
- Дискоординая движений, шаткость походки, двигательная дисфункция, слабость в конечностях,
- Полный односторонний паралич рук и ног,
- Нарушения речи,
- Снижение резкости зрения,
- Скотомы,
- Гипестезия,
- Снижение интеллекта, спутанность сознания, эмоциональная лабильность, слабоумие,
- Гемианопсия,
- Дисфагия,
- Эпиприступы,
- Недержание мочи.
Психосиндром и очаговые неврологические симптомы быстро прогрессируют. В запущенных случаях у больных выявляют паркинсонический и псевдобульбарный синдромы.
При объективном осмотре специалисты выявляют нарушение интеллектуально-мнестической функции, афазию, апраксию, агнозию, «сенильную походку», постуральную неустойчивость с частыми падениями, гиперрефлексию, патологические знаки, тазовые дисфункции.
Расстройства психики обычно сочетаются с беспокойством, болью в затылке, тошнотой, неустойчивой походкой, онемением рук и ног. Часто пациенты не воспринимают свою болезнь, поэтому к врачам обращаются их родственники.
Прогрессирующая мультифокальная лейкоэнцефалопатия проявляется вялыми парезами и параличами, типичной гомонимной гемианопсией, оглушенностью, изменением личности, симптомами поражения черепно-мозговых нервов и экстрапирамидными нарушениями.
Лейкоэнцефалопатия – прогрессирующая разновидность энцефалопатии, именуемая также болезнью Бинсвангера, которая затрагивает белое вещество подкорковых тканей мозга.
Заболевание описывается как сосудистое слабоумие, более всего ему подвержены пожилые люди после 55-ти лет. Поражение белого вещества приводит к ограничению и последующей потере функций мозга, через короткий временной промежуток больной умирает. В МКБ-10 болезни Бинсвангера присвоен код І67.3.
Степень и характер проявления симптомов лейкоэнцефалопатии напрямую зависит от формы заболевания и места локализации очагов поражения. Характерными для этой болезни признаками являются:
- головные боли постоянного характера;
- слабость в конечностях;
- тошнота;
- тревожность, беспричинная обеспокоенность, страх и ряд других психоневрологических расстройств, при этом больной не воспринимает состояние как патологическое, и отказывается от медикаментозной помощи;
- неустойчивая и шаткая походка, снижение координации;
- зрительные расстройства;
- снижение чувствительности;
- нарушение разговорных функций, глотательного рефлекса;
- мышечные спазмы и судороги, переходящие со временем в эпилептические припадки;
- слабоумие, на начальном этапе проявляющееся в снижении памяти и интеллекта;
- непроизвольное мочеиспускание, испражнение.
Выраженность описанных симптомов зависит от состояния иммунитета человека. Например, у больных со сниженным иммунитетом присутствуют более ярко выраженные признаки поражения мозгового вещества, чем у пациентов с нормальной иммунной системой.
Основная симптоматика заболевания, будет соответствовать клинической картине поражения определённых мозговых структур.
Среди самых характерных симптомов данной патологии можно выделить:
- нарушение координации движений;
- ослабление двигательной функции (гемипарезы);
- нарушение речевой функции (афазия);
- появление сложностей в произношении слов (дизартрия);
- снижение остроты зрения;
- снижение чувствительности;
- снижение интеллектуальных способностей человека с нарастанием деменции (слабоумия);
- помутнение сознания;
- личностные изменения в виде перепадов эмоций;
- нарушение акта глотания;
- постепенное нарастание общей слабости;
- не исключены эпилептические приступы;
- головная боль постоянного характера.
Одним из самых первых признаков заболевания является появление слабости в одной или одновременно всех конечностях.
Проявления патологического процесса напрямую зависят от локализации очага поражения и его разновидности. Первоначально симптоматика не особо выражена.
Психоневрологические проявления возникают у каждого по-разному. В одних случаях процесс занимает 2-3 дня, а в других 2-3 недели. Самостоятельно выявить наличие лейкоэнцефалопатии можно, ориентируясь на наиболее основные ее признаки:
- Возникновение эпилептических припадков;
- Учащение приступов головной боли;
- Сбои в координации движений;
- Развитие речевых дефектов;
- Снижение двигательных способностей;
- Ухудшение зрения;
- Снижение чувствительности;
- Угнетение сознания;
- Часты всплески эмоций;
- Снижение умственной активности;
- Проблемы при глотании из-за сбоев в глотательном рефлексе.
Бывали ситуации, когда специалисты диагностировали очаги поражения лишь в спинном мозге. В таком случае у больных проявлялись исключительно спинальные признаки, связанные с расстройством опорно-двигательного аппарата. Когнитивные нарушения преимущественно отсутствовали.
В мае 2013г. обнаружили миопию высокой степени правого глаза ( -9), наблюдаемся в Тюменском областном офтальмологическом центе. Коррекция зрения контактной линзой.
Сегодня прошли МРТ (это моё личное желание узнать возможные причины падения зрения. ).
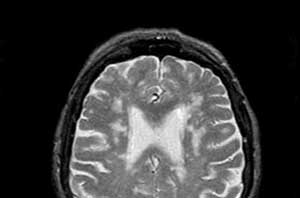
Турецкое седло и гипофиз не изменены. Параселлярные структуры без особенностей. Кора и белое вещество головного мозга развиты правильно. Перивентрикулярно передним рогам боковых желудочков и в субкортикальных отделах лобно-теменного перехода справа три округлой формы гиперинтенсивных в Т2ВИ flair (интактные в DWI) очага 2-3мм.
В базальных ядрах, в стволе и мозжечке изменений мр -сигнала не определяется. Срединные структуры головного мозга не смещены. Боковые желудочки симметричны,не расширены, 3-й и4-й без особенностей.
Субарахноидальное пространство больших полушарий и мозжечка не расширено. Вн.слуховые проходы не расширены, симметричны. Краниовертебральный переход без особенностей.
Околоносовые пазухи и ячейки сосцевидных отростков височных костей развиты правильно. Тотальный отёк слизистой правой гайморовой пазухи и пристеночно — в альвиолярной бухте слева, в основной и в отдельных ячейках решечатого лабиринта.
Глазницы развиты правильно, контуры стенок четкие ровные. Дополнительных образований и участков деструкции не выявлено. Глазные яблоки расположены в полости глазниц, имеют шаровидную форму D>
S (до 23мм справа и до 21мм слева) оболочки с ровными контурами. Содержимое стекловидного тела однородное, мр-сигнал не изменён. Хрусталики без особенностей.
Зрительные нервы имеют четкие ровные контуры, правильный ход, периневрий не утолщен. Мышцы глазного яблока расположены обычно ,не утолщены. Жировые тела глазниц, слезные железы -без особенностей.
Заключение : МР-признаки очаговой лейкопатии (более вероятно перинатального генеза).
Лечения никакого пока не назначено.
ВОПРОС: Опасно ли это заболевание{q} с чем может быть связан данный диагноз (при рождении была гипоксия) и влияет ли лейкопатия на зрение{q} Какие существуют методы лечения{q} Спасибо.
неоднозначные данные, и
принимаются к сведению только в совокупности с данными клинического
осмотра. По незыблемым правилам, результаты исследования сначала
анализирует врач, который рекомендовал провести данное исследование.
Могу только посоветовать очную консультацию невролога.
Внимание — советы на форуме не заменяют очную консультацию!
Ответы на вопросы, которые вы ставите в своем письме перед виртуальными врачами-консультантами, к большому сожалению — не предполагают заочную консультацию через интернет.
В вашем случае, необходим именно очный осмотр квалифицированным врачом-неврологом, полное и комплексное неврологическое обследование (в т.ч. и аппаратно-инструментальными методами), которые как раз и помогут не только определиться с окончательным и верным диагнозом, но и подскажут лечащему врачу наиболее эффективную терапевтическую тактику в дальнейшем.
Разновидности лейкоэнцефалопатии
Различают следующие разновидности заболевания:
- Лейкоэнцефалопатия сосудистого генеза (мелкоочаговая) – хроническое патологическое состояние, при котором структуры полушарий мозга поражаются медленно. К категории риска относят пожилых людей старше 55 лет (преимущественно, мужчин). Причиной возникновения недуга является наследственная предрасположенность, а также хроническая гипертония, проявляющаяся в частых приступах повышения кровяного давления. Последствием развития этой разновидности лейкоэнцефалопатии в старческом возрасте может стать слабоумие и летальный исход.
- Прогрессирующая лейкоэнцефалопатия (мультифокальная) – острое состояние, при котором из-за снижения иммунитета (в том числе, прогрессирования вируса иммунодефицита) белое мозговое вещество разжижается. Заболевание развивается быстро, при неоказании необходимой врачебной помощи больной умирает.
- Перивентрикулярная лейкоэнцефалопатия – подкорковые ткани мозга подвергаются губительному воздействию из-за длительного дефицита кислорода и развития ишемии. Патологические очаги чаще всего сосредотачиваются в мозжечке, стволе головного мозга, а также структурах, отвечающих за функции движения.
1.Прогрессирующая сосудистая лейкоэнцефалопатия, или мелкоочаговая.
Прогрессирующая сосудистая энцефалопатия развивается в результате повышенного давления в артериях. Эту патологию называют также «мелкоочаговая лейкоэнцефалопатия сосудистого генеза».
Обычно эту проблему выявляют у людей старше 55 лет. Значительно повышают шансы на ее развитие наследственная предрасположенность и факторы в виде:
- сахарного диабета;
- атеросклероза сосудов;
- употребления спиртных напитков;
- курения;
- избыточной массы тела.
Негативное влияние на сосуды оказывают также неправильное питание и низкая двигательная активность.
2.Перивентрикулярная форма.
Перивентрикулярная лейкоэнцефалопатия развивается в результате недостаточного поступления кислорода к тканям мозга на протяжении длительного времени. При этом патологические очаговые поражения располагаются как в белом, так и в сером веществе.
Обычно патологический процесс диагностируют у детей, пострадавших от гипоксии во время родов. Она часто приводит к развитию детского церебрального паралича.

3.Прогрессирующая мультифокальная энцефалопатия.
Мультифокальная энцефалопатия считается самой опасной разновидностью болезни. При ней в большинстве случаев больной умирает. Патологию провоцирует вирусное заболевание.
Возбудитель лейкоэнцефалопатии этого вида – полиомавирус человека. Он находится в организме большей части населения планеты, то никак себя не выявляет.
Его развитие начинается, когда у человека возникает вторичный или первичный иммунодефицит. Иммунная система при этом становится беззащитной перед вирусом.
Прогрессирующая лейкоэнцефалопатия обычно выявляется у людей с диагнозом ВИЧ, или СПИД. Патология отличается полиформной клинической картиной. У больных возникают:
- параличи и парезы;
- частичная слепота;
- оглушение сознания;
- дефекты личности;
- поражения черепно-мозговых нервов.
При этой форме могут наблюдаться разные степени нарушения функций нервной системы: от небольшого дискомфорта до ярко выраженной деменции. Постепенно больной полностью теряет работоспособность и становится инвалидом из-за нарушений функций опорно-двигательного аппарата.
4.Лейкоэнцефалопатия с прогрессирующим белым веществом.
Такой диагноз обычно ставят детям в возрасте до 6 лет в результате генных мутаций. Пациенты страдают:
- нарушением координации движений, так как поражен мозжечок;
- парезами конечностей;
- нарушением когнитивных функций;
- атрофическими процессами в зрительном нерве;
- приступами эпилепсии.
Если патология возникла у младенца, то он будет чрезмерно возбудимым, страдать от судорог, рвоты, высокой температуры, наблюдается отставание в психическом развитии.
Формы лейкоэнцефалопатии
Мелкоочаговая лейкоэнцефалопатия — хроническое заболевание сосудистого происхождения, основной причиной которого является гипертония. Стойкая гипертензия приводит к постепенному поражению белого вещества мозга.
В наибольшей степени развитию лейкоэнцефалопатии сосудистого генеза подвержены мужчины в возрасте 55 лет и старше с наследственной предрасположенностью.
Сосудистая лейкоэнцефалопатия — хроническая патология сосудов головного мозга, приводящая к поражению белого вещества и развивающаяся на фоне стойкой гипертензии.
О сосудистых энцефалопатиях рекомендуем подробную информацию по ссылке.
Прогрессирующая мультифокальная энцефалопатия — вирусное поражение ЦНС, приводящее у иммунологически скомпрометированных лиц к разрушению белого вещества. Вирусы еще больше подавляют иммунную защиту, развивается иммунодефицит.
поражение белого вещества мозга при лейкоэнцефалопатии
Эта форма патологии является самой опасной и часто заканчивается смертью больного. Но с созданием и совершенствованием антиретровирусной терапии распространенность заболевания уменьшились в несколько раз.
Прогрессирующая мультифокальная лейкоэнцефалопатия поражает больных врожденным или приобретенным иммунодефицитом. Патологию обнаруживают у 5 % ВИЧ-инфицированных больных и у 50% больных СПИДом.
Симптоматика заболевания многообразна. Когнитивные нарушения варьируются от легкой дисфункции до выраженной деменции. Очаговая неврологическая симптоматика характеризуется нарушением речи и зрения вплоть до слепоты, а отдельные двигательные расстройства быстро прогрессируют и часто приводят к тяжелой инвалидности.
Перивентрикулярная форма — поражение подкорковых мозговых структур, возникающее на фоне хронической гипоксии и острой сосудистой недостаточности. Очаги ишемии беспорядочно разбросаны в структурах нервной системы и в основном веществе мозга.
Лейкоэнцефалопатия с исчезающим белым веществом — генетически обусловленная патология, причиной которой является мутация в генах. Классическая форма заболевания впервые проявляется у детейлет.
У больных прогрессируют: мозжечковая атаксия, тетрапарезы, мышечная недостаточность, когнитивные расстройства, оптическая атрофия, эпиприступы. У младенцев нарушается процесс вскармливания, возникает рвота, лихорадка, задерживается психомоторное развитие, повышается возбудимость, развивается гипертонус конечностей, судорожный синдром, ночная задержка дыхания, кома.
Ученые смогли доказать, что лейкоэнцефалопатия проявляется у людей с полиомавирусом. Однако это не очень радостная новость, так как им заражены 80% населения земли.
Проявляется вирус, несмотря на угнетающую статистику, крайне редко. Чтобы произошла его активация, необходимо сочетание ряда факторов, основным из которых является ослабленный иммунитет. Поэтому раньше проблема касалась преимущественно людей с ВИЧ-инфекцией.
Среди прочих причин способных повлиять на развитие лейкоэнфеалопатии можно выделить основные:
- Лимфогранулематоз;
- СПИД и ВИЧ-инфекция;
- Заболевания крови по типу лейкоза;
- Онкологические патологии;
- Гипертония (высокое давление);
- Ревматоидный артрит;
- Туберкулез;
- Применение моноканальных антител;
- Саркоидоз;
- Использование медикаментов с иммуносуперессивным воздействием, которые назначаются после пересадки тканей или органов;
- Системная волчанка.
На сегодняшний день были классифицированы следующие формы лейкоэнцефалопатии:
- Мелкоочаговая. Для нее свойственны хронические патологии церебральных (мозговых сосудов). Они имеют прогрессирующее течение, поэтому со временем повреждается белое вещество. Мелкоочаговый тип лейкоэнцефалопатии вероятно сосудистого генеза, преимущественно проявляется у мужчин после 60 лет, которые страдают от гипертонии. Кроме них, в группу риска включены люди с наследственной предрасположенностью. В большинстве случаев очаговая патология сосудистого генеза оставляет определенные последствия, например, деменцию (слабоумие);
- Прогрессирующая сосудистая лейкоэнцефалопатия мультифокального (многоочагового) типа. Обычно она является следствием воздействия инфекции вирусной природы на нервную систему. Из-за такого явления повреждается белое мозговое вещество. Происходит этот процесс в основном на фоне развития ВИЧ-инфекции. Среди последствий прогрессирующей мультифокальной лейкоэнцефалопатии можно выделить скорый летальный исход;
- Перивентрикулярная лейкоэнцефалопатия. Она возникает из-за постоянной нехватки питательных веществ вследствие ишемии мозга. Такая форма патологии затрагивает мозжечок, мозговой ствол и подотделы, которые ответственны за движения человека. Проявляется она в основном у новорожденных из-за гипоксии, возникшей во время внутриутробного развития. Из наиболее опасных осложнений можно выделить церебральный паралич.
Причины заболевания
В зависимости от формы болезни лейкоэнцефалопатия может возникать по ряду причин, не связанных друг с другом. Так, заболевание сосудистого генеза проявляется в старческом возрасте под воздействием следующих патологических причин и факторов:
- гипертоническая болезнь;
- сахарный диабет и другие нарушения эндокринных функций;
- атеросклероз;
- наличие вредных привычек;
- наследственность.

Причинами негативных изменений, происходящих в структурах мозга при перивентрикулярной лейкоэнцефалопатии, являются состояния и болезни, провоцирующие кислородное голодание мозга:
- врожденные пороки, вызванные генетическими аномалиями;
- родовые травмы, возникающие из-за обвития пуповиной, неправильного предлежания;
- деформация позвонков из-за возрастных изменений или травм и нарушение кровотока по основным артериям как следствие.
Мультифокальная энцефалопатия появляется на фоне сильно сниженного иммунитета или его полного отсутствия. Причинами развития такого состояния может быть:
- ВИЧ-инфекция;
- туберкулез;
- злокачественные образования (лейкоз, лимфогранулематоз, саркодиоз, карцинома);
- прием сильнодействующих химических препаратов;
- прием иммунодепрессантов, применяемых во время трансплантации органов.
Определение достоверной причины появления лейкоэнцефалопатии позволяет докторам назначить адекватное лечение и немного продлить срок жизни пациента.
Как и сколько живут люди с диагнозом лейкоэнцефалопатия{q}
Современная медицина позволяет с точностью диагностировать большинство существующих патологических процессов. Такая болезнь, как лейкоэнцефалопатия раньше диагностировалась преимущественно у людей с вирусом иммунодефицита (ВИЧ-инфекцией), а теперь ее находят значительно чаще.
За счет этого больные, не знающие о своем недуге, могут продлить себе жизнь. В ином случае он будет постепенно прогрессировать, лишая человека возможности вести привычный образ жизни.
Проявляется лейкоэнцефалопатия в виде повреждения белого мозгового вещества и касается она в основном пожилых людей. Происхождение болезни достаточно спутанное, но последние исследования показали, что она возникает вследствие активации полиомавируса.
Лейкоэнцефалопатия представляет собой заболевание, характеризующееся поражением белого вещества подкорковых структур головного мозга.
Данная патология с самого начала была описана как сосудистое слабоумие.
Чаще всего подобным недугом страдают люди пожилого возраста.
Среди разновидностей заболевания, можно выделить:
- Мелкоочаговая лейкоэнцефалопатия сосудистого генеза. Являясь по своей природе хроническим патологическим процессом сосудов головного мозга, ведёт к постепенному поражению белого вещества мозговых полушарий. Причиной развития данной патологии является стойкое повышение артериального давления и гипертоническая болезнь. В группу риска по заболеваемости входят мужчины старше 55 лет, а также люди, имеющие наследственную предрасположенность. Со временем, подобная патология может привести к развитию старческого слабоумия.
- Прогрессирующая мультифокальная энцефалопатия. Под данной патологией подразумевают вирусное поражение центральной нервной системы в результате которого идёт стойкое разрешение белого вещества. Толчком к развитию заболевания, может дать иммунодефицит организма. Данная форма лейкоэнцефалопатии, является одной из самых агрессивных, и может повлечь за собой летальный исход.
- Перивентрикулярная форма. Представляет собой поражение подкорковых структур головного мозга, на фоне хронического кислородного голодания и ишемии. Излюбленным местом локализации патологического процесса при сосудистой деменции является ствол головного мозга, мозжечок и отделы полушарий, отвечающие за двигательную функцию. Патологические бляшки располагаются в подкорковых волокнах и иногда в глубоко расположенных слоях серого вещества.
Причины возникновения
Чаще всего, причиной развития лейкоэнцефалопатии может быть состояние острого иммунодефицита либо на фоне инфицирования полиомавирусом человека.
К факторам риска возникновения данного заболевания можно отнести:
- ВИЧ инфекция и СПИД;
- злокачественные заболевания крови (лейкоз);
- гипертоническая болезнь;
- иммунодеффицитные состояния на фоне терапии иммунодепрессантами (после трансплантации);
- злокачественные новообразования лимфатической системы (лимфогранулематоз);
- туберкулёз;
- злокачественные новообразования органов и тканей всего организма;
- саркаидоз.
Лейкоэнцефалопатия головного мозга в большинстве случаев развивается на фоне стойкой артериальной гипертензии. Болезнью страдают люди пожилого возраста, у которых уже диагностирован атеросклероз и ангиопатии. То есть, повреждены сосуды.
К развитию патологии приводят и другие болезни. Поражение белого вещества возникает в результате:
- синдрома приобретенного иммунодефицита;
- онкологических патологий кровеносной системы;
- лимфогранулематоза;
- туберкулеза легких;
- саркаидоза;
- злокачественных процессов в других органах;
- длительного употребления иммунодепрессантов.
В процессе развития патологического процесса происходит изменение структуры белого вещества: оно обретает мягкую и студенистую форму, на поверхности образуются впадины. На серое вещество болезнь не влияет. Его состояние остается неизменным.
ВИЧ инфекция и СПИД; злокачественные заболевания крови (лейкоз); гипертоническая болезнь; иммунодеффицитные состояния на фоне терапии иммунодепрессантами (после трансплантации);

злокачественные новообразования лимфатической системы (лимфогранулематоз); туберкулёз; злокачественные новообразования органов и тканей всего организма; саркаидоз.
Терапия
Полностью излечится от данной патологии невозможно, поэтому любые лечебные мероприятия будут направлены на сдерживание патологического процесса, и нормализацию функций подкорковых структур головного мозга.
Учитывая, что сосудистое слабоумие в большинстве случаев является результатом вирусного поражения структур головного мозга, лечение в первую очередь должно быть направлено на подавление вирусного очага.
Сложностью на данном этапе, может стать преодоление гематоэнцефалического барьера, через который не могут проникнуть необходимые лекарственные вещества.
Чтобы лекарственное средство могло пройти данный барьер, оно должно быть липофильным по своей структуре (жирорастворимым).
На сегодняшний день, к сожалению, большинство противовирусных препаратов являются водорастворимыми, чем и создают сложности в их применении.
На протяжении многих лет, медицинскими специалистами были опробованы различные лекарственные препараты, которые обладали разной степенью эффективности.
Список этих лекарств включает:
- ацикловир;
- пептид-Т;
- дексаметазон;
- гепарин;
- интерфероны;
- цидофовир;
- топотекан.
Препарат цидофовир, который вводится внутривенно, способен улучшать мозговую активность.
Хорошо зарекомендовал себя препарат цитарабин. С его помощью удаётся стабилизировать состояние пациента и улучшить его общее самочувствие.
Если заболевание возникло на фоне ВИЧ инфекции, должна проводиться терапия антиретровирусными препаратами (зипразидон, миртазипим, оланзапим).
Несмотря на степень развития современной медицины, ученые не смогли найти эффективного лекарства от лейкоэнцефалопатии. Любая из ее форм будет постепенно прогрессировать и полностью остановить болезнь не получится.
Курс лечения, составленный неврологом, ориентирован на поддержания состояния больного. Его цель заключается в замедлении развития патологии, купировании симптоматики и восстановлении уровня умственных способностей.
Используются кортикостероиды для предотвращения воспалительных процессов. При наличии вируса иммунодефицита врач назначит антиретровирусные медикаменты.
Самостоятельно принимать лекарства против лейкоэнцефалопатии запрещается, так как дозы подбираются индивидуально.
Постепенно некоторые препараты могут быть и вовсе отменены или заменены на другие лекарственные средства с измененной дозировкой.
Лейкоэнцефалопатия относится к неизлечимым заболеваниям. Но обязательно нужно обращаться в больницу для подбора медикаментозного лечения. Цель терапии — замедлить прогрессирование заболевания и активировать функции головного мозга.
Лечение лейкоэнцефалопатии — комплексное, симптоматическое и этиотропное. В каждом конкретном случае оно подбирается индивидуально.
Врач может прописать следующие медикаменты:
- лекарства, улучшающее мозговое кровообращение (Винпоцетин, Актовегин, Трентал);
- нейрометаболические стимуляторы (Фезам, Пантокальцин, Луцетам, Церебролизин);
- ангиопротекторы (Стугерон, Курантил, Зилт);
- поливитамины, в состав которых входят витамины группы В, ретинол и токоферол;
- адаптогены, такие как экстракт алоэ, стекловидное тело;
- глюкокортикостероиды, которые помогают купировать воспалительный процесс (Преднизолон, Дексаметазон);
- антидепрессанты (Флуоксетин);
- антикоагулянты, позволяющие снизить риск тромбозов (Гепарин, Варфарин);
- при вирусной природе заболевания назначаются Зовиракс, Циклоферон, Виферон.
- физиолечение;
- рефлексотерапия;
- аккупунктура;
- дыхательная гимнастика;
- гомеопатия;
- фитотерапия;
- массаж воротниковой зоны;
- мануальная терапия.
Трудность терапии заключается в том, что многие противовирусные и противовоспалительные препараты не проникают через ГЭБ, следовательно, не оказывают воздействия на патологические очаги.
ацикловир; пептид-Т; дексаметазон; гепарин; интерфероны; цидофовир; топотекан.
Прогноз неутешителен
К сожалению, излечится от лейкоэнцефалопатии невозможно, при отсутствии вышеупомянутого лечения, пациенты живут не более полугода с момента появления первых признаков поражения ЦНС.
Антиретровирусная терапия может увеличить сроки жизни от года до полутора лет с момента появления первых признаков поражения мозговых структур.
Были отмечены случаи острого течения заболевания. При таком течении, летальный исход наступал в течение 1 месяца с момента начала заболевания.В 100% случаев, течение патологического процесса заканчивается летальным исходом.
Были отмечены случаи острого течения заболевания. При таком течении, летальный исход наступал в течение 1 месяца с момента начала заболевания.
В 100% случаев, течение патологического процесса заканчивается летальным исходом.
Вместо вывода
Учитывая, что лейкоэнцефалопатия, возникает на фоне тотального иммунодиффицита, любые меры по её профилактике, должны быть направлены на поддержание защитных сил организма, и предотвращению ВИЧ инфицирования.
К таким мерам можно отнести:
- избирательность при выборе полового партнёра.
- отказ от употребления наркотических препаратов, и от инъекционной их формы в частности.
- использование средств контрацепции во время полового контакта.
Тяжесть течения патологического процесса, зависит от состояния защитных сил организма. Чем сильнее снижен общий иммунитет, тем более остро протекает заболевание.
И напоследок, можно сказать, что в настоящий момент, медицинские специалисты активно работают над созданием эффективных методов лечения различных форм патологии.
Но как показывает практика, лучшим лекарством от данного недуга, является его профилактика. Лейкоэнцефалопатия головного мозга, относится к заболеваниям, которые напоминают запущенный механизм, остановить который не представляется возможным.
Этот раздел создан чтобы позаботиться, о тех, кому необходим квалифицированный специалист, не нарушая привычный ритм собственной жизни.
Добрый день! В статье упоминаются люди взрослые и преклонного возраста, а как протекает такое заболевание у подростка{q}
Лейкоэнцефалопатия — страшное, стремительное заболевание. Страшно смотреть, как близкий человек умирает буквально на глазах, и никто не в состоянии помочь.
У моего отца заболевание началось очень остро (предшествовала стойкая гипертония работа на жаре любитель саун и бань употреблял кофе в больших объемах).
Все описанные выше симптомы проявлялись по нарастающей. Умер через 9 месяцев от начала заболевания. Врачи практически не выходили из квартиры (терапевты, неврологи, скорая), бегали всей родней-помогали маме (психозы, агрессия,не мог глотать или давление начинает скакать, то почки…, последние 2 месяца кричал очень сильно 24 часа в сутки, бил ногами, руками везде, где можно).
Три раза лежали в стационаре. Умер через 9 месяцев от начала заболевания. Как и прогнозируют по данному заболеванию. Из здорового, полного жизни мужчины через 9 месяцев ни осталось ничего…
избирательность при выборе полового партнёра. отказ от употребления наркотических препаратов, и от инъекционной их формы в частности. использование средств контрацепции во время полового контакта.
Классификация
Различают несколько видов лейкоэнцефалопатии.
Мелкоочаговая
Одинаковые клинические проявления с мелкоочаговой лейкоэнцефалопатией имеет дисциркуляторная энцефалопатия — медленно прогрессирующее диффузное поражение сосудов головного мозга. Раньше эта болезнь была включена в МКБ-10, сейчас она в ней отсутствует.
Чаще всего мелкоочаговую лейкоэнцефалопатию диагностируют у мужчин старше 55 лет, у которых имеется генетическая предрасположенность к развитию этого заболевания.
В группу риска входят пациенты, страдающие такими патологиями, как:
- атеросклероз (холестериновые бляшки закупоривают просвет сосудов, в результате наблюдается нарушение кровоснабжения головного мозга);
- сахарный диабет (при этой патологии кровь сгущается, замедляется ее течение);
- врожденные и приобретенные патологии позвоночника, при которых наблюдается ухудшения кровоснабжения мозга;
- ожирение;
- алкоголизм;
- никотиновая зависимость.
https://www.youtube.com/watch{q}v=Yj9tlftazZY
Также к развитию патологии приводят погрешности в диете и гиподинамичный образ жизни.
Источник: kono-pizza.ru
