Геморрагический синдром – это одна из разновидностей нарушения гемостаза, то есть, говоря другими словами, биологической системы организма, которая отвечает за регуляцию функции свертывания крови при травмах сосудов.

Заболеванию подвержены и взрослые, и дети, при этом, по статистике, геморрагический синдром у женщин встречается на порядок чаще, чем у мужчин.
Виды геморрагических синдромов
В зависимости от патогенеза кровоточивости выделяют:
- Вазопатии, сопровождающиеся вторичным развитием тромбоцитарных нарушений и нарушений свертывания;
- Тромбоцитопении и тромбоцитопатии;
- Коагулопатии, связанные с нарушениями свертывания крови;
- Геморрагические диатезы, обусловленные комплексными нарушениями различных звеньев системы гемостаза;
- Геморрагические диатезы, провоцируемые самими пациентами (артифициальная кровоточивость).
Все вазопатии, коагулопатии, тромбоцитопении и тромбоцитопатии, в свою очередь, делят на наследственные и приобретенные.
Геморрагический синдром у новорожденных
Как правило, у новорожденных геморрагический синдром является следствием дефицита образования витамина K и развивается у одного из 200-400 младенцев.
Спровоцировать патологию могут:
- Прием женщиной антибиотиков во время беременности;
- Недоношенность ребенка;
- Прием фенобарбиталов;
- Патологическая беременность;
- Прием салицилатов;
- Перинатальная гипоксия;
- Синдром мальабсорбции и т.д.
Обычно симптомы геморрагического синдрома развиваются спустя несколько суток после рождения ребенка и очень редко – в первый день жизни.
Виды кровотечений при геморрагическом синдроме
При геморрагическом синдроме кровоточивость может быть:
- Петехиально-пятнистой (синячковой);
- Гематомной;
- Васкулитной;
- Ангиоматозной;
- Смешанного типа.
Синячковый тип кровотечений сопровождается образованием на коже тела мелких безболезненных геморрагий. Подобные кровоизлияния имеют вид точек или пятнышек, не провоцируют напряжения или расслоения ткани и нередко сочетаются с меноррагиями, кровотечениями из носа или кровоточивостью десен. Несколько реже могут возникать кровоизлияния в сетчатку глаза, мозговые оболочки или желудочные кровотечения. Отмечаются такие состояния при тромбоцитопении и тромбоцитопатии, а также при ряде гипо- и дисфибриногенемий наследственного или приобретенного типа.
Степень тяжести данной кровоточивости при геморрагическом синдроме может быть как весьма незначительной, когда пациента беспокоит лишь появление на теле синячков, так и выраженной, вплоть до развития железодефицитной анемии и снижения работоспособности.
При кровоточивости гематомного типа, которая является характерным явлением для гемофилии A и B типов, преобладают массивные, глубокие, напряженные и сопровождающиеся сильной болезненностью кровоизлияния в мягкие и ткани суставов, брюшную полость, подкожную и забрюшинную клетчатку. Крупные кровеносные сосуды, как правило, сильно деформированы, их контуры сглажены, а подвижность ограничена. Мышцы рук и ног у людей с подобной патологией в той или иной степени деформированы. Возникающие при геморрагическом синдроме гематомного типа кровоизлияния способны разрушать хрящевую и костную ткани. При этом картина на рентгенограмме очень напоминает ту, которая отмечается при развитии костных опухолей.
Васкулитная (или васкулитно-пурпурная) кровоточивость возникает как следствие воспалительных изменений в микрососудах и в периваскулярной ткани и чаще всего обусловливается иммунным поражением сосудов или инфекциями. Геморрагии появляются в месте изменений экссудативно-воспалительного характера, из-за чего они несколько возвышаются над поверхностью кожи, уплотнены, окружены ободком пигментного инфильтрата и в отдельных случаях некротизируются и покрываются корочками.
Ангиоматозная кровоточивость при геморрагическом синдроме является результатом различного рода сосудистых дисплазий наследственного или приобретенного типа. Приобретенные формы отмечаются чаще всего при циррозах печени и микроангиоматозах. Отличительные черты такого типа кровоизлияний – это их повторяющийся, упорный локальный характер, возникновение из диспластических сосудов определенной дислокации, отсутствие кровоизлияний под кожу, в подкожную клетчатку и другие ткани. Наиболее частыми считаются массивные и опасные кровотечения из носа. Реже отмечаются кровоизлияния из телеангиэктазий в желудке, кишечном тракте, легких или мочевыводящих путей.
Смешанный (или синячково-гематомный) тип сочетает в себе все основные признаки синячковой и гематомной кровоточивости, однако в отличие от гематомной формы он отличается достаточно редким поражением суставов и преобладанием гематом в подкожной и забрюшинной клетчатке, внутренних органах. От петехиально-пятнистого отличается более обширной площадью кровоподтеков и уплотненностью кожи в местах кровоизлияний.

Лечение геморрагического синдрома
Для профилактики патологии у новорожденных младенцев рекомендуются:
- Прикладывание ребенка к груди в первые полчаса после его рождения;
- Подкожное введение препаратов витамина K.
Для лечения геморрагического синдрома у детей показано кормление их грудным молоком матери или донора не менее семи раз в сутки в комплексе с введением препаратов витамина К.
Взрослым пациентам при возникновении кровотечения требуется симптоматическое лечение, направленное на его остановку. Дальнейшая терапия подразумевает назначение гемостатических препаратов, которые повышают показатели свертываемости крови.
Поскольку геморрагический синдром у женщин, мужчин и детей имеет одинаковые проявления, методы его лечения являются идентичными. Всем группам пациентов необходимы:
- Своевременная госпитализация;
- Остановка кровотечения;
- Восполнение дефицита витамина K;
- Медикаментозное лечение, целью которого является улучшение показателей свертываемости крови.
Источник: zdorovi.net
Что такое геморрагии
В медицине самопроизвольное истечение крови из сосудов на каком-либо участке тела носит название геморрагии. Данный патологический синдром проявляется у пациентов в ответ на внешнее воздействие или при наличии внутренних заболеваний. Геморрагическая болезнь возникает из-за повреждения целостности стенок сосудов, уменьшения количества тромбоцитов, нарушения коагуляционного гемостаза. При этом кровь вытекает за границы кровеносного сосуда через поврежденную зону. Виды аномалии зависят от того, в какой части тела они проявляются.
Геморрагический синдром характерен для каких заболеваний
Среди форм геморрагических болезней выделяют наследственные и приобретенные нарушения гемостаза. Последние связаны с многофакторными нарушениями свертывающей системы крови (к примеру, острый синдром ДВС), поражением кровеносных сосудов дисметаболического, иммунного, токсико-инфекционного, иммунокомплексного происхождения, аномалиями адгезивных белков плазмы крови, поражением тромбоцитов и мегакариоцитов. Наследственные геморрагические заболевания обусловлены:
- патологиями плазменных факторов свертывающей системы крови;
- наследственным нарушением гемостаза;
- генетическими структурными изменениями сосудистой стенки.
Геморрагические диатезы у детей
Из-за недостатка витамина К может развиваться геморрагический синдром новорожденных, среди признаков которого выделяют: геморрагические кожные высыпания, пупочное кровотечение. Может случиться кишечное кровотечение или внутримозговое кровоизлияние. Врачи называют следующие причины возникновения геморрагий у новорожденных: во время беременности мать принимала фенобарбиталы, салицилаты или антибиотики. Геморрагическая болезнь у детей возникает при:
- неопластическом поражении соединительной ткани;
- тромбоцитопении;
- коагулопатии;
- вазопатии;
- гемофилии.
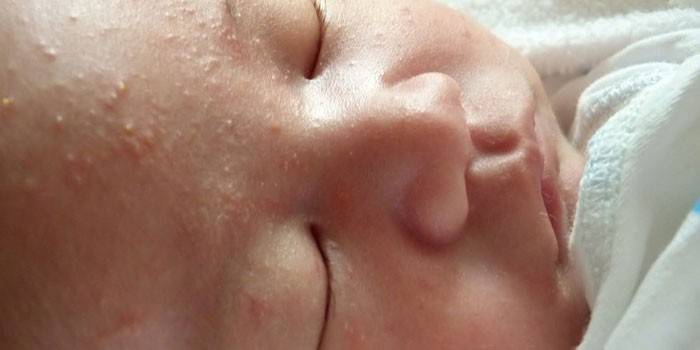
Патогенез геморрагического синдрома
В качестве механизма развития заболевания геморрагическим синдромом и его проявлений врачи описывают следующую картину патогенеза:
- нарушение свертываемости (ДВС-синдром) и продукции тромбоцитов;
- изменения структуры коллагена, свойств фибриногена, стенки сосудов:
- при циркулярных расстройствах;
- снижении нейротрофической функции центральной нервной системы;
- нарушении ангиотрофической функции тромбоцитов.
Геморрагические заболевания – классификация
В медицине описаны такие типы геморрагических синдромов: гематомный, петехиально-пятнистый, смешанный синячково-гематомный, васкулито-пурпурный, ангиоматозный. Перечисленные виды отличаются характером проявления, причинами. В каждом отдельном случае необходимо соблюдать индивидуальную тактику лечения, выбранную лечащим врачом. Описание геморрагического диатеза в соответствии с типом заболевания:
- Гематомный тип обусловлен хронической генетической кровоточивостью. Данная тяжелая болезнь на почве пониженной свертываемости проявляется у пациента в виде болезненных ощущений при кровоизлияниях в суставы (гемартрозы), нарушениях функций опорно-двигательной системы. При травме внутренние гематомы образуют в мягких тканях обширные отеки, из-за чего и возникает боль.
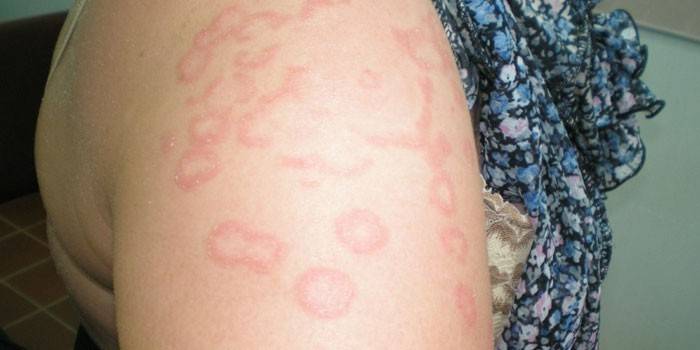
- Петехиально-пятнистый тип по-другому называется синячковым из-за внешних проявлений на теле в виде синяков, что видно на фото. Появляется при нарушениях свертываемости крови (недостатке факторов свертывания, гипо- и дисфибриногенемии), тромбоцитопатии и тромбоцитопении (тромбоцитопеническая пурпура).
- Микроциркуляторно-гематомное, или смешанное синячково-гематомное кровотечение развивается при наличии в крови иммунных ингибиторов факторов IX и VIII, передозировке тромболитиков и антикоагулянтов, ДВС, болезни Виллебранда, тяжелой нехватке факторов протромбинового комплекса и фактора XIII. Внешне данный тип заболевания проявляется через петехиально-пятнистые кожные геморрагии, гематомы больших размеров в забрюшинной области и стенке кишечника, петехиальной кожной сыпью.
- Симптомами васкулито-пурпурного типа является кожная сыпь красного цвета (эритема). При заболевании наблюдаются склонность к кровотечениям в кишечнике и воспалению почек (нефриты), иммунные и инфекционные васкулиты, ДВС-синдром.
- Ангиоматозный тип развивается в области артериовенозных шунтов, ангиом, телеангиэктазий. Для этого типа болезни характерны геморрагии в зоне сосудистых аномалий и упорные кровотечения постоянной локализации.
Причины геморрагического синдрома
Может развиваться геморрагическая симптоматика при сосудистых аномалиях, нарушениях коагуляционного гемостаза, активности ферментов, системы свертывания крови, при приеме лекарственных препаратов, нарушающих агрегацию тромбоцитов. Специалисты смогли установить разновидность заболеваний, при которых велик риск появления геморрагий:
- гепатит;
- онкология;
- тяжелые вирусные инфекции;
- цирроз печени;
- недостаток протромбина в крови;
- гемофилия;
- лейкозы;
- васкулиты.
Причины геморрагий зависят от первичной или вторичной формы заболевания. Для первой характерно наличие генетической детерминации: в организме присутствует дефектный ген, который способен в любой момент вызвать геморрагическое заболевание. Вторичная форма возникает от повреждений стенок сосудов (при аутоиммунном процессе, механическом повреждении, воспалении и химической интоксикации), при вторичной тромбоцитопении, ДВС-синдроме, геморрагическом васкулите и дефиците факторов протромбинового комплекса.
Симптомы геморрагического синдрома
Существует связь между областями локализации геморрагических диатезов и клинической картиной, интенсивностью проявления, специфичностью симптомов заболевания. Признаки геморрагии в полости носа проявляются рецидивирующими кровотечениями из телеангиэктазий (расширений мелких сосудов). Такое проявления симптомов характерно и для геморрагий в области губ, во рту, глотке и желудке. В возрасте до 30 лет и в период полового созревания увеличивается частота кровотечений из телеангиэктазий. Среди остальных признаков различают:
- расслаивающие гематомы;
- кожные проявления;
- запаздывающую кровоточивость;
- уменьшенное количество тромбоцитов;
- экхимозы поверхностные;
- петехии;
- гемартрозы.
Лечение геморрагического синдрома
От симптомов и причины болезни у пациентов зависит лечение геморрагии.
комплексной терапии участвуют: иммуноглобулин, плазмаферез, глюкокортикостероиды. При воспалении кровеносных сосудов (васкулитах) принимают негормональные иммунодепрессанты, нестероидные противовоспалительные средства (нпвп), проводят терапию ГКС (глюкокортикоидную) и стараются уменьшить симптомы воспаления. При гемофилии A вводят недостающий фактор VIII, а при гемофилия B – XI. После развернутого анализа крови врач помогает пациенту выбрать тактику лечения.
Среди основоположных принципов терапии выделяют:
- симптоматические лечение;
- внутривенную инъекцию синтетического аналога витамина К – викасола, хлорида кальция и кислоты аскорбиновой;
- при необходимости осуществляют переливание крови, ее компонентов (тромбоцитарной, эритроцитарной массы) и плазмы;
- прием лекарств, которые способствуют укреплению стенок сосудов (этамзилата);
- при местном лечении геморрагий показаны: сухой тромбин, гомеостатическая губка, аминокапроновая кислота.
Последствия геморрагической болезни
При обнаружении геморрагий не стоит паниковать, а нужно сразу обратиться к врачу. При легкой степени болезни и своевременном лечении прогноз заболевания является благоприятным. Однако существуют случаи, когда при позднем обнаружении болезни возникают тяжелые осложнения геморрагического синдрома, которые могут привести к летальному исходу.
Среди таких последствий выделяют: массивные внутренние кровотечения, кровоизлияния в мозг, нарушение сердечной деятельности, надпочечниковую недостаточность. У ребенка может возникнуть гиповолемический шок, который проявляется через снижение артериального давления и температуры тела, слабость, бледность. Чтобы не допустить описанных последствий, необходимо сразу же, как только заметили симптомы, везти ребенка на консультацию к педиатру.

Профилактика геморрагического синдрома
Соблюдение несложных профилактических мероприятий способно уберечь от развития патологий. Выявить геморрагическое кровотечение поможет анализ крови, а снизить риск его появления можно, если:
- в течение получаса после рождения приложить ребенка к груди;
- с помощью инъекций вводить витамин К детям, находящимся в группе риска;
- проводить инъекции витамином К при парентеральном (внутривенном) питании;
- выполнять введение внутримышечно витамина К во время родов или до них, если мать принимает антисудорожные препараты.
Источник: sovets.net
Этиопатогенез
Геморрагический синдром — результат нарушения звеньев системы гемостаза. Обычно поражаются стенки сосудов, изменяется строение и число тромбоцитов, нарушаются процессы коагуляции.

Согласно этиопатогенетической классификации существуют две основные формы синдрома:
- Наследственная или первичная форма является генетически детерминированной: у больного имеется дефектный ген, кодирующий работу всей системы гемостаза или ее отдельных элементов — тромбоцитарных клеток, плазменных факторов и эндотелия сосудов. К наследственным формам относятся тромбоцитопатии, гемофилия, болезнь Виллебранда-Диана.
- Приобретенная или вторичная форма — следствие воспаления аутоиммунного происхождения, поражающего сосудистую стенку, а также различных травм, метаболических расстройств или тяжелой лекарственной интоксикации. У больных чаще всего диагностируют вторичную тромбоцитопению и тромбоцитопатию, ДВС-синдром. Сюда же относят лекарственную и психогенную формы. Первая связана с приемом препаратов, подавляющих процесс агрегации тромбоцитов и их коагуляции — слипания мелких частиц в более крупные. Вторую форму больные сами вызывают у себя вследствие расстройства психики.
Существует целый ряд заболеваний, проявляющихся признаками синдрома. К ним относятся:
- гепатит,
- онкопатология,
- острые инфекции вирусной этиологии,
- цирроз печени,
- лейкозы,
- васкулиты,
- геморроидальный синдром.
Спровоцировать развитие патологии могут частые гемотрансфузии, травматическое повреждение, шок.
У новорожденных детей недуг развивается в результате следующих причин:
- применение беременной женщиной лекарств из группы салицилатов, фенобарбитала, антибиотиков, противотуберкулезных средств,
- патологическая беременность,
- кислородное голодания плода в утробе матери,
- недоношенность,
- неопластическое поражение соединительнотканных волокон,
- недостаток витамина К,
- синдром мальабсорбции,
- наличие у матери заболеваний из группы риска.
Геморрагический синдром у новорожденного может проявиться клинически в первый день жизни, но чаще симптомы возникают на 5-7 сутки.
Патогенез
Патогенетические основы синдрома:
- Вазопатии возникают преимущественно у подростков, характеризуются поражением стенки сосудов и сопровождаются вторичным развитием тромбоцитарных нарушений и дисфункции всей свертывающей системы.
- Гипокоагуляция — патологическое состояние, обусловленное пониженной выработкой плазменных факторов и повышенной активностью системы фибринолиза. Этот процесс лежит в основе синдрома, возникающего при наследственных коагулопатиях.
- Тромбоцитопения и тромбоцитопатия — результат интенсивной деструкции тромбоцитов или дисфункции костного мозга. Такой механизм развития синдрома характерен для приобретенных гематологических болезней, аутоиммунных расстройств, бактериальных и вирусных инфекций, онкопатологии, последствий радиационного излучения. При тромбоцитопатии нарушаются функции тромбоцитов, а их количество не изменяется. Тромбоцитопеническая форма возникает при резком падении тромбоцитарных клеток в крови. При этом функции их остаются неизменными.
В основе патогенеза геморрагического синдрома может лежать один или несколько патологических процессов:
- нарушение свертываемости,
- изменение строения коллагенового волокна и свойств фибриногена,
- угнетение трофической функции ЦНС,
- подавление продукции новых тромбоцитарных клеток или их чрезмерная деструкция,
- разжижение крови,
- изменение нормальной структуры и функции стенок микрососудов,
- гипопродукция факторов плазмы или их избыточное потребление,
- увеличение активности системы фибринолиза.
Симптоматика
Клиника патологии включает признаки, объединенные в несколько синдромов:
- Кожный синдром характеризуется появлением на коже мелких точечных красных кровяных высыпаний — петехий, крупных кровоподтеков — экхимозов и гематом.
- Внутренние и наружные кровотечения — носовые, десневые, пищеводные, маточные, желудочно-кишечные.
- Кровоизлияния в суставную полость и межмышечное пространство, частично или полностью обездвиживающее больного.
- Болевой синдром различной степени выраженности.
- Анемический синдром — результат кровопотери.
Существуют различные клинические варианты патологии: гематомный, петехиально-синячковый, смешанный и другие. Все они имеют разную симптоматику и этиологию.
 Гематомный вариант очень тяжело переносится больными. Он возникает при гемофилии и характеризуется обильным излитием крови в мышцы и суставы. Происходит это самопроизвольно или под воздействием даже незначительного травмирующего фактора. В наибольшей степени поражаются тазовые, коленные, плечевые и локтевые суставы. Основными проявлениями недуга являются: резкая боль, отек околосуставных тканей, деформация и дисфункция сустава, ограничение физической активности больного. Во время диагностики определяется положительный симптом флюктуации, указывающий на наличие жидкости в замкнутой суставной полости — крови. Гемартроз всегда сопровождается появлением больших гематом на коже. Последствия гематомной формы – хронический синовит, деструкция хрящей и костей, деформирующий артроз.
Гематомный вариант очень тяжело переносится больными. Он возникает при гемофилии и характеризуется обильным излитием крови в мышцы и суставы. Происходит это самопроизвольно или под воздействием даже незначительного травмирующего фактора. В наибольшей степени поражаются тазовые, коленные, плечевые и локтевые суставы. Основными проявлениями недуга являются: резкая боль, отек околосуставных тканей, деформация и дисфункция сустава, ограничение физической активности больного. Во время диагностики определяется положительный симптом флюктуации, указывающий на наличие жидкости в замкнутой суставной полости — крови. Гемартроз всегда сопровождается появлением больших гематом на коже. Последствия гематомной формы – хронический синовит, деструкция хрящей и костей, деформирующий артроз. Петехиально-пятнистый вариант развивается, когда изменяется структура и число тромбоцитарных клеток. Деформированные тромбоциты или их дефицит — причины нарушения свертываемости крови. Данный тип расстройства проявляется небольшими ярко-красными пятнами, возникающими на любом участке тела и не исчезающими при давлении. Даже незначительное травмирование больного приводит к внутрикожным кровоизлияниям и точечным геморрагиям.
Петехиально-пятнистый вариант развивается, когда изменяется структура и число тромбоцитарных клеток. Деформированные тромбоциты или их дефицит — причины нарушения свертываемости крови. Данный тип расстройства проявляется небольшими ярко-красными пятнами, возникающими на любом участке тела и не исчезающими при давлении. Даже незначительное травмирование больного приводит к внутрикожным кровоизлияниям и точечным геморрагиям.- Смешанный вариант характеризуется кровоизлияниями в межмышечное пространство и внутрь кожи с появлением на ней крупных гематом и точечных петехий. При этом внутрисуставные кровоизлияния и признаки гемартроза отсутствуют. Синяки обычно обширные, болезненные и плотные.
 Васкулитно-пурпурный вариант сопровождается появлением ярко-красной или синюшной сыпи на пигментированной коже ног. Ее элементы имеют небольшие размеры и плотную консистенцию. Они окружены пигментированным ободком, возвышаются над кожным покровом, постепенно отмирают и покрываются корками. Эта форма обусловлена аутоиммунным или инфекционным воспалением эндотелия микрососудов — капилляров, артериол и венул.
Васкулитно-пурпурный вариант сопровождается появлением ярко-красной или синюшной сыпи на пигментированной коже ног. Ее элементы имеют небольшие размеры и плотную консистенцию. Они окружены пигментированным ободком, возвышаются над кожным покровом, постепенно отмирают и покрываются корками. Эта форма обусловлена аутоиммунным или инфекционным воспалением эндотелия микрососудов — капилляров, артериол и венул. Ангиоматозный вариант обусловлен поражением сосудистой стенки и имеет специфическую симптоматику. Отличительные черты этого типа – повторяющийся, упорный характер кровотечений, дисплазия сосудов, отсутствие подкожных кровоизлияний. Чаще всего больные жалуются на течение крови из носа, которое считается в данном случае опасным для жизни. Возможны желудочные, кишечные, легочные кровотечения.
Ангиоматозный вариант обусловлен поражением сосудистой стенки и имеет специфическую симптоматику. Отличительные черты этого типа – повторяющийся, упорный характер кровотечений, дисплазия сосудов, отсутствие подкожных кровоизлияний. Чаще всего больные жалуются на течение крови из носа, которое считается в данном случае опасным для жизни. Возможны желудочные, кишечные, легочные кровотечения.- Отечно-геморрагический вариант синдрома развивается у новорожденных, испытывавших внутриутробно гипоксию, и характеризуется изменениями в легочной ткани. У только что родившихся детей появляются признаки дыхательной недостаточности в виде выделения кровавой пены из респираторного тракта. Больные дети погибают сразу после рождения.
Приобретенная форма синдрома – проявление различных заболеваний. Именно поэтому его клиническая картина включает неспецифические симптомы, характерные для первичного патологического процесса.
У новорожденных синдром проявляется:
- гематурией,
- выделением крови из влагалища,
- постоянным появлением крови из пупочной ранки,
- частыми носовыми кровотечениями,
- кровоизлиянием в мозг.
Диагностические мероприятия
Диагностика синдрома направлена на установление его причины для ее дальнейшего устранения в ходе лечения. Она заключается в правильной оценке клинических признаков и результатов лабораторно-инструментальных исследований. Специалисты начинают диагностику с тщательного сбора анамнеза, выслушивания жалоб пациента и внимательного осмотра его кожных покровов.

- Во время опроса врачи интересуются наличием и характером кровотечений, а во время осмотра изучают сыпь на коже и гематомы около суставов.
- Сбор анамнеза необходим для выяснения первичного или вторичного характера заболевания, наличия сопутствующих патологий, времени возникновения основных симптомов.
- В коагулограмме определяют факторы свертывания, тромбоцитарный и коагуляционный компоненты гемостаза, уровень фибриногена и протромбина.
- В общем анализе крови подсчитывают число тромбоцитов, выявляют признаки воспаления, а в иммунограмме — уровень иммуноглобулинов каждого вида.
- Ультразвуковое исследование, стернальная пункция и гистологический анализ биоптата костного мозга проводятся по показаниям.
Если больной поступает в стационар с острой формой патологии, ему требуется неотложная помощь – остановка кровотечения и восстановление гемостаза. Таким больным диагностику проводят после экстренного лечения, когда их состояние станет стабильным.
Лечебный процесс
Чтобы справиться с геморрагическим синдромом, необходимо определить его причину. Тактику лечения синдрома выбирают в зависимости от его варианта, стадии, степени тяжести процесса и наличия сопутствующих расстройств.
Всех больных госпитализируют в медицинское учреждение, останавливают кровотечение, восполняют недостаток витамина K, а затем приступают к медикаментозному лечению, целью которого является восстановление полноценной работы свертывающей системы крови. Лечащий врач назначает лекарства и подбирает терапевтические манипуляции индивидуально каждому больному. Во время проведения медицинских процедур необходим непрерывный мониторинг показателей давления, температуры, пульса и дыхания.

Схема лечения гемофилии:
- Гемотрансфузионная терапия – переливание крови напрямую от донора, введение свежезамороженной плазмы;
- Коагулянты прямого действия – хроматографически очищенные лиофилизированные препараты человеческой плазмы крови, содержащие фактор свертывания VIII и комплексный фактор IX, а также рекомбинантный препарат фактора VII;
- Кровоостанавливающие препараты — прямые гемостатики «Фибриноген», «Тромбин», косвенные коагулянты «Менадион»;
- Введение кортикостероидов «Кеналога» или «Дипроспана» в полость сустава после аспирации крови;
- Во время ремиссии — ЛФК, магнитотерапия, электрофорез и прочие рассасывающие физиотерапевтические процедуры,
- При осложнениях – хирургическое вмешательство.
Общая схема лечения коагулопатии:
- Антигеморрагические средства – «Викасол», «Дицинон», «Контривен»;
- Ингибиторы фибринолиза – «Апротинин», «Аминокапроновая кислота», «Транексамовая кислота»;
- Стимулятор адгезии и агрегации тромбоцитов – «Этамзилат»;
- Инфузионное введение плазмы, тромбоцитарной или эритроцитарной массы, кровезаменителей, коллоидных и кристаллоидных растворов;
- «Соматотропный гормон».
Лечение ДВС-синдрома:
- «Гепарин» в стадии гиперкоагуляции,
- «Контрикал» в стадии гипокоагуляции.
При тромбоцитопенической пурпуре назначают больным:
- Гормонотерапию кортикостероидами – «Преднизолоном»,
- Химиотерапию цитостатиками – «Циклоспорином»,
- Плазмаферез,
- Удаление селезенки.
Геморрагические телеангиэктазии лечат консервативно путем проведения малоинвазивных методик — склеротерапии или озонотерапии, а также оперативно — с помощью лазерной коррекции, электрокоагуляции, криодеструкции жидким азотом или радиоволновой хирургии.
Всем больным, независимо от варианта синдрома и его первопричины, назначают железосодержащие препараты – «Тардиферон», «Хеферол», «Ферронат».
Профилактика и прогноз
Мероприятия, позволяющие избежать развития синдрома:
- Употребление продуктов с высоким содержание белка и витамина К,
- Исключение травматических повреждений,
- Генетическое консультирование супружеских пар перед зачатием,
- Регулярное обследование больных,
- Диспансеризация здоровых людей.
Геморрагический синдром легкой степени имеет благоприятный прогноз при условии, что будет проведено своевременное и правильное лечение. Если синдром обнаружили поздно и сразу не стали лечить, возникают тяжелые осложнения, нередко приводящие к смерти больного. К ним относятся: обильные кровопотери, кровоизлияния в головной мозг, нарушение работы сердца и почек, дисфункция надпочечников, гиповолемический шок. Чтобы избежать развития негативных последствий синдрома, следует при первых симптомах патологии сразу же обратиться к врачу.
Источник: sindrom.info
Геморрагический синдром: причины и симптомы
Поражение сосудистой стенки и ее структуры, количества и функций тромбоцитов, а также нарушение коагуляционного гемостаза являются причинами развития геморрагического синдрома. В одних случаях патологии встречаются часто, в других – крайне редко, что важно учитывать при диагностике заболевания.
Приобретенная форма синдрома наиболее часто развивается на фоне вторичной тромбоцитопатии и тромбоцитопении, дефицита факторов протромбинового комплекса, ДВС-синдрома и геморрагического васкулита.
В последнее время развитие геморрагического синдрома все более часто связано с приемом лекарственных средств, которые нарушают агрегацию тромбоцитов и свертываемость крови. Также, причиной развития синдрома может выступать болезнь Вергольфа, гемофилия и дефицит протромбина.
Признаками синдрома выступают обмороки, кровотечения различного типа и степени сложности, а также кровоточивость (геморрагические диатезы).
Геморрагический синдром у новорожденных
Следствием недостаточного синтеза факторов Тромбинового индекса является геморрагический синдром (болезнь) новорожденных. Из-за дефицита витамина К у детей она протекает в виде врожденной коагулопатии.
Согласно статистическим данным, 20 лет назад геморрагический синдром у новорожденных встречался в 0,25-0,5% случаев, в наши дни повсеместное использование в клинической практике 1 мг дозы витамина К позволило снизить этот показатель до 0,01% и менее.
Развитие синдрома у новорожденных может быть обусловлено несколькими факторами, а именно:
- Приемом беременной женщиной антибиотиков, противосудорожных и противотуберкулезных препаратов, антикоагулянтов непрямого действия, проникающих через плаценту;
- Поздним прикладыванием ребенка к груди, недоношенностью младенца, перинатальной гипоксией и длительным парентеральным питанием;
- Синдромом мальабсорбции, применением антибиотиков широкого спектра действия ребенку и искусственным вскармливанием.
В редких случаях геморрагический синдром у новорожденного проявляется в первый день жизни, более часто он развивается на 5-7 сутки.
Диагностика геморрагического синдрома
Прежде всего, для подтверждения диагноза необходимо провести развернутый анализ крови и мочи, простейшие коагуляционные тесты, осуществить подсчет тромбоцитов периферической крови, по показаниям может потребоваться стернальная пункция.
Врач при постановке диагноза должен учитывать длительность кровотечения и время свертывания крови, проверить ее на содержание фибриногена и протромбина, а также определить толерантность (устойчивость) плазмы к гепарину.
Профилактика и лечение геморрагического синдрома
Для предупреждения развития синдрома у новорожденных детей рекомендуется осуществлять следующие меры профилактики:
- Вводить подкожно витамин К недоношенным младенцам;
- Прикладывать новорожденного ребенка к груди в первые полчаса после рождения.
 Лечение геморрагического синдрома у младенцев происходит посредством внутримышечного введения витамина К, а также кормления младенца сцеженным материнским или донорским грудным молоком семь раз в день.
Лечение геморрагического синдрома у младенцев происходит посредством внутримышечного введения витамина К, а также кормления младенца сцеженным материнским или донорским грудным молоком семь раз в день.
Вне зависимости от возраста пациента, при развитии кровотечения должна быть оказана неотложная медицинская помощь, направленная на его остановку. Для предупреждения развития кровотечения взрослым пациентам могут назначить прием гемостатиков, повышающих свертываемость крови. В индивидуальном порядке, в зависимости от показаний и состояния больного, врач может назначить последующее медикаментозное лечение.
Геморрагический синдром у женщин, мужчин и новорожденных детей проявляется как склонность к кровоточивости слизистых оболочек и кожной геморрагии. Больным необходима экстренная госпитализация и применение адекватного лечения, включающего остановку кровотечения, восстановление уровня витамина К в организме, а также применение лекарственных препаратов, повышающих свертываемость крови.
Видео с YouTube по теме статьи:
Источник: www.neboleem.net
Кожно-геморрагический синдром у новорожденных при тромбоцитопенической пурпуре
Геморрагический синдром у новорожденных при тромбоцитопенической пурпуре — спонтанно возникающие кровоизлияния и кровотечения из кожи и слизистых оболочек, в основе которых лежит резкое снижение количества тромбоцитов.
 Клиническая картина. Кровоизлияния в кожу — полиморфные (петехии и экхимозы), полихромные, асимметричные, спонтанно возникающие, преимущественно в ночное время. Кровотечения из слизистых оболочек носа, полости рта, ЖКТ, почек, матки; спонтанные, профузные и длительные.
Клиническая картина. Кровоизлияния в кожу — полиморфные (петехии и экхимозы), полихромные, асимметричные, спонтанно возникающие, преимущественно в ночное время. Кровотечения из слизистых оболочек носа, полости рта, ЖКТ, почек, матки; спонтанные, профузные и длительные.
Кровоизлияния во внутренние органы (головной мозг, поджелудочную железу, сетчатку глаза и др.). По результатам анализа периферической крови — тромбоцитопения.
Лечение направлено на ликвидацию кожно-геморрагического синдрома у новорожденных, устранение анемии, предотвращение рецидивов.
Вводят 12,5% раствор дицинона (этамзилат натрия) в дозе 1,0-2,0 мл внутривенно или внутримышечно (до 2-3 раз в сутки) или 1-2 мл 0,025 % масляного раствора адроксона внутримышечно (1-2 раза в сутки), 5% раствор аминокапроновой кислоты из расчета 100-200 мг/кг тела внутривенно капельно (при продолжающемся кровотечении — повторно через 4 часа); после остановки кровотечения препарат назначают внутрь в дозе 50-100 мг/кг.
 При носовом кровотечении проводят переднюю тампонаду носовых ходов с 3 % перекисью водорода или раствором тромбина и адроксона в аминокапроновой кислоте (содержимое 1 ампулы тромбина растворяют в 50 мл 5 % раствора аминокапроновой кислоты и добавляют 2 мл 0,025% раствора адроксона).
При носовом кровотечении проводят переднюю тампонаду носовых ходов с 3 % перекисью водорода или раствором тромбина и адроксона в аминокапроновой кислоте (содержимое 1 ампулы тромбина растворяют в 50 мл 5 % раствора аминокапроновой кислоты и добавляют 2 мл 0,025% раствора адроксона).
Иммуноглобулин человека нормальный вводят внутривенно капельно медленно 800 мг/кг 1 раз в сутки, 5 сут или 1000-1500 мг/кг 1 раз в 2 сут, 2-3 раза.
При желудочно-кишечном кровотечении дают внутрь 50 мл 5 % раствора аминокапроновой кислоты, 1 мл 0,025 % раствора адроксона, тромбин.
При маточном кровотечении назначают прегнин — по 0,01 г 2 раза в сутки под язык или вводят внутримышечно 0,05 % раствор фолликулина — по 1,0 мл или 1 % раствор прогестерона — по 1,0 мл 1 раз в день.
При аутоимунной тромбоцитопении назначают преднизолон в дозе 1-2 мг/(кг•сут) строго по показаниям:
- Кровотечения из слизистых оболочек и кровоизлияния во внутренние органы
- Генерализованный кожный синдром с геморрагиями на лице (в том числе в склеру и сетчатку глаза), шее, верхней половине туловища
- Выраженная тромбоцитопения (
Назначают реаферон, интрон-А, роферон. Если нет эффекта — спленэктомию, цитостатики (винкристин, циклофосфан, азатиоприн).
При развитии тяжелой (НЬ
Необходима госпитализация больного в гематологическое или соматическое отделение.
Этапы диагностического поиска
Основой диагностического алгоритма является наличие геморрагического синдрома. С этой целью при сборе жалоб необходимо уточнить локализацию и характер кровотечения, частоту кровотечений, выяснить, связано ли кровотечение с каким-либо провоцирующим фактором или возникает спонтанно, и т. д.
Вторым этапом являются данные анамнеза и физикальное обследование
Если заболевание проявляется с раннего детства, закономерно предположение о наследственном или врожденном характере заболевания (в этом случае важно собрать сведения о наличии подобных симптомов у ближайших родственников).
Так как большинство приобретенных геморрагических диатезов являются симптоматическими, необходимо уточнить наличие основной патологии. Это могут быть заболевания печени, лейкозы, лучевая болезнь, апластические анемии, системные заболевания соединительной ткани. Кровоточивость может быть связана с действием лекарственных средств, влияющих на функцию тромбоцитов (аспирин) либо на свертываемость крови (антикоагулянты).
Объективное обследование предполагает тщательный осмотр кожных покровов, что позволит определить характер и тип геморрагических проявлений. Обязательным является осмотр слизистых оболочек, так как кровоизлияния могут располагаться не только в коже, но и в слизистых. В некоторых случаях можно обнаружить ангиэктазии в виде сосудистых паучков или ярко-красных узелков, выступающих над поверхностью кожи. Они характерны для наследственных сосудистых дисплазий (болезнь Рандю — Ослера) или могут быть приобретенными (например, при циррозах печени).
Увеличение суставов с ограничением их подвижности встречается при гемофилии. Эти нарушения являются следствием кровоизлияния в суставы (гемартрозы).
При геморрагических васкулитах может быть небольшое увеличение лимфатических узлов. Аутоиммунные тромбоцитопении сопровождаются увеличением селезенки.
Диагностическое значение могут иметь пробы на резистентность (ломкость) капилляров:
- Симптом Румпель — Лееде — Кончаловского.
- Симптом щипка — если ущипнуть кожу под ключицей, то появятся точечные кровоизлияния. При наложении на кожу присасывающейся банки появляются точечные кровоизлияния. Эти пробы бывают положительными при тромбоцитопениях, геморрагическом васкулите, приеме антикоагулянтов.
- Дополнительные методы исследования помогут установить окончательный диагноз.
Лечение при некоторых проявлениях геморрагического синдрома
Тактика лечениях при различных проявлениях геморрагического синдрома имеет ряд особенностей.
- При кровотечениях из носа, слизистой оболочки рта и дефектах кожи: при носовых кровотечениях нужно избегать тугой тампонады, особенно задней, что может спровоцировать более опасные гематомы в мягкие ткани носа, зева и глотки; при кровотечениях из слизистой оболочки — обработать тромбином, 0,025% раствором адроксона или охлажденной ɛ-аминокапроновой кислоты; при признаках геморрагического синдрома с дефектами кожи — давящая повязка с гемостатической губкой, тромбином.
- При почечных кровотечениях: эффективны большие дозы антигемофильных препаратов в сочетании с преднизолоном; не следует применять ɛ-аминокапроновую кислоту (вызывает тромбирование с отхождением сгустков по мочевым путям, что может привести к анурии).
- При гемартрозе: иммобилизация пораженной конечности в физиологическом положении на 2-3 дня, затем — ЛФК; теплый компресс на сустав с 30% раствором димексида; при напряженном и очень болезненном гемартрозе после введения криопреципитата рекомендуется проведение пункционной аспирации крови из суставной сумки с последующим введением 40-60 мг гидрокортизона; при боли противопоказано назначение наркотиков и НПВС (исключение — парацетамол).
- При гематомах: избегать пункции гематом и аспирации крови, они показаны только при симптомах сдавления; при признаках инфицирования гематомы — назначать антибиотики (при этом нежелательны пенициллин и его полусинтетические аналоги, так как могут вызвать дисфункцию тромбоцитов и усилить кровоточивость).
- При ингибиторных формах гемофилии необходимо в 1,5 раза увеличить дозу и кратность введения заместительных препаратов на фоне приема преднизолона в дозе 1 мг/(кг • сут) в дни введения с его быстрой отменой.
- При развитии тяжелой (НЬ трансфузии эритроцитной массы в дозе 10-15 мл/кг.
При любой локализации и выраженности симптомов геморрагического синдрома, а также при подозрении на кровоизлияние во внутренние органы необходима госпитализация больного в гематологическое или соматическое отделение.
 Если геморрагический синдром проявляется при гемофилии, то такие дети освобождаются от профилактических прививок, занятий физкультурой в школе из-за опасности травм.
Если геморрагический синдром проявляется при гемофилии, то такие дети освобождаются от профилактических прививок, занятий физкультурой в школе из-за опасности травм.
При заболеваниях им нельзя назначать антибиотики, сульфаниламиды, индометацин, бруфен, вольтарен и другие препараты, снижающие свертываемость крови, запрещается вводить лекарства внутримышечно.
Не рекомендуется раннее отнятие их от груди, так как женское молоко содержит активную тромбокиназу. При необходимости экстренного оперативного вмешательства за 1 час до операции этим детям нужно ввести антигемофильный глобулин, плазму или свежую кровь, а спустя 12 часов повторить их введение.
Причины развития патологии
Геморрагический синдром возникает вследствие нарушения сложных процессов кроветворения.
При наличии некоторых заболеваний высока вероятность формирования данного синдрома. В группе риска находятся пациенты с диагнозом:
- гепатит – воспалительные процессы в печени;
- цирроз печени, когда орган не способен вырабатывать вещества, принимающие участие в процессе свертываемости крови;
- онкологические новообразования;
- инфекционные и вирусные заболевания;
- геморроидальный синдром;
- гемофилия – состояние организма, связанное с нарушением процесса коагуляции (свертывания крови);
- васкулит – воспаление сосудов иммунопатологического характера;
- тромбоцитопатия – при достаточном содержании тромбоцитов наблюдается нарушение их функций;
- тромбоцитопения – при сохранении функций тромбоцитов количество их уменьшается.
В медицинской практике отмечены случаи, когда изменение процесса свертываемости крови происходит под воздействием некоторых лекарственных препаратов.
Нередко геморрагический синдром развивается у новорожденных. Обычно он проявляется через несколько дней после появления ребенка на свет. Среди факторов, влияющих на его формирование, отмечаются:
- продолжительный прием будущей мамой определенных лекарственных препаратов, компоненты которых способны проникнуть к плоду через плаценту (противосудорожных, противотуберкулезных, антибиотиков, антикоагулянтов, фенобарбитала);
- рождение ребенка ранее поставленного срока;
- гипоксия плода;
- наличие у матери заболеваний, входящих в группу риска.
Причины, вызывающие геморрагический синдром также носят наследственный характер и связаны с мутацией гена.
Геморрагические заболевания и синдромы
Признаки геморрагических заболеваний
Кровоточивость при наследственной геморрагической телеангиэктазий обусловлена недостаточным развитием субэндотелиального каркаса мелких сосудов и неполноценностью эндотелия на отдельных участках сосудистого русла. В детском или юношеском возрасте образуются тонкостенные, легко травмируемые мелкие ангиомы; в ряде случаев также формируются артериовенозные шунты в лёгких и других органах. Неполноценность мезенхимальных тканей также может проявляться повышенной растяжимостью кожи («резиновая кожа»), слабостью связочного аппарата (привычные вывихи, пролабирование створок клапанов сердца). Редко, но это заболевание приводит к смерти от острой постгеморрагической анемии, когда, например, перевязкой сонных артерий не удаётся остановить носовое кровотечение. Возможно сочетание с болезнью фон Виллебранда.
Симптомы геморрагических заболеваний
Заболевание проявляется рецидивирующими кровотечениями из телеангиэктазий, расположенных чаще всего в полости носа. Реже кровоточат телеангиэктазий на кайме губ, слизистых оболочках ротовой полости, глотки, желудка. Количество телеангиэктазий (а соответственно и кровотечений из них) увеличивается в период полового созревания и в возрасте до 20-30 лет. При формировании артериовенозных шунтов могут развиться одышка, цианоз, гипоксический эритроцитоз. Возможно сочетание с пролапсом створок клапанов сердца (шумы, аритмия), гипермобильностью суставов, вывихами и другими нарушениями, обусловленными неполноценностью тканей мезенхимного генеза, а также с дефицитом фактора фон Виллебранда. Может развиться цирроз печени.
Формы геморрагических заболеваний и синдромов
Выделяют наследственные и приобретённые формы геморрагических заболеваний и синдромов.
Наследственные формы связаны с генетически детерминированными патологическими изменениями сосудистой стенки, аномалиями мегакариоцитов, тромбоцитов, адгезивных белков плазмы крови и плазменных факторов свёртывающей системы крови.
Приобретенные формы в большинстве случаев обусловлены:
- поражением кровеносных сосудов иммунной, иммунокомплексной, токсикоинфекционной и дисметаболической этиологии;
- поражением мегакариоцитов, тромбоцитов различной этиологии;
- патологией адгезивных белков плазмы крови и факторов свёртывающей системы крови;
- многофакторными нарушениями свёртывающей системы крови (острые синдромы ДВС).
Симптомы и признаки геморрагического синдрома
Клиническая картина складывается из симптомов кровотечения различной локализации и кожных геморрагических высыпаний.
Кровотечения могут возникать спонтанно или под влиянием внешних факторов: переохлаждения, физического напряжения, незначительных травм. Кожные проявления геморрагических диатезов отличаются разнообразием — от мелких петехиальных высыпаний и синяков до сливающихся между собой геморрагии с язвенно-некротической поверхностью. Многообразие клинических проявлений синдрома соответствует пяти типам кровоточивости.
Геморрагические проявления могут сочетаться с суставным синдромом (артралгии, гемартрозы), абдоминальным синдромом, может быть повышение температуры.
Геморрагический синдром может наблюдаться при таких заболеваниях, как злокачественные новообразования, гепатиты и циррозы печени, лейкозы, сепсис, системные заболевания соединительной ткани, тяжелые инфекции и др. В таких случаях клиническая картина будет складываться из симптомов основного заболевания и симптомов геморрагического диатеза.
Лабораторные и инструментальные исследования
- Развернутый клинический анализ крови с подсчетом тромбоцитов.
- Время свертывания крови.
- Длительность кровотечения.
- Время ретракции кровяного сгустка.
- Кровь на протромбин и фибриноген.
- Толерантность плазмы к гепарину.
- Общий анализ мочи.
- Стернальная пункция по показаниям.
При необходимости объем лабораторных исследований может быть расширен (тромбиновое и протромбиновое время, определение активности факторов свертывания, определение антигемофильного глобулина, исследование адгезивно-агрегационной функции тромбоцитов, время рекальцификации).
Симптомы геморрагического синдрома
Характер и локализация кожных высыпаний при геморрагическом синдроме определяют симптоматику данной патологии.
Основной симптом – длительные кровотечения, возникающие как следствие травмы или изнуряющей физической нагрузки, сильного перенапряжения, переохлаждения или перегревания, которые могут также происходить самопроизвольно.
В каждом пятом случае патологии наблюдается сыпь различного характера, могут появляться как мелкие петехии, так и крупные гематомы некротических форм, возможно возникновение ангиэктазий.
Геморрагический синдром может стать следствием приема лекарственных препаратов, которые влияют на естественные процессы тромбоцитов и понижают свертываемость крови. Кроме того, у пациентов, страдающих болезнью Верльгофа, гемофилией и дефицитом протромбина также может наблюдаться данная патология.
Симптомы геморрагического синдрома
Наиболее частым клиническим вариантом патологической кровоточивости является кожный геморрагический синдром, который может значительно отличаться по интенсивности и морфологическому типу кожных элементов. Так, самым тяжелым в отношении переносимости пациентом является гематомный вариант, который наблюдается при гемофилии и проявляется развитием массивного излития и скопления крови в межмышечных пространствах и суставных сумках, сопровождающихся выраженным болевым синдромом. Патогномоничным симптомом гематомного варианта геморрагического синдрома является длительное значительное ограничение подвижности одного или целой группы суставов.
Возникновение кровоизлияний происходит, как правило, после какого-либо травмирующего воздействия, а при тяжелой форме гемофилии гематомы и гемартрозы возникают спонтанно на фоне полного благополучия. Наиболее патогномоничным признаком гематомного варианта геморрагического синдрома является появление признаков внутрисуставных кровоизлияний, причем в большей степени страдают крупные группы суставов верхних и нижних конечностей. Клиническими критериями гемартроза при геморрагическом синдроме является резкий интенсивный болевой синдром, отечность периартикулярных мягких тканей и невозможность выполнения привычных двигательных движений. В ситуации, когда в суставной сумке скапливается большой объем свежей крови, может наблюдаться положительный симптом флюктуации. Последствиями таких изменений при геморрагическом синдроме гематомного типа является развитие хронического инфекционного поражения синовиальных оболочек и деструкция хрящевой ткани, что неизбежно приводит к развитию деформирующего артроза.
При патологическом изменении количества или формы тромбоцитарных клеток чаще всего развивается петехиально-пятнистый геморрагический синдром. При данном патологическом состоянии у пациента отмечается склонность к развитию поверхностных внутрикожных кровоизлияний даже при минимальном травматическом воздействии на кожные покровы (например, механическое сдавление кожи манжетой при измерении артериального давления). Петехиальное внутрикожное кровоизлияние, как правило, имеет небольшие размеры, не превышающие трех миллиметров интенсивной красной окраски, которое не исчезает при пальпации. Для данного варианта геморрагического синдрома характерно появление кровоизлияний в слизистых оболочках различной локализации, особенно в конъюнктиву глаза. При петехиально-пятнистом варианте геморрагического синдрома, наблюдающимся при болезни Верльгофа, отмечается склонность к развитию упорных носовых кровотечений, провоцирующих анемизацию организма.
При смешанном синячно-гематомном варианте у пациента отмечается развитие как внутрикожных кровоизлияний, так и межмышечных гематом. Принципиальным отличием данной формы геморрагического синдрома от гематомного варианта является отсутствие внутрисуставных кровоизлияний.
При геморрагическом васкулите, как варианте геморрагического синдрома, отмечается развитие кожных геморрагий в форме пурпуры. Геморрагические элементы сыпи формируются на воспалительно-измененных участках кожных покровов, поэтому они всегда несколько возвышаются над поверхностью кожи и имеют четко очерченные пигментированные контуры. Принципиальным отличием геморрагической сыпи при васкулите является стойкая пигментация кожных покровов даже после нивелирования острых проявлений геморрагического синдрома.
Наиболее специфичным в отношении клинических проявлений является ангиоматозный геморрагический синдром, возникновение которого обусловлено анатомическим изменением сосудистой стенки. Для данной формы геморрагического синдрома характерно кровотечение определенной локализации, например из носовой полости при синдроме Рандю-Ослера. При ангиоматозном варианте геморрагического синдрома никогда не наблюдаются внутрикожные и подкожные кровоизлияния.
Так как приобретенный геморрагический синдром развивается на фоне каких либо заболеваний и патологических состояний, классическая картина может дополняться неспецифическими симптомами, характерными для фоновой патологии.
Качественная диагностика геморрагического синдрома предполагает оценку клинических, лабораторных и инструментальных данных. Основополагающим звеном в проведении диагностического поиска является тщательный сбор анамнестических данных и проведение внимательного осмотра пациента с определением локализации, характера кожных проявлений.
Геморрагический синдром, повышенная кровоточивость у ребенка, детей
Под термином «геморрагический синдром» понимается повышенная кровоточивость в виде кровотечений из слизистых оболочек носа, появления кровоизлияний в кожу и суставы, желудочно-кишечных кровотечений и т.д.
Отдельные эпизоды повышенной кровоточивости могут быть отделены друг от друга у ребенка с наследственными дефектами гемостаза многими месяцами и даже годами, а затем возникать достаточно часто. В связи с этим для диагностики наследственных дефектов гемостаза крайне важен тщательно собранный анамнез не только у самого больного, но и у всех его родственников.
Типы кровоточивости у ребенка, детей
В клинической практике выделяют несколько типов кровоточивости у ребенка, детей.
- При гематомном типе определяются болезненные обширные кровоизлияния в подкожную клетчатку, под апоневрозы, в серозные оболочки, в мышцы и суставы, обычно после травм с развитием деформирующих артрозов, контрактур, патологических переломов. Наблюдаются длительные, профузные посттравматические и послеоперационные кровотечения, реже — спонтанные. Выражен поздний характер кровотечений, то есть спустя несколько часов после травмы. Гематомный тип характерен для гемофилии А и В.
- Петехиально-пятнистый (синячковый), или микроциркуляторный, тип характеризуется псехиями, экхимозами на коже и слизистых оболочках, спонтанными (возникающими преимущественно по ночам несимметричными кровоизлияниями в кожу и слизистые оболочки) или возникающими при малейших травмах кровотечениями: носовыми, десневыми, маточными, почечными. Гематомы образуются редко, опорно-двигательный аппарат не страдает. Послеоперационные кровотечения не отмечаются (кроме тонзиллэктомии). Часты и опасны кровоизлияния в мозг; как правило, им предшествуют петехиальные кровоизлияния в кожу и слизистые оболочки.
Микроциркуляторный тип наблюдается при тромбоцитопениях и тромбоцитопатиях, при гипо- и дисфибриногенемиях и др.
- Смешанный (микроциркуляторно-гематомный) тип характеризуется сочетанием двух вышеперечисленных форм и некоторыми особенностями; преобладает микроциркуляторный тип, гематомный тип выражен незначительно (кровоизлияния преимущественно в подкожную клетчатку). Кровоизлияния в суставы редки.
- Васкулитно-пурпурный тип обусловлен экссудативно-воспалительными явлениями в микрососудах на фоне иммуно-аллергических (осмотр детский аллерголог поликлиника «Маркушка») и инфекционно-токсических нарушений. Наиболее распространенным заболеванием этой группы является геморрагический васкулит (синдром Шенлейна-Геноха). Геморрагический синдром представлен симметрично расположенными, преимущественно на конечностях в области крупных суставов, элементами, четко отграниченными от здоровой кожи, выступающими над ее поверхностью, представленными папулами, волдырями, пузырьками, которые могут сопровождаться некрозом и образованием корочек. Может быть волнообразное течение, «цветение» элементов от багряного до желтого цвета с последующим мелким шелушением кожи.
- Ангиоматозный тип характерен для различных форм телеангиэктазий при ангиомах, артериовенозных шунтах.
Тромбофилия у ребенка, детей
Одновременная склонность и к тромбообразованию, и к кровотечениям из-за гипокоагуляции — типичная черта синдрома диссеминированного внутрисосудистого свертывания крови. Тромбофилия — склонность к тромбозам — типична не только для первичных (наследственных) и приобретенных (вторичных) дефицитов антикоагулянтов (антитромбина III, протеина С), плазминогена и его активаторов, но и для некоторых наследственных коагулопатий — дисфибриногенемий, дефицита фактора XII, прекалликреина, Cj-эстеразного ингибитора. Тромбофилия может быть следствием резкой отмены антикоагулянтов и тромболитической терапии.
Типы геморрагического синдрома и признаки
Определяют пять типов геморрагического синдрома:
- Петехиально-пятнистый или синячковый, возникает при тромбоцитопатии, тромбоцитопении, врожденного дефицита факторов свертывания, гипофибриногенемии и дисфибриногенемии. В данном случае отмечается дефицит II, V и X факторов свертывания крови. Особенностями этого типа синдрома являются спонтанные появления или при малых травмах, кожные кровотечения, а также носовые, маточные или почечные. Гематомы наблюдаются редко, не отмечены случаи нарушений в деятельности опорно-двигательного аппарата. Но нередки опасные кровоизлияния в мозг. Не отмечены случаи кровотечений после операций, за исключением тонзилэктомий.
- Гематомный тип – развивается на фоне гемофилии А и В, характерен дефицитом VIII, IX и XI факторов свертывания крови. У пациента появляется нарушение деятельности опорно-двигательного аппарата, болезненные кровоизлияния в суставы и мягкие ткани. Обычно синдром при данном типе появляется через несколько часов после травмы. Спонтанные кровотечения наблюдаются редко. Кровоизлияния при данном типе синдрома провоцируют переломы, мышечные спазмы и деформирующие артрозы. После операции наблюдаются частые кровотечения.
- Смешанный геморрагический синдром или микроциркуляторно-гематомный, обычен при ДВС-синдроме и болезни Виллебранда. Нередко появляется при передозировке антикоагулянтов и тромболитиков, а также остром дефиците факторов протромбинового комплекса и при появлении в крови иммунных ингибиторов факторов VIII и IX. При смешанной форме в стенке кишечника и забрюшинном пространстве появляются отдельные большие гематомы вместе с петехиально-пятнистыми кожными геморрагиями. При данном типе синдрома кровоизлияния в суставы встречаются очень редко, обычно в подкожную клетчатку.
- На фоне иммунных и инфекционных васкулитов возникает геморрагический васкулитно-пурпурный синдром. При этом в области воспаления возникают сыпь или эритемы. Все это сопровождается присоединением кишечного кровотечения и нефрита. Эта форма синдрома свободно переходит в ДВС-синдром.
- Локальные кровоточивости образуются при ангиоматозном типе синдрома, развивающегося в области артериовенозных шунтов, ангиом и телеангиэктазий. Этот тип кровотечения характерен для синдрома Ослера – Рандю. Главными признаками синдрома являются кровоточивость (геморрагические диатезы), обмороки, кровотечения различного типа и степени тяжести.
Причины геморрагического синдрома
Все патогенетические формы геморрагического синдрома принято разделять на две большие категории (первичные или наследственные, и вторичные или приобретенные) в зависимости от превалирующего этиологического фактора, являющегося причиной развития патологической кровоточивости.
Наследственные формы геморрагического синдрома могут развиваться по нескольким патогенетическим механизмам, однако для всех этих состояний характерно наличие генетической детерминации (наличие дефектного гена). Генетическая детерминация может затронуть все звенья свертывающей системы, то есть развитие наследственного геморрагического синдрома может быть обусловлено патологией тромбоцитарных кровяных клеток, факторов свертывания или сосудистой стенки.
Вторичный или приобретенный геморрагический синдром чаще всего развивается в результате патологических изменений стенки сосудов различного калибра, возникающих в результате воспалительного, механического, аутоиммунного или токсического воздействия. Вторичная тромбоцитопатия, как один из этиопатогенетических вариантов геморрагического синдрома, может провоцироваться длительным применением лекарственных средств определенных фармакологических групп (например, дезагрегантов), а также в результате дисметаболических нарушений в организме.
Пониженное содержание тромбоцитарных кровяных клеток также провоцирует развитие геморрагического синдрома и чаще всего развивается в результате нарушения процессов нормального кроветворения в красном костном мозге или повышенной их деструкции, что имеет место при ДВС-синдроме, тромбоцитопенической пурпуре и системной красной волчанке.
Коагулопатии в виде гипокоагуляции проявляются развитием геморрагического синдрома и развиваются чаще всего как врожденная патология (гемофилия, болезнь Виллебранда). Патогенетическими механизмами развития данной формы геморрагического синдрома является значительное снижение продукции плазменных факторов и повышение активности факторов фибринолитической системы.
Первичные вазопатии в основном провоцируют геморрагический синдром у детей в период полового созревания и в основу их развития положено патологическое повышение проницаемости стенки сосуда и формирование телеангиэктазий (ограниченных расширений сосудистой стенки).
Следует учитывать, что патологическая кровоточивость может проявляться не только на кожных покровах, но и слизистых оболочках, и в качестве примера служит геморрагический синдром матки, наблюдающийся при новообразованиях доброкачественной и злокачественной природы.
Классификация геморрагических заболеваний
По патогенезу различают следующие группы геморрагических заболеваний и синдромов:
Обусловленные первичным поражением сосудистой стенки с возможным вторичным развитием коагуляционных и тромбоцитарных нарушений. К этой группе относят наследственную геморрагическую телеангиэктазию Рандю-Ослера, синдром Элерса-Данло, синдром Марфана, гигантские Гемангиомы при синдроме Казабаха-Мерритт, геморрагический васкулит Шёнляйна-Геноха, эритемы, геморрагические лихорадки, гиповитаминозы С и В и др.
Обусловленные первичным поражением мегакариоцитарно-тромбоцитарного ростка.
Тромбоцитопении
: перераспределение тромбоцитов и их депонирование в селезёнке; повышенное разрушение (например, при СКВ; к этой группе также относят идиопатическую тромбоцитопеническую пурпуру); повышенное потребление тромбоцитов и образование тромбов (ДВС, тромбо-тическая тромбоцитопеническая пурпура); применение некоторых Л С.
Тромбоцитопатии
: состояния, характеризующиеся аномальными тромбоцитам и/или нарушением их функций. Наиболее распространённые среди них — тромбастения Глянцманна и болезнь фон Виллебранда.
Обусловленные нарушениями свёртывания крови (коагулопатии):
наследственные коагулопатии: гемофилия А, гемофилия В, болезнь фон Виллебранда, дефицит факторов свёртывания крови;
приобретённые коагулопатии: витамин К-зависимые коагулопатии (возникают при недостаточности функции печени, нарушении всасывания витамина К, алиментарной недостаточности витамина К, приёме ЛС, таких, как кумарин), ДВС, патология печени (приводит к дефициту многих факторов свёртывания), патологические ингибиторы свёртывания («волчаночный» антикоагулянт; специфические ингибиторы свёртывания — AT, специфичные к отдельным коагуляционным белкам);
нарушения стабилизации фибрина, повышенный фибринолиз, в том числе при лечении прямыми и непрямыми антикоагулянтами, фибринолитиками (стрептокиназой, урокиназой, алтеплазой и др.);
другие приобретённые расстройства свёртывания: дефицит факторов свёртывания крови может возникать при соматических заболеваниях (например, при амилоидозе — дефицит фактора X).
Обусловленные комплексными нарушениями различных звеньев свёртывающей системы крови (острые синдромы ДВС).
Как особую группу выделяют различные формы так называемой артифициальной кровоточивости, вызываемой самими больными (например, при психических расстройствах) путём механической травматизации тканей (нащипывание или насасывание синяков, травмирование слизистых оболочек и т.д.), приёмом ЛС геморрагического действия (чаще всего антикоагулянтов непрямого действия: кумаринов, фенилина и пр.), самоистязанием или садизмом.
Другие методы лечения
В дополнение к кортикостероидам и цитостиатикам разработаны и другие терапевтические методы лечения
- Пульс-терапия – короткий курс больших внутривенных доз кортикостероидов. Применяют в ситуациях, когда необходимо быстро снять воспаления.
- Плазмаферез – экстракорпоральная процедура забора, очистки крови и возвращения ее части, очищенной от антител, в кровоток. Как выглядит? Метод сепарации крови вне тела удаляет ее жидкую часть с токсичными компонентами, возвращая клетки больному.
- Вместе с плазмой удаляются иммунные комплексы, аутоантитела, вещества, вызывающие воспаление. Плазмаферез оказывает сильный, хоть и временный лечебный эффект. Применяется в ситуации с васкулитом, устойчивым к лечению другими методами или в неотложных ситуациях. Это очень эффективный метод, но лечения стероидами и цитостатиками он не заменяет.
- Ритуксимаб — химерические антитела против В-лимфоцитов. Препарат на время уничтожает клетки, вырабатывающие антитела. Средство также подавляет иммунитет, но таких побочных эффектов, как стероиды и цитостатики не имеет. Это дорогое лекарство, и для поддерживающего лечения его не используют.
- Так как васкулит поражает органы, то применяют конкретные препараты для лечения больного органа – почек, легких, сосудов мозга.
Некоторые васкулиты можно вылечить, если убрать первопричину их появления.
Например, если геморрагический диатез вызван применением какого-то лекарства (чаще – антибиотика), то его можно просто заменить. Если васкулит вызван вирусом гепатита С, при гриппе или другой инфекции, назначается противовирусная терапия против причинной инфекции.
Если геморрагический диатез – это пищевая аллергия, надо отказаться от определенных видов продуктов.
Источник: Kashel.su
