Причины инфаркта селезенки
Инфаркт селезенки – патология, которая редко развивается изолированно. В основном ее формирование сопровождают следующие причины:
- различные заболевания злокачественного типа, поражающие кровеносную систему (например, лимфомы, лейкозы и др.);
- изменения основных свойств крови, которые могут быть вызваны серповидно-клеточной анемией, лечением некоторыми медикаментами (например, эритропоэтином), внешним неблагоприятным воздействием и др.;
- воспалительные сосудистые болезни системного типа (например, васкулиты, эндартерииты, атеросклероз);
- травмы различного происхождения (особенно опасны переломы крупных трубчатых костей);
- инфекционное воздействие в тяжелой форме, например, при сепсисе;
- различные патологии селезенки, включая ее перекрут, кисты.
Первопричиной формирования участка некроза в паренхиме селезенки становится частичная или полная закупорка просвета селезеночной артерии, провоцирующаяся ее длительным спазмированием, тромбозом или эмболией. Вызвать такие состояния могут следующие факторы:
- Гематологические патологии. Эти состояния приводят к нарушению реологических свойств крови. К ним относят: длительный прием оральных контрацептивов, приобретенные или врожденные патологии в свертывающей системе, изменения белкового обмена, гемолитическая и серповидноклеточная анемии, терапия Эритропоэтином.
- Злокачественные опухоли крови. При лимфогранулематозе, лейкозах и лимфомах состав крови изменяется и у больного возникает склонность к повышенному тромбообразованию. Впоследствии тромбы эмболизируют магистральные сосуды и провоцируют развитие инфаркта.
- Системные воспалительные патологии сосудов. Патологические изменения в стенках сосудов при эндартериитах, васкулитах и атеросклерозе приводят к сужению сосудистого просвета и формированию закупорки. Впоследствии паренхима селезенки страдает от ишемии и на ней возникает участок некроза.
- Заболевания сердца. При таких патологиях, как инфаркт миокарда, пороки клапанов сердца, инфекционный эндокардит, аритмии, скорость кровотока замедляется, и в крови могут формироваться тромбы. При их отрыве может развиваться эмболизация селезеночных артерий. Впоследствии паренхима селезенки подвергается ишемии и последующему некрозу.
- Поражения травматического характера. Переломы ребер, открытые и закрытые травмы находящихся в брюшной полости органов способны спровоцировать эмболизацию (жировую, воздушную) сосудов, которая впоследствии вызывает некроз тканей селезенки.
- Поражения после проведенных диагностических хирургических вмешательств и манипуляций. Выполнение склеротерапии, катетеризаций сердца может осложняться тромбозом или эмболизацией селезеночной артерии.
- Патологии селезенки. Кисты органа и его повышенная подвижность, приводящая к перекруту селезенки, способны провоцировать компрессию сосудов. Такое повреждение приводит к ишемии и некрозу.
- Паразитарные инвазии и инфекции. При малярии, сепсисе и тифе может развиваться инфекционно-токсический шок, влекущий за собой централизацию кровообращения и спазмирование селезеночных сосудов. Далее длительный спазм артерий вызывает омертвение паренхимы селезенки.
Нередко специалистам бывает сложно установить истинную причину развития инфаркта селезенки, так как порой патологический процесс запускается несколькими негативными факторами. Чаще рассматриваемое в рамках этой статьи состояние провоцируется септическим и бактериальным эндокардитом, заболеваниями сосудов, инфекционным тифом, травмами внутренних органов или стенозом митрального клапана.
При незначительных инсультах и инфарктах селезенки происходит только частичное поражение селезеночных тканей. Впоследствии повреждения подвергаются рубцеванию, а образовавшиеся рубцы с течением времени рассасываются. При таком течении патологии всегда существует риск возникновения лжекисты на зоне пораженной паренхимы.
Основной причиной возникновения очага некроза в селезенке является частичная или полная окклюзия (закупорка) селезеночной артерии или ее ветви. К формированию данного поражения может привести одно из следующих состояний:
- злокачественные заболевания крови (лимфогранулематоз, лейкоз, лимфома);
- изменение физико-химических свойств крови, обусловленное разными факторами (приобретенные и врожденные патологии свертывающей системы, гемолитическая и серповидноклеточная анемия, терапия эритропоэтином, длительный прием оральных контрацептивов, нарушение метаболизма белков);
- заболевания сердца (аритмии, инфаркт миокарда, врожденные и приобретенные пороки клапанного аппарата, септический эндокардит);
- воспалительные и системные заболевания сосудов (эндоартериит, атеросклероз, васкулит);
- травматические повреждения ребер или органов брюшной полости, которые могут стать причиной воздушной или жировой эмболии лиенальных сосудов;
- паразитарные и инфекционные заболевания (малярия, тиф, сепсис);
- патологии селезенки (киста, повышенная подвижность органа).
Инфаркт может наступить неожиданно. Чаще его развитию предшествует заболевание, нарушающее деятельность селезенки.
Причинами, повлекшими за собой развитие инфаркт, могу быть:
- заболевания крови;
- эмболическое расстройство, вызванное заболеваниями сердца;
- митральный стеноз;
- патологическое состояние кровеносных сосудов;
- аутоиммунные заболевания;
- инфекционные заболевания;
- полученная травма живота;
- осложнение после перенесенной хирургической операции.
Пациенты, входящие в группу риска, должны наблюдаться у специалиста. Это наблюдение относится к профилактическому мероприятию и необходимо для исключения или выявления признаков развития заболевания на ранней стадии.
Пороки сердца с поражением внутреннего слоя (эндокарда), разрушением клапанных створок и образованием на них тромботических наложений могут привести к попаданию в артериальное русло большого количества свертков крови, которые закупориванию сосуды не только мозга, самого сердца, селезенки, но и почек, двигаясь по аорте на периферию.
Мерцательная аритмия в числе основных осложнений имеет тромбоэмболический синдром, связанный с внутрисердечным тромбообразованием по причине нарушенного ритма и гемодинамики внутри органа. Инфаркт почки – одно из возможных проявлений этого синдрома.
Бактериальный эндокардит (септический) сопровождается воспалением внутреннего слоя сердца, ответом на которое становится местный тромбоз, а далее события развиваются так же, как при пороках или аритмии.
Инфаркт миокарда, особенно трансмуральный и субэндокардиальный, когда воспаляется эндокард, приводит к внутрисердечному тромбообразованию и эмболии других органов.
Атеросклероз – главный «враг» сосудов у пожилого населения планеты. Известно, что формы его не ограничиваются сердечной или мозговой, в большинстве случаев поражается аорта, изменения распространяются на брюшной отдел и уровень отхождения почечных артерий. Возможно закрытие сосуда бляшкой, но чаще всего происходит ее рост, затем разрыв и последующий тромбоз, приводящий к инфаркту.

ДВС-синдром, встречающийся в акушерстве, у пациентов онкогематологического профиля, при тяжелых шоковых состояниях протекает с массивным тромбообразованием, а мишенью поражения могут стать почки. В данном случае более характерны кортикальные некрозы, когда зона ишемии занимает практически весь корковый слой и не ограничена одним участком, поскольку множественные тромбы закупоривают не магистральные, а более мелкие сосуды.
Среди возможных причин инфаркта почки также указывают оперативные вмешательства, сопровождающиеся нарушением целостности сосудистых стенок, а также некоторые диагностические манипуляции (артериография).
Узелковый периартериит – тот случай, когда происходят местные изменения сосудистых стенок, их воспаление и тромбоз. При вовлечении почечных артерий вероятен инфаркт почки.
Классификация
Итак, что это такое – инфаркт селезенки? Это образующийся в органе участок некроза, развитие которого обусловлено нарушением кровотока в системе лиенальных (селезеночных) сосудов. В зависимости от вида этих нарушений выделяют два типа инфаркта:
- Ишемический. Возникает в результате закупорки селезеночной артерии или одной из ее ветвей (тромбом, эмболом) или нарушения тока крови, вызванного выраженным спазмом сосуда. В результате кровь перестает поступать к тканям селезенки, что сопровождается их гипоксией и ишемией, а в дальнейшем и формированием очага некроза. При данной форме заболевания селезенка или ее участки (макропрепарат) приобретают бледно-желтый цвет. Если провести исследование ткани органа под микроскопом (микропрепарат), то можно выявить очаги воспалительной инфильтрации.
- Геморрагический. При закупорке ветви лиенальной артерии кровь сбрасывается в коллатеральные сосуды, что приводит к повышению в них давления. В результате сосуд разрывается, и кровь истекает в паренхиму органа. В гистологическом описании указывается, что орган имеет ярко-красный цвет за счет излившейся крови, в нем выявляют четко очерченные очаги некроза и инфильтраты.
В зависимости от степени распространения патологического процесса, наличия или отсутствия осложнений инфаркт принимает следующие формы:
- обширный;
- мелкоочаговый;
- множественный;
- единичный;
- неосложненный;
- септический.
Симптомы
Симптомы заболевания во многом зависят от того, какая площадь органа поражена изменениями. Если размеры очага небольшие, а он сам есть только в единственном экземпляре, то симптомы могут полностью отсутствовать или пациент будет жаловаться на невыраженное недомогание.

При довольно масштабном поражении селезенки жалобы обычно следующие:
- есть чувство тяжести слева;
- пациент говорит врачу о появлении тупой боли в той же зоне;
- возможны расстройства диспептического спектра, такие как тошнота, рвота, диарея и др.;
- снижается температура тела;
- наблюдается ухудшение общего состояния пациента.
Если поражение органа носит массивный характер, то симптомы будут более выраженными. Боль, например, характеризуется как режущая или острая, иррадиирующая. Диафрагма с левой стороны теряет подвижность, выражены интоксикационные симптомы, часто развивается запор.
Выраженность симптомов при инфаркте обусловлена масштабностью повреждений селезеночной паренхимы. При одиночных небольших инфарктах проявления могут выражаться только в возникновении общего недомогания. Однако при распространении патологического процесса или масштабных некрозах у больного состояние ухудшается, появляются следующие проявления болевого и интоксикационного синдромов:
- тяжесть в левом подреберье;
- тупые боли или режущие и острые болезненные ощущения (при масштабных или тотальных поражениях паренхимы);
- боли могут отдавать под левую лопатку, в эпигастральную зону, поясницу или грудную клетку;
- признаки нарушения пищеварения: тошнота, рвота, понос, скопление газов в кишечнике;
- запоры и кишечная непроходимость (при прогрессировании патологии);
- одышка;
- учащение пульса;
- повышение температуры до 40 °C.
При осмотре больного врач выявляет признаки спленомегалии – орган увеличивается в размерах и становится болезненным при прощупывании.
Если некротизированная паренхима подвергается инфицированию, то в селезеночной ткани формируется абсцесс. Со временем он увеличивается и может вскрываться в брюшную полость. Такое течение патологии приводит к развитию перитонита и сепсиса.
При геморрагическом инфаркте у больного могут возникать кровотечения. Кроме этого, в органе нередко образуются псевдокисты внушительных размеров.
Выраженность клинической картины определяется объемом участка некроза. Если он имеет незначительные размеры, больной обычно никаких жалоб не предъявляет, либо отмечает небольшую слабость и недомогание.
При значительном поражении паренхимы селезенки у пациентов возникают чувство тяжести и тупая боль в левом верхнем квадранте живота. Первыми признаками селезеночного инфаркта обычно являются тошнота и рвота, вздутие живота, диарея. В отсутствие лечения состояние больных ухудшается – повышается температура тела, развиваются тахикардия и одышка.

Симптомы массивного некроза селезенки:
- сильная боль в области левого подреберья режущего или колющего характера, иррадиирующая в область эпигастрия, грудную клетку, поясницу, левую лопатку;
- уменьшенная подвижность диафрагмы;
- быстро нарастающие симптомы интоксикации (повышение температуры тела, головная боль, слабость, отсутствие аппетита);
- задержка отхождения газов и стула.
К какому врачу обратиться
Если необходимо лечение инфаркта селезенки, то в первую очередь рекомендуется обратиться к врачу-гематологу. Этот специалист занимается проблемами крови, но может помочь и при поражении этого органа. Если консервативная терапия невозможна, то понадобится хирургическое вмешательство.
При возникновении болей в левом подреберье с иррадиацией в лопатку, поясницу, грудную клетку, высокой лихорадке, признаках нарушений пищеварения и интоксикации следует обратиться к гастроэнтерологу или абдоминальному хирургу. После проведения осмотра и ряда диагностических мероприятий (УЗИ, КТ, МРТ селезенки и др.) врач сможет поставить диагноз и назначить лечение.
Инфаркт селезенки является опасным заболеванием и требует незамедлительного лечения. При этой патологии происходит закупоривание сосудов органа, приводящее к ишемии и некрозу селезеночной паренхимы. Для устранения последствий такого недуга может назначаться только консервативная терапия (в легких случаях) или проводиться хирургическая операция по иссечению части или всей селезенки.
Осложнения
Основным опасным осложнением инфаркта селезенки является перитонит. Он развивается в том случае, если участки некроза инфицируются с последующим формированием абсцессов, склонных к разрывам.
Другое опасное осложнение болезни – кровотечение, которое обычно формируется при геморрагическом типе патологии. Летальность сравнительно невысока и колеблется на отметке в 1,8%.
Некротизированные участки паренхимы селезенки при присоединении вторичной инфекции могут подвергаться гнойному расплавлению с образованием единичного или множественных абсцессов. При их прорыве в брюшную полость у пациента развиваются перитонит и сепсис. Также на месте очагов некроза в дальнейшим могут образовываться достаточно большие псевдокисты.
Диагностика
Инфаркт селезенки тяжело поддается диагностике, так как специфические признаки болезни довольно долго полностью отсутствуют. Для подтверждения диагноза применяют:
- хирургический осмотр, в ходе которого выявляется увеличение органа, специфические изменения в общем состоянии пациента;
- УЗИ селезенки, с помощью которого определяют размеры органа, особенности его расположения, а при дуплексном исследовании еще и оценивают состояние кровотока;
- МРТ – наиболее эффективный в плане диагностики этой болезни вариант;
- КТ – дополнительная методика, которую применяют, чтобы понять, какова природа образований в исследуемой области, если они есть;
- пункция – метод довольно информативный, но все же применяемый редко из-за инвазивности.
Возможно использование лабораторных методик, но они малоинформативны, особенно на ранних стадиях болезни, когда изменения в организме выражены еще не слишком сильно.
На первом приёме врач поводит только поверхностный осмотр, уточняет информацию о перенесённых инфекционных заболеваниях , болезнях крови, сердца и сосудов. На основании полученных сведений доктор устанавливает возможные причины заболевания. Далее больной направляется на дополнительные уточняющие обследования, которые дадут возможность установить точный диагноз.
Чаще всего это:
- ультразвук;
- томография;
- радиоизотопное сканирование;
- рентген;
- в самых тяжёлых случаях может проводиться забор пункции.
Сложность выявления данного заболевания на начальной стадии заключается в очень позднем обращении пациентов. Чаще всего это происходит только после появления очень высокой температуры, что в свою очередь свидетельствует о возникновении в отмерших тканях нагноений. В таких случаях от быстроты поставленного диагноза и своевременно начатого лечения будет зависеть конечный результат.
Нередко выявление инфаркта селезенки бывает затруднено, так как проявления этого опасного состояния схожи с другими заболеваниями. В ряде случаев симптоматика весьма стертая и не позволяет заподозрить развитие патологического процесса в паренхиме органа на начальных стадиях. Для подтверждения диагноза пациенту назначаются следующие исследования:
- осмотр хирургом – исходя из полученных данных, доктор назначает другие методики обследования;
- УЗИ селезенки и других внутренних органов – исследование дает возможность визуализировать очаги поражения паренхимы и оценить структуру, размеры и состояние капсулы органа, а при выполнении дуплексного сканирования врач может анализировать кровоток в лиенальных сосудах и выявлять присутствующие нарушения, УЗ-сканирование других органов может назначаться для выявления схожих по симптомам заболеваний или сопутствующих патологий;
- КТ и МРТ селезенки – позволяют анализировать состояние паренхимы органа, размеры и локализацию очагов некроза, уточняют происхождение образований (киста, гнойник, гематома);
- пункция органа – такое исследование селезенки проводится редко, так как является инвазивным, однако в ряде случаев специалистам приходится выполнять такой забор тканей органа для последующего лабораторного анализа;
- лабораторные исследования – эти методики бывают информативными не всегда, при масштабных поражениях и инфекционных процессах выявляется угнетение ростков кроветворения, повышение СОЭ, лейкоцитоз, признаки анемии.
В виду неспецифической клинической картины диагностика некроза селезенки нередко представляет значительные сложности.
Постановка диагноза начинается с осмотра хирурга. Врач изучает анамнез жизни и болезни, проводит физикальное обследование и направляет пациента на дальнейшие лабораторно-инструментальные исследования:
- УЗИ селезенки – доступный и весьма ценный метод диагностики, дает возможность специалисту оценить структуру и размеры органа, состояние его капсулы, особенности паренхимы. При проведении дуплексного сканирования изучают особенности кровотока в бассейне лиенальной артерии;
- МРТ селезенки – позволяет с высокой точностью выявить очаги некроза, оценить их размер и точную локализацию;
- КТ – метод носит вспомогательный характер и в основном используется для уточнения характера лиенальных образований (гематома, киста, абсцесс);
- пункционная биопсия с последующим гистологическим исследованием полученной ткани – применяется в клинической практике редко ввиду высокой травматичности;
- лабораторная диагностика – на ранних стадиях заболевания малоинформативна, но на поздних выявляет признаки воспалительного процесса.
Диагностика инфаркта почки проводится урологом или хирургом и основана на данных осмотра и выяснении симптомов патологии, лабораторных показателях и других обследованиях. Обязателен общий анализ мочи, где обнаруживаются эритроциты, лейкоциты, гиалиновые цилиндры. При исследовании крови обращает на себя внимание увеличение числа лейкоцитов, ускорение СОЭ. Биохимический анализ крови показывает повышение фермента ЛДГ, что довольно характерна для некротического поражения почек.
Из инструментальных методов диагностики большое значение имеет ультразвуковой с допплерографией. Преимущества его – большой объем информации и возможность широкого круглосуточного проведения в большинстве больниц. «Золотым стандартом» диагностики артериальных некрозов считают ангиографию, но возможности широкого применения этого метода ограничены.
Лечение инфаркта почки осуществляется только в условиях стационара, а пациент нуждается в строгом постельном режиме. При подозрении на эту патологию лечение назначается врачом урологом и может быть медикаментозным или хирургическим.
Болевой синдром требует обязательного назначения анальгетиков, в том числе – наркотических (морфин, омнопон). Растворение тромбов проводят с помощью тромболитиков (стрептокиназа), а для профилактики тромбозов назначаются антикоагулянты (гепарин, клексан). Антикоагулянтная терапия должна быть начата как можно раньше, пока еще не произошли необратимые изменения в почечной паренхиме. При сильной гематурии показаны гемостатики – этамзилат натрия.
Чтобы избежать обезвоживания необходим достаточный объем употребляемой жидкости. Внутривенные инфузии помогают бороться со сгущением крови, гипотонией, ацидозом за счет накопления кислых продуктов обмена в крови.
Хирургическое лечение показано при тяжелых инфарктах. Если некроз затрагивает весь объем почки, то может быть проведена нефрэктомия (удаление органа). В других случаях помогают более щадящие методики – баллонная ангиопластика, тромбэктомия.
Мочекислый инфаркт у новорожденных малышей не требует специфического лечения и проходит сам собой. Для облегчения и ускорения выведения излишков солей мочевой кислоты ребенку необходим достаточный объем жидкости. Возможно допаивание кипяченой водой.
Прогноз при инфаркте почки чаще всего благоприятный. Своевременное лечение позволяет восстановить функцию органа, а на месте участка омертвения образуется рубец. Окружающая ткань берет на себя функцию утраченной, поэтому образование мочи сохраняется на приемлемом уровне. Вместе с тем, риск повторных тромбозов и эмболий, особенно, при наличии предрасполагающей патологии, вынуждает назначать пациентам антиагреганты на длительный срок и даже пожизненно.
Для профилактики инфаркта почки нужно уделять большое внимание состоянию сердечно-сосудистой системы, препятствовать атеросклеротическому поражению путем назначения статинов, фибратов, диеты. При пороках сердца, искусственных клапанах, аритмиях обязательны антиагреганты (аспирин, клопидогрель, варфарин).
Прогноз
Исход инфаркта селезенки зависит от своевременности выявления патологии, масштаба поражения органа и правильности проведенного лечения. При легких формах прогноз в большинстве случаев благоприятный. При массивных некрозах и осложненном течении патологии (образование гнойников, кист и пр.) возможно распространение инфекции и развитие сепсиса.
Прогноз зависит от распространенности патологических изменений, своевременности и полноценности проводимого лечения. При небольших очагах некроза прогноз в целом благоприятный. Он значительно ухудшается при множественных или массивных очагах, особенно осложнившихся образованием псевдокист или абсцессов. Летальный исход наблюдается примерно в 2% случаев.
Профилактика
Исход болезни во многом зависит от особенностей ее течения. Если зона поражения маленькая, то исход чаще всего благоприятный при своевременной диагностике и проведении лечебных мероприятий. При обширных зонах поражения благоприятность снижается.
Профилактика неспецифична. Все, что может сделать человек – это своевременно лечить основные заболевания, которые могут спровоцировать негативные изменения в кровотоке селезенки.
Инфаркт селезенки встречается в медицинской практике не как изолированное заболевание, а как осложнение других патологий. Главное – вовремя обратить внимание на характерные признаки и обратиться к врачу.
Специфическая профилактика заболевания не разработана. Для снижения риска селезеночного инфаркта необходимо своевременно выявлять и активно лечить заболевания, способные привести к нарушениям кровоток в лиенальных сосудах.
Источник: 1serdce.ru
Инфаркт селезенки: симптомы, лечение, что такое, причины
Ультразвуковое исследование — метод получения информации о состоянии того или иного органа без инструментального проникновения во внутренние полости организма. Основан метод на пьезоэлектрическом эффекте, связанном с воздействием ультразвуковых волн. Процедура позволяет вывести на экран изучаемый орган, выяснить его размеры, рассмотреть дефекты и определить общее состояние.
Инфаркт селезенки — заболевание, характеризующееся некрозом тканей органа вследствие острой ишемии. Данная патология чаще всего развивается вторично на фоне сосудистой патологии. Селезенка является составной частью иммунной системы, а также участвует в обменных процессах и кроветворении. Инфаркт диагностируется преимущественно у пожилых и престарелых людей.
Причины
https://www.youtube.com/watch?v=YkXOYYfsPaQ
При возникновении инфаркта селезенки причина кроется в недостаточном кровоснабжении органа, в результате чего клетки не получают кислород и погибают. Факторами риска развития заболевания являются:
- Закупорка артерий тромбом.
- Нарушение свертывания крови.
- Антифосфолипидный синдром.
- Тромбоэмболия (попадание сгустка крови с током крови в магистральную артерию).
- Болезни крови (острый и хронический лейкозы, лимфома и болезнь Ходжкина).
- Анемия на фоне гемолиза.
- Изменение текучести (реологии) крови.
- Прием пероральных противозачаточных средств.
- Нерациональный прием антианемических препаратов (Эритропоэтина).
- Снижение скорости кровотока в результате уменьшения сердечного выброса. Причинами могут быть инфаркт миокарда, сердечная недостаточность, эндокардит и пороки клапанов.
- Системная патология (волчанка, васкулит, эндартериит).
- Переломы костей и травмы органов брюшной полости.
- Синдром длительного сдавливания.
- Инфекции (сыпной тиф, малярия, сепсис).
- Инфекционно-токсический шок.
- Болезни селезенки (крупные кисты, перекручивание).
- Сосудистая патология (атеросклероз, воспаление артерий).
- Медицинские вмешательства.
Различают ишемический (белый) и геморрагический (красный) инфаркты. В первом случае некроз тканей возникает вследствие спазма или закупорки артерий. Длительная кислородная недостаточность приводит к поражению паренхимы органа и формированию патологического участка. При этом ткань селезенки приобретает бледно-желтый окрас.
Геморрагическая форма отличается тем, что инфаркт развивается вследствие повреждения сосуда (селезеночной артерии). Кровь не поступает в клетки и пропитывает селезенку. Ткань органа при этом красная с зонами некроза и инфильтрации.
При инфаркте селезенки симптомы определяются размером участка ишемии. Признаками заболевания являются:
- Недомогание.
- Слабость.
- Боль или тяжесть в левом подреберье. Она постоянная, различной интенсивности и не связана с приемом пищи. При обширном некрозе боль острая, отдает в поясничную область, лопатку и грудную клетку.
- Послабление стула. В более тяжелых случаях возможен запор.
- Вздутие живота.
- Тошнота.
- Рвота.
- Учащенное сердцебиение (более 80 ударов в минуту).
- Признаки интоксикации в виде повышения температуры и потливости.
- Боль в подреберье слева.
- Кровоподтеки в области расположения органа. Наблюдаются при внутреннем кровотечении.
В случае присоединения инфекции появляется симптоматика сепсиса, перитонита и абсцессов. При отсутствии своевременной помощи развиваются следующие осложнения:
- инфекционно-токсический шок;
- воспаление передней брюшной стенки;
- формирование гнойников и кист;
- кровотечение.
Летальность достигает 1%.
Лечение
При инфаркте селезенки лечение следует начинать после диагностики. Понадобятся:
- пальпация;
- выслушивание легких и сердца;
- опрос;
- общие клинические анализы;
- биохимический анализ крови;
- МРТ (наиболее точный метод исследования);
- компьютерная томография;
- УЗИ;
- дуплексное сканирование сосудов;
- коагулограмма.
Заболевание лечится медикаментозно или хирургически. Восстановить функциональную ткань при некрозе невозможно. Комплексная терапия включает:
- Экстренную госпитализацию.
- Постельный режим.
- Покой.
- Прикладывание холода (пузыря со льдом).
- Применение медикаментов (анестетиков, иммуномодуляторов, спазмолитиков, антиагрегантов, антикоагулянтов, НПВС). При развитии инфекционных осложнений назначаются антибиотики (Сумамед, Цефтриаксон, Зофлокс). При тромбозе в первые часы могут применяться фибринолитики (Стрептокиназа). Для разжижения крови назначается Гепарин или Варфарин. Они противопоказаны при кровотечениях. Если причиной инфаркта послужил атеросклероз, то показаны статины (Липримар, Симвор).
- Устранение факторов риска.
- Операцию. Проводится резекция (удаление части органа) или спленэктомия (удаление всей селезенки). Широко применяются лапароскопические операции. Пациенты без селезенки могут вести полноценную жизнь, так как данный орган не является жизненно важным.
После операции понадобятся:
- ношение бандажа (требуется при открытой операции);
- соблюдение диеты;
- лечебная гимнастика;
- физиопроцедуры;
- санаторно-курортное лечение;
- прием медикаментов.
При незначительной зоне поражения и своевременном лечении прогноз благоприятный.
Инфаркт селезенки: возникновение, признаки, диагностика, как лечить
Инфаркт селезенки — циркуляторный или ангиогенный некроз, обусловленный тромбозом, эмболией или длительным спазмом кровеносных сосудов.
В результате закупорки артерий развивается острая ишемия селезенки, отмирает весь орган или ее часть.
Причинами патологии являются: септическое воспаление внутренней оболочки сердца, пороки сердца, травматические повреждения органа, брюшной тиф и прочие инфекции, острая коронарная недостаточность, гипертония.
Селезенка располагается в левом поддиафрагмальном пространстве и играет огромную роль в организме человека.
Она участвует в обмене веществ, фильтрации крови, выработке некоторых фракций иммуноглобулинов, обеспечивая защиту от чужеродных патологических агентов. Воспаленная селезенка очень нежна и уязвима.
Ее можно повредить даже во время падения или в переполненном транспорте. Лицам с больной селезенкой рекомендуют отказаться от физических нагрузок и избегать негативных внешних воздействий.
Инфаркт бывает обширным и мелкоочаговым, одиночным и множественным, ишемическим и геморрагическим.
селезенка и её кровоснабжение
- Ишемический или белый инфаркт связан с закупоркой основной селезеночной артерии или ее артериальных ветвей, кровоснабжающих паренхиму органа. При недостаточном развитии коллатералей и анастамозов запустевает и спадается все сосудистое русло. Микроскопическими признаками патологии являются: ткань пораженного органа становится бледно-желтого цвета, периферическая зона ограничена воспалительным инфильтратом. Анемические инфаркты чаще всего наблюдаются в почках и селезенке.
- Геморрагический инфаркт — ишемия ткани, пропитанная кровью и имеющая четкие границы и красную окраску. Эта форма инфаркта обусловлена закупоркой магистральной артерии и переполнением кровью капилляров, которая поступает в зону поражения по коллатералям. Еще одной причиной патологии является венозный застой, связанный с внезапным прекращением оттока крови по венам. Микроскопические признаки патологии: гемолиз эритроцитов, инфильтраты и очаги некроза в пораженной ткани.
примеры инфаркта селезенки
Небольшие инфаркты селезенки заканчиваются рассасыванием очага с последующим замещением его рубцовой тканью. Зона ишемии часто размягчается, и формируется ложная киста.
Если очаг ишемии имеет незначительный размер, заболевание протекает бессимптомно. Большие зоны инфаркта проявляются характерной симптоматикой: тупой или острой болью в левом подреберье, лихорадкой, ознобом, диспепсией, атонией кишечника. У больных напрягается передняя брюшная стенка, учащается сердцебиение, понижается давление.
Во время ультразвукового и томографического исследования специалисты обнаруживают круглые или клиновидные очаги пониженной плотности, расположенные на периферии органа. Лечение заболевание консервативное, заключающееся в применении антибиотиков, противовоспалительных средств и динамическом наблюдении за больным.
Часто больные люди живут долго и не подозревают об имеющихся проблемах. При отсутствии своевременного лечения дисфункция органа становится выраженной, селезенка перестает справляться со своими обязанностями, и ее удаляют. Это приводит к снижению иммунитета и частым болезням.
Этиология
Недостаточное кровоснабжение органа приводит к появлению некротических очагов поражения. Основные причины инфаркта селезенки:
- Не онкологические и злокачественные гематологические болезни — анемия, лимфома, лейкоз, лимфогранулематоз,
- Патология сердца — эндокардит, пороки сердца, ИБС,
- Воспаление сосудов (васкулит), аортит, атеросклероз, эндартериит,
- Системные заболевания,
- Открытая или закрытая абдоминальная травма, переломы ребер,
- Последствия операций и прочих медицинских манипуляций — катетеризации сердца, склеротерапии,
- Инфекционные и паразитарные заболевания — сепсис, тиф, малярия,
- Длительный прием контрацептивов,
- Перекрут подвижной селезенки,
- Кисты селезенки, мешающие ее нормальному функционированию.

Установить истинную причину патологии довольно сложно. Это связано с одновременным влиянием различных негативных факторов, которые затрудняют точную диагностику.
Симптоматика
Малые инфаркты селезенки обычно протекают бессимптомно или проявляются легким недомоганием. Это очень опасно, поскольку воспаленный орган увеличен и уязвим.
Симптоматика патологии:
- Острая боль в левом подреберье, иррадиирующая в поясничную область и под лопатку и ограничивающая подвижность диафрагмы,
- Диспепсия,
- Лихорадочное состояние — подъем температуры до 40 °C,
- Интоксикация,
- Вздутие живота, диарея, расстройство работы ЖКТ,
- Учащенное сердцебиение,
- Кишечная непроходимость,
- Селезенка увеличена и болезненна.
К осложнениям обширного инфаркта селезенки относятся: множественные абсцессы, кровотечение, большая псевдокиста.
Диагностика
Диагностика инфаркта селезенки заключается в составлении анамнеза болезни, общем осмотре, инструментальном обследовании больного. Специалисты выслушивают жалобы, выясняют, какие инфекции перенес в прошлом пациент, какие он имеет хронические заболевания.
зоны инфаркта на диагностическом снимке
Во время осмотра врачи выявляют напряжение брюшной стенки, болезненность в левом подреберье, учащенное сердцебиение. Увеличенная селезенка выступает из-под края реберной дуги. На глубоком вдохе врач пальпирует нижний край органа, определяет его консистенцию и болезненность.
Аппаратные методы диагностики:
- УЗИ,
- КТ и МРТ,
- Радиоизотопное сканирование,
- Пункция органа,
- Рентгенологическое обследование со специальным контрастированием сосудистого русла.
Лечение
При подозрении на инфаркт селезенки требуется экстренная госпитализация. Неотложная помощь заключается в устранении интенсивной боли в проекции пораженного органа, проведении лечебно-диагностических мероприятий и выполнении ряда терапевтических процедур. Препараты с рассасывающим и противосвертывающим действием показаны при появлении первых признаков патологии.
Лечение легких и бессимптомных форм инфаркта селезенки щадящее, включающее соблюдение постельного режима, полный покой, холодный компресс на левое подреберье и применение болеутоляющих средств. Необходимо установить причину заболевания, чтобы предупредить дальнейшее распространение патологического процесса и не допустить рецидива.
Обширный инфаркт селезенки требует проведения хирургического лечения. Хирурги удаляют часть пораженного органа или иссекают его полностью.
В настоящее время большой популярностью пользуются лапароскопические операции, они являются менее травматичными и относительно хорошо переносятся больными. Специальный ультразвуковой скальпель иссекает поврежденные ткани с предельной точностью.
После операции больным назначают:
- Анестетики и спазмолитики — «Анальгин», «Спазмалгон», «Кетарол»,
- Антикоагулянты — «Гепарин», «Варфарин»,
- Фибринолитики — «Фибринолизин», «Стрептокиназа»,
- Противовоспалительные средства — «Нурофен», «Индометацин», «Ибупрофен»,
- Антибиотики широкого спектра действия из группы макролидов — «Азитромицин», «Эритромицин», фторхинолонов — «Ципрофлоксацин», «Офлоксацин», цефалоспоринов — «Цефазолин», «Цефтриаксон», «Цефтазидим»,
- Иммуномодуляторы и иммуностимуляторы — «Циклоферон», «Анаферон», «Имунорикс».
Инфаркт селезенки представляет большую опасность для детей, что связано с резким снижением и без того неокрепшего иммунитета. Чтобы избежать инфицирования, больным рекомендуют избегать мест массового скопления людей.
Лечение заболеваний селезенки можно дополнять средствами народной медицины. Рекомендуют принимать чаи или настои из лекарственных трав: календулы, ромашки или шалфея, которые восстанавливают работоспособность селезенки.
Профилактика
Профилактические мероприятия, позволяющие избежать развития инфаркта селезенки:
- Ведение ЗОЖ,
- Борьба с вредными привычками,
- Правильное питание,
- Достаточная физическая нагрузка.
Своевременное медикаментозное или хирургическое лечение позволит избежать развития тяжелых последствий заболевания. При наличии хотя бы одного из перечисленных выше симптомов необходимо как можно скорее нанести визит доктору. Своевременное обращение к врачам и правильная терапия обеспечат хорошее самочувствие, здоровье и долголетие.
Вывести все публикации с меткой:
- Абдоминальные сосуды
- Инфаркт
Инфаркт селезенки: причины развития, виды и лечение
В медицине инфаркт селезенки может быть диагностирован с различными причинами возникновения патологии. Такое заболевание достаточно часто встречается по причине физического поражения паренхиматозного органа.
В результате сильного удара в левую часть брюшной полости или сильного сотрясения при падении может возникнуть внутреннее кровотечение.
Оно может привести впоследствии к патологическим изменениям в человеческом организме.
Соответствующие симптомы могут возникнуть при эмболии, а также при тромбозе большинство сосудов, которые отвечают за кровоснабжение селезенки. Закупорка сосудов представляет серьезную опасность.
При легкой степени инфаркта через некоторые время может произойти рассасывание тромбоза, размягчение пораженных тканей с возникшей ложной кистой на данном участке.
Частой причиной развития некроза селезенки становятся заболевания, поражающие кровеносную систему, а также меняющие состав крови в организме человека. К ним можно причислить лимфому, гемолитическую анемию, лимфогрануломатоз, миелофиброз, лейкемию и другие.
Инфаркт селезенки способен развиться не только из-за патологии кровеносных сосудов, но и при аутоиммунных заболеваниях. При нарушении работы иммунной системы стабильность работы паренхиматозного органа нарушается, и он уже не способен должным образом выполнять многочисленные функции.
К отдельной категории возможных причин, которые способны привести к инфаркту селезенки, следует отнести осложнения, полученные в результате хирургического вмешательства.
Проведение операций в брюшной полости опасны тем, что стенки внутренних органов в этом месте очень тонкие.
Так при неосторожном вскрытии или оперировании хирург может задеть смежные ткани. Еще проблема может заключаться в том, что реабилитационный период после операции проходит с осложнениями. Пациенты, которые принадлежат к группе повышенного риска, должны постоянно наблюдаться у врача для своевременного обнаружения развивающейся патологии.
Виды инфаркта
Инфаркт в зависимости от причины развития патологии в медицине разделен на два вида: геморрагический и ишемический. Геморрагический тип инфаркта обычно возникает при длительном венозном застое. Ишемическая форма заболевания встречается значительно чаще, и она связана с эмболией и тромбозом кровеносных сосудов.
Если у пациента ранее обнаруживались патологии связанные с кровеносной системой, тогда врачи могут рекомендовать провести дополнительные меры диагностирования состояния селезенки. Геморрагический и ишемический инфаркт можно предупредить, следуя профилактическим мерам, если у человека есть все предпосылки для развития данного недуга.
В результате сильного удара в левую часть брюшной полости или сильного сотрясения при падении может возникнуть внутреннее кровотечение. Оно может привести впоследствии к патологическим изменениям в человеческом организме.
Виды инфаркта
Методы лечения инфаркта селезенки
Виды инфаркта
Селезенка участвует в свертывание крови, отфильтровывает форменные элементы крови, защищает организм от инфекционных заболеваний. Инфаркт селезенки — это омертвление органа из-за острого нарушения кровообращения, которое развивается из-за тромбоза или эмболии.
Разновидности
В зависимости от размеров поражения органа выделяют следующие виды инфаркта селезенки:
- Одиночный или мелкоочаговый;
- Множественный или обширный.
По механизму развития инфаркт селезенки бывает:
- Ишемический инфаркт появляется из-за недостатка кровоснабжения селезенки, встречается чаще всего и возникает из-за тромбоза и эмболии сосудов.
- Геморрагический вид бывает из-за венозного застоя и представляет собой участок мертвой ткани, пропитанный кровью.
Этиология болезни
Причины инфаркта миокарда разнообразны, среди них:
- Сепсис;
- Патологии крови (лейкоз, лимфома, малокровие, злокачественная гранулема, миелофиброз, пароксизмальная ночная гемоглобинурия);
- Нарушения крови, связанные с приемом оральных гормональных противозачаточных таблеток, с терапией эритропоэтином;
- Частичной или полной окклюзией при эндокардитах и иных сердечных болезнях;
- Тупая травма, перекрут блуждающей селезенки;
- Аутоиммунные заболевания;
- Развитие осложнений после хирургических вмешательств и внутрисосудистых манипуляций (коронарограмма, операции печени).
Симптомы инфаркта селезенки в зависимости от участка поражения могут существенно отличаться. Если в органе имеются лишь небольшие очаги некроза, то заболевание может протекать почти бессимптомно или все признаки будут слабо выражены. Довольно часто пораженные участки в этом случае рубцуются. У некоторых пациентов могут образовываться кисты, которые иногда перерождаются в абсцесс.
Одним из основных признаков инфаркта селезенки является появление резкой сильной боли в левом подреберье, которые усиливаются при дыхании, кашле, изменение положения тела. Связаны они с увеличением органа.
Пациенты с инфарктом подлежат срочной госпитализации в хирургическое отделение. Тактика их лечения зависит от размера очага некроза.
При небольшом участке поражения пациенту обеспечивают строгий постельный режим. К области левого подреберья прикладывают холод. При необходимости назначают обезболивающие препараты, антикоагулянты. С целью профилактики гнойного воспаления применяют антибиотики широкого спектра действия.
Массивный некроз селезенки является показанием для хирургического (эндоскопического или традиционного) вмешательства. В ходе операции врач оценивает состояние органа и производит либо удаление всей селезенки (спленэктомия), либо ее пораженного участка.
В настоящее время предпочтение отдается лапараскопическим операциям, так как они малотравматичны, реже сопровождаются развитием осложнений и позволяют значительно сократить длительность реабилитационного периода.
В послеоперационном периоде проводят дезинтоксикационную, противовоспалительную, антибактериальную и обезболивающую терапию.
Причины
Селезенка – это важный орган в организме человека, который расположен в левой части диафрагмального пространства (около желудка).
Она не просто защищает организм от инфекций, а еще и влияет на регулирование свертывания крови. Так как селезенка есть частью иммунной системы, то она является прямым фильтром для крови.
Бактерии, поврежденные лейкоциты, попадая в селезенку, выводятся естественным путем благодаря ей.
Размер и форма селезенки может быть разной в зависимости от возраста, роста и веса. Обычно она весит около 110–120 граммов и имеет фиолетовый оттенок.
Этот орган невозможно прощупать, ведь он находится под надежной защитой грудной клетки. Однако, несмотря на это во время аварии, падения или удара селезенка может пострадать.
Патологические изменения внутри организма являются не менее опасными.
Сегодня инфаркт селезенки – это одно из самых распространенных поражений органа, поэтому разберем подробнее причины заболевания, его разновидности, симптомы и методы лечения.
Из-за ряда гетерогенных заболеваний кровь прекращает поступать в орган, что и провоцирует развитие патологии. Селезенка – это хоть и важный, но не жизненно необходимый орган. Поэтому при появлении серьезных симптомов (разрыв, киста, кровотечение) врачи, обычно, удаляют орган полностью.
Благодаря тому, что сейчас медицина вышла на новый уровень сохранить орган после инфаркта селезенки можно лапароскопическим методом. Он подразумевает частичное удаление пораженной части селезенки хирургическим способом. Спленэктомия – это необходимый метод, поскольку именно этот орган способствует отпору инфекций.
Содержание
- 1 Причины
- 2 Разновидности
- 3 Симптомы
- 4 Лечение
Причины
Инфаркт селезенки может диагностироваться по различным причинам, поскольку это очень нежный и уязвимый орган. Самые распространенные среди них:
- Физическое поражение. Патологические изменения в организме могут возникнуть из-за падения или удара в левую часть брюшной полости.
- Заболевания крови (лейкемия, гемолитическая анемия). Когда в тканях присутствуют жесткие эритроциты, то это способствует образованию закупорок. Рубцы внутри органа, которые появляются у людей старшего возраста, также влияют на нарушение кровоснабжения.
- Инфекционный процесс. Если селезенка не готова справляться с возникшей бактерией или инфекцией, то это спровоцирует ряд нарушений в организме.
- Осложнения после серьезных операций на сердце или печени. Из-за неправильно или неаккуратно совершённых манипуляций хирургического вмешательства могут возникнуть осложнения, касающиеся попадания крови в селезенку.
- Патологическое изменение сосудов и обызвествление. Самый распространенный вариант – это аортит (воспаление аорты).
- Нарушение работы иммунной системы – аутоиммуные заболевания. Паренхиматозный орган не в состоянии выполнять свои функции.
- Сердечные заболевания (порок сердца, эндокардит).
Некоторые участки селезенки могут кальцинироваться из-за скопления кальция внутри органа. Часто это происходит после заболеваний, которые сопровождаются воспалительным процессом. Чем больше солевых отложений скапливается в селезенке, тем предрасположенность к возникновению инфаркта увеличивается.
Расположение селезенки тоже играет важную роль в развитии патологии, поскольку сама селезенка крепится в диафрагме на сосудистой ножке. Если в боковой брюшной полости она закреплена устойчиво, то инфаркт селезёнки маловероятен. Если же орган закручивается от толстого кишечника до стенки, то это может спровоцировать поражение.
Разновидности
В зависимости от разных показателей инфаркт селезенки может быть множественный или одиночный, обширный или мелкоочаговый, геморрагический или ишемический. Во врачебной практике чаще всего трактуется последняя разновидность, поэтому рассмотрим ее подробнее. В зависимости от причины патологии инфаркт делится ишемический и геморрагический.
Ишемическому (белому инфаркту) характерны патологии, связанные с закупоркой основной артерии органа или ее ветвей.
Именно эти части селезенки отвечают за кровоснабжение паренхимы, а когда кровь не поступает или поступает, но в недостаточном количестве, то сосудистое русло спадает.
Геморрагический инфаркт может произойти из-за закупорки магистральной артерии. Капилляры переполняются кровью, что мешает ее поступлению в селезенку. Не менее распространенной причиной патологии есть застой в венах.
Обычно это происходит из-за прекращения кровеносных поставок в венах. Внешне части пораженной селезенки имеют красную окраску и четкие границы. Этот вид считается более прогрессивным и опасным, хотя и редко встречаемым.
Симптомы
Характерные симптомы при инфаркте – это вовсе не обязательное явление. При малой форме некроза человек вообще не чувствует никакого дискомфорта кроме общего недомогания организма и усталости. Однако если патология никак не проявляется, то это не значит, что она не страшна, ведь увеличение паренхиматозного органа – это серьезный сигнал.
В зависимости от тяжести некроза медики выделили 10 самых распространенных симптомов инфаркта селезенки:
- Вздутие живота. Часто этот процесс сопровождается расстройством работу желудочно-кишечного тракта и диареей.
- Боль в левой части живота. В зависимости от причины она может быть, как острой, так и ноющей.
- Рвота. Организм, пытаясь бороться с инфекцией, может спровоцировать рвотный рефлекс. В основном, это происходит после приема пищи.
- Повышение температуры. Особенно этот симптом проявляется в ночное время суток. Иногда термометр показывает 39–40 °C.
- Метеоризм.
- Острая боль около левого плечевого сустава или под лопаткой. Этот симптом практически делает человека недееспособным и неподвижным до приезда медиков.
- Лихорадка.
- Учащенное сердцебиение.
- Интоксикация.
- Озноб. Больной чувствует себя хуже с каждым часом.
Как видим, эти симптомы подходят для различных заболеваний, поэтому определить самостоятельно, что у человека инфаркт селезенки практически невозможно. Только квалифицированный специалист, проведя обследования (радиоизотопное сканирование, топография, УЗИ, рентген, ультразвук), сможет диагностировать патологию и назначить эффективное лечение.
Даже если больной не чувствует сильной боли в области живота, но у него присутствуют все остальные симптомы – это повод обратиться в клинику. Во время проявления инфаркта селезенка значительно увеличивается в размерах и становится особенно уязвимой, чего нельзя допускать.
Лечение
Как и любую другую патологию, инфаркт селезенки легче лечить в самом начале проявления. Проблема в том, что начальная стадия всегда протекает бессимптомно, поэтому определить его можно путем обследований, которые рекомендуется проходить регулярно. Легкий инфаркт поддается терапевтическому лечению, если известна причина недуга.
Виды инфаркта
Определение нормальных размеров детской селезенки

Если врачу удалось прощупать селезенку ребенка при пальпации, значит, орган увеличен почти в 2 раза. Кроме того, существует примерная таблица, связывающая рост ребенка и размеры, которые должна иметь его селезенка. УЗИ размеры взрослые определяет визуально, а норму для детей следует смотреть по особой таблице.
Осложнения
Некротизированные участки паренхимы селезенки при присоединении вторичной инфекции могут подвергаться гнойному расплавлению с образованием единичного или множественных абсцессов. При их прорыве в брюшную полость у пациента развиваются перитонит и сепсис. Также на месте очагов некроза в дальнейшим могут образовываться достаточно большие псевдокисты.
Источник: msch100.ru
Клинические проявления: боль в боку, гематурия и протеинурия; лихорадка, лейкоцитоз; тошнота, рвота Может развиваться почечная недостаточность с олигурией. Через несколько дней появляется артериальная гипертензия.
Диагностика: определение причины эмболии и тромбоза; следует учитывать у пациентов с нарушениями ритма сердца.
• Лабораторные данные: повышение уровня ACT, ЛДГ (очень высокий уровень) и ЩФ. Уровень ЩФ и ЛДГ в моче также может быть повышен.
• УЗИ с последующим контролем; при необходимости могут использоваться эхоконтрастные препараты.
• КТ с контрастированием.
• Необходимость в ангиографии возникает редко. Ультразвуковые данные:
• В острой стадии эмболии почечной артерии почка может иметь нормальную эхо-структуру, может определяться клиновидная гипоэхогенная область, вершина которой направлена к почечной лоханке.
• Позднее образуется эхогенный треугольный рубец, вследствие которого на поверхности почки образуется углубление, а слой паренхимы уменьшается.
• При геморрагическом инфаркте в результате тромбоза почечной артерии кровоизлияние в паренхиму приводит к появлению неоднородного эхогенного образования неправильной формы.
• ЦДЭ показывает отсутствие кровотока в почечной артерии и иногда клиновидный дефект перфузии паренхимы.
• На поздних этапах при сканировании отмечается уменьшение размеров почки.
Точность ультразвуковой диагностики: достоверный диагноз свежего инфаркта почки невозможен без использования ЦДЭ, точность которой достигает 85%. Диагноз может быть подтвержден при помощи ультразвукового исследования с использованием эхоконтрастных препаратов либо при помощи КТ-ангиографии.
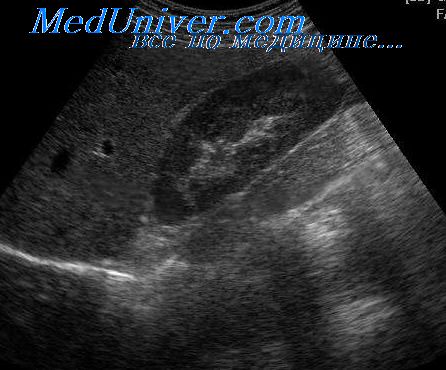
Клинические проявления: внезапное появление боли в левом верхнем квадранте живота.
Диагностика:
• Анамнез: наличие заболевания, способного привести к тромбозу (например, гемоглобинопатия, миелопролиферативное заболевание) или эмболии (например, нарушения сердечного ритма, атеросклероз, пороки сердца, эндокардит).
• Выслушивание звука трения при аускультации в области селезенки.
• Ультразвуковое исследование: клинические проявления заболевания предшествуют изменениям на снимках в В-режиме. Применение эхоконтрастных препаратов позволяет довольно быстро выявить инфаркт селезенки.
• Сцинтиграфия селезенки
• КТ-ангиография показывает изменения в острой стадии заболевания.
Ультразвуковые данные: те же причины и та же ультразвуковая картина, что при инфаркте почки.
• Свежий инфаркт: гипоэхогенные поверхностные участки изменения паренхимы селезенки, обычно клиновидной формы.
• Старый инфаркт: гиперэхогенный участок с втяжением капсулы.
• Участок инфаркта селезенки со временем может приобретать вид кистозного образования.
Точность ультразвуковой диагностики: морфологические изменения легко идентифицируются, однако не позволяют установить причину инфаркта. В острой стадии диагностическое значение может иметь только ЦДЭ. При использовании эхоконтрастных препаратов достоверность ультразвуковой диагностики значительно возрастает.
УЛЬТРАЗВУКОВОЕ ИССЛЕДОВАНИЕ СЕЛЕЗЕНКИ
Общие сведения о методике: УЗИ селезенки– способ изучения внутреннего строения селезенки, ее сосудов (артерии и вены) с помощью ультразвуковых волн, выполняется с помощью специального медицинского оборудования – ультразвукового сканера. Метод выполняется в нескольких режимах УЗИ – В-режиме – получение изображения органа, ЦДК – цветового картирования кровообращения в сосудах и ткани печени и ее образований, ЭД – энергетического картирования кровотока в них же, а также PWD – режиме изучения скоростных и спектральных особенностей кровотока в каждой интересующей части органа или объемном его образовании.
Метод безопасен и безвреден, может быть многократно повторен в процессе диагностики и наблюдения за результатами лечения. Высокая разрешающая способность (точность) оборудования позволяет выявлять малейшие нарушения структуры селезенки, ее размеров, выявлять очаговые и диффузные поражения селезенки и ее сосудов.
Результаты исследования предоставляются в виде отпечатанного на принтере информативного протокола исследования, сопровождаются фото-документацией, схемами выявленных изменений, при необходимости – предоставлением записи изображений и видео на оптическом носителе (CD).
ПОДГОТОВКА К ИССЛЕДОВАНИЮ:
УЗИ селезенки, как и других органов брюшной полости, проводится утром натощак, накануне – только легкий ужин не позже 18 часов. В экстренных ситуациях исследование может быть выполнено в любое время, но желательно хотя бы 4-х часовое воздержание от приема пищи. У тучных пациентов, больных с выраженным метеоризмом (вздутием живота) качественный осмотр может быть затруднен, поэтому такой группе пациентов в течение 2-3 дней до исследования рекомендуется соблюдение диеты с исключением из рациона продуктов, усиливающих газообразование в кишечнике. Помимо этого показан прием сорбентов и ферментных препаратов (панкреатин, мезим, панзинорм, фестал, дигестал, эрмиталь и т.п.).
Кожа живота и грудной клетки должна быть чистой, вымытой, без нанесения косметических кремов и лечебных мазей, без повязок и пластырей в предполагаемой зоне исследования, медицинских красителей (йод, фукарцин, бриллиантовая зелень и пр.) и без пирсинга.
УЗИ селезенки проводится в положении больного лежа на спине, и может проводиться в положении на правом боку, на животе, сидя или стоя по необходимости.
Исследование не вызывает дискомфорта и не причиняет боль.
ПОКАЗАНИЯ К ИССЛЕДОВАНИЮ:
В основном УЗИ селезенки назначают при синдроме спленомегалии — увеличении селезенки.
Увеличение селезенки при самых различных заболеваниях:
— болезни крови: анемия (гемолитическая, сидеробластная, гемоглобинопатии), нейтропении (агранулоцитоз), тромбоцитопеническая пурпура, гематологические онкозаболевания: (лимфомы , лимфогранулематоз, лейкоз, эритремия, миелоидная болезнь);
— инфекционные бактериальные, вирусные, протозойные и глистно-паразитарные заболевания (тиф, туберкулез, сифилис, бруцеллез, корь, дифтерия, малярия, шистозоматоз, эхинококкоз, инфекционный мононуклеоз, сепсис и инфекционный эндокардит, инфекционный лимфоцитоз, цитомегаловирусная инфекция, вирусные гепатиты и т.д.);
— ревматоидные аутоиммунные заболевания: системная красная волчанка, ревматоидный артрит и синдром Фелти, узелковый периартериит);
— сердечная недостаточность, портальный цирроз печени, синдром Бадда-Киари);
— наследственные заболевания нарушения обмена веществ: болезнь Гоше, Ниммана- Пика, Крисчена- Хенда-Шюллера, гликогенозы, эссенциальная гиперлипидемия, гемахроматоз и амилоидоз.
Причиной обращения на исследования селезенки могут быть также:
— Врожденные пороки развития и аномалии селезенки
— Опухолевые заболевания, первичные и метастатические
— Травматические повреждения (разрыв селезенки)
— У плода и новорожденных редко диагностируют синдромы асплении (отсутствия
селезенки) и полисплении (наличия нескольких селезенок), как правило, эти синдромы сочетаются с другими, тяжелыми пороками развития, пороками сердца в первую очередь.
Нередко причиной направления на УЗИ селезенки является болевой синдром в левом подреберье.
УЗИ способно помочь пациенту и его лечащему врачу в дифференциальной диагностике болей, вызванных непосредственно изменением селезенки, или заболеваниями прилежащих к ней органов – почки, желудка, 12-перстной кишки и тонкого кишечника, селезеночного угла толстой кишки, диафрагмы, плевры и т.д. При необходимости возможно расширить объем исследования и провести УЗИ патологически измененного органа, прилежащего к селезенке.
Важным моментом в УЗИ селезенки является возможность допплерографии ее сосудов.
Допплерография сосудов селезенки позволяет дать ответ на вопросы о характере кровообращения в органе, и при отклонениях этих показателей от нормы, предположить ту или иную клинические ситуации или заболевания, для которых характерен такой вид нарушений кровообращения. Например, выявляется увеличение венозного кровотока селезенки при циррозе печени, усилении артериального кровотока при остром гемолизе, снижении артериального кровотока при атеросклерозе селезеночной артерии, отсутствии кровотока при инфаркте селезенки.
ПРОТИВОПОКАЗАНИЯ:
Практически не существует. Метод безопасен и безвреден. Любое ультразвуковое заключение о состоянии селезенки должно быть согласовано с клиническими симптомами, данными лабораторной диагностики и анамнезом. При необходимости после исследования пациенту может быть дан совет о дальнейших диагностических и лечебных мероприятиях.
ПРОДОЛЖИТЕЛЬНОСТЬ ИССЛЕДОВАНИЯ:
обычно – около 15 мин, в случае необходимости продолжительность исследования может увеличиться.
ЧТО ИМЕТЬ С СОБОЙ:
все необходимые для исследования расходные материалы – одноразовое белье, простыни, салфетки, бахилы, антисептики и пр. имеются в достаточном количестве.
Пациенту желательно предоставить результаты предыдущих исследований, лабораторных анализов, других исследований (КТ, МРТ, ангиографии) для сопоставления и оценки динамики заболевания.
НА ПРЕДСТАВЛЕННЫХ ФОТО ИЗ СОБСТВЕННОЙ ПРАКТИКИ:

1 – здоровая селезенка грудного ребенка

2 – добавочная долька селезенки ребенка

3 — увеличение селезенки при анемии
Селезенка — орган в теле человека, о котором редко кто задумывается. Пока не начинаются проблемы со здоровьем. Какие именно и для чего служит этот орган? Функции селезенки разнообразны. Но при этом она не является жизненно важным органом. Иногда, при сильных травмах, ее удаляют и человек может жить дальше.
Основная задача этого органа — фильтрация крови и наполнение организма достаточным ее количеством. Есть и другие функции:
- контроль кровяного потока от перегрузки – при быстром беге начинает колоть в боку, так срабатывает селезенка;
- удаление отживших свое время эритроцитов;
- защитная функция, нейтрализация и фильтрация вредных веществ и вирусов;
- синтез иммуноглобулина;
- контроль обменного процесса, при котором в организме продуцируется железо.
Чаще всего УЗИ селезенки проводят в комплексе с исследованием органов брюшной полости. Но в некоторых случаях необходимо отдельно. Для чего и с какой целью проводят ультразвуковое исследование селезенки?
Делая УЗИ органов брюшной полости, специалист обязан исследовать и селезенку. Но существуют причины, по которым проводится только УЗИ селезенки. Врач назначает исследование в случае, если присутствуют:
- заболевания крови;
- заболевания органов ЖКТ;
- инфекционные заболевания;
- травмы брюшной полости;
- подозрение на онкологическое заболевание;
- подозрение на заболевание селезенки;
- аномалии/патологии селезенки.
Так, УЗИ селезенки может быть показано при:
- появлении горечи во рту;
- постоянной тяжести в левом подреберье;
- ощущении дискомфорта после еды;
- повышенном газообразовании;
- опоясывающих болевых приступах в правом и левом подреберье.
Для того чтобы получить достоверные исследования, к процедуре требуется подготовка. Из рациона питания следует исключить продукты, которые способствуют газообразованию в кишечнике. К ним относятся свежие овощи и фрукты, бобовые, продукты, содержащие дрожжи. За 2-3 дня исследуемому назначаются энтеросорбенты.
Накануне УЗИ селезенки следует очистить кишечник при помощи клизмы. Проводят исследование натощак. Последний прием пищи должен быть семь-восемь часов до теста. Пациентам с сахарным диабетом разрешают легкий завтрак.
Длится УЗИ селезенки от пятнадцати до двадцати минут. Пациент ложится на спину, тело освобождается от одежды. На левую верхнюю часть живота специалист наносит гель, улучшающий проводимость луча. Во время процедуры может понадобиться повернуться на правый бок, задержать на время дыхание или глубоко вдохнуть, лечь на специальный валик. Все эти перемещения и манипуляции необходимы из-за специфического расположения органа, чтобы подробно провести исследования. Результаты теста готовы почти сразу после проведения процедуры.
Что показывает исследование, какие нормы селезенки по УЗИ у взрослых, детей, какие данные записывает врач-диагност? Здоровый орган располагается в верней левой части брюшной полости. Диаметр селезеночный вены не превышает 0,5 сантиметра. Структура у здорового органа должна быть однородной мелкозернистой структуры. По форме селезенка напоминает полумесяц, изменение формы говорит о заболевании. Неоднородная структура органа может быть симптомом доброкачественных опухолей. Любое отклонение от нормы, превышение размеров, нарушение эхогенности — признаки заболевания.
Какие размеры селезенки по УЗИ у взрослых:
- длина 8-14 см;
- толщина 3-5 см;
- ширина 5-7 см;
- масса здорового органа мужчины/женщины — 190-200 г/150-152 г.
Также отметим, что толщина максимального среза составляет 40-50 кв. см.
При этом следует помнить, вышеуказанные размеры селезенки (норма по УЗИ) являются усреднёнными показателями, параметры могут отличаться в каждом индивидуальном случае.
Какие размеры селезенки по УЗИ у детей?
Нормы селезенки у них различаются в зависимости от возраста. Вообще, показателей только два, длина и ширина.
У новорожденного ребенка:
Дети от года до 3 лет:
Дети от 3 до 7 лет:
Дети от восьми до двенадцати лет:
Дети от двенадцати до пятнадцати лет:
Ценность данного анализа заключается в том, что он помогает доказать или опровергнуть наличие травм самого органа, появление новообразований, воспалительных процессов, аномалий/патологий развития органа.
- наличие жидкости в брюшной полости, нечеткие контуры органа свидетельствует о повреждении, разрыве тканей селезенки;
- орган увеличен в размерах, при исследовании отображается светлым, с однородной структурой – воспалительный процесс, спленит;
- наличие пятен в структуре селезенки — воспалительный процесс закончился некротизацией внутренней ткани;
- неровный контур, неравномерной эхогенности органа — признак гематомы;
- уплотнение/истончение тканей органа – инфаркт селезенки;
- гипоэхогенная структура органа — воспаление орагана;
- размеры органа больше нормы, выпуклые контуры, остроконечный край, усиление плотности паренхимы, увеличение лимфатических узлов в районе ворот органа – лейкозная инфильтрация.
Здесь приведена только малая часть информации, которая дается при расшифровке УЗИ селезенки. Дать точное пояснение к анализу, уловить все мельчайшие изменения в структуре органа, определить то или иное заболевание может только опытный специалист.
Если удалили селезёнку — это не конец жизни. Без нее человеческий организм умеет справляться. В таких случаях ее функции берут на себя другие органы.
Селезенку могут удалить в случае травмы, заболевания. Некоторые люди рождаются с отсутствием этого органа. Но такая патология сочетается с пороками сердечно-сосудистой системы.
Болезни других органов могут спровоцировать воспаление этого. Если во время простудного заболевания болит под ребром с левой стороны, это сигнал бедствия от селезенки. То есть она истощена и не справляется со своими функциями в организме.
Заболевания печени, вирусные болезни, туберкулез могут быть виновниками больной селезенки. В этом случае следует бороться с основным недугом, которое ослабляет этот орган. В некоторых случаях причиной болей в селезенке может стать наличие в ней паразитов – эхинококка. Если не начать своевременное лечение, в органе может образоваться киста, в тяжелых случаях может произойти разрыв тканей.
В случае когда происходит разрыв тканей селезенки, спасти орган удаётся в редких случаях, в 1% из 100. Чтобы избежать таких ситуаций, для профилактики разрыва:
- противопоказаны тяжелые физические нагрузки;
- необходимо соблюдение постельного режима при ОРЗ, ОРВИ;
- нужно избегать стрессовых и аварийных ситуаций на дорогах;
- не стоит поднимать тяжелое;
- беременным женщинам рекомендовано носить бандаж, во избежание травм селезенки.
Даже если селезенка не доставляет беспокойства, регулярное обследование органов брюшной полости раз в год не будет лишним. Так вы сможете обезопасить себя от поздного диагностирования каких-либо недугов.
Теперь вы знаете, что представляет собой селезенка, зачем она нужна. Также мы рассказали о том, как проводится ультразвуковое исследование данного органа, как нужно подготовиться. Мы назвали нормы селезенки, а также были указаны возможные отклонения в размерах, форме.
Источник: serdce-moe.ru
